Абдоминальный инфаркт миокарда: симптомы, диагностика и методы лечения
Как распознать абдоминальный инфаркт миокарда и что делать дальше
В моей практике периодически встречаются атипичные случаи острых нарушений сердечного кровообращения. Причем не так уж редко, как хотелось бы. К ним относится и абдоминальный инфаркт. Я считаю своим долгом предупредить больных и их родственников о существовании таких состояний. Определить их причину и опасность этого клинического варианта сразу не всегда может даже врач, не говоря уже о самих больных и их близких. Предлагаю подробнее поговорить об этом в сегодняшней статье.
При классической болевой, или ангинозной форме ИМ мы наблюдаем такие признаки:
- сильные загрудинные боли с отдачей в левую половину головы и руку, межлопаточную область;
- обильное выделение холодного пота;
- сильное беспокойство, переходящее в страх смерти;
- резкое появление слабости и одышки.
Пациент, морально готовый к такой ситуации, сможет вовремя вызвать скорую помощь, и его правильные действия в догоспитальный период помогут минимизировать последствия. Но когда острые ишемические нарушения проявляются по-другому, больной может сильно навредить себе неправильным самолечением и запоздалым вызовом неотложки.
Особенности симптомов
В моей практике эта разновидность ИМ чаще встречалась у пациентов 45-50 лет. Поэтому при жалобах на проблемы с желудком у больных этого возраста я рекомендую проверить сердце.
Спровоцировать приступ могут разные причины. Если перелистать истории, то можно увидеть записи о предшествовавших чрезмерных физических нагрузках, стрессах или сильном переедании во время семейного торжества.
Основные симптомы абдоминальной формы инфаркта миокарда, определяются его названием. Они связаны с неприятными ощущениями в брюшной полости, а не в грудной, как это можно было бы ожидать от нарушений работы сердца:
- болит в подложечной области -верхней части живота, с возможным распространением по передней стенке;
- начинается сильная изжога и отрыжка;
- появляется тошнота, которая переходит в рвоту;
- вздувается живот из-за усиления метеоризма.
Все эти диспептические расстройства имеют кардиологический патогенез. Проще говоря, они проявляются потому, что возникает тромб на задней стенке одного из желудочков или перегородке между ними. Это приводит к появлению некротического очага, окруженного зоной стеноза — ослабленного кровообращения из-за сужения сосудов.
Но близость этого участка к органам пищеварения создает синдром, обманчиво напоминающий гастроэнтерические нарушения.
Острая стадия приступа длится 20-60 минут, развивается волнообразно, постепенно. Если больного опросить внимательнее, и он в состоянии прислушаться к своим ощущениям, то боли за грудиной и в области сердца он тоже должен почувствовать.
Ключевые моменты диагностики
Очень важно, чтобы абдоминальная форма инфаркта миокарда была распознана как можно быстрее.
Основное подтверждение этому диагнозу дает ЭКГ. У бригады скорой должен быть переносной электрокардиограф. Появление и размер патологических зубцов кардиограммы могут указать на место и размер пораженного очага. Если результаты мобильного обследования покажут нарушение проводимости сердечной мышцы, то больного нужно срочно госпитализировать.
Уточняется и окончательно подтверждается гастралгический вариант ИМ в стационаре с помощью лабораторных экспресс-тестов. О повреждении сердечной мышцы свидетельствует наличие в крови кардиомаркеров:
- миоглобина и тропонинов –белков мышечных клеток, они выходят в кровь при нарушении целостности мембран;
- АСТ и АЛТ – ферментов, повышение уровня которых говорит о повреждении внутренних тканей.
Желательно также сделать коронарную ангиографию.
Отличия от болезней со схожими проявлениями
Давайте разберемся, как отличить острую форму ишемии сердца от заболеваний органов пищеварения с похожими признаками. Поможет дать дифференциальный диагноз знание этих симптомов.
- красноватым прожилкам в каловых массах,
- бледности,
- частому и слабому пульсу.
- желтушная кожа и белки глаз,
- обесцвеченный кал,
- потемнение мочи,
- локализацию боли в подреберье справа.
Обратите внимание, что при остром ишемическом состоянии намного слабее действуют лекарства, которые обычно помогают при перечисленных болезнях: обезболивающие, спазмолитики, пищеварительные ферменты, обволакивающие.
При наличии в анамнезе одной из болезней со схожими симптомами ее проявления накладываются на картину сердечного приступа и видоизменяют ее.
Какое лечение предстоит больному
Обычно человек знает о том, что у него развивается ИБС и готов к ее острому проявлению.
В этой ситуации нужно соблюдать четкий алгоритм действий:
Желательно обеспечить доступ свежего воздуха.
В стационаре, обычно в реанимационном отделении, после подтверждения диагноза начинается интенсивное лечение.
Оно включает в себя:
- обезболивание сильными анальгетиками;
- защита сердечной мышцы от гипоксии – кислородного голодания;
- попытки растворить тромб с помощью специальных препаратов, то есть осуществить тромболизис;
- при необходимости хирургическое вмешательство.
После снятия острого состояния идет длительный этап комплексной восстановительной терапии. Из своей практики могу вспомнить много примеров успешного излечения и возвращения к активной жизни у больных, выполнявших все мои рекомендации.
Профилактика инфарктных состояний
Повреждение кровеносных сосудов сердца намного легче предотвратить, чем лечить.
Для этого нужно соблюдать ряд простых правил:
- избавиться от вредных зависимостей, таких как курение и злоупотребление алкоголем;
- изменить пищевые привычки, сделав выбор в пользу грубой клетчатки и белков в ущерб избытку жиров и углеводов;
- увеличить аэробные нагрузки хотя бы до 8000 шагов в день;
- ежедневно контролировать артериальное давление, ежегодно посещать клинику для диспансеризации и делать ЭКГ;
- принимать каждый день по 75 мг «Аспирина» – но это подойдет людям с относительно здоровыми печенью и почками.
Распознать абдоминальный ИМ – сложная задача даже для опытного терапевта. Но возможность быстро получить кардиограмму и экспресс-тесты, подтверждающие некроз в сердечной мышце, значительно упрощает эту проблему. Там, где больницы и мобильные бригады обеспечены хорошим оборудованием, смертность от нетипичных форм ишемии сокращается на 20-30%.
Увеличивает выживаемость после острых нарушений сердечного кровообращения на 50-60% знанием самим больным типичных и атипичных признаков, а также правил неотложной самопомощи.
Для подготовки материала использовались следующие источники информации.
http://cardiograf.com/ibs/nekroz/abdominalnaya-forma-infarkta-miokarda.html
Абдоминальная форма инфаркта миокарда

Одной из основных, вызывающих трудности дифференциальной диагностики, является абдоминальная (гастралгическая) форма проявления инфаркта миокарда. Клиническая особенность – локализация боли в животе, чаще в подложечной области или в левом подреберье. Особенно часто допускаются случаи ложной диагностики панкреатита.
Боль в животе бывает при задней локализации инфаркта. Считается, что при таком расположении в процесс вовлекается часть диафрагмальных мышц. Дифференциальным признаком диагностики служит опрос пациента и экг-диагностика с первых минут возникновения боли.
Абдоминальная форма инфаркта миокарда: симптомы
Абдоминальная (гастралгическая) форма инфаркта миокарда рассматривается как клинический вариант, симптомы которого развиваются в первые часы болезни. Основной симптом боль – возникает внезапно на высоте физического или эмоционального напряжения. Другие характерные для гастралгической формы симптомы:

При более тщательном расспросе можно установить зависимость боли от приема нитроглицерина, наличие ишемической болезни в анамнезе. Через несколько часов боль перемещается в область типичной загрудинной локализации.
Часто пациент не может определить характер боли, так как она не имеет четкой локализации, и может ослабляться после приема но-шпы либо нитроглицерина. Интенсивность болевого симптома не изменяется при перемене положения тела.
Симптомы абдоминальной (гастралгической) формы инфаркта миокарда в 60% случаев возникают после еды. Это связано с ухудшением кровоснабжения сердечной мышцы в период активной работы пищеварительного тракта.
Болевой абдоминальный симптом сопровождается холодным потом, бледностью и коллаптоидным (падение давления) состоянием. Со стороны органов кровообращения присутствуют следующие симптомы:
-

Нарушение сердечного ритма;
- Глухость кардиальных тонов;
- Появление дополнительных тонов и систолических шумов;
- Сердечная астма.
Характерен внешний вид пациента: лицо бледное, кожа влажная, холодная, приступ сопровождается страхом смерти.
Важный дифференциальный метод – осмотр живота. Обращает внимание отсутствие защитного напряжения живота, что не отвечает выраженности болевого симптома. Дополнительные методы не дают отчетливой картины «острого живота». Через 3-4 часа абдоминальные симптомы уменьшаются, а на первый план выходят гемодинамический нарушения (АД; пульс, изменения при аускультации).
Температура при гастроэнтерологических болезнях может отсутствовать или достигать 40 градусов при кишечных инфекциях. Для инфаркта миокарда температурная реакция в острейший период отсутствует.
Дифференциальная диагностика абдоминальной формы: лабораторные данные

На начальной стадии, в условиях догоспитальной диагностики, с целью дифференциальной диагностики используют тропониновый тест, который дает результат при наличии в крови продуктов распада миокардиоцитов.
Умеренный лейкоцитоз, появление С-реактивного белка, служат диагностическим критерием на более поздних этапах инфаркта. Показатели функциональной активности печеночных клеток изменяются как при абдоминальной форме, так и при панкреатитах, гепатитах.
Основным диагностическим критерием в острой фазе остается экг-диагностика инфаркта. Чаще при гастралгическом варианте поражается нижне-задняя стенка сердца. На электрокардиограмме изменения локализуется в отведениях F, avF. На противоположной стенке образуются зеркальные (реципрокные изменения).
Абдоминальный инфаркт: первая помощь
Диагностические ошибки бывают при сочетании хронических болезней брюшной полости и острого кардиального приступа. Тяжелые абдоминальные симптомы, которые не укладываются в типичную картину «острого живота» подлежат госпитализации в кардиологическое отделения для определения заключительного диагноза.
До приезда скорой помощи необходимо уложить пациента, обеспечить доступ свежего воздуха, измерить артериальное давление (если возможно). При высоком давлении можно принять гипотензивные препараты, если они были назначены врачом ранее.
Чтобы исключить ошибочную госпитализацию пациента в хирургический или инфекционный стационар, электрокардиограмма должна быть снята на догоспитальном этапе. Более 80% случаев изменения на кардиограмме при абдоминальной форме соответствуют нижне-заднему инфаркту.
После диагностики еще до стационара может проводить (при отсутствии противопоказаний) тромболитическая терапия. Обязательно введение антиагрегантов и гепарина. Возникновение кардиогенного шока требует инфузионного введения жидкостей. После адекватного обезболивания, пациента в лежачем положении доставляют в стационар.
На госпитальном этапе проводят дополнительные обследования (ангиографию, биохимические анализы). К современным методам лечения относят ангиопластику, стентирование и шунтирование коронарных сосудов.
http://diagnos-med.ru/abdominalnaya-forma-infarkta-miokarda/
Абдоминальная форма инфаркта миокарда
Ко мне на прием обратился Виталий, 41 год от роду. Со слов пациента ночью, около 4:00 часов утра, стало очень плохо, проснулся от того, что болело в подложечной области, подташнивало и немного знобило.
Как и большинство людей, самостоятельно назначать лечение Лечиться народ наш умеет и абсолютно уверен в своих лечебных самоназначениях. Соответственно были приняты таблетки чтоб не тошнило, чтобы не знобило и две таблетки аспирина- а вдруг сердце.
На протяжении нескольких часов боль прошла, состояние несколько улучшилось, однако слабость нарастала.
Виталий все же вызвал карету скорой помощи. По приезду медработников гемодинамика стабильная: АД 12080, пульс 75 в минуту, удовлетворительных свойств. Подобная клиническая ситуация была расценена как реакция на количество принятых лекарств. Пациента напоили корвалолом и рекомендовали обратиться утром в поликлинику . Утром пациент явился в АЦМД-МЕДОКС.
Произведен осмотр — ничего особенного не выявлено. Сделали ЭКГ. Не буду томить и описывать «красивенные» зубцы и сегменты. Однако, корень зла обнаружен- ЭКГ- признаки распространенного переднего трансмурального инфаркта миокарда.
Ситуация ургентная! Была вызвана скорая помощь и Виталий госпитализирован в кардиологическое отделение. После коронарографии было проведено стентирование левой коронарной артерии. Пациент спасен. А могло всё закончиться очень печально.
Большинство из Вас наверняка удивятся: «Как инфаркт? Сердце? Так его же знобило, тошнило, живот болел..».
Так почему же болел живот?
Необычный вариант острого развития инфаркта миокарда, не попадающий под типичные случаи называют абдоминальной формой инфаркта миокарда. Атипичным этот вариант принято считать, потому что первые его симптомы могут ввести в заблуждение и больного и врачей, т. к. проявляется он болями в органах брюшной полости.
Люди, болеющие хроническим гастритом, холециститом, панкреатитом не в состоянии отличить симптоматику абдоминальной формы инфаркта миокарда. Эти больные зачастую продолжают использовать привычные для них обезболивающие средства, хотя это приносит минимальный эффект.
Абдоминальная форма инфаркта миокарда развивается из-за расположения участка некроза (собственно инфаркт) близко к диафрагме. Именно из-за этого боль начинает отдавать в живот. По истечении нескольких дней боль перемещается в грудную клетку и как следствие понижается АД.
Бывают случаи, когда пациентов привозят в инфекционное отделение, ориентируясь на первые симптомы – боли в животе, рвоту, жидкий стул. Не стоит удивленно смотреть на врача и думать, что он сошел с ума, когда при боли в животе или поносе он назначает Вам кардиограмму (ЭКГ). Исходя из этого, всегда необходимо помнить, что при любых болях в животе, не зависимо от предположений, сделанных на основе первых симптомов, обязательно нужно провести ЭКГ диагностику.
Проведение ЭКГ присутствует в медицинских стандартах оказания первой помощи, как обязательная процедура и пренебрегать этим несложным методом не стоит. Хочу отметить, что это далеко не первый случай за период моей работы кардиологом и коллег разных врачебных специальностей.
Помните! Предупредить развитие серьезных заболеваний и спасти жизнь можно только своевременно обратившись к врачу-кардиологу и регулярно проходя профилактическое обследование.
Будьте здоровы, а мы готовы в этом Вам помочь!
http://acmd.clinic/article/abdominalnaya-forma-infarkta-miokarda
Инфаркт с симптомами гастрита или абдоминальная форма патологии
Инфаркт миокарда является одной из основных причин роста смертности среди больных, страдающих сердечно-сосудистыми заболеваниями. Тяжесть болезни, помимо других фактнеоров, обусловлена возможностью нестандартного течения, самым распространенным из которых считается абдоминальная форма инфаркта миокарда. Как она проявляется и лечится?
Читайте в этой статье
Типы атипичного течения некроза сердечной мышцы
Причиной возникновения очагов мертвой ткани в миокарде специалисты считают тромбоз коронарных сосудов. Данная патология может возникнуть под влиянием самых разных причин: от атеросклероза артерий и вен сердца до различных воспалительных заболеваний.
Название данного процесса не совсем соответствует действительности, так как аномальное развитие инфаркта миокарда может продолжаться не более 4 — 12 часов. В дальнейшем клиника начинает соответствовать общеизвестным симптомам и не требует особой терапии.
В медицинской литературе принято выделять пять основных форм, при которых симптоматика процесса отличается от классической схемы течения данного заболевания. Сюда относят:
- Астматическая форма инфаркта. При этой патологии основные симптомы говорят о нарушениях в работе легких и развитии их отека.
- Аритмическая форма течения болезни в первую очередь характеризуется нарушением сердечного ритма и связанных с этим состоянием признаков сердечной недостаточности.
- Церебральное развитие сопровождается клиникой острого нарушения мозгового кровообращения, признаками нарушения функции речи и двигательными расстройствами.
- Достаточно редко может возникнуть бессимптомная форма инфаркта миокарда. Подобное состояние определяют у больного в 1% случаев. Течение болезни характеризуется трудностями при проведении дифференциальной диагностики ввиду отсутствия большинства привычных признаков инфаркта.
- Абдоминальная форма некроза сердечной мышцы может наблюдаться у больных чаще всего. По данным ВОЗ, этот вид инфаркта миокарда составляет более 30% всех атипичных случаев течения болезни.
Учитывая распространенность данной патологии, важно четко представлять ее клинические проявления.
Клинические симптомы абдоминальной формы
Подобное нетрадиционное течение заболевания обычно свидетельствует о развитии патологического процесса в области задней стенки сердца или перегородки. Если у больного развивается абдоминальная форма инфаркта миокарда, симптомы достаточно характерные:
- Сильная боль в данном случае будет локализоваться не в области сердца и левой руки, а в эпигастрии или проекции печени. Подобная картина обусловлена высоким стоянием диафрагмы и увеличением пространства Траубе, что характерно при инфаркте задней стенки.
- Болевые ощущения с течением времени могут мигрировать в область грудины, мечевидного отростка или распространиться по всему животу.
- Важным симптомом при этой форме заболевания является наличие жалоб на расстройство работы ЖКТ. Многие пациенты отмечают в первой фазе заболевания тошноту, рвоту, отрыжку воздухом. Возникает мучительная изжога, чувство вздутия живота.
- При осмотре у этой категории больных бросается в глаза отсутствие перистальтики кишечника, клиника кишечной непроходимости. В 25 — 30% случаев в результате развития паралитической гиперемии могут возникать острые язвы желудка, осложняющиеся желудочно-кишечными кровотечениями.
- Кишечник больного также страдает от нарушения полноценного питания мезантериальных сосудов. Абдоминальная форма инфаркта миокарда часто приводит к клинике тромбоза вен и артерий кишечника и явлениям перитонита. Описаны случаи, когда подобная симптоматика приводила больного инфарктом миокарда вместо кардиологического отделения на операционный стол. Улучшению прогноза развития болезни ошибочные действия медиков явно не способствовали.
- Гастралгический вариант течения некроза стенки сердца является одним из самых опасных, летальность при абдоминальном варианте составляет до 40%. При осуществлении первичного осотра и разработке схемы лечения необходимо проводить дифференциальную диагностику данной сердечной патологии с перфоративной язвой желудка, острым панкреатитом или пищевым отравлением.
Правила постановки диагноза инфаркта миокарда
Для проведения дифференциальной диагностики острого некроза мышцы сердечной стенки и различных заболеваний ЖКТ нужно понимать механизм развития болезни. Одними из самых важных признаков острого инфаркта миокарда являются различные нарушения кровообращения.
Подобная симптоматика может наблюдаться только при язвенных кровотечениях, однако тут на помощь специалистам приходит лаборатория. Если для кровотечения характерно падение показателей красной крови, то при развитии острого инфаркта миокарда будет выражен рост лейкоцитоза и СОЭ. Нельзя забывать о том, что некроз сердечной мышцы всегда сопровождается подъемом температуры тела пациента, так как происходит распад и расплавление тканей.
Отличительным признаком того, что у больного развивается абдоминальный инфаркт, а не острый перитонит, будет отсутствие симптомов раздражения брюшины. Опытный хирург всегда сможет определить, первична ли катастрофа в брюшной полости, или она вызвана проблемами сердца.
Разумеется, при остром инфаркте миокарда нельзя терять время, но следует помнить, что через 3 — 4 часа, клиника острого живота может полностью исчезнуть, а на первый план выйдут классические симптомы некроза миокарда.
Для проведения дифференциальной диагностики необходимо сделать анализ крови на кардиомаркеры. Подобная методика позволяет выявить частицы пораженной ткани миокарда в сосудистом русле больного. Хорошим подспорьем для определения правильного диагноза должны стать показатели концентрации в крови тропонинов, миоглобина и МВ-КФК.
Основным способом диагностики этой грозной патологии по-прежнему остается ЭКГ. Если на пленке присутствует специфический зубец Q и резкий рост стандартного сегмента ST, то разговоры о проблемах кишечника и желудка можно прекратить. На помощь традиционному методу исследования работы сердца приходят и более совершенные способы. Сюда можно отнести проведение специалистами эхокардиографии у больных и применение для установки диагноза УЗИ сердца.
Лечение острого инфаркта миокарда в первые 48 часов
Если несмотря на все противоречия в клинической картине больному все таки выставлен диагноз инфаркта миокарда, проведение терапии этой патологии уже не вызывает вопросов. Любую форму данного заболевания необходимо рассматривать как острый некроз сердечной мышцы. Данный подход позволит начать специализированные мероприятия с первых минут развития болезни.
Существует четкое разделение лекарственных препаратов по применению в остром периоде патологического процесса и дальнейшему их использованию в длительной терапии. С первых секунд развития инфаркта миокарда необходимо сделать следующее:
От экстренного начала проведения спасения больного при остром некрозе сердечной мышцы зависит процент выздоровления пациентов.
Терапия инфаркта после реанимационных действий
При благополучном течении болезни пребывание больного в кардиологическом стационаре рассчитано на 25 — 35 дней. Основой лечения в этот период являются гипотензивные препараты, вещества, уменьшающие объем циркулирующей крови, противоаритмические средства.
Борьба с тромбообразованием продолжается и в этот период, однако массивное применение антикоагулянтов уменьшается, так как при абдоминальной форме инфаркта миокарда высока вероятность возникновения желудочно-кишечных кровотечений. Использование данных медикаментозных средств контролируется с помощью изучения коагулограммы и других показателей работы свертывающей системы крови.
При проведении лечения этой патологии нельзя исключать использование противоаритмических препаратов, веществ, понижающих артериальное давление, микроэлементов, в частности, магния.
Следует помнить, что абдоминальная форма инфаркта миокарда симптомы проявляет такие же, как при нарушении работы ЖКТ. Лекарства для снижения кислотности в желудке, предотвращения выделения желчи и повышения функционирования кишечника обязательно входят в терапию данного недуга.
Во время пребывания в стационаре больному обязательно назначается ЛФК. Этот комплекс упражнений помогает пациенту скорее вернуть свою прежнюю физическую форму и обычно рассчитан на весь 6 — 12- месячный период реабилитации.
Немаловажным фактором в лечении абдоминальной формы инфаркта миокарда становится диета. Поскольку весь аномальный патологический процесс сопровождался диспепсическими явлениями, нормализация состава и вида повседневной пищи приобретает лечебный оттенок.
Профилактика абдоминальной формы инфаркта
Данный вид течения этой грозной патологии не является новым заболеванием, поэтому меры профилактики возникновения абдоминальной формы не отличаются от других типов инфаркта миокарда.
Основой предупреждения развития болезни является прохождение ежегодного постоянного профилактического осмотра с проведением ЭКГ. Особенно это касается мужчин старше 50 лет и женщин, находящихся в постклимактерическом периоде.
Если у пациента при осмотре выявлены ИБС, атеросклероз сосудов сердца или конечностей, гипертоническая болезнь, то эти сопутствующие заболевания в 60 — 70% случаев могут привести к проблемам с коронарными сосудами. Для предотвращения инфаркта или его ранней диагностики, показано проведение коронарной ангиографии. Исследование поможет обнаружить проблемные участки в сосудах сердца.
В более тяжелых и запущенных случаях для спасения жизни и здоровья пациента специалисты рекомендуют больному операцию по имплантации стена или аортокоронарное шунтирование. Эти вмешательства гораздо более дорогостоящие, требуют длительного пребывания больного в стационаре и могут закончиться неудачно.
Когда при проведении ежегодного профилактического осмотра у пациента не выявлено острой патологии коронарных сосудов, то для предотвращения возникновения инфаркта миокарда хорошо подойдут и общие правила здорового образа жизни. Качественные и дозированные физические нагрузки, отказ от алкоголя и никотина, максимальное избегание стрессовых ситуаций помогут сердцу еще долго работать без срывов и болезней.
Случиться инфаркт кишечника может и у людей до 30, и в пожилом возрасте. Признаки и симптомы неспецифичны, причины до конца не изучены. Бывает ли инфаркт тонкого кишечника?
Под действием внешних факторов может возникнуть предынфарктное состояние. Признаки схожи у женщин и мужчин, распознать их бывает непросто из-за локализации боли. Как снять приступ, сколько он длится? Врач на приеме изучит показания на ЭКГ, назначит лечение, а также расскажет о последствиях.
Такой симптом, как боль, при инфаркте миокарда является важным показателем. Какая бывает боль в сердце по локализации, характеру, продолжительности? Может ли возникнуть головная боль или иррадиирующая? Может ли быть инфаркт без боли?
Причины возникновения мелкоочагового инфаркта миокарда схожи со всеми остальными видами. Довольно непросто его диагностировать, острый на ЭКГ имеет атипичную картину. Последствия при своевременном лечении и реабилитации намного легче, чем при обычном инфаркте.
Диабетиков относят в группу риска по сердечным патологиям. Инфаркт миокарда при сахарном диабете может закончиться смертью. Острый инфаркт протекает быстро. При 2 типе угроза выше. Как проходит лечение? Какие его особенности? Какая диета нужна?
Последствия инфаркта миокарда, обширного или перенесенного на ногах, будут удручающими. Необходимо своевременно распознать симптомы, чтобы получить помощь.
Диагностировать заднебазальный инфаркт непросто ввиду специфичности. Одного ЭКГ может оказаться недостаточно, хотя признаки при правильной расшифровке выраженные. Как лечить миокард?
Довольно сложно поддается диагностике, поскольку довольно часто имеет аномальное течение субэндокардиальный инфаркт миокарда. Обычно его выявляют при помощи ЭКГ и лабораторных методов обследования. Острый инфаркт грозит смертью пациенту.
Типичная форма инфаркта миокарда имеет свои особенности и симптомы. Если их своевременно распознать, можно спасти жизнь больному.
http://cardiobook.ru/abdominalnaya-forma-infarkta-miokarda/
Что такое абдоминальная форма инфаркта миокарда
Абдоминальная форма инфаркта – нетипичный вариант развития приступа, который проявляется болезненными ощущениями в брюшной полости. Иногда пациента мучает изжога и отрыжка. Такое проявление угрожающего для жизни состояния зачастую вводит в заблуждение и пациента, и медперсонал.
Больные, страдающие хроническим гастритом, панкреатитом, холециститом и другими нарушениями органов брюшной полости, списывают симптоматику именно на эти заболевания. Они не придают значения таким симптомам, не подозревая, что их причиной может быть инфаркт. Пациенты принимают обезболивающие препараты, которые не приносят облегчения.
Абдоминальная форма инфаркта имеет место при расположении участка некроза вблизи диафрагмы – на нижней стенке сердечной мышцы. Из-за малого расстояния от диафрагмы боль иррадиирует в живот.
- Вся информация на сайте носит ознакомительный характер и НЕ ЯВЛЯЕТСЯ руководством к действию!
- Поставить ТОЧНЫЙ ДИАГНОЗ Вам может только ВРАЧ!
- Убедительно просим Вас НЕ ЗАНИМАТЬСЯ самолечением, а записаться к специалисту!
- Здоровья Вам и Вашим близким!
Боль держится в течение нескольких дней. Она постепенно перемещается в грудную клетку, в результате у пациента резко понижается давление. Только тогда больные обращаются за медицинской помощью.
Местоположение боли
Локализация болевого синдрома обычно наблюдается в верхней части живота (особенно при заднем инфаркте). Пациенты преимущественно жалуются на подложечную боль, однако при детальном опросе выявляются боли за грудиной и в районе сердца. Чтобы точно определить локализацию, врач просит пациента указать рукой место, где возникают болезненные ощущения.
Если приступы возникают не в первый раз, основные симптомы абдоминального варианта инфаркта миокарда меняют характер. Пациент может отметить, что боль стала сильнее, тяжелее или сдавливает, ранее прием нитроглицерина помогал, а теперь нет и т. п.
Любые изменения в специфике боли (другой характер, распространение в определенные места) требуют проведения тщательной диагностики. Основная задача врача – дифференцировать инфаркт и болезни органов брюшной полости.
Обычно боли появляются после физических нагрузок и эмоциональных напряжений, они могут возникнуть во время приема пищи. Гастралгический болевой синдром носит волнообразный характер – нарастает постепенно и достигает пика примерно через час после начала приступа. Такое состояние зачастую сопровождается паникой и страхом смерти. Прием нитроглицерина дает временное облегчение.

Инфаркт миокарда, как правило, сопровождает шоковое состояние, сердечная астма, резкие нарушения ритма, потеря сознания
Болям может сопутствовать тошнота, в редких случаях однократная рвота. Как показывает практика, боль независимо от исходной локализации в итоге перетекает за грудину, ближе к сердцу.
При опросе пациента нельзя спрашивать о чувстве страха и паники, за исключением случаев, когда больной сам об этом скажет. Акцентирование внимания на психоэмоциональном состоянии может только усугубить состояние, и при новых приступах больной будет искусственно привязывать к себе подобные ощущения.
При осмотре отмечается побледнение кожных покровов, посинение губ, на лице отражена тревога, пациента беспокоит одышка. Кожа покрыта испариной, но на ощупь холодная. Язык влажный и чистый.
При прослушивании наблюдаются нарушения частоты сокращений сердца, тахикардия. Границы сердца расширенные, тоны приглушенные (вплоть до полного исчезновения). Иногда прослушивается шум трения околосердечной сумки. Кровяное давление пониженное, на начальном этапе может быть нормальным и даже повышенным.
Про основные маркеры инфаркта миокарда вы можете узнать из этой статьи.
При осмотре живота необходимо обратить внимание на напряженность мышц, наличие печеночной тупости, вздутие, вовлечение в процесс дыхания, симметрию, локализацию болевого синдрома, наличие симптомов раздражения брюшины.
При инфаркте задней стенки со стороны органов брюшной полости может отмечаться неполный паралич желудка, вздутие, напряжение брюшной стенки и болезненность. Расстройства стула обычно не отмечаются. Нарастание указанных симптомов при инфаркте не наблюдается.
- Такие лабораторные проявления, как увеличение концентрации лейкоцитов, смещение лейкоцитарной формулы влево, наличие с-реактивного белка, повышение содержания сиаловых кислот, не относятся к отличительным диагностическим показателям, поэтому не могут использоваться для дифференциации при экстренной диагностике.
- Немалое значение придается анализу ферментов для отличия болезней, имеющих симптоматику «острого живота». Такие анализы крови при абдоминальной форме инфаркта, как исследование аспартат- и аланинаминотрансферазы не всегда информативны.
- Повышение концентрации креатинфосфокиназы, изменение содержания лактатдегидрогеназы отмечаются также при панкреатите и требуют для проведения анализа много времени, что не позволяет применять их у конкретного пациента. Ориентировочные сведения можно извлечь из данных коагулограммы.
- Типичные признаки отмирания участков сердечной мышцы наблюдаются на электрокардиограмме, однако появляются они только на следующие сутки.
- Абдоминальную форму инфаркта сложно отличить от патологий органов брюшной полости. Боли в подложечной области или в верхней части живота справа, сопровождающиеся тошнотой и рвотой, заставляют думать об остром гастрите, панкреатите, холецистите, обострении желчнокаменной болезни.
- Перечисленные заболевания, так же, как и инфаркт, могут сопровождаться увеличением температуры и повышением концентрации лейкоцитов. Большое значение в дифференциации инфаркта и обострения болезней органов брюшной полости имеет тщательно собранный анамнез. Присутствие в нем приступов стенокардии, обострения холецистита или панкреатита позволяет склониться в сторону того или иного заболевания.
- При печеночной колике боли появляются после употребления острых и жирных продуктов. Они отмечаются в правом подреберье и становятся интенсивными с первых минут. Такое состояние может сопровождаться тошнотой.
- При инфаркте боли редко локализуются только в правом подреберье или подложечной области, они обычно иррадиируют в грудину. Повторные осмотры через полчаса или час нередко выявляют боли в области сердца и левой руке.
- Инфаркт отличает от печеночной колики то, что боли при нем нарастают постепенно и имеют волнообразный характер. Печеночной колике свойственно распространение боли в правое плечо и лопатку, что не характерно для инфаркта.
- Об остром холецистите свидетельствует увеличенный и болезненный желчный пузырь, болезненные «пузырные» и «печеночные» точки при пальпации. При инфаркте мышцы живота не бывают настолько напряженными. Желчнокаменная болезнь подтверждается появлением желтухи.
- При печеночной колике показатель АлАТ выше, чем АсАТ, также отмечается увеличение щелочной фосфатазы. Для инфаркта характерно увеличение ЛДГ, что не наблюдается при печеночной колике. Также при инфаркте резко повышается КФК, что практически не меняется при обострении желчнокаменной болезни.
- Особое значение имеют результаты ЭКГ, которые подтверждают или отрицают наличие инфаркта. В случае сомнений касаемо диагноза оно должно быть проведено как можно быстрее.
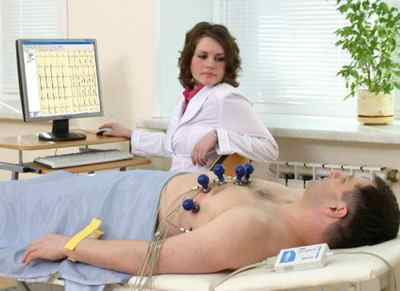
Комплекс мероприятий первой помощи всегда включает снятие электрокардиограммы, и если врач по каким-либо причинам отказывается от исследования, пациент должен сам настоять на его проведении
Первая помощь при абдоминальной форме инфаркта миокарда
При любых болях, сохраняющихся на протяжении длительного времени и не прекращающихся после приема медикаментов, особенно если имеются подозрения на инфаркт, нужно незамедлительно обратиться за медицинской помощью.
При поступлении в медучреждение пациенту делают ЭКГ и при подтверждении диагноза срочно помещают в стационар. Такой тактики придерживаются все опытные врачи.
Возможно и другое развитие событий: врач с небольшим опытом отказывается от проведения электрокардиограммы и назначает лечение на дому. Или же скорая привозит больного в инфекционного отделение, руководствуясь первичными симптомами: болью в животе и расстройством желудка.
При этом состояние пациента только ухудшается, и через несколько дней боль достигает сердца. Постепенно боли стихают и полностью исчезают, но на ЭКГ будут видны некротические изменения, вызванные инфарктом.
Острый инфаркт миокарда задней стенки левого желудочка описан в другой публикации.
Отсюда вы сможете узнать основы клиники инфаркта миокарда.
На основании всего вышесказанного можно сделать вывод: при любых болезненных ощущениях в животе, независимо от предположений, необходимо пройти ЭКГ.
http://serdce.hvatit-bolet.ru/abdominalnaja-forma-infarkta-miokarda.html
Абдоминальный инфаркт — особенности проявления и лечения
Инфаркт миокарда — болезнь сердца, о которой слышал каждый человек. Классическая картина выглядит так: неожиданно возникают острые болезненные ощущения в грудной клетке, отдающие в правую лопаточную часть, плечевой сустав и шею, человеку становится трудно дышать, возникает неконтролируемое чувство страха. Но иногда болезнь протекает в атипичной форме.
Не каждый человек знает, что боль, которая ощущается в брюшной области, вовсе не свидетельствует о проблемах с желудком или панкреатите, это один из типов тяжелого состояния сердца — абдоминальная форма инфаркта миокарда.
Особенности проявления
Ишемическая болезнь характеризуется нарушенным кровообращением, ведущим к возникновению очагов омертвления в сердечной мышце, в остром течении наступает состояние, именуемое «инфарктом». Наиболее частая дислокация зоны поражения — передняя стенка левого желудочка. Тогда как абдоминальный (атипичный) инфаркт характерен для людей, у которых развился некроз в задней стенке сердечной мышцы, расположенной близко к диафрагме.
Главной особенностью болезни являются нетипичные боли, которые больной ощущает в подложечной области или слева под ребрами.
Пациент в момент возникновения болей чувствует сильное возбуждение, обильно потеет, начинает мучительно икать. При пальпации живота больного болезненные ощущения не усиливаются, нет симптомов раздражения брюшины, живот не напряжен.
Абдоминальный (гастралгический) инфаркт миокарда развивается в основном у пациентов преклонного возраста, имеющих генетическую предрасположенность к атеросклеротическим поражениям сосудов, питающих сердце. Существует ряд заболеваний, которые могут привести к развитию атипичной формы инфаркта:
- устойчивая гипертония;
- сахарный диабет;
- плохое коронарное кровообращение;
- атеросклероз;
- стенокардия.
Атипичная форма болезни встречается в последнее время все чаще и может быть диагностирована даже у молодых людей. Смазанная клиническая картина зачастую служит поводом для ошибочной постановки диагноза.
Как вариант, пациент подозревает у себя пищевое отравление, язвенную болезнь, приступ панкреатита.
Характерные симптомы
Симптомы абдоминального инфаркта миокарда очень своеобразны:
- человек может ощущать сильную боль в области печени, поджелудочной железы, желудка. Через некоторое время болезненные ощущения начинают возникать в области грудины и по всей брюшной полости;
- у больного появляются расстройства в желудочно-кишечном тракте, нетипичные для болезней сердца;
- в начальной стадии пациент чувствует сильную тошноту, часто сопровождающуюся рвотой;
- позже возникает отрыжка, вздутие живота, появляется сильная изжога, тревога;
- кожные покровы пациента бледные, на лице выступает испарина, губы синие, язык чистый.
Оказание первой помощи
Оказание первичной помощи пациенту, у которого предположительно развился атипичный инфаркт миокарда, ничем не отличается от неотложной помощи при любых сердечных заболеваниях.

Сложность возникает лишь в том, что диагностировать самостоятельно эту болезнь практически невозможно, жалобы больного не соответствуют типичным симптомам, свойственным инфаркту.
Основная задача при оказании первой помощи — успокоить больного и в кратчайшие сроки вызвать бригаду медиков. При первых признаках на атипичное развитие болезни, следует:
- Снять с человека все сдавливающие предметы (галстук, шейный платок, ремень), мешающие дыханию, ослабить или расстегнуть одежду.
- Посадить в удобную позу на стул или кресло, прислонив туловище к спинке. Можно положить больного набок, согнув ноги в коленях.
- Открыть окно, направив на пациента поток свежего воздуха.
- Дать человеку таблетку нитроглицерина или предложить принять аспирин (не менее 300 мг), предварительно растворив его в небольшом количестве воды.
- Вызвать машину «Скорой помощи», четко объяснив диспетчеру симптомы заболевания.
- Если врачебная помощь задерживается, самостоятельно доставить больного в ближайшее медицинское учреждение.
Такой алгоритм действий может спасти пациенту жизнь, данная патология часто сопровождается остановкой сердца. Высокая смертность от атипичной формы инфаркта обусловлена трудностями диагностирования и поздним обращением за медицинской помощью.
Дифференциальная диагностика
Атипичное течение заболевания приводит к тому, что его диагностирование часто бывает затруднено, из этого следует неправильное лечение на ранней стадии заболевания.
Для правильной постановки диагноза требуется провести дифференциальную диагностику, чтобы исключить следующие болезни с похожими симптомами:
- панкреатит;
- аппендицит;
- холецистит;
- пищевое отравление;
- синдром непроходимого кишечника;
- прободная язва.

Предварительная диагностика проводится на основании жалоб, изучении истории болезни пациента, опросе родных о состоянии больного. Физический осмотр включает в себя пальпацию брюшной области на предмет болезненности и напряженности в области брюшной стенки.
Окончательный диагноз может быть поставлен после проведения ЭКГ, лабораторных исследований крови, коронарографии. Изучив патогенез болезни, врач назначает адекватное лечение.
Особенности лечения гастралгического инфаркта
Лечение атипичной формы заболевания возможно только в стационаре, больной должен постоянно находиться под полным контролем специалистов. Лечение включает в себя как медикаментозные, так и терапевтические методики.
Болезнь нельзя врачевать самостоятельно, используя народные средства, смертность от гастралгического инфаркта является самой высокой среди заболеваний сердца.
Терапевтическое лечение включает в себя:
- Медикаментозные меры.
Медикаментозные меры, предпринимаемые для лечения, направлены на снятие болезненных проявлений, предупреждение развития осложнений и побочных эффектов, купирование заболевания и улучшения состояния пациента.
Лекарства, назначаемые больному:
При возникновении осложнений пациенту может быть прописан ряд дополнительных медикаментозных средств. Все назначения проводит врач на основании лабораторных анализов, анамнеза заболевания и общего состояния пациента.
Сложность диагностирования может привести к срочному оперативному вмешательству, необходимому для спасения жизни больного. Существует несколько распространенных хирургических методик, применяемых в современной медицине:
Возможные осложнения
Длительное отсутствие медицинской помощи, неправильный диагноз и несвоевременное лечение приводят к серьезным осложнениям. У пациента могут развиться следующие болезни:
- аритмия;
- острая сердечная недостаточность;
- тромбоз;
- аневризма;
- постинфарктный синдром;
- нейротрофические расстройства;
- перикардит.
Одно из осложнений, присущих заболеванию — разрыв сердечной стенки. При запоздалом лечении возможен смертельный исход.
Для исключения развития болезни следует соблюдать профилактические меры:
- раз в год посещать кардиолога;
- при наличии атеросклероза, ИБС, устойчивой гипертензии ежегодно делать ЭКГ или коронарную ангиографию сосудов сердца;
- вести здоровый образ жизни;
- внести коррективы в режим дня и питание.
http://kardiopuls.ru/bolezni/razryv/abdominalnaya-forma-infarkta-miokarda/







