Алгоритм оказания помощи «Кардиогенный шок»
Алгоритм 16 «Кардиогенный шок»

Диагностика
Выраженное снижение артериального давления в сочетании с признаками нарушения кровоснабжения органов и тканей. Систолическое артериальное давление обычно ниже 90 мм рт. ст. пульсовое меньше 20 мм рт. ст.
Для диагностики шока обязательно наличие симптомов ухудшения периферическою кровообращения (бледно-цианотичная влажная кожа, спавшиеся периферические вены, снижение температуры кожи кистей и стоп): уменьшение скорости кровотока (время исчезновения белого пятна после надавливания на ногтевое ложе или ладонь более 2 с), снижение диуреза (меньше 20 мл/ч).
Могут быть различные нарушение сознания (от заторможенности до появления очаговой неврологической симптоматики и развития комы).
В большинстве случаев следует дифференцировать истинный кардиогенный шок с другими его разновидностями (рефлекторным, аритмическим, лекарственным, при медленно текущем разрыве миокарда, разрыве перегородки или папиллярных мышц, поражении правого желудочка), а также от ТЭЛА, гиповолемии. внутреннего кровотечения и артериальной гипотензии без шока.
Основные опасности и осложнения:
- невозможность стабилизировать артериальное давление
- отек легких при повышении артериального давления или внутривенном введении жидкости
- тахикардия, тахиаритмия, фибрилляция желудочков
- асистолия
- рецидив ангинозной боли
- острая почечная недостаточность
Под минимально достаточным артериальным давлением понимать систолическое давление около 90 мм рт. ст. при появлении признаков улучшения перфузии органов и тканей.
При отсутствии норадреналина следует использовать адреналин. Скорость внутривенного вливания адреналина повышают постепенно от 1 мкг/мин до 6 мкг/мин. и выше до достижения минимально достаточного артериального давления.
http://www.ambu03.ru/algoritmy/algoritm-16-kardiogennyj-shok/
Неотложная помощь при кардиогенном шоке: алгоритм действий. Реанимационная бригада скорой помощи
Острая сердечно-сосудистая недостаточность относится к опасным для жизни состояниям. По механизму развития она подразделяется на право- и левожелудочковую ОСН. Оба эти состояния часто заканчиваются смертельным исходом. Чтобы спасти человека, врач скорой помощи должен немедленно приступить к реанимационным мероприятиям.
Чаще всего встречается левожелудочковая сердечная недостаточность. Она обычно следует за инфарктом миокарда, тяжёлыми нарушениями ритма и другими опасными состояниями. К разновидностям ОСН относят острый кардиогенный шок. Он обусловлен тяжёлыми для организма поражениями, при которых сердце не может перекачивать кровь в нормальном режиме.
Понятие о кардиогенном шоке
Неотложная помощь при кардиогенном шоке необходима в первые минуты его развития. Следует помнить, что это осложнение не пройдёт самостоятельно. И при отсутствии срочного лечения приведёт к гибели. Кардиогенный шок – это синдром, при котором происходит снижение сердечного выброса. Несмотря на компенсаторное повышение сопротивления сосудов, организм не справляется с этим осложнением без помощи врачей.
К основным его проявлениям относится снижение артериального и пульсового давления, диуреза, потеря сознания. Если помощь вовремя не оказана, смерть от кардиогенного шока наступает в течение нескольких часов после развития заболевания. Данное состояние не возникает самостоятельно. Ему всегда предшествуют острые патологии сердечно-сосудистой системы.
Какие причины приводят к кардиогенному шоку?
К причинам сердечного шока относятся различные кардиологические и сосудистые заболевания. Наиболее распространённым этиологическим фактором является инфаркт миокарда. При этом кардиогенный шок развивается только при массивном некрозе тканей и отсутствии скорой помощи. Также к частым причинам его возникновения относят жизнеугрожающие аритмии. Они могут беспокоить человека в течение многих лет. Но при их обострении и декомпенсации это состояния осложняются шоком.
В некоторых случаях фактором развития острой недостаточности сердца считается нарушение сосудистого тонуса. Это случается при массивных кровотечениях, болевом синдроме, ОПН. Необходимо помнить, что кардиогенный шок – это не самостоятельное заболевание, а осложнение основной патологии. Поэтому докторам необходимо сделать всё, чтобы предотвратить его развитие.
Кардиогенный шок: классификация заболевания
В зависимости от причины и патогенеза выделяют несколько форм кардиогенного шока. Каждая из них имеет собственный механизм развития. Тем не менее все варианты приводят к одним и тем же симптомам. Независимо от причины его появления, неотложная помощь при кардиогенном шоке необходима в любом случае. Так как данное состояние всегда одинаково опасно. Выделяют следующие виды этого осложнения:
Истинный кардиогенный шок: механизм развития
Истинный сердечный шок встречается чаще всего. Он возникает, если поражена большая часть миокарда (от 50% и более). В этом случае некроз распространяется не только по всей толще мышцы, но и занимает большую площадь. Помимо инфаркта, к истинному шоку могут привести и другие болезни. Среди них: септический эндокардит, выраженные пороки сердца, декомпенсированные миодистрофии и т. д. Также к тяжёлым кардиологическим нарушениям приводит острый гипертиреоз, некоторые генетические патологии.
В результате некроза тканей сердца сократительная способность значительно снижается. Поэтому орган не может работать в полную силу и обеспечивать кровью сосуды. Минутный объём тоже снижается. При этом происходит повышение сопротивляемости сосудов. Несмотря на это, сердце всё равно не справляется со своей работой. Результатом является нарушенное кровоснабжение всех органов и тканей.

Патогенез аритмического кардиогенного шока
В основе этой формы заболевания лежат нарушения проводимости и ритма сердца. Они могут возникнуть как спонтанно (в результате инфаркта миокарда), так и развиваться постепенно. Чаще всего аритмии беспокоят пациента в течение многих лет. Это же касается и нарушений проводимости. Тем не менее жизнеугрожающие состояния развиваются в течение короткого периода. Речь идет о часах и даже минутах. Чаще всего к кардиогенному шоку приводят нарушения ритма желудочкового характера. Среди них: тахикардия, переходящая в фибрилляцию, и трепетание. Помимо этого, к этим процессам могут привести частые групповые экстрасистолы.
Ещё одним состоянием, способным привести к шоку, является синусовая брадикардия. Снижение ЧСС обычно характерно нарушениями проводимости. Реже к кардиогенному шоку приводит мерцание и трепетание предсердий. В результате патологических сокращений и эктопических очагов в миокарде (экстрасистолы) сердце не может осуществлять свою функцию. Поэтому происходит снижение ударного и минутного объёма, падение пульсового давления, АД. При данном варианте врач скорой помощи первым делом должен купировать аритмию, проведя дефибрилляцию или искусственный массаж сердца.
Что представляет собой рефлекторный шок?
Данная форма шока развивает вследствие причин, изначально не связанных с поражением сердечной мышцы. Пусковым механизмом подобного осложнения может стать выраженный болевой синдром или кровотечение. При этом эти симптомы редко связаны с сердцем. Обычно такой шок диагностируют после аварии, острой почечной недостаточности.
Данный вариант имеет наиболее благоприятный прогноз. Неотложная помощь при кардиогенном шоке рефлекторного характера должна быть направлена на устранение его причины – болевого синдрома, а также на остановку кровотечения. Вследствие этих факторов регуляция сосудистого тонуса нарушается. Из-за этого кровь застаивается в венах и артериях, а в интерстициальное пространство пропотевает жидкость, образуя отёк. Всё это приводит к снижению венозного притока к сердцу. Далее, механизм тот же, что и при других формах.
Причины и патогенез ареактивного шока
Ареактивный кардиогенный шок возникает, если поражён весь миокард. Это происходит при повторных инфарктах. Также причиной может стать тампонада сердца. При этом в перикарде появляется жидкость, которая сдавливает орган, не давая ему сокращаться. В некоторых случаях тампонада способна привести к разрыву сердца. Данное состояние приводит к смерти. К сожалению, помочь больному в этом случае не удаётся. Механизм развития шока связан с полным прекращением работы сердца, в отличие от других форм, при которых минутный объём снижается. Смертность от данного осложнения приближена к 100%.
Симптомы кардиогенного шока
Клиническая картина одинакова, независимо от того, какая причина вызвала кардиогенный шок. Симптомы осложнения следующие: падение артериального и пульсового давления, тахикардия, олигурия (снижение диуреза). В зависимости от величины АД и клинических данных, выделяют 3 степени тяжести. При осмотре пациента можно выявить и другие признаки кардиогенного шока. К ним относится:
Как диагностировать шок?
Диагностика кардиогенного шока обычно основывается на клинических данных и расспросе родственников больного. Так как действовать необходимо немедленно, врачи оценивают АД, состояние кожных покровов, реакцию зрачков, ЧСС и частоту дыхания. Если у пациента имеются признаки шока, сразу оказывается неотложная помощь.
При наличии свободного медицинского персонала выясняется анамнез заболевания. Врач спрашивает: страдал ли больной аритмией, стенокардией, возможно, перенёс инфаркт миокарда ранее? Если осложнение развилось дома или на улице, то диагностика шока врачами скорой помощи заканчивается на этом. При содержании больного в условиях реанимационного отделения, помимо этого, проводят измерение пульсового давления, сопротивления сосудов, диуреза. Также исследуется газовый состав крови.
Кардиогенный шок: неотложная помощь, алгоритм действий
Стоит помнить, что от того, как быстро и качественно оказана помощь, зависит жизнь больного. При признаках подобного осложнения врачи начинают принимать меры немедленно. Если вовремя сделать всё необходимое, можно победить кардиогенный шок. Неотложная помощь — алгоритм действий выглядит следующим образом:
Помимо этого, необходимо устранить причину шока. При инфаркте миокарда проводят тромболитическую и антиагрегантную терапию (препараты «Альтеплаза», «Клопидогрель», «Аспирин»). Также для разжижения крови используют раствор «Гепарина». При желудочковых нарушениях ритма вводят медикамент «Лидокаин». В некоторых случаях необходима дефибрилляция.
Неотложная помощь в условиях стационара
Неотложная помощь при кардиогенном шоке продолжается в отделении реанимации. Там проводится интенсивная терапия, постоянный контроль показателей, выясняются причины осложнения. При инфаркте миокарда проводят оперативное лечение – шунтирование артерий, установление стента. Также хирургическая помощь необходима при некоторых вариантах аритмии и нарушений проводимости. При этом устанавливают искусственный кардиостимулятор, осуществляющий сократительную функцию сердца.
Open Library — открытая библиотека учебной информации
Открытая библиотека для школьников и студентов. Лекции, конспекты и учебные материалы по всем научным направлениям.
Медицина Синдром Морганьи-Адамса-Стокса (МАС)
Неотложная помощь при аритмогенном шоке
Аритмогенный шок
Аритмогенный шок представляет собой разновидность нарушений кровообращения, при которой адекватное кровоснабжение органов и тканей нарушено вследствие дисбаланса ритма сердечных сокращений. Наиболее часто аритмогенный шок может развиваться на фоне желудочковой тахикардии, брадиаритмии (полная СА или АВ блокада).
Клинические признаки аритмогенного шока:
· снижение АД (систолическое АД – САД ниже 90 мм рт. ст.) сохраняющееся в течение не менее 30 минут
· холодная влажная кожа, холодный пот – (обусловлена резким спазмом кожных сосудов, положительный симптом «бледного пятна» более 2-х секунд)
· заторможенность, вялость (вследствие гипоксии головного мозга)
· олигурия ( снижение диуреза) – менее 20 мл/ч (связано с нарушением почечного кровотока)
· создать положение лежа, обеспечить покой
· ингаляция увлажненного кислорода
· катетеризация периферической вены
А)[/i] при САД 150 в минуту
u ЭИТ (см. электроимпульсная терапия)
u атропин 0,1%, 1-6 мл на 10 мл физ. р-ра (суммарная доза атропина 3 мг)
u при отсутствии эффекта – эуфиллин2,4% 10 мл на 10 мл физ. р-ра в/в
u при отсутствии эффекта – инотропная поддержка: в/в капельно допамин 200 мг на 200 мл физ. р-ра со cкоростью 8-10 капель в минуту или адреналин 0,1% 1 мл на 200 мл физ. р-ра в/в капельно
· госпитализация в профильный кардиохирургический стационар, кардио-реанимационное отдел?ение с продолжением респираторной поддержки при транспортировке.
Характеризуется возникновением приступов внезапной потери сознания с судорогами, бледностью, сменяющейся цианозом и нарушениями дыхания. Во время приступа АД не определяется и обычно тоны сердца не прослушиваются. Приступы МАС возникают вследствие ишемии головного мозга при внезапном уменьшении сердечного выброса, обусловленном нарушениями ритма сердца или снижением ЧСС.
Чаще вс?его он обусловлен различными формами предсердно-желудочковых блокад. В большинстве случаев припадок возникает, если частота сердечных сокращений становится меньше 30 ударов в 1 мин. Причиной припадка может служить не только чрезмерно редкий, но и чрезмерно частый темп сокращений желудочков сердца, обычно более 200 ударов в 1 мин. Аритмии с такой высокой частотой сердечных сокращений возникают, как правило, при наличии у больного дополнительных проводящих путей между предсердиями и желудочками (синдром WРW). Наконец, иногда к развитию приступа приводит полная утрата сократительной функции желудочков сердца вследствие их фибрилляции или асистолии.
Приступ наступает внезапно. У больного возникают резкое головокружение, потемнение в глазах, слабость; он бледнеет и через несколько секунд теряет сознание. Примерно через полминуты появляются генерализованные эпилептиформные судороги, нередко происходят непроизвольное мочеиспускание и дефекация. Спустя еще примерно полминуты обычно наступает остановка дыхания, чему может предшествовать дыхательная аритмия, и развивается выраженный цианоз. Пульс во время приступа обычно не определяется. Измерить АД не удается. После восстановления насосной функции сердца больной быстро приходит в сознание, при этом чаще вс?его он не помнит о приступе и предшествовавших ему ощущениях (ретроградная амнезия).
При впервые выявленном синдроме, даже если данный диагноз носит предположительный характер, показана госпитализация в лечебное учреждение кардиологического профиля для уточнения диагноза и выбора терапии.
http://oplib.ru/random/view/398767
Аритмогенный шок — механизм, симптомы и лечение

Этим состоянием называются текущие патологические процессы, напрямую влияющие на резкое снижение сердечных сокращений.
Аритмогенный шок бывает первичным и вторичным и может возникнуть на фоне тахикардии и блокады 2 и 3 степеней.
Такое состояние требует безотлагательного обращения за врачебной помощью, а эффективной, терапии будет только после восстановления сердечного ритма.
Что такое аритмогенный шок?
Аритмогенный шок – разновидность нарушения кровообращения, со сниженным сердечным выбросом, протекающим на фоне дисбаланса ритмов сердечных сокращений:
- желудочковой параксизмальной тахикардии;
- пароксизмов трепетания;
- фибрилляции предсердий.
Стремительное увеличение частоты сердечных сокращений на этом фоне, влечет за собой укорочение диастолы, снижение наполнения желудочков и уменьшение сердечного выброса.
Клиника шока проявляется тахикардией, снижением систолического артериального и пульсового давления, а так же признаками гипоперфузии.
Подобный шок встречается редко, в основном у больных с большим очагом инфаркта миокарда. Чаще наблюдается тахикардическая форма предсердечного трепетания. Также встречаются случаи, когда аритмогенный шок протекает совместно с отеком легких.

Среди отличительных признаков и симптомов шока отмечается:
- частый пульс (который трудно прощупать);
- нарушенное сознание;
- спад диуреза на 20 мл;
- окисление крови на фоне низкой концентрации бикарбоната.
Также изменяется общее состояние:
- Кожа становится бледной, с синим оттенком.
- На кожных покровах выступает липкий пот.
- Спавшиеся жилы.
- Заторможенность.
- Упадок сил.
Обычно и чаще всего на практике, шок возникает на фоне длительной боли (несколько часов). Причину знать важней, чем сам тип патологического процесса. Часто она очевидна после ознакомления с анамнезом пациента.
Некоторые состояния больного при шоке могут говорить о разных серьезных осложнениях.
Частыми причинами бывают:
- Инфаркт миокарда.
- Тампонада сердца.
- Легочная эмболия.
- Длительный постельный режим.
- Панкреатит.
Аритмогенный шок нередко может возникнуть без видимых причин. Для установления точного «виновника», спровоцировавшего патологию, врачи начинают немедленное обследование пациента. Ему делают рентген грудины, ЭКГ, исследуют газы крови. При хороших показателях результатов, вероятной причиной может стать передозировка лекарствами, редкие инфекции, обструктивный шок.
Важное значение имеет регистрация ЭКГ. Тактика не зависима от вида тахикардии, но во всех случаях показана электрическая кардиоверсия.
Острый панкреатит может дать серьезные осложнения. Панкреатогенный шок — самое опасное последствие этого заболевания.
Причины и симптомы токсического шока подробно описаны тут.
Несмотря на то что перед переливанием крови донорский материал проверяют на совместимость, иногда бывает так, что организм реципиента отвергает кровь донора. В таком случае происходит гемотрансфузионный шок. В этой теме http://neuro-logia.ru/zabolevaniya/simptomy-i-sindromy/rasstrojstva-soznaniya/gemotransfuzionnyj-shok.html подробно о симптомах данного состояния и методах лечения.
Для начала делают обезболивание, в некоторых случаях это стабилизирует динамику. Далее необходима кислородная и оксигеновая терапии. Если понадобится, вводят катетер для мониторинга гемодинамики. На этапах лечения присутствуют такие пункты, как:
- фармакологическое лечение аритмии;
- введение лекарств через вену;
- выполнение действий, снижающих периферическое сопротивление;
- баллонная контрпульсация.
В ряде случаев прибегают к оперативному вмешательству – делают коронарное шунтирование.
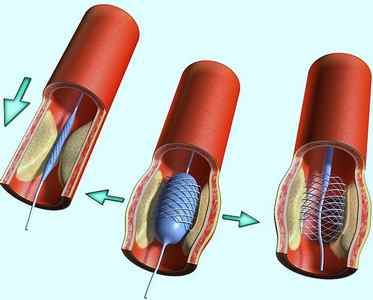
Лечение шока подразумевает медикаментозные процедуры и другие, более серьезные меры. Речь идет о дефибрилляции и электрической стимуляции. При актуальности антиаритмических препаратов добавляют определенную дозировку 1% Мезатона.
При аритмогенном шоке, развитом на фоне брадисистолии, проводится незамедлительное введение разведенного Изопротеренола. Применяется он внутривенно и длительно. Успешное лечение вполне возможно, если были приняты все меры на облегчение состояния пациента и на купирование всех патологических процессов в организме.
Тактика лечения пациентов с подобной патологией имеет свои особенности. Помощь нужно оказывать быстро, поскольку заболевание считается тяжелым. Больные с приступом аритмогенного шока нетранспортабельны. Как только бригада снимает выраженность этого серьезного состояния, человека желательно поместить в отделение интенсивной терапии. Все лечение происходит по стандартной схеме, если нет сопутствующих, серьезных заболеваний внутренних органов:
- Осмотр пациента.
- Измерение пульса и артериального давления.
- Пальпация брюшины.
- Электрокардиография (по возможности).
- Установка капельницы (глюкоза, Полиглюкин, хлорид натрия).
- Постоянный контроль АД, сокращений сердечных мышц, внешнего вида кожи.
Если имеют место быть определенные показатели, лекарства вводят исключительно внутривенно. В этом случае стоит учитывать те медикаменты, которые принимал пациент за последние 48 часов.
В случае если ускоренный идиовентрикулярный ритм имеет картину шока, — он не является аритмогенным.
Успех будет только при ранней диагностике и своевременном начале лечения аритмогенного шока. Интенсивная терапия дает положительные результаты у больных. Благодаря «быстрому схватыванию» состояния и текущего заболевания, риск возникновения осложнений на фоне шока существенно снижается. В особенности это касается его ареактивного проявления.

Острый инфаркт миокарда — основная причина развития кардиогенного шока. Лечение кардиогенного шока проводится исключительно в условиях медицинского учреждения.
Почему возникают судороги икроножных мышц ночью, разберем в этой теме.
Видео на тему
http://neuro-logia.ru/zabolevaniya/simptomy-i-sindromy/rasstrojstva-soznaniya/aritmogennyj-shok.html
Интенсивная терапия аритмогенного шока
Аритмогенный шок представляет собой разновидность нарушений кровообращения, при которой адекватное кровоснабжение органов и тканей нарушено вследствие дисбаланса ритма сердечных сокращений. Аритмия может быть первичной и вторичной. К первичной относят нарушения ритма и проводимости, обусловленные аномалиями развития проводящей системы. Вторичная аритмия связана с кардиомиопатией, фиброзластозом, органическими поражениями и расстройствами метаболизма миокарда, электролитными нарушениями. По локализации патологического водителя ритма выделяют наджелудочковые (предсердные и узловые) и желудочковые аритмии. Различают также тахи- и брадиаритмию. Основным патогенетическим механизмом тахиаритмического шока являются укорочение времени диастолического наполнения сердца и снижение ударного выброса на фоне сокращения диастолического периода венечного кровотока.
При брадиаритмическом шоке уменьшение минутного объема крови не может быть компенсировано повышением ударного выброса, так как объем диастолического заполнения желудочков ограничен способностью стенки миокарда к механическому растяжению.
Предварительный диагноз нарушения ритма устанавливают на основании данных пальпации пульса на бедренной или сонной артериях, аускультации сердца и наличия гииотензии. Заподозрить аритмию позволяют такие проявления, как внезапное изменение состояния ребенка, беспокойство или вялость (блокада атривентрикулярного соединения), потеря сознания (синдром Эдемса — Стокса), акроцианоз, бледность кожных покровов, «мраморный» рисунок кожи. Точный диагноз устанавливают на основании данных ЭКГ-исследования.
Аритмогенный шок может развиваться на фоне чрезмерной синусовой, предсердной и желудочковой тахикардии, фибрилляции желудочков, брадиаритмии (идиовентрикулярного ритма, атриовентрикулярной блокады II — III степени), желудочковой экстрасистол.
Лечение аритмогенного шока предусматривает экстренное восстановление сердечного ритма с частотой, обеспечивающей адекватный сердечный выброс. Обязательным условием при лечении тахи- и брадиаритмического шока является устранение аритмогенных факторов: негативного влияния блуждающего нерва, гипоксии, ацидоза, алкалоза, электролитных нарушений. Использованию антиаритмических средств должна предшествовать коррекция гипо- и гиперволемии, анемии, гипогликемии и обязательная атропинизация из расчета 0,01-0,03 мг/кг массы тела. Приоритетным средством неотложной терапии тахиаритмического шока является электродеполяризация (2 Вт /с на 1 кг массы тела), позволяющая выиграть время и подобрать оптимальное антиаритмическое фармакологическое средство. При наджелудочковой тахиаритмии предпочтительнее ввести изоптин — по 0,1 мг/кг в течение 1 мин. Эту же дозу можно назначить с 15-минутным интервалом повторно. Лидокаин назначают в дозе 1 мг/кг и вводят в течение 10 мин. При желудочковой тахиаритмии и экстрасистолии эффективен мекситил. Препарат вводят в дозе 5 мг/кг в течение 15 мин, поддерживающая доза — 5 — 20 мкг/кг в 1 мин.
При брадиаритмическом шоке и отсутствии эффекта от введения атропина сульфата средством выбора является изупрел (изопротеренол, изадрин, новодрин). При отсутствии эффекта от медикаментозной терапии показана электрокардиостимуляция.
Всех детей в состоянии аритмогенного шока госпитализируют в отделение интенсивной терапии.
http://www.eurolab.ua/encyclopedia/urgent.medica.aid/2437/
Кардиогенный шок: возникновение и признаки, диагностика, терапия, прогноз
Пожалуй, самым частым и грозным осложнением инфаркта миокарда (ИМ) является кардиогенный шок, который включает несколько разновидностей. Возникающее внезапно тяжелое состояние в 90% случаев заканчивается смертельным исходом. Перспектива пожить еще у больного появляются лишь тогда, когда в момент развития болезни, он находится в руках врача. А лучше — целой реанимационной бригады, имеющей в своем арсенале все необходимые медикаменты, аппаратуру и приспособления для возвращения человека с «того света». Однако даже при наличии всех этих средств, шансы на спасение очень малы. Но надежда умирает последней, поэтому врачи до последнего борются за жизнь больного и в иных случаях достигают желаемого успеха.
Кардиогенный шок и причины его возникновения
Кардиогенный шок, проявляющийся острой артериальной гипотензией, которая иногда достигает крайней степени, является сложным, часто неуправляемым состоянием, развивающимся в результате «синдрома малого сердечного выброса» (так характеризуют острую недостаточность сократительной функции миокарда).
Наиболее непредсказуемым периодом времени в плане возникновения осложнений острого распространенного инфаркта миокарда являются первые часы заболевания, ведь именно тогда в любой момент инфаркт миокарда может обернуться кардиогенным шоком, который обычно протекает в сопровождении следующих клинических симптомов:
- Расстройства микроциркуляции и центральной гемодинамики;
- Кислотно-щелочного дисбаланса;
- Сдвига водно-электролитного состояния организма;
- Изменения нейрогуморальных и нервно-рефлекторных механизмов регуляции;
- Нарушения клеточного метаболизма.
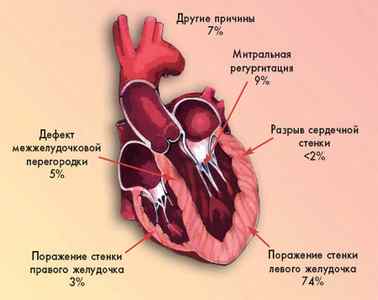
Кроме возникновения кардиогенного шока при инфаркте миокарда, существуют и другие причины развития этого грозного состояния, к которым относятся:
Рисунок: причины кардиогенного шока в процентном соотношении
Формы кардиогенного шока
Классификация кардиогенного шока основана на выделении степеней тяжести (I, II, III – в зависимости от клиники, ЧСС, уровня АД, диуреза, длительности шока) и видов гипотензивного синдрома, которые можно представить следующим образом:
- Рефлекторный шок (синдром гипотензии-брадикардии), который развивается на фоне сильных болевых ощущений, некоторые специалисты собственно шоком не считают, поскольку он легко купируется эффективными методами, а в основе падения артериального давления лежат рефлекторные влияния пораженного участка миокарда;
- Аритмический шок, при котором артериальная гипотензия обусловлена малым сердечным выбросом и связана с бради- или тахиаритмией. Аритмический шок представлен двумя формами: преобладающей тахисистолической и особенно неблагоприятной — брадисистолической, возникающей на фоне антриовентрикулярной блокады (АВ) в раннем периоде ИМ;
- Истинныйкардиогенный шок, дающий летальность около 100%, так как механизмы его развития приводят к необратимым изменениям, несовместимым с жизнью;
- Ареактивныйшок по патогенезу является аналогом истинного кардиогенного шока, но несколько отличается большей выраженностью патогенетических факторов, а, следовательно, и особой тяжестью течения;
- Шок из-за разрыва миокарда, который сопровождается рефлекторным падением АД, тампонадой сердца (кровь изливается в полость перикарда и создает препятствия сердечным сокращениям), перегрузкой левых отделов сердца и падением сократительной функции сердечной мышцы.
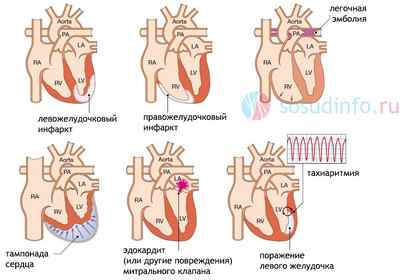
патологии-причины развития кардиогенного шока и их локализация
Таким образом, можно выделить общепринятые клинические критерии шока при инфаркте миокарда и представить их в следующем виде:
Однако о тяжести состояния пациента, у которого развился кардиогенный шок, можно судить скорее по длительности шока и реакции больного на введение прессорных аминов, чем по уровню артериальной гипотензии. Если длительность шокового состояния превышает 5-6 часов, не купируется лекарственными препаратами, а сам шок сочетается с аритмиями и отеком легких, такой шок называют ареактивным.
Патогенетические механизмы возникновения кардиогенного шока
Ведущая роль в патогенезе кардиогенного шока принадлежит снижению сократительной способности сердечной мышцы и рефлекторным влияниям из зоны поражения. Последовательность изменений в левом отделе можно представить следующим образом:
- Уменьшенный систолический выброс включает каскад приспособительных и компенсаторных механизмов;
- Усиленная продукция катехоламинов приводит к генерализованному сужению сосудов, особенно, артериальных;
- Генерализованный спазм артериол, в свою очередь, вызывает повышение общего периферического сопротивления и способствует централизации кровотока;
- Централизация кровотока создает условия для увеличения объема циркулирующей крови в малом круге кровообращения и дает дополнительную нагрузку на левый желудочек, вызывая его поражение;
- Повышенное конечное диастолическое давление в левом желудочке приводит к развитию левожелудочковой сердечной недостаточности.
Бассейн микроциркуляции при кардиогенном шоке также подвергается значительным изменениям, обусловленным артериоло-венозным шунтированием:

Происходящие в зоне микроциркуляции события неизбежно приводят к формированию новых участков ишемии с развитием в них дистрофических и некротических процессов.
Кардиогенный шок, как правило, отличается стремительным течением и быстро захватывает весь организм. За счет расстройств эритроцитарного и тромбоцитарного гомеостаза начинается микрополисвертывание крови в других органах:
- В почках с развитием анурии и острой почечной недостаточности — в итоге;
- В легких с формированием синдрома дыхательных расстройств (отек легких);
- В головном мозге с отеком его и развитием мозговой комы.
В результате этих обстоятельств начинает расходоваться фибрин, который идет на образование микротромбов, формирующих ДВС-синдром (диссеминированное внутрисосудистое свертывание) и приводящих к возникновению кровотечений (чаще в желудочно-кишечном тракте).
Таким образом, совокупность патогенетических механизмов приводит состояние кардиогенного шока к необратимым последствиям.
Видео: медицинская анимация кардиогенного шока (eng)
Диагностика кардиогенного шока
Учитывая тяжесть состояния больного, времени на детальное обследование у врача особенно нет, поэтому первичная (в большинстве случаев догоспитальная) диагностика опирается целиком на объективные данные:
Естественно, для каждого вида кардиогенного шока присущи свои признаки, здесь приведены лишь общие и самые распространенные.

Диагностические исследования (коагулограмма, насыщение крови кислородом, электролиты, ЭКГ, УЗИ и др.), которые необходимы для правильной тактики ведения больного, проводятся уже в стационарных условиях, если бригада скорой помощи успевает его туда доставить, поскольку смерть по дороге в больницу не такая уж редкая вещь в подобных случаях.
Кардиогенный шок – состояние неотложное
Прежде чем приступить к оказанию неотложной помощи при кардиогенном шоке, любой человек (не обязательно врач) должен хоть как-то ориентироваться в симптомах кардиогенного шока, не перепутав угрожающее жизни состояние с состоянием алкогольного опьянения, например, ведь инфаркт миокарда и последующий за ним шок может случиться в любом месте. Иной раз приходится видеть на остановках или на газонах лежащих людей, которые, возможно, нуждаются в самой скорой помощи реаниматологов. Некоторые проходят мимо, но многие останавливаются и пытаются оказать первую помощь.
Конечно, при наличии признаков клинической смерти, важно немедленно начать реанимационные мероприятия (непрямой массаж сердца, искусственное дыхание).

Однако, к сожалению, немногие владеют техникой, да и теряются зачастую, поэтому в подобных случаях самой лучшей доврачебной помощью будет телефонный звонок по номеру «103», где очень важно правильно описать диспетчеру состояние больного, опираясь на признаки, которые могут быть характерны для тяжелого сердечного приступа любой этиологии:
- Крайне бледный цвет лица с сероватым оттенком или цианозом;
- Холодный липкий пот покрывает кожу;
- Снижение температуры тела (гипотермия);
- Реакция на окружающие события отсутствует;
- Резкое падение артериального давления (если есть возможность его измерения до приезда бригады скорой помощи).
Догоспитальная помощь при кардиогенном шоке
Алгоритм действий зависит от формы и симптомов кардиогенного шока, реанимационные мероприятия, как правило, начинают немедленно, прямо в реанимобиле:
Принципы медикаментозной терапии при истинном кардиогенном шоке:

Лечение кардиогенного шока должно носить не только патогенетический, но и симптоматический характер:
- При отеке легких назначается нитроглицерин, диуретики, адекватное обезболивание, введение спирта для предотвращения образования пенистой жидкости в легких;
- Выраженный болевой синдром купируют промедолом, морфином, фентанилом с дроперидолом.
Срочная госпитализация под постоянным наблюдением в блок интенсивной терапии, минуя приемный покой! Разумеется, если удалось стабилизировать состояние больного (систолическое давление 90-100 мм рт. ст.).
Прогноз и шансы на жизнь
На фоне даже непродолжительного во времени кардиогенного шока могут стремительно развиваться другие осложнения в виде нарушений ритма (тахи- и брадиаритмии), тромбозов крупных артериальных сосудов, инфарктов легких, селезенки, некрозов кожных покровов, геморрагий.
В зависимости от того, как идет снижение артериального давление, насколько выражены признаки периферических нарушений, какая реакция организма больного на лечебные мероприятия принято различать кардиогенный шок средней тяжести и тяжелый, который в классификации обозначен как ареактивный. Легкая степень для такого серьезного заболевания, в общем-то, как-то не предусмотрена.
Однако даже в случае шока средней степени тяжести, особенно обольщаться не приходится. Некоторый позитивный ответ организма на лечебные воздействия и обнадеживающее нарастание артериального давления до 80-90 мм рт. ст. может быстро смениться обратной картиной: на фоне нарастающих периферических проявлений АД начинает падать вновь.
Больные с тяжелой формой кардиогенного шока практически лишены всяких шансов на выживаемость, так как они абсолютно не реагируют на лечебные мероприятия, поэтому подавляющее большинство (около 70%) погибает в первые сутки болезни (обычно в течение 4-6 часов от момента возникновения шока). Отдельные больные могут продержаться 2-3 дня, а потом наступает смерть. Лишь 10 больным из 100 удается преодолеть это состояние и выжить. Но победить по-настоящему эту страшную болезнь суждено лишь единицам, поскольку часть возвратившихся из «мира иного» вскоре погибает от сердечной недостаточности.
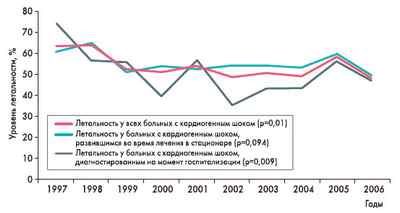
График: выживаемость после кардиогенного шока в Европе
Ниже приведена статистика, собранная швейцарскими медиками, по больным, перенесших инфаркт миокарда с острым коронарным синдромом (ОКС) и кардиогенным шоком. Как видно из графика, европейском врачам удалось снизить летальность больных
до 50%. Как было сказано выше, в России и СНГ эти цифры еще более пессимистичны.
Видео: лекция о кардиогенном шоке и осложнениях инфаркта миокарда
http://sosudinfo.ru/serdce/kardiogennyj-shok/
Кардиогенный шок: симптомы и неотложная помощь
Многие слышали о таком понятии, как кардиогенный шок, но мало кто знает, что это такое. Бояться данного состояния необходимо людям, страдающим заболеваниями сердца и сосудов, поскольку оно может привести к смертельному исходу.
В этой статье пойдет речь о том, как этот шок проявляется, какие его формы и степени различают. А также о том, как правильно оказывать доврачебную помощь при патологии, как лечат такое состояние и что можно предпринять для его предотвращения.
Классификация
Кардиогенным шоком в медицине называют патологическое состояние организма, связанное с внезапным угнетением сократительной деятельности сердечной мышцы. Такое явление считается опасным осложнением, возникающим на фоне инфаркта миокарда. Часто оно заканчивается смертельным исходом.
Патология нарушает транспортировку кислорода, из-за чего кровоснабжение резко снижается, нарушаются обменные процессы в тканях организма. Такие процессы приводят к недостаточно активному функционированию органов.
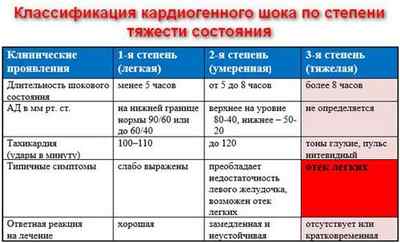
В зависимости от выраженности симптомов специалисты различают такие степени тяжести патологии:
- Первая. Характеризуется невыраженной симптоматикой. Длится не больше шести часов, купирование шока происходит через полчаса–час.
- Вторая степень. На этой стадии признаки состояния проявляются более выражено. Наблюдается низкое давление – до 60 мм рт. ст. Обычно нарушается выделительная работа почек.
- Третья. Эта степень является самой опасной и тяжелой. Признаки патологии протекают остро и длятся больше 24 часов. Обычно на лечебные манипуляции организм реагирует кратковременно или не делает этого вообще.
В зависимости от факторов, влияющих на развитие болезни, определяют следующие ее формы:
- Рефлекторная. Развивается при невыраженном поражении сердечной мышцы. Для этой разновидности патологии характерна брадикардия синусовая, снижение частоты сокращений сердца меньше чем до 50 ударов.
- Ареактивная. Для данного явления характерно отсутствие реакции давления, когда вводится норадреналин или адреналин. Давление обычно повышается, когда у пациента отек легких.
- Истинный шок. Такая форма патологии бывает из-за того, что левый желудочек перестает нормально функционировать. Обычно это состояние возникает, если инфаркт миокарда развивается на нижней задней или передней стенках сердечной мышцы.
- Аритмогенный. Возникает в результате тахикардии желудочков или при сердечной блокаде.
Определить разновидность и стадию заболевания может только квалифицированный врач.
Основные причины
Обычно развитие кардиогенного шока провоцирует инфаркт миокарда. Патологическое состояние возникает, если в сердце наблюдаются некротические процессы, причины которых могут быть следующими:
- разрыв мышцы этого органа;
- аритмия;
- рубцы, занимающие обширные участки сердца;
- аневризма.
В группу риска по развитию шока входят пациенты, страдающие сахарным диабетом и атеросклерозом. Также опасное состояние обычно возникает у больных с повторными инфарктами.
Нарушения функционирования миокарда вызывают и некоторые кардиотоксические вещества.
К факторам развития относятся:
- сильное психоэмоциональное и физическое перенапряжение;
- неконтролируемый прием медикаментозных препаратов;
- несоблюдение врачебных предписаний;
- неправильное питание;
- вредные привычки;
- нарушение режима отдыха и работы.
Поэтому в целях профилактики важно исключить факторы возникновения кардиогенного шока.
Как проявляется патологическое состояние
Клинические симптомы наблюдаются следующие:
- неправильное функционирование органов;
- снижение артериального давления;
- снижение ЧСС;
- нарушение кровообращения.
При заболевании сердечный выброс значительно снижается, в результате чего происходит уменьшение скорости кровотока, нарушение обменных процессов и возникновение кислородного голодания. Также усиливается спазмирование сосудов.
Признаки патологии обычно возникают такие:
- влажность и бледность кожи;
- заторможенная реакция;
- нарушение сердечного ритма;
- низкое давление;
- уменьшение отхождения мочи.
Так проявляется шоковое состояние у взрослых. У детей обычно нарушается периферическое кровообращение, что характеризуется холодностью ног и рук, бледностью и посинением кожи конечностей и зоны губ, носа.
Часто у пациентов детского возраста состояние проявляется учащением сердечных сокращений, тревожностью и двигательным перевозбуждением. Обычно такие признаки проявляются на ранних этапах патологии.
На следующих стадиях давление снижается резко, а пульс становится нитевидным. Развивается гипоксия и нарушается водно-электролитный баланс. Кроме того, значительно ухудшается функционирование почек, в результате чего уменьшается объем мочи и количество мочеиспусканий.
Диагностические методы
При возникновении признаков шокового состояния следует провести обследование. В первую очередь диагностика заключается в измерении давления и пульса пациента. Однако в некоторых случаях давление может быть нормальным. Поэтому также принимают во внимание такие клинические проявления, как нарушения циркуляции крови или сознания, снижение количества выделяемой мочи.
К другим методам исследования относятся:
- эхокардиография;
- электрокардиография;
- ангиография;
- допплерография;
- ультразвуковая диагностика.
В больничных условиях проводится дифференциальная диагностика для опровержения или подтверждения других видов шока (септического, аритмогенного, гиповолемического).
Меры первой помощи
Алгоритм неотложной помощи при данном шоковом состоянии заключается в следующих действиях:
Правильная и своевременная доврачебная помощь повышает шансы спасти жизнь больному.
Методы лечения
При возникновении критического состояния в больничных условиях оказание первой помощи заключается в обеспечении подачи кислорода через катетеры, которые устанавливаются в носовые проходы или специальную кислородную маску.
Неотложные методы лечения при развитии патологии должны быть следующими:
- оксигенотерапия;
- нормализация водно-электролитного баланса;
- введение обезболивающих лекарств;
- использование противоаритмических средств.
Применяются следующие препараты:

- Гепарин;
- Никотиновая кислота;
- Допамин;
- Добутамин.
Часто применяются анальгетики, мочегонные лекарства, антикоагулянты. Для улучшения свойств крови используют Реомакродекс или Реополиглюкин.
Также часто назначают поляризующую смесь, которая содержит калия хлорид, глюкозу, инсулин и магния сульфат.
Алгоритм действий может отличаться в зависимости от кровообращения в организме пациента.
Если состояние больного стабилизируется, могут назначаться хирургические методы лечения, к которым относятся:
- коронарное шунтирование;
- ангиопластика.
Чтобы снизить нагрузку на сердечную мышцу, применяют контрпульсацию, при которой усиливается тромболитическая эффективность лечения и ускоряется процесс выздоровления.
В случае невозможности применения этих операций назначается лечение, которое направлено на профилактику тромбообразования.
Клинические рекомендации после перенесения кардиогенного шока заключаются в создании благоприятных условий для жизни пациента. Человеку необходимы умеренные физические нагрузки, полноценный сон, правильное и сбалансированное питание.
Важно отказаться от всех вредных привычек.
Также после лечения в стационаре больной должен соблюдать все врачебные предписания и наблюдаться у специалиста.
Возможные осложнения и прогноз
К частым последствиям шокового состояния относится недостаточность функционирования органов и их систем. Как правило, при кардиогенном шоке нарушается работа почек и печени.
В результате клинических признаков патологии может развиваться отёк легких, инфаркт селезенки, инсульт.
Следствие кислородного голодания, которое возникает при данном состоянии, прогноз в большинстве случаев неблагоприятный. В 70 процентах случаев при кардиогенном шоке третьей степени наступает смерть.
Для увеличения шансов на выживаемость необходима быстро оказанная первая помощь, правильная тактика лечения.
Профилактика патологии
Чтобы избежать развития недуга, необходимо придерживаться следующих рекомендаций:

Соблюдение этих правил позволит предотвратить риск развития патологии.
Это опасное состояние, которое часто приводит к летальному исходу. Чтобы его предупредить, важно соблюдать рекомендации по его профилактике и лечить заболевания сердечно-сосудистой системы.







