Коллапс, симптомы и лечение коллапса
Коллапс, симптомы и лечение коллапса
Коллапсом называют острую сердечную недостаточность, при которой резко падает сосудистый тонус, что в результате приводит к падению артериального и венозного давления и потере сознания. У пациентов развивается цианоз, лицо и слизистые оболочки бледнеют. Может наблюдаться обморок.

Причины развития коллапса
Известны следующие причины, которые могут стать причиной развития коллапса:
— инфекционные заболевания (чаще всего это пневмония, однако коллапс может спровоцировать и менингоэнцефалит, а также брюшной тиф и некоторые другие инфекционные заболевания);
— внезапная потеря крови;
— заболевания нервной системы;
— нарушения работы эндокринной системы;
— повреждение сердечной мышцы;
— реакция на лекарственные средства (например, при передозировке инсулина);
— анестезия (особенно при спинномозговой анестезии);
— употребление большого количества спиртных напитков;
Кроме этого коллапс может развиться во время приступа инфаркта миокарда.
Диагностика
При подозрении на коллапс пациенту проводится измерение венозного и артериального давления, проводится биохимический анализ крови, а также используются другие диагностические процедуры.
Обязательно проводится дифференциальный диагноз с сердечной недостаточностью, обмороком и шоком (некоторые специалисты, особенно представители европейской медицины считают шок и коллапс одним и тем же патологическим состоянием).
Симптомы коллапса
Для коллапса характерны следующие симптомы:
— внезапное беспричинное ощущение сильной слабости и усталости;
— головокружение (некоторые пациенты не могут стоять на ногах);
— снижение температуры (конечности становятся холодными);
— побледнение кожи и слизистых оболочек;
— потливость (холодный пот на лбу);
— снижение артериального давления;
Рекомендуется обратится к врачу при появлении хотя бы одного из выше перечисленных симптомов. Помните, коллапс — это крайне тяжелое состояние, которое требует неотложной медицинской помощи. Отлежаться и самостоятельно вылечиться у вас вряд ли получится, а неоказание помощи в первые часы коллапса может стать причиной трагических последствий для пациента.
Лечение коллапса
Пациентам необходима неотложная терапия. Обязательно немедленная госпитализация пациента. Если у вашего близкого человека наблюдается симптоматика коллапса — немедленно звоните в Скорую помощь (если нет возможность вызвать бригаду Скорой помощи, постарайтесь доставить больного до медицинского учреждения как можно скорее).
В первую очередь необходимо заняться лечением того состояния, которое стало причиной развития коллапса. Также параллельно с этим необходимо проводить симптоматическую терапию.
Больного необходимо согреть и уложить в горизонтальное положение, немного приподняв ему ноги (чтобы обеспечить нормальное артериальное и венозное давление). Капельно ставится гемодез или солевой раствор. В некоторых случаях (при наличии медицинских показаний) пациенту может быть сделано переливание крови.
Для стимуляции ставится преднизолон (внутривенно, струйно), норадреналин. Показана кислородная терапия. После того, как объем крови будет восстановлен, даются вазопрессорные лекарственные средства (кофеин, кордиамин и т.п.).
Но в целом терапия будет напрямую зависеть от причины развития коллапса (как я уже написал выше).
http://www.blackpantera.ru/useful/health/sickness/5917/
Коллапс — острая сосудистая недостаточность, характеризующаяся резким снижением АД вследствие падения сосудистого тонуса, уменьшения сердечного выброса или в результате острого уменьшения объема циркулирующей крови. Коллапс сопровождается гипоксией всех тканей и органов, снижением обмена веществ, угнетением жизненно важных функций организма.
Клиническая картина коллапса имеет особенности, зависящие от его причины, но по основным проявлениям она сходна при коллапсах различного происхождения. Больные жалуются на возникшую и быстро прогрессирующую слабость, головокружение, зябкость, ослабление зрения, шум в ушах, иногда чувство тоски и страха. Сознание больного сохранено, но в большинстве случаев он безучастен к окружающему. Кожа резко бледна, лицо землистого цвета, покрыто холодным липким потом, при кардиогенном коллапсе нередко отмечается цианоз. Температура тела снижена. Дыхание поверхностное, учащено. Пульс малый, мягкий, учащенный.
АД снижено: систолическое — до 80 — 60, диастолическое — до 40 мм рт. ст. и ниже (у лиц с предшествующей гипертензией картина коллапса может наблюдаться при более высоких показателях АД). Практически во всех случаях отмечаются сгущение крови, олигурия, быстро нарастающая азотемия. При углублении коллапса у больного затемняется сознание, часто присоединяются (или прогрессируют) нарушения сердечного ритма; расширяются зрачки, исчезают рефлексы. Если не проводится эффективное лечение, наступает смерть.
Кардиогенный коллапс обычно сочетается с аритмией сердца, отеком легких или признаками острой правожелудочковой недостаточности (например, при тромбоэмболии легочных артерий), протекает тяжело. Ортостатический коллапс возникает только при вертикальном положении тела и быстро купируется после перевода больного в положение лежа.
Инфекционный коллапс чаще всего развивается во время критического снижения температуры тела; при этом отмечается влажность кожи, как правило, всего тела (промокшее белье), выраженная гипотония мышц, пульс мягкий.
Диагностика коллапса строится на характерной клинической картине. Исследования АД в динамике, а при возможности также объема циркулирующей крови, гематокрита дают представление о его характере и тяжести. Дифференциальный диагноз при расстройствах сознания проводят с обмороком, который отличается кратковременностью потери сознания. Следует учитывать, что коллапс может быть составной частью картины шока, при котором происходят более глубокие гемодинамические нарушения.
Причины возникновения:
Среди многообразных причин его возникновения наиболее частыми являются болезни сердца и сосудов, особенно острые (инфаркт миокарда, миокардит, тромбоэмболия   легочных артерий и др.), острая кровопотеря и плазмопотеря (например, при обширных ожогах), тяжелая интоксикация при различных отравлениях и инфекционных болезнях, нарушения регуляции сосудистого тонуса при шоке различного происхождения, а также при ряде болезней ЦНС и эндокринной системы, при передозировке нейролептиков, ганглиоблокаторов, симпатолитиков.
http://www.24farm.ru/kardiologiya/kollaps/

Коллапс – остро развивающаяся сосудистая недостаточность, сопровождающаяся снижением тонуса кровеносного русла и относительным уменьшением ОЦК. Проявляется резким ухудшением состояния, головокружением, тахикардией, гипотонией. В тяжелых случаях возможна утрата сознания. Диагностируется на основании клинических данных и результатов тонометрии по методу Короткова. Специфическое лечение включает кордиамин или кофеин под кожу, инфузии кристаллоидов, лежачее положение с приподнятым ножным концом. После восстановления сознания показана госпитализация для проведения дифференциальной диагностики и определения причин патологического состояния.
Коллаптоидное состояние (сосудистая недостаточность) – патология, которая внезапно возникает на фоне наличия хронических или острых болезней сердечно-сосудистой системы, других заболеваний. Чаще диагностируется у пациентов, склонных к гипотонии, при инфаркте миокарда, тотальной блокаде внутрисердечной проводимости, желудочковых аритмиях. По патогенезу и клиническим признакам напоминает шок. Отличается от него отсутствием характерных патофизиологических явлений на начальных стадиях – изменения pH, значительное ухудшение тканевой перфузии и нарушение работы внутренних органов не выявляются. Продолжительность коллапса обычно не превышает 1 часа, шоковое состояние может сохраняться в течение более длительного промежутка времени.
Причины коллапса
Регуляция сосудистого тонуса осуществляется с помощью трех механизмов: местного, гуморального и нервного. Нервный механизм заключается в стимуляции стенки сосуда волокнами симпатической и парасимпатической нервной системы. Гуморальный способ реализуется за счет ионов натрия и кальция, вазопрессорных гормонов (адреналина, вазопрессина, альдостерона). Местная регуляция предполагает появление очагов эктопии непосредственно в сосудистой стенке, клетки которой обладают способностью к генерации собственных электрических импульсов. Кровеносная сеть скелетных мышц регулируется преимущественно нервным способом, поэтому причинами коллапса могут стать любые состояния, при которых подавляется активность сосудодвигательного центра головного мозга. Основными этиофакторами являются:
- Инфекционные процессы. К развитию сосудистой недостаточности приводят тяжелые инфекции, сопровождающиеся выраженной интоксикацией. Наиболее часто коллапс возникает при крупозных пневмониях, сепсисе, перитоните, менингите и менингоэнцефалите, брюшном тифе, очаговых воспалительных заболеваниях ЦНС (абсцессе мозга).
- Экзогенные интоксикации. Патология выявляется при отравлении фосфорорганическими соединениями, угарным газом, лекарственными средствами, способными влиять на сосудистый тонус (клофелином, капотеном, эбрантилом). Кроме того, коллапс может развиваться под действием препаратов для местной анестезии при их эпидуральном или перидуральном введении.
- Сердечные заболевания. Наиболее распространенной причиной является острый инфаркт миокарда. Коллаптоидные состояния также могут обнаруживаться на фоне пороков развития сердца, снижения сократительной способности миокарда, тахи- или брадиаритмии, нарушения функции синусно-предсердного узла (водителя ритма), отказов атриовентрикулярного соединения (АВ-блокада 3 степени) с дискоординацией работы предсердий и желудочков.
- Травмы. Основная причина сосудистой недостаточности при травмах – большой объем кровопотери. При этом наблюдается не относительное, а фактическое уменьшение ОЦК за счет физической утраты жидкости. При отсутствии профузной геморрагии падение сосудистого тонуса становится реакцией на сильную боль, что чаще встречается у детей и пациентов с высокой тактильной чувствительностью.
В основе патогенеза коллаптоидных состояний лежит выраженное несоответствие пропускной способности сосудистой сети и ОЦК. Расширившиеся артерии не создают необходимого сопротивления, что приводит к резкому снижению АД. Явление может возникать при токсическом поражении сосудодвигательного центра, нарушении работы рецепторного аппарата крупных артерий и вен, неспособности сердца обеспечить необходимый объем выброса крови, недостаточном количестве жидкости в кровеносной системе. Падение артериального давления приводит к ослаблению перфузии газов в тканях, недостаточному поступлению кислорода в клетки, ишемии головного мозга и внутренних органов из-за несоответствия метаболических потребностей тела и уровня его снабжения O2.
Классификация
Разделение производится по этиологическому принципу. Существует 14 разновидностей коллапса: инфекционно-токсический, панкреатический, кардиогенный, геморрагический и пр. Поскольку при всех типах патологии проводятся одни и те же мероприятия первой помощи, подобная классификация не имеет существенного практического значения. Более актуальна систематизация по стадиям развития:
Симптомы коллапса
Клиническая картина, развивающаяся при острой сосудистой недостаточности, изменяется по мере прогрессирования болезни. Симпатотонический этап характеризуется психомоторным возбуждением, беспокойством, повышением мышечного тонуса. Пациент активен, но не полностью отдает себе отчет в своих действиях, не может спокойно сидеть или лежать даже по просьбе медперсонала, мечется в постели. Кожные покровы бледные или мраморные, конечности холодные, отмечается увеличение частоты сердечных сокращений.
На ваготонической стадии больной заторможен. На вопросы отвечает медленно, односложно, не понимает сути обращенной к нему речи. Мышечный тонус снижается, исчезает двигательная активность. Кожа бледная или серо-цианотичная, мочки ушей, губы, слизистые оболочки приобретают синеватый оттенок. АД умеренно снижается, возникает брадикардия или тахикардия. Пульс определяется слабо, имеет недостаточное наполнение и напряжение. Уменьшается клубочковая фильтрация, что становится причиной олигурии. Дыхание шумное, учащенное. Присоединяется тошнота, головокружение, рвота, выраженная слабость.
При паралитическом коллапсе происходит утрата сознания, исчезают кожные (подошвенный, брюшной) и бульбарные (небный, глотательный) рефлексы. Кожа покрыта сине-багровыми пятнами, что свидетельствует о капиллярном застое. Дыхание редкое, периодическое по типу Чейна-Стокса. ЧСС замедляется до 40-50 ударов в минуту и менее. Пульс нитевидный, АД падает до критических цифр. Ранние этапы иногда купируются без медицинского вмешательства, за счет компенсаторно-приспособительных реакций. На заключительной стадии патологии самостоятельная редукция симптоматики не наблюдается.
Осложнения
Основной опасностью при коллапсе считается нарушение кровотока в головном мозге с развитием ишемии. При длительном течении болезни это становится причиной деменции, нарушения функции внутренних органов, иннервируемых центральной нервной системой. При рвоте на фоне бессознательного состояния или сопора существует риск вдыхания желудочного содержимого. Соляная кислота в дыхательных путях вызывает ожог трахеи, бронхов, легких. Возникает аспирационная пневмония, плохо поддающаяся лечению. Отсутствие немедленной помощи на третьем этапе приводит к формированию выраженных метаболических нарушений, расстройству работы рецепторных систем и гибели пациента. Осложнением успешной реанимации в таких случаях является постреанимационная болезнь.
Диагностика
Диагностику коллапса осуществляет медицинский работник, первым оказавшийся на месте происшествия: в ОРИТ – врач анестезиолог-реаниматолог, в терапевтическом стационаре – терапевт (кардиолог, гастроэнтеролог, нефролог и др.), в хирургическом отделении – хирург. Если патология развилась вне ЛПУ, предварительный диагноз выставляет бригада скорой медицинской помощи по данным осмотра. Дополнительные методы назначают в лечебном учреждении с целью дифференциальной диагностики. Коллапс отличают от комы любой этиологии, обморока, шока. Используют следующие методики:
- Физикальное. Врач обнаруживает клинические признаки гипотонии, отсутствия или угнетения сознания, сохраняющиеся в течение 2-5 и более минут. Меньшее время бессознательного состояния с его последующим восстановлением характерно для обморока. По результатам тонометрии АД ниже 90/50. Признаки травмы головы, в том числе очаговая симптоматика, отсутствуют.
- Аппаратное. Производится после стабилизации гемодинамики для определения причин коллапса. Показано проведение КТ головы (опухоли, очаговые воспалительные процессы), КТ брюшной полости (панкреатит, желчнокаменная болезнь, механические повреждения). При наличии коронарных болей выполняется УЗИ сердца (расширение камер, врожденные пороки), электрокардиография (признаки ишемии, инфаркта миокарда). Подозрение на сосудистые нарушения подтверждают с помощью цветного допплеровского картирования, позволяющего установить степень проходимости артерий и венозных сосудов.
- Лабораторное. В ходе лабораторного обследования определяют уровень сахара в крови для исключения гипо- или гипергликемии. Обнаруживается снижение концентрации гемоглобина. Воспалительные процессы приводят к увеличению СОЭ, выраженному лейкоцитозу, иногда – повышению концентрации C-реактивного белка. При длительной гипотонии возможно смещение водородного показателя в кислую сторону, снижение концентрации электролитов в плазме.
Неотложная помощь
Пациента в состоянии коллапса укладывают на горизонтальную поверхность со слегка приподнятыми ногами. При рвоте голову поворачивают так, чтобы отделяемое свободно стекало наружу, а не попадало в дыхательные пути. ВДП очищают двумя пальцами, обернутыми марлевым тампоном или чистой тканевой салфеткой. Перечень дальнейших терапевтических мероприятий зависит от этапа коллапса:
- Стадия симпатотонии. Показаны процедуры, направленные на купирование сосудистого спазма. Внутримышечно вводят папаверин, дибазол, но-шпу. Для предотвращения гипотонии и стабилизации гемодинамики используют стероидные гормоны (дексаметазон, преднизолон). Рекомендована постановка периферического венозного катетера, контроль артериального давления и общего состояния пациента.
- Ваготонияи паралитическая стадия. Для восстановления ОЦК проводят инфузии кристаллоидных растворов, в которые при необходимости добавляют кардиотонические средства. Для профилактики аспирации желудочного содержимого на догоспитальном этапе пациенту устанавливают воздуховод или ларингеальную маску. Однократно вводят глюкокортикостероиды в дозе, соответствующей возрасту больного, кордиамин, кофеин. Патологическое дыхание является показанием для перевода на ИВЛ.
Госпитализация осуществляется в реанимационное отделение ближайшего профильного ЛПУ. В стационаре продолжаются лечебные мероприятия, назначается обследование, в ходе которого определяются причины патологии. Обеспечивается поддержка жизненно-важных функций организма: дыхания, сердечной деятельности, работы почек. Проводится терапия, направленная на устранение причин коллаптоидного приступа.
Прогноз и профилактика
Поскольку патология развивается при декомпенсации тяжелых заболеваний, прогноз зачастую неблагоприятный. Непосредственно сосудистая недостаточность сравнительно легко купируется, однако при сохранении ее первопричины приступы возникают снова. Некупирующийся коллапс приводит к гибели пациента. Профилактика заключается в своевременном лечении патологий, способных привести к резкому падению сосудистого тонуса. Грамотно подобранная терапия сердечных болезней, своевременное назначение антибиотиков при бактериальных инфекциях, полноценная детоксикация при отравлениях и гемостаз при травмах позволяют предотвратить коллапс в 90% случаев.
http://www.krasotaimedicina.ru/diseases/urgent/collapse

Угрожающее жизни человека состояние, при котором происходит падение кровяного давления и ухудшается кровоснабжение жизненно важных органов, называют коллапсом. Это состояние проявляется возникновением у человека резкой слабости и бледности, охлаждением конечностей и заостренностью черт лица.
Также под коллапсом подразумевается одна из форм острой сосудистой недостаточности, при которой происходит резкое падение сосудистого тонуса или быстрое уменьшение объема циркулирующей крови, приводящие к:
- Угнетению жизненно важных функций организма;
- Уменьшению венозного притока к сердцу;
- Падению венозного и артериального давления;
- Гипоксии мозга.
Важно правильно определить причину, послужившую возникновению состояния, и знать, как оказывать первую помощь при коллапсе, так как это может помочь спасти жизнь человеку до транспортировки в медицинское учреждение.
Причины коллапса
Возможными причинами коллапса могут быть острые инфекции, к числу которых относят менингоэнцефалит, брюшной и сыпной тиф, пневмонию и т.д. Также состояние возникает на фоне острой кровопотери, при заболеваниях нервной и эндокринной системы, экзогенных интоксикациях, наступающих вследствие отравления фосфорорганическими соединениями или окисью углерода.
В медицинской практике зарегистрировано немало случаев, когда коллапс наступал при ортостатическом перераспределении крови, возникающем вследствие передозировки таких лекарственных средств, как гипотензивные препараты, ганглиоблокаторы, инсулин и др.
Коллапс может развиваться вследствие осложнения синдрома малого сердечного выброса, возникающего в период острого инфаркта миокарда при тахикардии, глубокой брадикардии и нарушении функции синусового узла.
Коллапс сердечно-сосудистой системы может быть обусловлен:
- Пубертальным периодом у девочек;
- Резким изменением положения тела у лежачего больного;
- Высокой температурой окружающей среды;
- Сильным ударом электрическим током;
- Обезвоживанием организма;
- Сильной дозой ионизирующего излучения.
Причинами коллапса также выступают спинномозговая и перидуральная анестезия, острые заболевания органов брюшной полости.
Признаки коллапса
У больного внезапно возникает ощущение общей слабости, зябкость, головокружения, озноб, неутолимая жажда, снижается температура тела. Признаками коллапса являются такие проявления, как:
- Заостренность черт лица;
- Охлаждение конечностей;
- Бледность кожных покровов и слизистых оболочек (иногда с циатоничным оттенком);
- Все тело, либо только лоб и виски, покрыты холодным потом;
- Слабость пульса;
- Снижение АД.
При обследовании пациента обычно выявляют, что его сердце не расширено с глухими, иногда аритмичными, тонами, дыхание учащенное и поверхностное, диурез снижен. При исследовании крови выявляется, что ее объем снижен, гематокрит повышен, метаболический ацидоз декомпенсированный.
У больного возникает желание лечь или сесть с низко расположенной головой, он не испытывает удушья несмотря на одышку, его сознание сохранено либо затемнено, характерно этому состоянию полное безучастие к происходящему вокруг.
Признаками коллапса также является вялая реакция зрачков на свет, судороги и тремор пальцев рук.
Виды коллапса
В медицине условно выделяют три вида коллапса:
- Гиповолемический;
- Кардиогенный;
- Вазодилятационный.
Возникновение гиповолемического коллапса обусловлено обезвоживанием организма, сильной кровопотерей или плазмопотерей, из-за которых резко уменьшается объем крови в сосудах.
Кардиогенный коллапс возникает на фоне:
- Сердечной недостаточности;
- Острого нарушения сердечной деятельности;
- Резкого уменьшения сердечного выброса.
Вазолидационный коллапс характерен для тяжелых инфекционных и токсических состояний, глубокой гипоксии, гипертермии, гипокапнии, эндокринопатии, развивается при неправильном применении лекарственных средств и при избытке кининов, гистамина и аденозина в крови, ведущих к общему периферическому сосудистому сопротивлению.
Коллапс: первая помощь и лечение
В зависимости от причины, послужившей возникновению состояния, необходимо в короткий срок оказать при коллапсе первую медицинскую помощь больному. Если состоянию послужило кровотечение – необходимо его остановить, отравление токсическими веществами – удалить их из организма, применяя специфические антидоты.
Затем больного нужно доставить в медицинское учреждение, где ему назначат адекватное лечение коллапса – проведут трансфузию кровезаменителей, применяя солевые растворы, гемодез, полиглюкин и реополиглюкин, при необходимости и строго по назначению могут применять компоненты крови.
Затем, при лечении коллапса, пациенту вводят струйно внутривенно 60-90 мг Преднизолона, если эффект от его применения недостаточный, добавляют:
- 10% раствор кофеина – 1-2 мл;
- 1% раствор Мезатона – 1-2 мл;
- 0,2% раствор Норадреналина – 1 мл;
- Кордиамин – 1-2 мл;
- 10% раствор сульфокамфокаина – 2 мл.

При метаболическом ацидозе пациенту внутривенно вводят либо 8,4% (50-100 мл), либо 4,5% (100-200 мл) раствор гидрокарбоната натрия. Если появлению коллапса послужил синдром малого сердечного выброса, обусловленный аритмией, обычно назначают противоаритмические препараты, внутривенно капельно вводят разведенные 25, 100 или 200 мг дофамина в изотоническом растворе хлорида натрия или 5% растворе глюкозы, а также оказывают экстренную электрокардиостимуляцию.
Коллапсом называют состояние, при котором происходит ухудшение кровоснабжения внутренних органов и падение кровяного давления, что угрожает жизни человека. Наиболее важно при развитии состояния определить, что послужило его появлению, так как последующее лечение коллапса должно быть направлено на устранение причины. Далее, в зависимости от показаний и вида коллапса, врач назначает адекватное медикаментозное лечение, может назначить трансфузию кровезаменителей и применить электрокардиостимуляцию.
Видео с YouTube по теме статьи:
http://www.neboleem.net/kollaps.php
Коллапс, или коллаптоидное состояние — остро развившееся резкое снижение системного артериального давления, обусловленное снижением сосудистого тонуса и увеличением емкости сосудистого русла. Развитие коллапса сопровождается признаками гипоксии головного мозга и угнетением жизненно важных функций организма. В значительной степени страдают имкроциркуляция и тканевой кровоток, поэтому клиническая картина может напоминать таковую при кардиогенном шоке. Главное отличие коллаптоидных состояний от кардиогенного шока в отсутствие признаков сердечной недостаточности.
Что вызывает коллапс?
Причинами коллапса могут быть инфекционные заболевания, аллергические реакции, интоксикации, надпочечниковая недостаточность, церебральная патология с угнетением сосудодвигательного центра, передозировка гипотензивных препаратов и т.п. Из причин развития коллапса — отдельно следует выделить острую гиповолемию, требующую специальной интенсивной терапии.
В зависимости от ведущего механизма развития принято выделять три гемодинамических варианта острой сосудистой недостаточности:
В основном механизм развития коллапса сходен с таковым развитии обморока, но в отличие от последнего не отмечаются выраженные нарушения сознания. В клинике преобладают проявления расстройств центральной гемодинамики, а не мозгового кровообращения.
Симптомы коллапса
Симптомы коллапса характеризуется внезапным ухудшением общего состояния. Сознание сохранено, но больной заторможен и безучастен к окружающему. Жалуется на общую слабость, головокружение, зябкость, озноб, одышку. Кожные покровы бледные. Иногда все тело покрыто холодным потом. Периферические и шейные вены спавшиеся. Артериальное и венозное давление понижено. Сердце расширено, тоны глухие, застоя в легких не наблюдается. Диурез снижен. Прогноз коллапса определяется степенью гемодинамических расстройств и причиной, вызвавшей его развитие.
Инфекционно-токсический коллапс
В ряде случаев в основе коллаптоидного состояния лежит воздействие эндогенных токсинов на сердечно-сосудистую, дыхательную и другие системы жизнеобеспечения (грипп, пневмонии, сепсис и т.п.). При этом в роли токсинов могут выступать как естественные продукты жизнедеятельности организма, представленные в избыточных количествах, так и вещества, которые в норме в биологических средах организма отсутствуют, а появляются и накапливаются при различных патологических состояниях.
Токсины оказывают прямое нейро-, кардио- и миотропное повреждение; вызывают нарушения метаболизма и реализацию эффектов вазопрессорных и вазодепрессорных агентов; ведут к расстройствам механизмов регуляции сосудистого тонуса и деятельности сердца. Эндотоксины воздействуют преимущественно на систему микроциркуляции, приводя к раскрытию артериовенозных анастомозов, нарушению транскапиллярного и трансмембранного обмена.
Эти изменения сопровождаются выраженными нарушениями реологического состояния крови и регуляции тонуса периферических сосудов.
Эндотоксины также способны оказывать прямое повреждающее действие на сердце, легкие, мозг, печень и вызывать реакции по типу анафилактических. Наблюдаются выраженные нарушения усвоения кислорода клетками организма вследствие деструкции белков и липидов клеток, блокада синтетических и окислительных процессов, что приводит к развитию гистотоксической гипоксии.
В механизме развития инфекционно-токсического коллапса большое значение имеет гиповолемия, обусловленная потерей жидкости и солей. Коллапс при этом составляет лишь часть проявлений шока, характеризующегося тотальной дезорганизацией регуляции вегетативных функций на всех уровнях.
Анафилаксия
Развитие коллапса при анафилаксии обусловлено высвобождением в кровь биологически активных веществ (гистамина, брадикининов, серотонина и др.), в результате чего происходит нарушение проницаемости мембран клеток, спазм гладкой мускулатуры, повышение секреции желез и т.п. При развитии анафилаксии по сердечно-сосудистому варианту в клинической картине преобладают признаки сердечно-сосудистой недостаточности. Наблюдаются тахикардия, нитевидный пульс, снижение артериального давления, аритмии. Кожные покровы «мраморные» вследствие нарушения микроциркуляции. На электрокардиограмме отмечается резко выраженная ишемия миокарда. Расстройства внешнего дыхания при этом варианте анафилактического шока, как правило, отсутствуют. Тяжесть анафилаксии зависит от промежутка времени — момента поступления антигена в организм до развития признаков шока.
Надпочечниковая недостаточность
Коллапс с неуправляемой гипотонией характерен для сердечно-сосудистого варианта острой надпочечниковой недостаточности, которая возникает в результате резкого снижения или полного выключения функции коры надпочечников и представляет огромную опасность для жизни пациента. Развитие острой надпочечниковой недостаточности обусловлено резким дефицитом кортикостероидных гормонов (глюко- и минералокортикоидов) и нарушениями водно-электролитного, углеводного и белкового обмена, повышением проницаемости капилляров, изменением окисления глюкозы в тканях, выделением больших количеств калия и фосфатов.
Больные часто предъявляют жалобы на резкие боли в животе, тошноту, рвоту, выраженную мышечную слабость. Кожные покровы холодные, часто покрыты холодным потом. Характерно появление петехиальной сыпи и гиперпигментации кожных покровов. Пульс учащен. Нередко наблюдаются нарушения психики в виде галлюцинаций, делириозного состояния. Характерна потеря больших количеств жидкости и электролитов вследствие многократной рвоты и частого жидкого стула. Это приводит к снижению содержания натрия и хлоридов в сыворотке крови на фоне увеличения концентрации калия. Отмечается повышение уровня остаточного азота и мочевины в крови.
Неотложная помощь при коллапсе
Неотложная помощь при коллапсе направлена на поддержание жизненно важных функций и устранение несоответствия емкости сосудистого русла с объемом циркулирующей крови. Они включают следующие базовые элементы.
Оксигенотерапия за счет вдыхания газовых смесей с высоким парциальным держанием кислорода. По показаниям осуществляется перевод на искусственную вентиляцию легких.
Инфузионная терапия
С целью увеличения объема циркулирующей крови показано введение плазмозамещающих растворов:
- полиглюкин (400 мл) вводят после проведения пробы на реактогенность: в течение 1-й минуты вводят раствор со скоростью 10-15 кап./мин, затем делается 3-минутный перерыв для оценки самочувствия больного; далее в течение минуту продолжают инфузию со скоростью 20-30 кап./мин с последующим перерывом на 3 минуты для оценки самочувствия больного; при отсутствии ухудшения состояния пациента проводится инфузия препарата с необходимой скоростью (не более 60-80 кап./мин);
- реополиглюкин оказывает выраженный гемодинамический, дезинтоксикационный эффекты, улучшает микроциркуляцию, устраняет стаз в капиллярах, снижает адгезию и агрегацию тромбоцитов, что лежит в основе его антитромботического действия; вводят 400-600 мл реополиглюкина;
- показано введение 400 мл 0,9% NaCl или раствор Рингера с лактатом;
- препараты гидроксиэтилкрахмала инфукол ГЭК (рефортан, стабизол) 6 и 10% раствора, средняя/максимальная доза составляет 2 г/кг, что соответствует 33 мл 6% раствора или 20 мл 10% раствора. Вводят внутривенно, капельно. Первые 10-20 мл вводят медленно (контроль общего состояния для исключения анафилактических и анафилактоидных реакций).
Повышение сосудистого тонуса
С этой целью используют лекарственные средства, повышающие тонус стенок резистивных и емкостных сосудов. Наиболее часто используются:
- адреналин (эпинефрин) стимулирует как альфа-, так и бета-адренорецепторы. повышает сократимость миокарда, расширяет бронхи, в больших дозах оказывает сосудосуживающее действие. При необходимости использования препарата для повышения артериального давления 1 мг адреналина (1 мл 0,1% раствора) разводят в 100 мл и проводят внутривенную инфузию методом титрования для достижения необходимого эффекта;
- норадреналин (естественный катехоламин с преимущественным альфа-стимулирующим действием, на бета-адренорецепторы влияет значительно меньше, сужает периферические артерии и вены, мало стимулирует сократительную способность сердца, не увеличивает частоту сердечных сокращений). 1-2 мл 0,2% раствора в 100 мл 5% раствора глюкозы или физиологического раствора со скоростью 30-60 кап./мин (скорость введения препарата постепенно повышают от 0,5 мкг/мин, до достижения минимально достаточной величины артериального давления);
- эфедрин стимулирует альфа- и бета-адренорецепторы. По симпатомиметическому действию близок к адреналину, но оказывает менее резкое и более продолжительное действие. Вводят внутривенно струйно (медленно) по 0,02-0,05 г (0,4-1 мл 5% раствора) или капельным способом в 100-500 мл изотонического раствора натрия хлорида или 5% раствора глюкозы в общей дозе до 0,08 г (80 мг);
- мезатон, синтетический адреномиметический препарат, стимулятор альфа-адренорецепторов, мало влияет на бета-рецепторы сердца. Вызывает сужение артериол и повышение артериального давления (с возможной рефлекторной брадикардией), по сравнению с норадреналином и адреналином повышает артериальное давление менее резко, но действует дольше. При остром понижении артериального давления мезатон вводят внутривенно медленно в дозе 0,1-0,3-0,5 мл 1% раствора в 40 мл 5-20-40% раствора глюкозы или изотонического раствора натрия хлорида; капельно вводят 1 мл 1 % раствора в 250-500 мл 5% раствора глюкозы.
Вазопрессоры вводят под постоянным контролем артериального давления, так как при некоторых неврологических заболеваниях они могут вызвать непрогнозируемое нарастание мозгового кровотока:
- дофамин вводят внутривенно капельно из расчета 5-20 мкг/кг/мин, по возможности уменьшая дозу дофамина до «почечной» (2-4 мкг/кг/мин).
В этом режиме введение допамина вызывает расширение коронарных, церебральных и почечных артерий. Вазодилатирующий эффект связан со стимуляцией дофаминэргических рецепторов. При скорости введения 5,0-15,0 мкг/кг/мин обеспечивается оптимальный инотропный эффект (стимуляция бета-адренорецепторов). В дозе превышающей 15,0 мкг/кг/мин препарат оказывает мощное сосудосуживающее действие за счет стимуляции альфа-адренорецепторов. Обычно 800 мг препарата (содержимое 4 ампул допамина по 200 мг в каждой) растворяется в 500 мл 5% раствора глюкозы (1 мл такой смеси содержит 1,6 мг препарата). При низком сердечном выбросе к инфузии дофамина или норадреналина добавляют добутамин, 5-20 мкг/кг/мин.
- Глюкокортикоиды. Хороший эффект достигается введением кортикостероидов (90-120 мг преднизолона, 125-250 мг гидрокортизона).
Мониторинг жизненно важных функций
Почасовое измерение объема выделенной мочи позволяет контролировать уровень кровотока во внутренних органах и степень их перфузии.
Тактика дальнейшего лечения зависит от причины, вызвавшей коллаптоидноое состояние. Коллапс при септических состояниях и эндотоксикозе требует коррекции расстройств дыхания, нормализации кровообращения, восстановления адекватной тканевой перфузии, нормализации клеточного метаболизма, коррекции расстройств гомеостаза, снижения концентрации медиаторов септического каскада и токсических метаболитов.
В первые 6 часов после поступления необходимо достичь целевых значений центрального венозного давления в пределах 8-12 мм рт. ст., АДс более 65 мм рт. ст., диуреза не менее 0,5 мл/кг/ч, гематокрита — более 30%, сатурации крови в верхней полой вене или правом предсердии не менее 70%.
Качественный состав инфузионной терапии определяется степенью гиповолемии, фазой заболевания, наличием периферических отеков, уровнем альбумина крови, тяжестью острого легочного повреждения.
Введение декстранов, желатиноля и гидроксиэтилкрахмалов показано при выраженном дефиците объема циркулирующей крови. Последние (с молекулярной массой 200/0,5 и 130/0,4) имеют потенциальное преимущество перед декстранами в силу меньшего риска утечки через мембрану и отсутствия клинически значимого воздействия на гемостаз. Хорошие результаты дает применение ингибиторов протеаз (сочетанное введение 3-5 млн ЕД гордокса и 200 -250 тыс. ЕД трасилола или 150 тыс. ЕД контрикала в сутки). В ряде случаев показано назначение больших доз глюкокортикоидов (дексаметазон при этом вводится в начальной дозе из расчета 3 мг/кг, затем через каждые 4 часа по 1 мг/кг). Необходимы коррекция кислотно-основного равновесия и водно-электролитного баланса, антибактериальная терапия, профилактика и купирование синдрома диссеминированного внутрисосудистого свертывания.
Если причиной коллапса были анафилаксия или анафилактоидные реакции, прежде всего необходимо ограничить поступление в организм аллергена (прекратить введение лекарственного препарата при реакции на него, наложить жгут проксимальнее места введения аллергена, предотвратить дальнейшее поселение пищевого, «воздушного» и др. антигенов). Далее необходимо ввести 0,5 мл 0,1% раствора адреналина подкожно в месте попадания аллергена в организм и проводить инфузию 1-2 мл 0,1% раствор адреналина в 250 мл полиглюкина (можно с добавлением 5 мл дофамина). В данном случае адреналин, помимо нормализации центральной гемодинамики обладает антагонистическими свойствами ко многим гуморальным факторам, которые обусловливают развитие аллергических реакций. Для нейтрализации биологически активных комплексов антиген-антитело, для устранения гипофизарно-надпочечниковой недостаточности используют кортикостероиды (преднизолон в дозе 75-150 мг, дексаметазон — 4-20 мг, гидрокотизон — 150-300 мг). Традиционно используются антигистаминные препараты (2-4 мл 2,5% раствора пипольфена, 2-4 мл 2% раствора супрастина, 5 мл 1 % раствора димедрола), хотя их эффективность в настоящее время вызывает сомнения.
При развитии бронхоспазма показано введение 5-10 мл 2,4% раствора эуфиллина. Присоединение сердечной недостаточности служит показанием для введения сердечных гликозидов (коргликон 1 мл 0,06% раствора), диуретиков (лазикс 40-60 мг). Также показаны инфузия противошоковых жидкостей (полиглюкина, реополиглюкина) и ощелачивание плазмы 4% раствором натрия бикарбоната из расчета 3-5 мл/кг массы тела больного.
При острой сосудистой недостаточности, развившейся на фоне или вследствие поражений головного мозга, не следует вводить парентерально большое количество растворов глюкозы и физиологического раствора, так как это может способствовать возникновению отека-набухания головного мозга.
Если причиной коллапса послужила острая надпочечниковая недостаточность, то прежде всего проводятся мероприятия по нормализации системной гемодинамики (дофамин 2-5 мкг/кг в 1 минуту внутривенно капельно, мезатон 1-2 мл 1% раствора, 1-3 мл 0,2% раствора норадреналин или 0,1% раствора адреналина, строфантин 0,05 % раствор 1 мл внутривенно струйно, кордимамин 4-6 мл). Далее необходимо проведение заместительной гормональной терапии (гидрокортизон 100-150 мг внутривенно струйно, затем — по 10 мг/ч до суточной дозы в 300-1000 мг, внутримышечное введение 4 мл 0,5% раствора дезоксикортикостерона ацетата. Проводится возмещение потерь жидкости и натрия (глюкоза 5% раствор 250 мл в течение 1 часа, затем скорость инфузии замедляется; при неукротимой рвоте для восполнения дефицита электролитов вводят внутривенно 5-20 мл 10% раствора натрия хлорида, показано введение 200-600 мл 4% раствора гидрокарбоната натрия. Объем инфузионной терапии в среднем составляет 2-3 л/сут).
http://m.ilive.com.ua/health/kollaps_108540i15949.html
БЖД для ЭШЗ-451 и МШЗ-444 / первая помощь при / Коллапс
Коллапс– одна из форм острой сосудистой недостаточности, которая характеризуется падением сосудистого тонуса и уменьшением объёма (массы) циркулирующей крови (ОЦК), сопровождающаяся резким падением артериального давления и приводящая к упадку всех жизненных процессов.
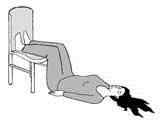
Вот такую «простую», по мнению многих медиков, формулировку понятия «коллапс» можно запросто встретить на страницах сайтов медицинского профиля. Здорово, правда! Конечно же, всем всё понятно! Поскольку нам (практикующим медикам) понятно, что Вам ничего не понятно, предлагаем разложить это «дело», как говориться, по полочкам.
Если перевести это фразу на общепонятный человеческий язык, то сразу станет ясно, что коллапс это состояние, при котором сосуды тела человека не могут обеспечить приток нужного количества крови ко всем органам. Самое главное, что Вам надо понять это то, что насыщенную кислородом кровь не получают головной мозг и сердце. А, как известно ещё со школьной скамьи, головной мозг у многих «всему голова», ну, и сердце тоже очень-очень нужный орган.
Возникает закономерный вопрос «почему возникает коллапс?»
Причины коллапса:
внезапная массивная кровопотеря . Как привило, это связано с разрывом внутренних органов или серьёзными наружными повреждениями тела.
внезапное нарушение ритма сердца или нарушение его сократительной способности.
Обе причины приводят к тому, что сердце не выталкивает нужного количества крови в сосуды. Примером таких заболеваний могут служить: инфаркт миокарда, закупорка крупных сосудов лёгких тромбом или воздушной пробкой (эмболия легочных сосудов), всевозможные внезапно возникшие нарушения ритма сердца.
резкое расширение периферических сосудов. Такое состояние может возникнуть на фоне высокой температуры и влажности окружающей среды, во время заболевания различными острыми инфекционными заболеваниями (пневмонией, сепсисом, брюшным тифом и т. д.), сильнейшей аллергической реакции, передозировке лекарств.
у подростков в пубертатном периоде может возникнуть коллапс из-за сильного эмоционального переживания, как негативного характера, так и позитивного.
резкое изменение положения тела у ослабленных больных.
Не зависимо от причины, вызвавшей коллапс проявления признаков этого состояния у людей любого возраста практически всегда схожи.
Клинические проявления коллапса:
ухудшение самочувствия происходит внезапно.
появляются жалобы на головную боль, шум в ушах, слабость, неприятные ощущения в области сердца, потемнение в глазах.
сознание сохраняется, но возможна некоторая заторможенность, при отсутствии помощи возможна потеря сознания.
резко и на значительные цифры снижается артериальное давление.
кожа становится влажной, холодной, бледной.
заостряются черты лица, взгляд становиться тусклым.
дыхание становится поверхностным, частым.
пульс прощупывается плохо.
Неотложная доврачебная помощь при коллапсе:
Какая бы причина не послужила толчком для развития коллаптоидного состояния, осмотр врача нужен в любом случае. Сам пациент может возражать против осмотра, но Вы должны помнить, что коллапс является следствием серьёзной проблемы в организме. Минутное улучшение самочувствия больного вовсе не является гарантией благополучия в последующем. Вызов врача является обязательным условием полноценной помощи. А пока Вы ждёте бригаду «Скорой помощи» надо сделать следующее:
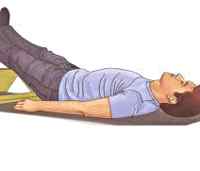
положите больного на жёсткую поверхность. Ровная и жёсткая поверхность является наилучшей площадкой для проведения реанимационных мероприятий в случае возникновения необходимости.
приподнимите ноги (поставьте под них стул или подложите вещи). Делается это для усиления притока крови к головному мозгу и сердцу.
обеспечьте приток свежего воздуха. Достаточно просто открыть окно или балконную дверь.
расстегните плотную одежду. Для улучшения общего кровотока нужно расстегнуть ремень, воротник и манжеты одежды.
дайте понюхать ватку с нашатырным спиртом. Отсутствие нашатырного спирта можно заменить стимуляцией (лёгким массажем) нервных окончаний мочек ушей, висков, ямочки верней губы.
если коллапс вызван кровопотерей из наружной раны, постарайтесь остановить кровотечение.
Помните!
Ни в коем случае не давайте больному нитроглицерин , валидол, но-шпу, валокордин, корвалол. Эти препараты расширяют сосуды, которые в данном случае и так не в тонусе.
Нельзя давать медикаменты и питьё пострадавшему через рот, если он без сознания!
Нельзя приводить больного в чувство ударами по щекам!
Показания к госпитализации:
Данный вопрос в каждом конкретном случае рассматривается медиками.
Дополнение:
Имеются различия между понятиями «коллапс» и «шок». Мы отдельно рассмотрим вкратце этот вопрос, потому что часто люди путают эти понятия. Возможно, это не имеет практического значения для оказания доврачебной помощи, но для общего развития эта информация не повредит.
Шок является, так же как и коллапс, общей реакцией организма на мощнейший повреждающий фактор. Этим фактором могут быть всевозможные травмы, отравления, гибель большого участка сердечной мышцы, потеря большей части крови, сильнейшая боль. Шоковое состояние начинает развиваться с фазы возбуждения больного, а потом резко сменяется выраженным угнетением сознания и двигательной активности человека. Артериальное давление при шоке снижается до такой степени, что прекращается выделительная функция почек. Самостоятельно без медикаментозного лечения артериальное давление не поднимается.
http://studfiles.net/preview/5949981/
Первая помощь при коллапсе
Организм человека – сложный и хорошо слаженный механизм. Малейший сбой в работе приводит к развитию заболеваний. У каждого свои особенности течения и набор симптомов.
Содержание
Знание клинической картины болезни, причины возникновения недуга, умение грамотно оказывать первую доврачебную помощь себе и окружающим поможет в сложной ситуации, возможно сохранит жизнь.

Коллапс – такое состояние, когда речь идет на минуты, когда важно быстро сориентироваться, вызвать бригаду «скорой помощи» и самостоятельно оказать первую помощь.
Коллапс: что это такое ?
Коллапс – это острая сосудистая недостаточность, которая характеризуется резким падением артериального и венозного давления, вызванным уменьшением массы, циркулирующей в кровеносно-сосудистой системе крови, падением сосудистого тонуса или сокращением сердечного выброса.
Как следствие замедляется процесс обмена веществ, начинается гипоксия органов и тканей, угнетение важнейших функций организма.
Коллапс – осложнение при патологических состояниях или тяжелых заболеваниях.
Причины ?


Выделяют две основные причины возникновения:
Неуклонно растущее проявление острой недостаточности сосудистой системы приводит к уменьшению объема циркулирующей крови, возникает острая гипоксия, вызванная снижением массы транспортируемого кислорода в органы и ткани.
Как развестись с женой, если есть ребенок? Читай статью.
Это в свою очередь приводит к дальнейшему падению тонуса сосудов, что провоцирует снижение артериального давления. Таким образом состояние лавинообразно прогрессирует.
Причины запуска патогенетических механизмов у разных видах коллапса различны. Основные из них:

- внутренние и внешние кровотечения;
- общая токсикация организма;
- резкое изменение положения тела;
- снижения массовой доли кислорода во вдыхаемом воздухе;
- острый панкреатит.
Слово коллапс происходит от латинского «colabor», что означает » падаю». Значение слова точно отражает суть явления – падение кровяного давления и падение самого человека при коллапсе.
Основные клинические признаки коллапса различного происхождения в основном схожи:
- полная безучастность к происходящему при ясности сознания;
- головокружение;
- слабый, учащенный пульс;
- синюшный оттенок слизистых оболочек;
- снижение эластичности кожи;

- холодный липкий пот;
- побледнение кожных покровов;
- ослабление зрения, шум в ушах;
- сухость языка, жажда;
- понижение температура тела;
- гипотония;
- аритмия;
- учащенное поверхностное дыхание;
- тошнота, рвота;
- непроизвольное мочеиспускание.
Затяжные формы могут привести к потере сознания, расширению зрачков, утрате основных рефлексов. Не оказание своевременной медицинской помощи может влечет за собой тяжкие последствия или смертельный исход.
Важно не путать коллапс и шок. Коллапс не имеет фазности, тогда как шок протекает поэтапно: сначала возбуждение, а потом резкий спад.
Несмотря на то, что в медицине существует классификация видов коллапса по патогенетическому принципу, наиболее часто встречается классификация по этиологии, выделяющая следующие виды:

- инфекционно – токсический, вызванный наличием бактерий при инфекционных заболеваниях, что приводит к нарушению работы сердца и сосудов;
- токсический – результат общей интоксикации организма;
- гипоксемический, возникающий при нехватке кислорода или в условиях высокого атмосферного давления;
- панкреатический, вызванный травмой поджелудочной железы;
- ожоговый, возникающий после глубоких ожогов кожного покрова;
- гипертермический, наступающий после сильного перегрева, солнечного удара;
- дегидратационный, обусловленный потерей жидкости в больших объемах;
- геморрагический, вызванный массовым кровотечением, в последнее время рассматривают как глубокий шок;
- кардиогенный, связанный с патологией сердечной мышцы;
- плазморрагический, возникающий вследствие потери плазмы при тяжелых формах диареи, множественных ожогах;
- ортостатический, наступающий при приведении тела в вертикальное положение;
- энтерогенный (обморок), наступающий после приема пищи у больных с резекцией желудка.
Отдельно следует отметить, что геморрагический коллапс может наступить как от внешних кровотечений, так и от незаметных внутренних: язвенный колит, язва желудка, повреждение селезенки.
О чём можно поговорить с парнем в вк? Ответы в статье.
Не могу найти работу: что делать? Читай далее.
При кардиогенном коллапсе уменьшается ударный объем, вследствие инфаркта миокарда или стенокардии. Велик риск развития артериальной тромбоэмболии.

Ортостатический коллапс также возникает при длительном нахождении в вертикальном состоянии, когда кровь перераспределяется, увеличивается венозная часть и уменьшается приток к сердцу.
Также возможно коллаптическое состояния из-за отравления лекарственными препаратами: симпатолитиков, нейролейптиков, адреноблокаторов.
Ортостатический коллапс часто возникает и у здоровых людей, в частности у детей и подростков.
Токсический коллапс может быть вызван профессиональной деятельностью, связанной с токсичными веществами: цианиды, аминосоединения, окись углевода.
Коллапс у детей наблюдается чаще, чем у взрослых и протекает в более сложной форме. может развиться на фоне кишечных инфекций, гриппа, пневмонии, при анафилактическом шоке, дисфункции надпочечников. Непосредственным поводом может стать испуг, травма и кровопотеря.
Первая доврачебная помощь ?
При первых же признаках коллапса следует немедленно вызывать бригаду скорой помощи. Квалифицированный врач определит степень тяжести больного, по возможности установит причину коллаптического состояния и назначит первичное лечение.
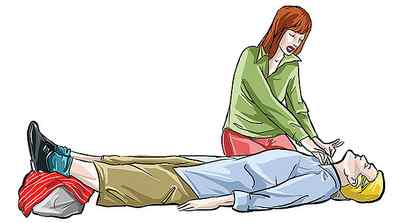
Оказание первой доврачебной помощи поможет облегчить состояние больного, а возможно спасет ему жизнь.
Необходимые действия:
- уложить больного на жесткую поверхность;
- приподнять ноги, подложив подушку;
- запрокинуть голову, обеспечить свободное дыхание;
- расстегнуть ворот рубашки, освободить от всего сковывающего (пояс, ремень);
- открыть окна, обеспечить приток свежего воздуха;
- поднести к носу нашатырный спирт, или помассировать мочки ушей, ямочку верхней губы, виски;
- по возможности остановить кровотечение.
Запрещенные действия:
- давать препараты с выраженным сосудорасширяющим действием (нош-па, валокордин, глицерин);
- ударять по щекам, пытаясь привести в чувство.

Нестационарное лечение показано при ортостатическом, инфекционном и других видах коллапса, которые обусловлены острой сосудистой недостаточностью. При геморрагическом коллапсе, вызванным кровотечением необходима срочная госпитализация.
Лечение коллапса имеет несколько направлений:
Коллапс – патология, вызванная острой сосудистой недостаточностью. Различные виды коллапса имеют схожую клиническую картину и требуют срочного и квалифицированного лечения, иногда хирургического вмешательства.
Видео: Первая помощь при обмороке
Понравилась статья? Подписывайтесь на обновления сайта по по RSS, или следите за обновлениями ВКонтакте, Одноклассниках, Facebook, Google Plus или Twitter.
Расскажите друзьям! Расскажите об этой статье своим друзьям в любимой социальной сети с помощью кнопок в панели слева. Спасибо!







