Наджелудочковая экстрасистолия: причины, признаки, лечение
Наджелудочковая экстрасистолия: причины, признаки, лечение
Наджелудочковые, или суправентрикулярные, экстрасистолы (СВЭС) – преждевременные сокращения сердца, вызванные внеочередным образованием импульса в участках проводящей системы предсердий, расположенных ниже синусового узла.
При этом в стенке одного из предсердий образуется эктопический очаг, генерирующий преждевременные электрические импульсы. Они вызывают сокращение предсердий, а затем и желудочков. После экстрасистолы возобновляется нормальный синусовый ритм.
СВЭС составляют около трети всех экстрасистол. Они делятся на экстрасистолы из атриовентрикулярного соединения и из предсердия (предсердные). Предсердные экстрасистолы составляют большинство суправентрикулярных. И предсердные, и экстрасистолы из атриовентрикулярного соединения имеют одинаковые причины и механизмы развития. Тактика их лечения также не отличается. Поэтому чаще всего говорят о суправентрикулярной экстрасистолии, не различая отдельных ее видов.
Примерно в трети случаев СВЭС не сопровождаются органическими изменениями сердца и являются функциональными. Они могут встречаться и у здоровых людей. При этом СВЭС вызываются вегетативными расстройствами, часто сопровождаются редким сердцебиением, артериальной гипотензией, повышением тонуса блуждающего нерва, в частности, потливостью конечностей.
Часто СВЭС появляются при чрезмерном употреблении чая, кофе, спиртных напитков, а также при курении. Они могут провоцироваться эмоциональной или физической нагрузкой, изменением положения тела. При функциональной экстрасистолии в дневные часы пациенты часто не замечают аритмию. Экстрасистолы начинают их беспокоить в вечернее время, в положении лежа, перед сном.
СВЭС сопровождают многие заболевания сердца. Наиболее часто они регистрируются при хронической ишемической болезни сердца (стенокардии напряжения, постинфарктном кардиосклерозе), а также на фоне активного ревматического процесса. Появлению этой аритмии способствует увеличение предсердий и растяжение их стенок, например, при митральном стенозе. В этом случае суправентрикулярная экстрасистолия в дальнейшем сменяется фибрилляцией предсердий.
СВЭС могут возникать при остром инфаркте миокарда, сопровождать течение миокардита, гипертонической болезни, врожденных пороков сердца. Они встречаются при хроническом легочном сердце, феохромоцитоме (гормонпродуцирующая опухоль надпочечника), тиреотоксикозе, климактерической миокардиодистрофии. Кроме того, СВЭС могут быть обусловлены гипокалиемией, то есть недостатком калия в крови. В редких случаях они появляются при передозировке сердечных гликозидов (дигиталисной интоксикации).
СВЭС встречаются при острых и хронических инфекциях, тонзиллите, а также при хроническом холецистите и других болезнях органов брюшной полости.
Клинические признаки
Жалобы пациентов с суправентрикулярной экстрасистолией зависят от многих факторов. Считается, что хуже переносят СВЭС молодые люди с функциональной экстрасистолией. Они могут жаловаться на разнообразные ощущения в грудной клетке, шее, напоминающие переворачивания, «трепыхание рыбки», замирания. В некоторых случаях экстрасистолия сопровождается головокружением и слабостью.
Если экстрасистолия возникла на фоне органического заболевания сердца, она часто не ощущается, пациенты к ней привыкают и не обращают на нее внимания. Жалобы преимущественно обусловлены основным заболеванием.
Диагностика
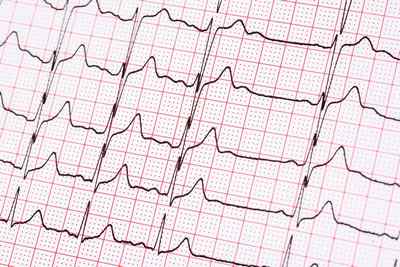
СВЭС диагностируются с помощью электрокардиографии (ЭКГ) в покое и суточного мониторирования ЭКГ по Холтеру.
Предсердная экстрасистолия характеризуется преждевременным появлением измененного зубца Р, отображающего возбуждение предсердий из эктопического очага. За ним чаще всего следует нормальный или слегка деформированный желудочковый комплекс. Иногда сокращение желудочков не наступает, в этом случае говорят о блокированной СВЭС. После предсердной экстрасистолы обычно регистрируется неполная компенсаторная пауза. Это означает, что расстояние между двумя соседствующими с экстрасистолой комплексами меньше, чем удвоенное расстояние между двумя нормальными синусовыми сокращениями.
Если эктопический очаг находится в атриовентрикулярном соединении, на ЭКГ регистрируется преждевременный неизмененный желудочковый комплекс. Зубец Р не определяется. В других случаях возбуждение проводится на предсердия ретроградно, поэтому появляется отрицательный зубец Р после экстрасистолического желудочкового комплекса.
При анализе суточного мониторирования ЭКГ по Холтеру врач функциональной диагностики определяет общее количество СВЭС, уточняет их топику (источник), выявляются парные и групповые СВЭС. При этом исследовании получают информацию о распределении экстрасистол во времени, их связи с частотой сердечных сокращений, периодом сна, физической нагрузкой и приемом медикаментов. Поэтому суточное мониторирование ЭКГ является важной частью обследования пациента.
Назначается терапия основного заболевания.
Больному рекомендуют отказаться от употребления кофе, крепкого чая, алкоголя, исключить курение. Он не должен переедать. В диете необходимо увеличить содержание калия. Необходим полноценный сон и благоприятная психологическая обстановка на работе и дома.
Рекомендуется прием растительных седативных препаратов: валерианы, пустырника, капель Зеленина.
Если экстрасистолия не связана с болезнями сердца и появляется в покое, можно применять холинолитические средства, в частности, препараты с содержанием белладонны. При появлении ее на фоне нагрузки помогают бета-адреноблокаторы.
При органической суправентрикулярной экстрасистолии препаратами выбора являются бета-адреноблокаторы. При их неэффективности можно применять верапамил, кинилентин.
В случае сопутствующей недостаточности кровообращения рассматривают показания к применению сердечных гликозидов.
При отсутствии эффекта можно применять препараты, эффективные как при суправентрикулярной, так и при желудочковой экстрасистолии. К ним относятся амиодарон, дизопирамид, аллапинин, ритмонорм и другие.
http://doctor-cardiologist.ru/nadzheludochkovaya-ekstrasistoliya-prichiny-priznaki-lechenie
Симптомы, диагностика и лечение экстрасистолии
Экстрасистолия — это нарушение ритма сердца, которое характеризуется внеочередным сокращением всего сердца либо определенных частей. Как только происходит нарушение ритма, у человека возникает чувство сильного толчка, а затем замирания сердца. Также пациента беспокоит ощущение тревожности и нехватки воздуха. При возникновении указанной патологии увеличивается вероятность возникновения стенокардии. Риск развития мерцательной аритмии и внезапной смерти также увеличивается. Возникнуть сбои в работе ритма сердца могут у человека в любом возрасте, но чаще всего нарушение диагностируется после 30 лет.
Классификация
Существует несколько разновидностей экстрасистолии. Классификация зависит от того, где возникает очаг возбуждения:
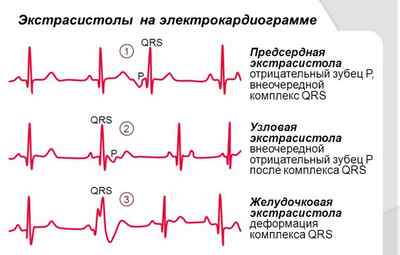
Симптоматика
В определенных ситуациях, особенно когда причина возникновения экстрасистолии органическая (тяжелые заболевания сердца), симптомы могут отсутствовать. Или больные высказывают следующие жалобы:
внезапное ощущение определенного толчка либо удара сердца;
чувство замирания либо остановки сердца.
При диагностировании функциональной экстрасистолии, чаще всего на фоне вегетососудистой дистонии, у пациента возникает такая симптоматика:
- сильное потоотделение;
- чувство нехватки воздуха;
- ощущение тревожности либо страха;
- чрезмерная бледность.
Как наджелудочковый, так и желудочковый вид патологии характеризуется такими симптомами:
- чувством перебоев в сердечной работе;
- непостоянным головокружением;
- ощущением слабости и одышки;
- нехваткой воздуха.
Среди основных провоцирующих факторов функциональной экстрасистолии выделяют:
- постоянное пребывание в стрессовой ситуации;
- употребление крепкого кофе;
- курение;
- злоупотребление алкогольной продукцией;
- ходьба по лестнице;
- злоупотребление наркотическими веществами;
- ранее перенесенные болезни, спровоцировавшие обезвоживание организма;
- длительный прием препаратов, которые относят к категории диуретиков;
- резкое изменение положения тела;
- переедание блюд из мяса.
Именно поэтому необходимо избавиться от вредных привычек, которые провоцируют проблемы с сердечным ритмом.
Помимо этого, причины экстрасистолии связаны с заболеваниями сердечно-сосудистой системы:
- ишемической болезнью сердца;
- кардиосклерозом;
- инфарктом миокарда;
- перикардитом;
- миокардитом;
- кардиомиопатией;
- хронической недостаточностью кровообращения;
- пороками сердца.

Методы диагностики
Подтвердить либо опровергнуть диагноз могут только кардиолог или терапевт, основываясь на жалобах больного, а также на имеющейся информации о сердечных заболеваниях и полученных результатах обследования. Для диагностики используются следующие методы:
Чреспищеводное электрофизиологическое исследование сердца используется для определения состояния его проводящей системы и уточнения диагноза.
Лечение и профилактика
Курс лечения зависит от факторов, которые спровоцировали патологию, формы и степени выраженности недуга. Если сбои в работе ритма сердца не приносят дискомфорта человеку и не имеют ярко выраженных симптомов, лечение не требуется. Достаточно избавиться от причины экстрасистолии, то есть снизить физическую и эмоциональную активность. Пациентам, которые высказывают жалобы на неприятные ощущения, как правило, назначаются седативные препараты и антидепрессанты (дозировка подбирается лечащим врачом), а также антиаритмические средства.
Необходимо отметить, что экстрасистолия сердца имеет свойство рецидивировать (в этом и опасность). Полноценное излечение происходит лишь после того, как пациент прошел полный курс терапии медикаментами. Нередко для избавления от экстрасистолии лекарства приходится принимать постоянно.
По возможности проводится устранение провоцирующего заболевания.
При лечении экстрасистолии нейрогенного происхождения дополнительно может потребоваться консультация невролога. При этом назначаются успокоительные препараты (мелисса, экстракт пустырника) или седативные лекарства (Реланиум). Если причиной аритмии являются лекарственные препараты, то необходимо прекратить их прием.
Выбор антиаритмических препаратов зависит от вида экстрасистолии и частоты сердечного ритма, именно поэтому подбор происходит строго индивидуально:
При прохождении курса лечения экстрасистолии медики постоянно следят за количеством ионов калия в крови больного. Это связано с тем, что при низкой концентрации многие даже самые сильные антиаритмические медикаменты могут не показать желаемого результата.
Если у человека аритмия, медики настоятельно рекомендуют не выполнять физических нагрузок, избегать наклонов торса либо резких поворотов. Принимать пищу человек должен в небольшом количестве и дробно, также стоит избегать переедания. Из рациона больного необходимо исключить продукты, которые могут спровоцировать запоры либо метеоризм.
Помимо лекарств, чтобы избавиться от проявлений заболевания, больному назначают:
- лечебную физкультуру;
- соблюдение диеты;
- прогулки на свежем воздухе;
- сон не меньше 8 часов.
А также нужно избавиться от вредных привычек.
Чтобы предотвратить возникновение аритмии, необходимо выполнять простые правила:
Если у больного возник приступ аритмии, необходимо выполнить ряд мероприятий:
Если после выполнения вышеперечисленных действий самочувствие больного не улучшилось, необходимо вызывать скорую помощь. Так как экстрасистолия может возникать периодически, устраняется патология только после прохождения полного курса лечения. Не стоит пропускать ежегодные обследования.
Экстрасистолия, как правило, не понижает работоспособности человека, единичные экстрасистолы неопасны. Однако патология может усложниться другими, более серьезными формами аритмии, поэтому не стоит игнорировать проявления заболевания и пускать все на самотек.
http://asosudy.ru/aritmiya/simptomy-diagnostika-i-lechenie-ekstrasistolii
Экстрасистолия при изменении положения тела
Аритмия при изменении положения тела
19.04.2014, Руслан, 18 лет
Принимаемые препараты: Кордарон
Заключение ЭКГ, УЗИ, др. исследований: Пролапс МК 2 ст. без регургитации, вегето-сосудистая дистония
Аритмия при изменении положения тела. Скажите, пожалуйста, нормально ли что у меня возникает аритмия при изменении положения тела? И опасна ли аритмия при ВСД?
Еще статьи на эту тему:
1 Комментарий
Добрый день, Руслан.
Мне не ясно о какой аритмии идет речь … тут два варианта или это что-то серьезное, раз Вас в 18 лет лечат кордароном, или кордарон назначен не по делу. Уточните о какой конкретно аритмии идет речь.

Можно ли пить при аритмии алкоголь?
Аритмия — это общий термин обозначающий нарушение ритмичности …

Формулировка гипертоническая болезнь — как расшифровать диагноз
Еще десять лет назад диагноз гипертоническая болезнь с указанием …
ЭКГ при гипертонической болезни
Пациентам и врачам трудно сегодня представить кардиологию без проведения …
Калькулятор

Является ли ваша боль в грудной клетке сердечной?
Популярные записи
- Является ли ваша боль в грудной клетке сердечной? (5,00 out of 5) Что такое инфаркт миокарда? (5,00 out of 5) Как различается инфаркт миокарда по глубине поражения (5,00 out of 5) Как различается инфаркт миокарда в зависимости от локализации поражения (какая область сердца поражена) (5,00 out of 5) Что такое антикоагулянты и когда они используются (5,00 out of 5)
Информация размещенная на сайте носит исключительно образовательный характер и не является руководством по самолечению.
Экстрасистолия в покое
Экстрасистолия может возникать при любой сердечной патологии. Но почти половина подобных аритмий обусловлена психоэмоциональными перегрузками, вегетососудистыми расстройствами, рефлекторными влияниями со стороны внутренних органов, приемом некоторых лекарственных препаратов, электролитным дисбалансом, употреблением тонизирующих напитков. Именно к этой половине обычно относятся причины экстрасистолии покоя.
Виды экстрасистолии
Экстрасистолия – изменение ритма сердца, вызванное внеочередными электрическими импульсами. Они формируются в дополнительном очаге повышенной активности во время диастолы и влияют на функциональную однородность миокарда. При отсутствии сердечных патологий появление внеочередных электрических сигналов (экстрасистол) может спровоцировать повышенный тонус блуждающего или симпатического нерва.
В связи с этим выделяют симпатические и вагусные (брадикардические) экстрасистолы. Вагусные проявляются в покое, нередко после приема пищи и на фоне брадикардии, исчезают после физической нагрузки. Симпатические внеочередные импульсы, напротив, образуются во время занятий спортом, при других физических нагрузках и пропадают в состоянии покоя.
Кроме того, экстрасистолии классифицируют:
Воздействие экстрасистолии на сердечную деятельность в большей мере характеризуется частотой внеочередных импульсов, локализацией эктопического очага и особенностями заболевания сердца.
Причины развития экстрасистолии покоя
Специалисты отмечают влияние повышенного тонуса блуждающего нерва на развитие наджелудочковых экстрасистолий. Вагусные воздействия (рефлексы), влияющие на функциональность сердца, зарождаются обычно при:
- аксиальной грыже пищеводно-желудочного отверстия в диафрагме; деформации стенок пищевода; забросе содержимого желудка в пищевод; пневматозе желудка; вздутии живота; ожирении; запоре; затруднениях продвижения пищи по ЖКТ; камнях в желчном пузыре; аденоме предстательной железы; фибромиоме матки.
У пациентов с неустановленной этиологией экстрасистолии необходимо исследовать органы, расположенные в брюшной полости. Кроме того, рефлекторную экстрасистолию (внеочередные импульсы, вызванные рефлексами) могут спровоцировать патологические процессы в области средостения и легких, шейный спондилоартроз. Иногда патологические рефлексы посылают очаги инфекции.
Внеочередные импульсы, формирующиеся при воздействии на небольшие расширенные участки внутренних сонных артерий, при продолжительном надсадном кашле, в процессе глотания, при положении лежа и при определенных патологиях мозга, тоже считают рефлекторными.
Симптоматика вагусной экстрасистолии
На проявления вагусной экстрасистолии влияют многие обстоятельства, в частности: индивидуальная раздражимость, сократительная функция сердца, частота нормального ритма и уровень преждевременности внеочередных импульсов.
Основной признак возникновения внеочередных электрических сигналов на фоне брадикардических нарушений сердечного ритма – понижение частоты сокращений сердца. Нередко оно сочетается со скачками давления. При физических нагрузках симптомы экстрасистолии почти не проявляются, заметны исключительно в состоянии покоя – тем четче, чем реже сердцебиение. Пациент ощущает, будто что-то вроде мешка с воздухом мешает нормальной работе сердца, особенно в положении лёжа на левом боку. Наблюдаются:
- перебои сердечного ритма; усталость; головокружение; ощущение сдавленности или загрудинной саднящей боли; снижение мышечного тонуса; панические атаки; нехватка воздуха.
Повышенный тонус блуждающего нерва выражается:
- низкой частотой сокращений сердца (40-60 в минуту); учащением сердечных сокращений при вдохе; предрасположенностью к гипотонии; сбоями в работе вегетососудистой системы («мраморность» и синюшность конечностей, отделение холодного пота в области стоп и ладоней, спонтанная крапивница).
О наличии вагусной экстрасистолии говорят:
- увеличение числа внеочередных импульсов при воздействии рефлексов на блуждающий нерв; снижение числа экстрасистол или их исчезновение при смене положения тела или после выполнения нескольких физических упражнений; уменьшение количества внеочередных импульсов или их устранение после введения атропина.
Диагностика и терапия экстрасистолии покоя
Диагностика рефлекторной экстрасистолии нередко вызывает затруднения. Однозначный диагноз выставляют, если внеочередные импульсы исчезают вслед за устранением негативного раздражения. Усложняет ситуацию тот факт, что на проявления рефлекторной формы экстрасистолии влияет неустойчивая работа вегетативной нервной системы. Кроме того, рефлексы порой участвуют в формировании или учащении внеочередных электрических сигналов при органических сердечных поражениях. Подобные обстоятельства делают дифференцированную диагностику органической и рефлекторной экстрасистолии практически невыполнимой. Точный диагноз выставляется ретроспективно.
Лечение вагусной экстрасистолии
При наличии сердечных патологий пациенту назначаются соответствующие медикаментозные средства. Антиаритмические препараты обладают весьма серьезными побочными эффектами, поэтому употреблять их можно исключительно по назначению специалиста и в рекомендованных дозировках. При брадикардии показаны Дилтиазем, Панангин, Карбамазепин, при скачках кровяного давления – Бисопролол, Атенолол, Метопролол, при более тяжелом течении патологии – Амиодарон, Пропафенон.
Если симптомы экстрасистолии доставляют пациенту физические страдания при отсутствии сердечно-сосудистых патологий, перед назначением лекарственных средств ему на фоне приема легких успокоительных препаратов обычно рекомендуют пересмотреть образ жизни. Нередко причина возникновения экстрасистол заключена в рефлекторном ответе организма на функциональные сбои, поэтому больному необходимо:
- нормализовать питание (запоры, метеоризмы вызывают повышение уровня диафрагмы); контролировать вес тела (сдавливание диафрагмы вызывает соответствующие рефлексы); почистить желчный пузырь и печень (переполненный желчью пузырь провоцирует рефлекторную активность блуждающего нерва).
Экстрасистолы, подлежащие терапии
Иногда даже при отсутствии сердечных недугов внеочередные электрические импульсы способны ощутимо влиять на работоспособность организма. Частые сокращения сердца, понижая выброс крови в единицу времени, могут вызывать потерю сознания с последующим развитием стенокардии. Предсердные экстрасистолы провоцируют мерцание предсердий. Наибольшую неприятность способны принести частые многоочаговые залповые желудочковые импульсы – они могут предвещать развитие мерцания желудочков.
Признаками опасных патологий сердца нередко выступают проявившиеся в положении лежа:
- аллоритмии (внеочередной импульс возникает регулярно вслед за несколькими нормальными сокращениями сердца); политопные экстрасистолы (внеочередные импульсы формируются в разных очагах); залповые импульсы (свыше пяти в минуту); внеочередные импульсы, возникающие после мерцательной аритмии (при любом раздражении мерцание может вернуться).
Эти состояния требуют обязательной профилактической терапии.
Народные рецепты
Перечень народных средств терапии вагусной экстрасистолии достаточно велик. Но они применимы только в качестве вспомогательных методов в составе комплексного лечения. Проконсультировавшись со специалистом, можно воспользоваться «бабушкиными» рецептами:
Боярышник – высушенные цветы использовать как заварку (столовая ложка на 200 мл кипятка). Пить каждый день по три стакана. Можно приготовить настойку: на столовую ложку цветов – 200 мл водки. Настояв 10 дней в темном месте, пить трижды в день по чайной ложечке; Календула – всыпать в стакан кипящей воды чайную ложечку цветов, дать настояться, процедить. Пить четырежды в день по 100 мл; Конский хвост – столовую ложку хвоща залить 600 мл кипящей воды, настоять три часа. Процедить, пить по столовой ложке шесть раз в день; Василек – засыпать в 200 мл кипящей воды чайную ложечку сушеных цветов, настоять. Процедить, пить натощак трижды в день; Прострел – засыпать в 200 мл кипящей воды две чайные ложечки сухих цветов, дать настояться. Пить трижды в день по трети стакана; Мед и измельченная редька – смешать в равных пропорциях, пить трижды в день по столовой ложке.
В большинстве своем пациенты с экстрасистолией в противоаритмическом лечении не нуждаются. Сдержанность специалистов при назначении стабилизаторов ритма объяснима: осложнения, связанные с их приемом, зачастую опаснее проявлений внеочередных импульсов.
http://imedic.club/ekstrasistoliya-pri-izmenenii-polozheniya-tela/
Экстрасистолия в покое

Саратовский государственный медицинский университет им. В.И. Разумовского (СГМУ, СМИ)
Уровень образования — Специалист
1990 — Рязанский медицинский институт имени академика И.П. Павлова
Экстрасистолия может возникать при любой сердечной патологии. Но почти половина подобных аритмий обусловлена психоэмоциональными перегрузками, вегетососудистыми расстройствами, рефлекторными влияниями со стороны внутренних органов, приемом некоторых лекарственных препаратов, электролитным дисбалансом, употреблением тонизирующих напитков. Именно к этой половине обычно относятся причины экстрасистолии покоя.
Виды экстрасистолии
Экстрасистолия – изменение ритма сердца, вызванное внеочередными электрическими импульсами. Они формируются в дополнительном очаге повышенной активности во время диастолы и влияют на функциональную однородность миокарда. При отсутствии сердечных патологий появление внеочередных электрических сигналов (экстрасистол) может спровоцировать повышенный тонус блуждающего или симпатического нерва.
В связи с этим выделяют симпатические и вагусные (брадикардические) экстрасистолы. Вагусные проявляются в покое, нередко после приема пищи и на фоне брадикардии, исчезают после физической нагрузки. Симпатические внеочередные импульсы, напротив, образуются во время занятий спортом, при других физических нагрузках и пропадают в состоянии покоя.
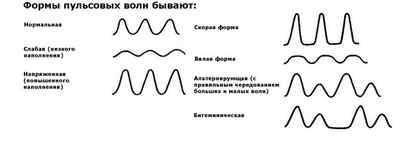
Кроме того, экстрасистолии классифицируют:
- предсердные;
- антриовентрикулярные;
- желудочковые;
- единичные;
- залповые;
- редкие (не более пяти в минуту);
- частые;
- органические;
- функциональные;
- ранние;
- поздние.
Воздействие экстрасистолии на сердечную деятельность в большей мере характеризуется частотой внеочередных импульсов, локализацией эктопического очага и особенностями заболевания сердца.

Причины развития экстрасистолии покоя
Специалисты отмечают влияние повышенного тонуса блуждающего нерва на развитие наджелудочковых экстрасистолий. Вагусные воздействия (рефлексы), влияющие на функциональность сердца, зарождаются обычно при:
- аксиальной грыже пищеводно-желудочного отверстия в диафрагме;
- деформации стенок пищевода;
- забросе содержимого желудка в пищевод;
- пневматозе желудка;
- вздутии живота;
- ожирении;
- запоре;
- затруднениях продвижения пищи по ЖКТ;
- камнях в желчном пузыре;
- аденоме предстательной железы;
- фибромиоме матки.
У пациентов с неустановленной этиологией экстрасистолии необходимо исследовать органы, расположенные в брюшной полости. Кроме того, рефлекторную экстрасистолию (внеочередные импульсы, вызванные рефлексами) могут спровоцировать патологические процессы в области средостения и легких, шейный спондилоартроз. Иногда патологические рефлексы посылают очаги инфекции.
Внеочередные импульсы, формирующиеся при воздействии на небольшие расширенные участки внутренних сонных артерий, при продолжительном надсадном кашле, в процессе глотания, при положении лежа и при определенных патологиях мозга, тоже считают рефлекторными.

Симптоматика вагусной экстрасистолии
На проявления вагусной экстрасистолии влияют многие обстоятельства, в частности: индивидуальная раздражимость, сократительная функция сердца, частота нормального ритма и уровень преждевременности внеочередных импульсов.
Основной признак возникновения внеочередных электрических сигналов на фоне брадикардических нарушений сердечного ритма – понижение частоты сокращений сердца. Нередко оно сочетается со скачками давления. При физических нагрузках симптомы экстрасистолии почти не проявляются, заметны исключительно в состоянии покоя – тем четче, чем реже сердцебиение. Пациент ощущает, будто что-то вроде мешка с воздухом мешает нормальной работе сердца, особенно в положении лёжа на левом боку. Наблюдаются:
- перебои сердечного ритма;
- усталость;
- головокружение;
- ощущение сдавленности или загрудинной саднящей боли;
- снижение мышечного тонуса;
- панические атаки;
- нехватка воздуха.

Повышенный тонус блуждающего нерва выражается:
- низкой частотой сокращений сердца (40-60 в минуту);
- учащением сердечных сокращений при вдохе;
- предрасположенностью к гипотонии;
- сбоями в работе вегетососудистой системы («мраморность» и синюшность конечностей, отделение холодного пота в области стоп и ладоней, спонтанная крапивница).
О наличии вагусной экстрасистолии говорят:
- увеличение числа внеочередных импульсов при воздействии рефлексов на блуждающий нерв;
- снижение числа экстрасистол или их исчезновение при смене положения тела или после выполнения нескольких физических упражнений;
- уменьшение количества внеочередных импульсов или их устранение после введения атропина.
Диагностика и терапия экстрасистолии покоя
Диагностика рефлекторной экстрасистолии нередко вызывает затруднения. Однозначный диагноз выставляют, если внеочередные импульсы исчезают вслед за устранением негативного раздражения. Усложняет ситуацию тот факт, что на проявления рефлекторной формы экстрасистолии влияет неустойчивая работа вегетативной нервной системы. Кроме того, рефлексы порой участвуют в формировании или учащении внеочередных электрических сигналов при органических сердечных поражениях. Подобные обстоятельства делают дифференцированную диагностику органической и рефлекторной экстрасистолии практически невыполнимой. Точный диагноз выставляется ретроспективно.
Лечение вагусной экстрасистолии
При наличии сердечных патологий пациенту назначаются соответствующие медикаментозные средства. Антиаритмические препараты обладают весьма серьезными побочными эффектами, поэтому употреблять их можно исключительно по назначению специалиста и в рекомендованных дозировках. При брадикардии показаны Дилтиазем, Панангин, Карбамазепин, при скачках кровяного давления – Бисопролол, Атенолол, Метопролол, при более тяжелом течении патологии – Амиодарон, Пропафенон.
Если симптомы экстрасистолии доставляют пациенту физические страдания при отсутствии сердечно-сосудистых патологий, перед назначением лекарственных средств ему на фоне приема легких успокоительных препаратов обычно рекомендуют пересмотреть образ жизни. Нередко причина возникновения экстрасистол заключена в рефлекторном ответе организма на функциональные сбои, поэтому больному необходимо:
- нормализовать питание (запоры, метеоризмы вызывают повышение уровня диафрагмы);
- контролировать вес тела (сдавливание диафрагмы вызывает соответствующие рефлексы);
- почистить желчный пузырь и печень (переполненный желчью пузырь провоцирует рефлекторную активность блуждающего нерва).
Экстрасистолы, подлежащие терапии
Иногда даже при отсутствии сердечных недугов внеочередные электрические импульсы способны ощутимо влиять на работоспособность организма. Частые сокращения сердца, понижая выброс крови в единицу времени, могут вызывать потерю сознания с последующим развитием стенокардии. Предсердные экстрасистолы провоцируют мерцание предсердий. Наибольшую неприятность способны принести частые многоочаговые залповые желудочковые импульсы – они могут предвещать развитие мерцания желудочков.
Признаками опасных патологий сердца нередко выступают проявившиеся в положении лежа:
- аллоритмии (внеочередной импульс возникает регулярно вслед за несколькими нормальными сокращениями сердца);
- политопные экстрасистолы (внеочередные импульсы формируются в разных очагах);
- залповые импульсы (свыше пяти в минуту);
- внеочередные импульсы, возникающие после мерцательной аритмии (при любом раздражении мерцание может вернуться).
Эти состояния требуют обязательной профилактической терапии.
Народные рецепты
Перечень народных средств терапии вагусной экстрасистолии достаточно велик. Но они применимы только в качестве вспомогательных методов в составе комплексного лечения. Проконсультировавшись со специалистом, можно воспользоваться «бабушкиными» рецептами:
В большинстве своем пациенты с экстрасистолией в противоаритмическом лечении не нуждаются. Сдержанность специалистов при назначении стабилизаторов ритма объяснима: осложнения, связанные с их приемом, зачастую опаснее проявлений внеочередных импульсов.
http://cardioplanet.ru/zabolevaniya/aritmiya/ehkstrasistoly-pri-smene-polozheniya-tela
Экстрасистолия
В зависимости от места возникновения экстрасистолии делят на пред-сердные, атриовентрикулярные и желудочковые.
Суправентрикулярные (предсердные и атриовентрикулярные) и желудочковые экстрасистолии могут встречаться как при органических поражениях миокарда, так и без заболеваний сердца.
Клиническая картина. На I этапе диагностического поиска у больного с несомненной экстрасистолией можно не выявить никаких жалоб, и экстрасистолия будет диагностирована на последующих этапах исследования. Однако большинство больных предъявляют жалобы, которые могут быть обусловлены: а) наличием экстрасистолии — ощущение перебоев в работе сердца, «замирания» в груди, сильных «толчков» в грудную клетку, «качелей» или «воздушной ямы» и т.д.; б) заболеванием сердца; в) заболеванием других органов и систем, обусловливающим появление экстрасистолии рефлекторного характера; г) невротическими расстройствами.
Анализ анамнестических данных может выявить давность экстрасистолии, указать на ее источник: предсердия, желудочки (по данным предыдущих ЭКГ), основное заболевание сердечно-сосудистой системы (ИБС, пороки сердца и пр.), являющееся причиной экстрасистолии, проводившееся лечение и его эффективность, а также осложнения терапии.
На II этапе выявляют признаки основного заболевания, а также саму экстрасистолию. В момент обследования экстрасистолия может не определяться, в таком случае необходимо провести «провоцирующие» ее появление тесты (изменение положения тела, глубокое дыхание, физическая нагрузка). Топику экстрасистолы при осмотре определить нельзя, хотя при длинной компенсаторной паузе можно предположить наличие желудочковой экстрасистолии. Однако в ряде случаев физикальное исследование не
ыявляет несомненную экстрасистолию, и тогда она может быть зарегист-
ярована на ЭКГ, особенно в условиях суточного мониторирования. Р III этап диагностического поиска идентифицирует экстрасистолию. возможны три ситуации: 1) обычное ЭКГ-исследование сразу выявляет
кстрасистолы; 2) для выявления экстрасистолии необходимы «провоци-Эуюшие» пробы; 3) в случае, если эти пробы оказываются отрицательными следует провести длительное кардиомониторное наблюдение с автоматической регистрацией ЭКГ (холтеровское мониторирование). Подробное описание электрокардиографической картины экстрасистолии и других аритмий см. в руководствах по ЭКГ.
Кроме того, на III этапе диагностического поиска необходимо получить более подробные данные о характере заболевания, могущего играть роль в этиологии экстрасистолии: активности воспалительного поражения миокарда (в том числе и ревматического характера), признаках гипертиреоза, степени ишемии миокарда и т.д. Очень важно установить наличие нарушений внутрисердечной проводимости (длина интервала P—Q, ширина комплекса QRS), так как это может ограничить возможности последующей антиаритмической терапии.
Весьма существенно оценить состояние миокарда, в частности его сократительной функции, поскольку плохое состояние сердечной мышцы делает наличие экстрасистолии прогностически более серьезным.
После проведения расспроса и осмотра больного, а также получив данные дополнительных исследований, необходимо дать общую клиническую оценку экстрасистолии в рамках ответа на три вопроса, приведенные в начале данного раздела.
Что касается этиологии экстрасистолии, то практически все перечисленные в разделе «этиология» состояния могут быть причиной появления экст-
ясистолии. При этом следует учитывать, что иногда экстрасистолия является единственным «стигматом» вялотекущего ревмокардита или другого воспалительного поражения миокарда, она может указывать на эндокринную миокардиодистрофию (дизовариальную, климактерическую и др.), быть следствием неумеренного приема мочегонных (вызывающих гипокалиемию) лицами, использующими эти медикаменты для снижения массы тела, и т.д.
Однако нередко (до половины всех больных) видимую причину экстрасистолии установить не удается. При этом возможно а) наличие мелких очагов органического поражения миокарда (например, при постмиокарди-тическом или атеросклеротическом кардиосклерозе) или иного (воспалительного, дистрофического) процесса, выявление которых современными методами диагностики невозможно (в таких случаях диагностическое значение может иметь пункционная биопсия миокарда, однако она применятся редко ввиду своей небезопасности); б) функциональная природа экстрасистолии в рамках психовегетативных нарушений, которые очень часто сопровождаются патологией сердечного ритма.
На функциональную природу аритмии (помимо отсутствия видимых органических изменений) могут указывать следующие факторы.
• Конституциональные особенности — в частности, признаки синдрома мезенхимальной дисплазии (астеническая конституция, пролапс митрального клапана и добавочные внутрисердечные хорды, синдром слабости синусового узла, гипермобильность суставов, плоскостопие, удлинение и изгибы желчного пузыря, спланхноптоз и т.д.; природа поражения вегета-ивной нервной системы при этом неясна; одной из возможных причин опутствующих вегетативных расстройств могут быть изменения перинев-РИя, относящегося к мезенхимальным структурам организма). При этом
пролапс митрального клапана и дополнительные хорды сами могут провоцировать локальное возбуждение миокарда.
2. Общие признаки вегетативной дистонии — влажные ладони, стопы подмышки, лабильность числа сердечных сокращений и артериального давления, выраженный дермографизм и др.
3. Эмоциональная лабильность.
4. Возникновение экстрасистол в покое, часто при отходе ко сну или напротив, при эмоциональном возбуждении. Чаще «функциональные» экстрасистолы встречаются у лиц молодого возраста, однако функциональная природа аритмий не может быть исключена и у лиц более старших возрастных групп.
В повседневной клинической практике при наличии экстрасистолии развившейся без видимых причин у лиц без выраженной психовегетативной симптоматики, в качестве диагноза основного заболевания ставят мио-кардитический кардиосклероз, если в анамнезе есть указания на частые простуды и пр.; об атеросклеротическом кардиосклерозе чаще говорят у пожилых больных; при наличии экстрасистолии на фоне нейроциркуля-торной дистонии последнюю считают основной патологией. При этом следует учитывать известную условность такой диагностики. В связи с этим в отсутствие сколько-нибудь отягощенного анамнеза у лиц молодого и среднего возраста без видимых психоэмоциональных и вегетативных отклонений часто ставят диагноз «идиопатическая экстрасистолия» (нередко слово «идиопатическая» опускают).
Особого влияния на состояние больного (исключая тягостность субъективных ощущений) экстрасистолия сама по себе не оказывает, хотя очень частая экстрасистолия может несколько ухудшать гемодинамику.
Вместе с тем прогностическое значение экстрасистол может быть весьма серьезным; при этом надо учитывать не только характер экстрасистолии, но и состояние миокарда.
Для прогностической оценки характера желудочковой экстрасистолии (ЖЭ) используют классификацию Лауна—Вольфа:
0 — отсутствие экстрасистол;
1 — редкие, монотопные (до 10 в час);
2 — частые, монотопные (в настоящее время признается угрожаю-
щим уже более 10 в час);
4А — спаренные; 4Б — залповые («пробежки» желудочковой тахикардии из 3 комплексов и более);
5 — ранние «R на Г».
Экстрасистолами, имеющими серьезное прогностическое значение, признаются экстрасистолы высоких градаций (со 2-й по 5-ю), наличие которых свидетельствует о перевозбуждении миокарда (2—3 градации) и опасности возникновения тахиаритмий по типу re-entry (4—5 градации), т.е. пароксизмальной желудочковой тахикардии (ЖТ) с резким ухудшением гемодинамики или фибрилляции желудочков (смерть больного). Опасность этого в несколько раз увеличивается при плохом состоянии миокарда (в частности, при снижении фракции выброса менее 35 %).
Удобной в практическом отношении является также классификация Биггера (1984), согласно которой в зависимости от степени возникновения риска внезапной смерти выделяют:
доброкачественные желудочковые аритмии — в анамнезе нет обмороков, заболевание сердца, как правило, отсутствует (включая постинфарктный рубец и гипертрофию миокарда), частота ЖЭ 1—10 в час, ЖТ отсутствует;
^качественные — в анамнезе обмороки или остановка сердца, имеется аболевание сердца, частота ЖЭ 10—100 в час, часто выявляются устойчивые пароксизмы ЖТ;
потенциально злокачественные — отличаются от злокачественных отсут-твием обмороков и остановки сердца в анамнезе, а также наличием вместо устойчивой ЖТ неустойчивой ЖТ (часто).
Для предсердной экстрасистолии подобной классификации нет, однако как и при желудочковой экстрасистолии, частая, политопная, групповая и ранняя («Р на Г») предсердная эстрасистолия могут предвещать фибрилляцию предсердий (мерцательную аритмию), особенно у больных , плохим состоянием предсердий (при пороках сердца, ИБС, тиреотоксикозе).
При лечении экстрасистолии необходимо учитывать следующие основные положения.
1. Антиаритмическая терапия является довольно ответственным лечеб ным мероприятием. Известно, что сами антиаритмические препараты в ряде случаев могут оказывать аритмогенный эффект; кроме того, они вы зывают нарушения внутрисердечной проводимости. Известно, что у боль ных с плохим состоянием миокарда (в частности, в ближайшие месяцы после перенесенного инфаркта миокарда) летальность в группе лиц, полу чавших антиаритмические препараты I класса, оказывалась выше, чем у больных, которым такая терапия не проводилась (многоцентровые рандо мизированные исследования CAST-I, CAST-11 и др.) вследствие увеличе ния частоты развития угрожающих жизни желудочковых аритмий (тахи кардии типа «пируэт» и др.). При этом проаритмическое действие «чистых» антиаритмических препаратов уменьшается при дополнительном назначе нии р-блокаторов.
2. Больных ИБС с желудочковой экстрасистолией высоких градаций (ранняя, политопная, групповая, аллоритмическая, просто частая) следу ет лечить активно и упорно, особенно если экстрасистолия выявлена
3. Столь же упорное лечение проводят при частой, групповой, политоп-ной и ранней предсердной экстрасистолии, особенно при пороках сердца, так как экстрасистолия может быть предвестником мерцательной аритмии.
4. Не требует терапии редкая экстрасистолия, особенно если она носит преимущественно «функциональный» характер. Можно попытаться ликвидировать ее нормализацией режима труда, отдыха, питания.
5. При неприятных субъективных ощущениях даже «безобидную» экст-расистолию необходимо пытаться устранить. Не следует назначать сразу антиаритмические средства, а надо попробовать сначала нормализовать Ритм общегигиеническими мероприятиями, далее при необходимости — этиотропной терапией, затем, учащая или урежая ритм (при ваго-или симпатикотонии); далее назначают средства, оказывающие антиаритмическое действие и эффективные при лечении основного заболевания (например, (3-адреноблокаторы, альдактон). Только при отсутствии эффекта надо прибегать к собственно антиаритмической терапии.
6. При очень тягостной для больного экстрасистолии можно сразу провести активное антиаритмическое лечение, а затем поэтапно применить весь цикл терапевтических мероприятий, указанных в п. 5.
7. При лечении любой экстрасистолии обязательно используют седа-
8. При достижении положительного эффекта у больных с экстрасисто- ВДей, потенциально опасной в отношении возможности перехода в фиб-
рилляцию желудочков или предсердий, антиаритмическая терапия должна быть продолжена на неопределенно долгий срок.
9. При других видах экстрасистолии можно ограничиться курсовой терапией. В случае рецидива аритмии приходится возобновлять лечение или назначать его профилактически (в предменструальном периоде, в дни резкой смены погоды, перед эмоциональной нагрузкой и др.).
Наилучшим способом подбора препарата является его назначение в условиях суточного мониторирования ЭКГ до и на фоне короткого пробного курса терапии (на 2—3-й сутки). Препарат считается эффективным, если удается снизить количество монотопных экстрасистол не менее чем на 75 %, парных — не менее чем на 80 %, ранних и «пробежек» тахикардии (3—15 комплексов) — на 90 %, а при продолжительности более 15 комплексов — на 100 %.
Можно подбирать препарат и в условиях острого лекарственного теста — однократного приема препарата в дозе, равной половине суточной, с проведением короткого мониторирования ЭКГ (непрерывная запись в течение 15—30 мин со скоростью 2—5 мм/с) перед приемом препарата и спустя 1 и 2 ч. Однако хорошие результаты подбора препарата в таких условиях нередко не подтверждаются при его длительном приеме. Нередко препарат назначают эмпирически. При этом следует учитывать, что независимо от места возникновения экстрасистол эффективны амиодарон (0,6 г/сут с последующим снижением дозы) — один из самых действенных антиаритмических препаратов, соталекс от 80 до 160 мг (редко больше) в сутки, пропафенон (600—900 мг/сут), этацизин (до 0,2 г/сут), аймалин (до 0,3 г/сут), а также дизопирамид (ритмилен) до 0,6 г/сут и аллапинин (75—150 мг/сут); последние можно применять при экстрасистолии на фоне брадикардии, так как они обладают холинолитическим (дизопирамид) и симпатомиметическим (аллапинин) свойствами.
При желудочковой экстрасистолии, кроме перечисленных выше препаратов, могут оказать эффект новокаинамид (суточная доза 2—4 г, препарат следует применять часто — 4—6 раз в сутки), этмозин (0,6—0,8 г/сут), ди-фенин (по 0,117 г 3—4 раза в сутки, особенно эффективен при экстрасистолии, обусловленной гипердигитализацией; он может применяться при брадикардии и на фоне нарушений внутрисердечной проводимости), мек-силетин (0,6 г/сут).
При наджелудочковой экстрасистолии преимущественно используют хинидин по 0,2 г 3—5 раз в сутки, а также р-блокаторы (например, про-пранолол по 0,01—0,02 г 3—4 раза в сутки, метопролол по 25—50 мг 2 раза в сутки), верапамил (изоптин, финоптин по 40—80 мг 3—4 раза в сутки).
Остро развившаяся желудочковая экстрасистолия неблагоприятного характера требует парентерального введения лекарственных препаратов, так как непосредственно угрожает возникновением фибрилляции желудочков (лидокаин однократно 80—100 мг внутривенно и затем по 100 мг/ч внутривенно капельно в изотоническом растворе хлорида натрия в течение суток и дольше, амиодарон 300—450 мг внутривенно струйно в течение 3 мин с последующим внутривенным капельным введением 300 мг в 5 % растворе глюкозы в течение 1—2 ч; при необходимости — повторное введение; возможно также введение по 5 мл 10 % раствора новокаинамида 3—4 раза в сутки внутримышечно).
10. Наилучшим (по эффективности и безопасности) для устранения наиболее опасных экстрасистол (желудочковая экстрасистолия высоких градаций), особенно на фоне ИБС, являются препараты III класса — амио-
ярон, соталол (соталекс). «Чистые» антиаритмические препараты III класса (без р-блокирующей активности) обладают выраженным аритмогенным
Иногда хороший антиаритмическии эффект при предсерднои экстра-истолии могут оказывать препараты наперстянки, однако они могут и усиливать экстрасистолию, поэтому при дигиталисной терапии необходим тщательный контроль.
11. Лечение тем или иным препаратом лучше начинать с малых доз, убедившись в течение нескольких ближайших суток (с помощью ЭКГ контроля) в отсутствии побочных действий (аритмогенный эффект, ухудшение внутрисердечной проводимости и др.), дозу можно увеличить до полной суточной.
12. При отсутствии эффекта продолжить подбор препаратов (лучше в условиях тестирования). Неэффективность одного из представителей определенного класса (особенно I и III классов) не означает неэффективности других препаратов того же класса и не исключает их тестирования.
13. Можно использовать комбинации препаратов, поскольку при этом происходит потенцирование антиаритмических свойств. Лучше комбинировать препараты различных классов — I и II класса, I и IV классов, при этом доза каждого препарата снижается наполовину. Проведение комбинированной антиаритмической терапии небезопасно, имеет ряд особенностей и требует клинического опыта. По своей клинической важности целесообразна комбинация малых доз амиодарона (200—300 мг/сут) с р-блокаторами (например, 20—30 мг пропранолола в сутки). Такая комбинация эффективна для предупреждения внезапной смерти у больных с жизнеугрожающей желудочковой экстрасистолией, могущей перейти в фибрилляцию желудочков; при ее применении следует тщательно следить за частотой ритма и атриовентрикулярной проводимостью. Другой пример удачной комбинации — назначение аллапинина, учащающего синусовый ритм (50 мг/сут) одновременно с урежающим ритм соталексом (80-120 мг/сут).
14. В ряде случаев аритмий, резистентных к лекарственной терапии, можно попытаться провести экстракорпоральную очистку крови — гемо-сорбцию или плазмаферез, основанную на удалении из крови аритмоген-ных субстанций. Метод достаточно безопасен, но дает лишь временный эффект, в связи с чем должен применяться в тех случаях, когда этого оказывается достаточно (при серьезных обострениях аритмии, подготовке к хирургическому лечению и т.п.).
15. При резистентной к лекарственной терапии экстрасистолии, особенно частой и монотопной, возможно применение радиочастотной абла-Ции (катетерным методом) экстрасистолического очага (или очагов) с предварительным его (их) выявлением с помощью современных (электрофизиологических, рентгенологических) методик.
Прогноз. Зависит от основного заболевания и типа аритмии. Особенно опасна желудочковая экстрасистолия высоких градаций у больных с ИБС и на фоне плохого состояния миокарда. Легче остальных протекают надже-¦ЛУДочковые экстрасистолии. Экстрасистолия покоя более благоприятна, чем возникающая при физическом напряжении на фоне органических заболеваний сердечно-сосудистой системы.
Первичная профилактика. Основные профилактические мероприятия родятся к активному лечению основного заболевания, приведшего к экстрасистолии, рекомендациям по нормализации режима труда и отдыха, отказу от курения, приема алкоголя, крепких кофе и чая.
http://xn--80ahc0abogjs.com/vnutrennie-bolezni_718/ekstrasistoliya8636.html