Тромбоэмболия легочной артерии (вопросы клиники, диагностики и терапии)
Тромбоэмболия легочной артерии (вопросы клиники, диагностики и терапии)
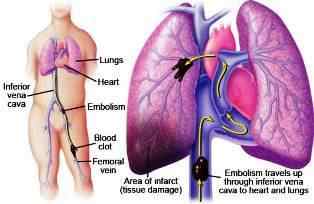
Тромбоэмболия легочной артерии (ТЭЛА) является одним из распространенных осложнений различных заболеваний сердечно-сосудистой и легочной системы, которое нередко становится непосредственной причиной смертельного исхода.
Своевременная диагностика ТЭЛА часто представляет значительные трудности в связи с полиморфизмом клинической симптоматики, остротой течения, недостаточным использованием современных информативных методов исследования — перфузионной сцинтиграфии легких, ангиопульмонографии и др.
Все еще значительное число больных погибает в первые часы — сутки, не получая соответствующего адекватного лечения. Так, летальность среди нелеченых пациентов превышает 30%.
В большинстве случаев (более 80%) причиной ТЭЛА выступает тромбоз глубоких вен нижних конечностей (ТГВ), заметно реже (около 4%) — тромбоз полостей правого сердца и системы верхней полой вены. Нередко (более 15%) установить источник ТЭЛА не удается.
Перечислим факторы риска возникновения ТЭЛА и ТГВ:
- гиподинамия;
- хирургические операции;
- иммобилизация;
- онкологические заболевания;
- хроническая сердечная недостаточность (ХСН);
- ТЭЛА и ТГВ в анамнезе;
- варикозное расширение вен голеней;
- травмы;
- беременность и роды;
- применение оральных контрацептивов;
- гепарин-индуцированная тромбоцитопения;
- некоторые заболевания — ожирение, эритремия, нефротический синдром, заболевания соединительной ткани и др.;
- наследственные факторы — гомоцистинурия, дефицит антитромбина III, дисфибриногенемия и др.
Клинически ТГВ проявляется флеботромбозом (начинается на уровне подвздошной венозной дуги, задней большеберцовой и малоберцовой вены), болью в области стопы и голени, усиливающейся при ходьбе, болями в икроножных мышцах, болезненностью по ходу вен, отечностью голеней и стоп и др.
Наиболее информативными методами диагностики ТГВ признаны дуплексное ультразвуковое исследование (УЗИ) и допплерография. При этом выявляются неподатливость стенок вены при сдавлении, повышенная эхогенность по сравнению с движущейся кровью, отсутствие кровотока в пораженном сосуде.
Признаками ТГВ при ультразвуковой допплерографии считаются отсутствие или снижение скорости кровотока при дыхательных пробах, увеличение кровотока при сдавлении ноги дистальнее исследуемого сегмента, появление ретроградного кровотока при сдавлении ноги проксимальнее исследуемого сегмента.
Патогенез ТЭЛА
Отмечаются два основных критерия — механическая обструкция легочного сосудистого русла и гуморальные нарушения.
Окклюзия ветвей легочной артерии сопровождается повышением сопротивления малого круга кровообращения и приводит к легочной гипертензии, острой правожелудочковой недостаточности, тахикардии, снижению сердечного выброса и артериального давления. Вентиляция неперфузируемых участков легких влечет развитие гипоксии, нарушений сердечного ритма. При неполноценном коллатеральном кровотоке по бронхиальным артериям вследствие ХСН, клапанных пороков сердца, хронической обструктивной болезни легких может развиться ТЭЛА, инфаркт легких.
Действия гуморальных факторов при ТЭЛА способствуют прогрессированию нарушений гемодинамики. Тромбоциты на поверхности свежего тромба высвобождают серотонин, тромбоксан, гистамин и другие медиаторы воспаления, вызывающие сужение легочных сосудов и просвета бронхов, что приводит к развитию тахипноэ, легочной гипертензии и артериальной гипотонии.
Клиническая картина
В зависимости от локализации тромбоэмболии выделяют массивную ТЭЛА (тромбоэмбол локализуется в основном стволе или главных ветвях легочной артерии), субмассивную ТЭЛА (эмболизация долевых и сегментарных ветвей легочной артерии) и тромбоэмболию мелких ветвей легочной артерии.
При массивной и субмассивной формах ТЭЛА максимально обозначены клинические симптомы заболевания:
- внезапная одышка в покое, бледный цианоз, при массивной эмболии отмечается выраженная синюшность кожных покровов;
- тахикардия, возможны экстрасистолия, фибрилляция предсердий;
- повышение температуры, связанное с воспалительным процессом в легких или плевре;
- кровохарканье вследствие возможного инфаркта легких;
- болевой синдром различной локализации и происхождения – ангинозоподобный с локализацией за грудиной; легочно-плевральный с возникновением острой боли в грудной клетке, усиливающейся при дыхании и кашле; абдоминальный с острой болью в правом подреберье иногда с парезом кишечника, упорной икотой, связанный с воспалением диафрагмальной плевры, острым набуханием печени;
- аускультативно в легких выслушивается ослабленное дыхание, мелкопузырчатые влажные хрипы (чаще на ограниченном участке), шум трения плевры;
- артериальная гипотония, вплоть до коллапса, повышенное венозное давление;
- симптоматика острого легочного сердца: акцент II тона, систолический шум во II межреберье слева от грудины, протодиастолический или пресистолический ритм галопа у левого края грудины, набухшие шейные вены;
- церебральные расстройства, обусловленные гипоксией головного мозга: сонливость, заторможенность, головокружение, кратковременная или более длительная потеря сознания, двигательное возбуждение или адинамия, судороги в конечностях, непроизвольное мочеиспускание и дефекация;
- острая почечная недостаточность вследствие нарушения общей гемодинамики (при коллапсе).
Тромбоэмболия мелких ветвей легочной артерии характеризуется:
- повторными «пневмониями» неясного происхождения, иногда протекающими как плевропневмония;
- экссудативным плевритом, особенно с геморрагическим выпотом, сухими плевритами;
- повторными коллапсами, обмороками, сочетающимися с тахикардией, чувством нехватки воздуха;
- внезапно возникающим чувством сдавления в груди, затрудненным дыханием, повышением температуры тела;
- «беспричинной» лихорадкой, резистентной к антибактериальной терапии;
- пароксизмальной одышкой, тахикардией;
- появлением и/или прогрессированием сердечной недостаточности;
- появлением и/или прогрессированием симптоматики хронического легочного сердца при отсутствии «легочного анамнеза».
Диагностика
В диагностике огромное значение имеют детально собранный анамнез, оценка факторов риска ТЭЛА/ТГВ, клиническая симптоматика и комплекс лабораторно-инструментальных исследований: газы артериальной крови, электрокардиография, эхокардиография, рентгенография органов грудной клетки, перфузионная сцинтиграфия легких, УЗИ магистральных вен нижних конечностей. По показаниям проводят ангиопульмонографию, измерение давления в полостях правого сердца, илеокаваграфию.
При массивной ТЭЛА могут отмечаться снижение РаO2 менее 80 мм рт. ст., увеличение активности лактатдегидрогеназы и уровня общего билирубина крови при нормальной активности аспарагиновой трансаминазы.
Чрезвычайно специфичны и коррелируют с тяжестью ТЭЛА остро возникшие изменения на электрокардиограмме — появление зубцов SI, QIII, STIII, (-) TIII и P-pulmonale, преходящая блокада правой ножки пучка Гиса, изменения в левых грудных отведениях, нарушение ритма и проводимости.
Рентгенологические признаки ТЭЛА могут проявляться расширением верхней полой вены, увеличением правых отделов сердца, выбуханием конуса легочной артерии, высоким стоянием купола диафрагмы на стороне поражения, дисковидными ателектазами, инфильтрацией легочной ткани, плевральным выпотом, обеднением легочного рисунка в зоне поражения.
Эхокардиография позволяет визуализировать тромбы в полостях правого сердца, оценить гипертрофию правого желудочка, степень легочной гипертензии.
Перфузионная сцинтиграфия легких основана на визуализации периферического сосудистого русла легких при помощи микроагрегатов альбумина, меченного 99Тс или 125I. При дефектах перфузии эмболического генеза характерны четкая очерченность, треугольная форма и расположение, соответствующее зоне кровоснабжения пораженного сосуда (доля, сегмент).
При выявлении перфузионных дефектов, захватывающих долю или целое легкое, показатель сцинтиграфии составляет 81%. При наличии лишь сегментарных дефектов этот показатель снижается до 50%, а субсегментарных — до 9%. Специфичность перфузионной сцинтиграфии легких значительно повышается при сопоставлении с рентгенологическими данными.
Ангиографическое исследование максимально отвечает диагностике ТЭЛА. Наиболее типичен дефект наполнения в просвете сосуда. Другим признаком ТЭЛА является обрыв сосуда при его контрастировании. Косвенными ангиографическими симптомами ТЭЛА считаются расширение главных легочных артерий, уменьшение числа контрастированных периферических ветвей, деформация легочного рисунка.
Ретроградная илеокаваграфия позволяет визуализировать глубокие вены бедра, выполнить имплантацию кава-фильтра.
Что касается лабораторных изменений при ТЭЛА, могут наблюдаться нейтрофильный лейкоцитоз со сдвигом влево, лимфопения, эозинофилия в подостром периоде. Лейкоцитоз сохраняется от 2 до 5 недель, при этом нарастает скорость оседания эритроцитов (до месяца и более).
Выявляются повышение активности лактатдегидрогеназы, гипербилирубинемия, незначительно повышенный уровень аспартатаминотрансферазы, нормальный уровень креатинфосфокиназы.
Очень важно при ТЭЛА определение концентрации Д-димера. Этот лабораторный маркер фибринообразования используется для диагностики венозных тромбоэмболических осложнений, включающих ТГВ и ТЭЛА. В норме содержание Д-димера менее 0,5 мкг/мл (500 нг/мл). Предикторы повышения Д-димера у больных с острым эпизодом ТГВ/ТЭЛА — женский пол, наличие ХСН, возраст, размер тромба.
Важно дифференцировать ТЭЛА и инфаркт миокарда. При ТЭЛА отмечаются соответствующие анамнез, жалобы и симптомы: внезапно развившиеся одышка и кашель, кровохарканье, тахипноэ, акцент II тона над легочной артерией, крепитирующие хрипы в легких, артериальная гипоксемия, субсегментарный ателектаз на рентгенограмме, при электрокардиографическом исследовании — синдром острого легочного сердца, при эхокардиографии — признаки перегрузки правого желудочка, изменения при сцинтиграфии легких, ангиопульмонографии, повышение содержания Д-димера.
Своевременная диагностика ТГВ/ТЭЛА основана на детальном анализе анамнестических, клинических, лабораторных, ультразвуковых, рентгенологических методов исследования.
Лечение
Основной целью терапии при ТЭЛА являются нормализация (улучшение) перфузии легких и профилактика формирования тяжелой, хронической постэмболической легочной гипертензии.
Общие лечебные мероприятия включают:
- соблюдение строгого постельного режима с целью предупреждения рецидива ТЭЛА;
- катетеризацию центральной вены для проведения инфузионной терапии и измерения центрального венозного давления;
- ингаляцию кислорода через носовой катетер;
- при развитии кардиогенного шока — внутривенные инфузии добутамина, реополиглюкина декстрана; при инфаркт-пневмонии — антибиотики.
Самым радикальным методом лечения пациентов с ТЭЛА и хронической тромбоэмболической легочной гипертензией (ХТЭЛГ) является хирургическая операция, заключающаяся в легочной эндартерэктомии. Все больные с подозрением на ТЭЛА и ХТЭЛГ должны подвергаться детальному обследованию с целью возможности применения хирургического вмешательства.
Показаниями к операции легочной эндартерэктомии служат организованные тромбоэмболы, доступные для хирургического удаления, локализованные в главной, долевой и сегментарных ветвях легочной артерии, III—IV функциональный класс сердечной недостаточности по классификации Нью-Йоркской кардиологической ассоциации (NYHA), отсутствие тяжелых сопутствующих заболеваний.
Однако далеко не всем пациентам с ТЭЛА и ХТЭЛГ показано хирургическое лечение. Не представляется возможным проведение операций больным с дистальным характером поражения. Кроме того, у прооперированных пациентов нередко (более чем в 30% случаев) встречаются резидуальные и персистирующие формы выраженной легочной гипертензии после эндартерэктомии.
Все сказанное делает чрезвычайно актуальной проблему консервативной (лекарственной) терапии ТЭЛА и ХТЭЛГ. В качестве примера приведем два современных препарата для лечения ХТЭЛГ — илопрост и риоцигуат.
Илопрост — ингаляционный препарат для лечения легочной гипертензии (после ТЭЛА и ХТЭЛГ), позволяющий повысить переносимость физической нагрузки, уменьшить выраженность симптомов, улучшить легочную гемодинамику. Препарат характеризуется минимальным риском системных побочных эффектов и лекарственных взаимодействий.
Риоцигуат — стимулятор растворимой гуанилатциклазы, основной рецептор оксида азота. Начальная доза составляет 1 мг 3 раза в сутки; фаза титрования — 8 недель, в последующие 8 недель доза риоцигуата увеличивается до 2,5 мг 3 раза в сутки. Клинические исследования показали, что терапия риоцигуатом обладает хорошей переносимостью. Среди побочных явлений отмечаются гипотензия, диспепсические симптомы.
Таким образом, оба обозначенных препарата показаны при неоперабельной ХТЭЛГ, а также при персистирующей/резидуальной форме ХТЭЛГ после тромбэндартерэктомии.
При тяжелом течении заболевания применяется краткосрочный тромболизис: внутривенное введение 100 мг рекомбинантного активатора плазминогена в течение 2 часов. Могут использоваться большие дозы урокиназы или стрептокиназы (стрептокиназа 250 000 ед внутривенно в течение 30 минут, затем инфузия со скоростью 100 000 ед в час 2,5-3 млн ед в сутки).
Антикоагулянтная терапия проводится гепарином 10 000 ед внутривенно, затем инфузия со скоростью 1000 ед в час или подкожное введение 5000-7000 ед каждые 4 часа в течение 7-10 дней.
При неэффективности тромболитической терапии и сохранении симптоматики шока выполняется тромбоэмболэктомия (в специализированном стационаре).
При относительно нетяжелом течении ТЭЛА применяется:
- антикоагулянтная терапия нефракционированным или низкомолекулярным гепарином;
- далтепарин натрия — 100 аХа ед/кг массы тела 2 раза в сутки;
- эноксапарин натрия — 1-1,5 мг/кг массы тела, соответственно 2 или 1 раз в сутки;
- надропарин кальция- 85 аХа или 171 аХа ед/кг массы тела, соответственно 2 или 1 раз в сутки;
- непрямые антикоагулянты (варфарин под контролем международного нормализованного отношения). Назначают за 2-3 дня до отмены прямого антикоагулянта, используют в течение 1,5-2 месяцев.
В случае рецидива ТЭЛА на фоне антикоагулянтной терапии прибегают к имплантации кава-фильтра.
Эффект тромболитической терапии оценивается по клиническим признакам (уменьшение одышки, тахикардии, цианоза и др.), данным электрокардиографии и эхокардиографии (регресс признаков перегрузки правых отделов сердца), результатам повторной рентгенографии и перфузионной сцинтиграфии легких или ангиопульмонографии.
Больные, перенесшие ТЭЛА (особенно тяжелую форму), должны находиться под диспансерным наблюдением в течение 6-12 месяцев.
http://www.ambu03.ru/tromboemboliya-legochnoj-arterii-voprosy-kliniki-diagnostiki-i-terapii/
Тромбоэмболия легочной артерии — симптомы и лечение

Кардиолог, стаж 30 лет
Дата публикации 14 мая 2018 г.
Содержание
Что такое тромбоэмболия легочной артерии? Причины возникновения, диагностику и методы лечения разберем в статье доктора Гринберг М. В., кардиолога со стажем в 30 лет.
Определение болезни. Причины заболевания
Тромбоэмболия лёгочной артерии (ТЭЛА) — закупорка артерий малого круга кровообращения кровяными сгустками, образовавшимися в венах большого круга кровообращения и правых отделах сердца, принесёнными с током крови. В результате чего прекращается кровоснабжение лёгочной ткани, развивается некроз (отмирание тканей), возникает инфаркт-пневмония, дыхательная недостаточность. Увеличивается нагрузка на правые отделы сердца, развивается правожелудочковая недостаточность кровообращения: цианоз (посинение кожи), отёки на нижних конечностях, асцит (скопление жидкости в брюшной полости). Заболевание может развиваться остро или постепенно, в течение нескольких часов или дней. В тяжёлых случаях развитие ТЭЛА происходит стремительно и может привести к резкому ухудшению состояния и гибели больного.
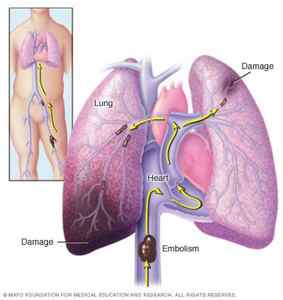
Каждый год от ТЭЛА умирает 0,1% населения земного шара. По частоте смертельных исходов заболевание уступает только ИБС (ишемической болезни сердца) и инсульту. Больных ТЭЛА умирает больше, чем больных СПИДом, раком молочной, предстательной желез и пострадавших в дорожно-траспортных проишествиях вместе взятых. Большинству больным (90%), умершим от ТЭЛА, вовремя не был установлен правильный диагноз, и не было проведено необходимое лечение. ТЭЛА часто возникает там, где её не ожидают — у больных некардиологическими заболеваниями (травмы, роды), осложняя их течение. Смертность при ТЭЛА достигает 30%. При своевременном оптимальном лечении смертность может быть снижена до 2-8%. [2]
Проявление заболевания зависит от величины тромбов, внезапности или постепенного появления симптомов, длительности заболевания. Течение может быть очень разным — от бессимптомного до быстропрогрессирующего, вплоть до внезапной смерти.
ТЭЛА — болезнь-призрак, которая носит маски других заболеваний сердца или лёгких. Клиника может быть инфарктоподобная, напоминать бронхиальную астму, острую пневмонию. Иногда первым проявлением болезни является правожелудочковая недостаточность кровообращения. Главное отличие — внезапное начало при отсутствии других видимых причин нарастания одышки.
ТЭЛА развивается, как правило, в результате тромбоза глубоких вен, который предшествует обычно за 3-5 дней до начала заболевания, особенно при отсутствии антикоагулянтной терапии.
Факторы риска тромбоэмболии лёгочной артерии
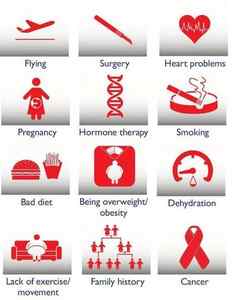
При диагностике учитывают наличие факторов риска тромбоэмболии. Наиболее значимые из них: перелом шейки бедра или конечности, протезирование бедренного или коленного сустава, большая операция, травма или поражение мозга.
К опасным (но не столь сильно) факторам относят: артроскопию коленного сустава, центральный венозный катетер, химиотерапию, хроническую сердечную недостаточность, гормонзаместительную терапию, злокачественные опухоли, пероральные контрацептивы, инсульт, беременность, роды, послеродовой период, тромбофилию. При злокачественных новообразованиях частота венозной тромбоэмболии составляет 15% и является второй по значимости причиной смерти этой группы больных. Химиотерапевтическое лечение увеличивает риск венозной тромбоэмболии на 47%. Ничем не спровоцированная венозная тромбоэмболия может быть ранним проявлением злокачественного новообразования, которое диагностируется в течение года у 10% пациентов эпизода ТЭЛА. [2]
К наиболее безопасным, но всё же имеющим риск, факторам относят все состояния, сопряжённые с длительной иммобилизацией (неподвижностью) — длительный (более трёх суток) постельный режим, авиаперелёты, пожилой возраст, варикозное расширение вен, лапароскопические вмешательства. [3]
Некоторые факторы риска — общие с тромбозами артериального русла. Это те же факторы риска осложнений атеросклероза и гипертонической болезни: курение, ожирение, малоподвижный образ жизни, а также сахарный диабет, гиперхолестеринемия, психологический стресс, низкий уровень употребления овощей, фруктов, рыбы, низкий уровень физической активности.
Чем больше возраст больного, тем более вероятно развитие заболевания.
Наконец, сегодня доказано существование генетической предрасположенности к ТЭЛА. Гетерозиготная форма полиморфизма V фактора увеличивает риск исходных венозных тромбоэмболий в три раза, а гомозиготная форма — в 15-20 раз.
К наиболее значимым факторам риска, способствующим развитию агрессивной тромбофилии, относятся антифосфолипидный синдром с повышением антикардиолипиновых антител и дефицит естественных антикоагулянтов: протеина С, протеина S и антитромбина III.
Симптомы тромбоэмболии легочной артерии
Симптомы заболевания разнообразны. Не существует ни одного симптома, при наличии которого можно было точно сказать, что у больного возникла ТЭЛА.
При тромбоэмболии лёгочной артерии могут встречаться загрудинные инфарктоподобные боли, одышка, кашель, кровохарканье, артериальная гипотония, цианоз, синкопальные состояния (обмороки), что также может встречаться и при других различных заболеваниях.
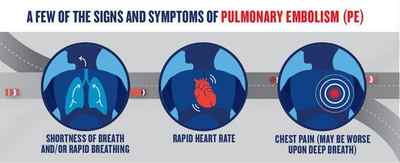
Часто диагноз ставится после исключения острого инфаркта миокарда. Характерной особенностью одышки при ТЭЛА является возникновение её без связи с внешними причинами. Например, больной отмечает, что не может подняться на второй этаж, хотя накануне делал это без усилий. При поражении мелких ветвей лёгочной артерии симптоматика в самом начале может быть стёртой, неспецифичной. Лишь на 3-5 день появляются признаки инфаркта лёгкого: боли в грудной клетке; кашель; кровохарканье; появление плеврального выпота (скопление жидкости во внутренней полости тела). Лихорадочный синдром наблюдается в период от 2 до 12 дней.
Полный комплекс симптомов встречается лишь у каждого седьмого больного, однако 1-2 признака встречаются у всех пациентов. При поражении мелких ветвей лёгочной артерии диагноз, как правило, выставляется лишь на этапе образования инфаркта лёгкого, то есть через 3-5 суток. Иногда больные с хронической ТЭЛА длительное время наблюдаются у пульмонолога, в то время как своевременная диагностика и лечение позволяют уменьшить одышку, улучшить качество жизни и прогноз.
Поэтому с целью минимизации затрат на диагностику разработаны шкалы для определения вероятности заболевания. Эти шкалы считаются практически равноценными, но Женевская модель оказалась более приемлемой для амбулаторных пациентов, а шкала P.S.Wells — для стационарных. Они очень просты в использовании, включают в себя как основные причины (тромбоз глубоких вен, новообразования в анамнезе), так и клинические симптомы.
Параллельно с диагностикой ТЭЛА врач должен определить источник тромбоза, и это довольно трудная задача, так как образование тромбов в венах нижних конечностей часто протекает бессимптомно.
Патогенез тромбоэмболии легочной артерии
В основе патогенеза лежит механизм венозного тромбоза. Тромбы в венах образуются вследствие снижения скорости венозного кровотока из-за выключения пассивного сокращения венозной стенки при отсутствии мышечных сокращений, варикозном расширении вен, сдавлении их объёмными образованиями. На сегодняшний день врачи не могут поставить диагноз расширение вен малого таза (у 40% больных). Венозный тромбоз может развиваться при:
- нарушении свертывающей системы крови — патологическом или ятрогенном (полученном в результате лечения, а именно при приёме ГПЗТ);
- повреждении сосудистой стенки вследствие травм, оперативных вмешательств, тромбофлебита, поражения её вирусами, свободными радикалами при гипоксии, ядами.
Тромбы могут быть обнаружены с помощью ультразвука. Опасными являются те, которые прикреплены к стенке сосуда и двигаются в просвете. Они могут оторваться и с током крови переместиться в лёгочную артерию. [1]
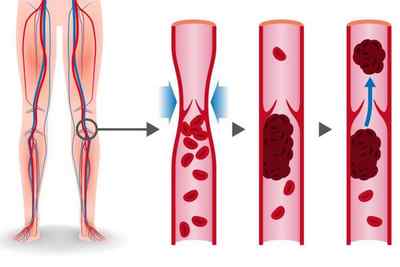
Гемодинамические последствия тромбоза проявляются при поражении свыше 30-50% объёма лёгочного русла. Эмболизация сосудов лёгких приводит к повышению сопротивления в сосудах малого круга кровообращения, повышению нагрузки на правый желудочек, формированию острой правожелудочковой недостаточности. Однако тяжесть поражения сосудистого русла определяется не только и не столько объёмом тромбоза артерий, сколько гиперактивацией нейрогуморальных систем, повышенным выбросом серотонина, тромбоксана, гистамина, что приводит к вазоконстрикции (сужению просвета кровеносных сосудов) и резкому повышению давления в лёгочной артерии. Страдает перенос кислорода, появляется гиперкапния (увеличивается уровень содержания углекислого газа в крови). Правый желудочек дилятируется (расширяется), возникает трикуспидальная недостаточность, нарушение коронарного кровотока. Снижается сердечный выброс, что приводит к уменьшению наполнения левого желудочка с развитием его диастолической дисфункции. Развивающаяся при этом системная гипотензия (снижение артериального давления) может сопровождаться обмороком, коллапсом, кардиогенным шоком, вплоть до клинической смерти.
Возможная временная стабилизация артериального давления создает иллюзию гемодинамической стабильности пациента. Однако через 24-48 часов развивается вторая волна падения артериального давления, причиной которой являются повторные тромбоэмболии, продолжающийся тромбоз вследствие недостаточной антикоагулянтной терапии. Системная гипоксия и недостаточность коронарной перфузии (прохождения крови) обусловливают возникновение порочного круга, приводящего к прогрессированию правожелудочковой недостаточности кровообращения.
Эмболы небольшого размера не ухудшают общего состояния, могут проявляться кровохарканьем, ограниченными инфаркт-пневмониями. [5]
Классификация и стадии развития тромбоэмболии легочной артерии
Существует несколько классификаций ТЭЛА: по остроте процесса, по объёму поражённого русла и по скорости развития, но все они сложны при клиническом применении.
По объёму поражённого сосудистого русла различают следующие виды ТЭЛА:
Клиническое течение ТЭЛА бывает острейшим («молниеносным»), острым, подострым (затяжным) и хроническим рецидивирующим. Как правило, скорость течения заболевания связана с объёмом тромбирования ветвей лёгочных артерий.
По степени тяжести выделяют тяжёлую (регистрируется у 16-35%), среднетяжёлую (у 45-57%) и лёгкую форму (у 15-27%) развития заболевания.
Большее значение для определения прогноза больных с ТЭЛА имеет стратификация риска по современным шкалам (PESI, sPESI), включающий 11 клинических показателей. На основании этого индекса пациент относится к одному из пяти классов (I-V), в которых 30-дневная летальность варьирует от 1 до 25%.
Осложнения тромбоэмболии легочной артерии
Острая ТЭЛА может служить причиной остановки сердца и внезапной смерти. При постепенном развитии возникает хроническая тромбоэмболическая лёгочная гипертензия, прогрессирующая правожелудочковая недостаточность кровообращения.
Хроническая тромбоэмболическая лёгочная гипертензия (ХТЭЛГ) — форма заболевания, при которой происходит тромботическая обструкция мелких и средних ветвей лёгочной артерии, вследствие чего повышается давление в лёгочной артерии и увеличивается нагрузка на правые отделы сердца (предсердие и желудочек). ХТЭЛГ — уникальная форма заболевания, потому что может быть потенциально излечима хирургическими и терапевтическими методами. Диагноз устанавливается на основании данных катетеризации лёгочной артерии: повышения давления в лёгочной артерии выше 25 мм рт. ст., повышения лёгочного сосудистого сопротивления выше 2 ЕД Вуда, выявления эмболов в лёгочных артериях на фоне продолжительной антикоагулянтной терапии более 3-5 месяцев.
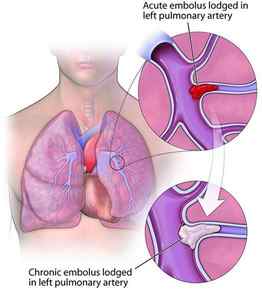
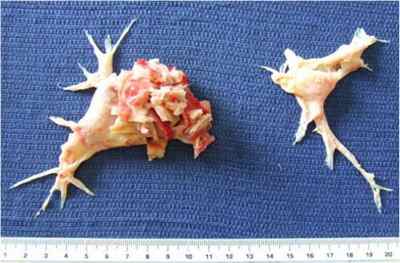
Тяжёлым осложнением ХТЭЛГ является прогрессирующая правожелудочковая недостаточность кровообращения. Характерным является слабость, сердцебиение, снижение переносимости нагрузок, появление отёков на нижних конечностях, накопление жидкости в брюшной полости (асцит), грудной клетке (гидроторакс), сердечной сумке (гидроперикард). При этом одышка в горизонтальном положении отсутствует, застоя крови в лёгких нет. Часто именно с такими симптомами пациент впервые попадает к кардиологу. Данные о других причинах болезни отсутствуют. Длительная декомпенсация кровообращения вызывает дистрофию внутренних органов, белковое голодание, снижение массы тела. Прогноз чаще всего неблагоприятный, возможна временная стабилизация состояния на фоне медикаментозной терапии, но резервы сердца быстро исчерпываются, отёки прогрессируют, продолжительность жизни редко превышает 2 года.
Диагностика тромбоэмболии легочной артерии
Методы диагностики, применяемые к конкретным больным, зависят прежде всего от определения вероятности ТЭЛА, тяжести состояния пациента и возможностей лечебных учреждений.
Диагностический алгоритм представлен в исследовании PIOPED II (the Prospective Investigation of Pulmonary Embolism Diagnosis) 2014 года. [1]
На первом месте по своей диагностической значимости находится электрокардиография, которая должна выполняться всем пациентам. Патологические изменения на ЭКГ — остро возникшая перегрузка правого предсердия и желудочка, сложные нарушения ритма, признаки недостаточности коронарного кровотока — позволяют заподозрить заболевание и выбрать правильную тактику, определяя тяжесть прогноза.
Оценка размеров и функции правого желудочка, степени трикуспидальной недостаточности по ЭХОКГ позволяет получить важную информацию о состоянии кровотока, давлении в лёгочной артерии, исключает другие причины тяжёлого состояния пациента, такие как тампонада перикарда, диссекцию (рассечение) аорты и другие. Однако это не всегда выполнимо в связи с узким ультразвуковым окном, ожирением пациента, невозможностью организовать круглосуточную службу УЗИ, часто с отсутствием чрезпищеводного датчика.
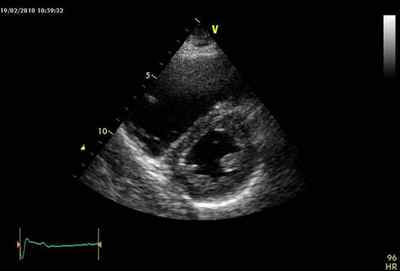
Метод определения D-димера доказал свою высокую значимость при подозрении на ТЭЛА. Однако тест не является абсолютно специфичным, так как повышенные результаты встречаются и при отсутствии тромбоза, например, у беременных, пожилых людей, при фибрилляции предсердий, злокачественных новообразованиях. Поэтому пациентам с высокой вероятностью заболевания это исследование не показано. Однако при низкой вероятности тест достаточно информативен для исключения тромбообразования в сосудистом русле.
Для определения тромбоза глубоких вен высокую чувствительность и специфичность имеет УЗИ вен нижних конечностей, которое для скрининга может проводиться в четырёх точках: паховых и подколенных областях с обеих сторон. Увеличение зоны исследования повышает диагностическую ценность метода.
Компьютерная томография грудной клетки с контрастированием сосудов — высокодоказательный метод диагностики тромбоэмболии лёгочной артерии. Позволяет визуализировать как крупные, так и мелкие ветви лёгочной артерии.
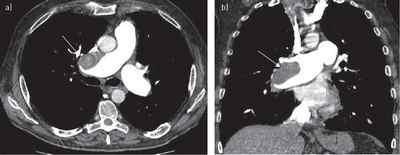
При невозможности выполнения КТ грудной клетки (беременность, непереносимость йодсодержащих контрастных веществ и т.д.) возможно выполнение планарной вентиляционно-перфузионной (V/Q) сцинтиграфии лёгких. Этот метод может быть рекомендован многим категориям больных, однако на сегодняшний день он остаётся малодоступным.
Зондирование правых отделов сердца и ангиопульмонография является наиболее информативным в настоящее время методом. С его помощью можно точно определить как факт эмболии, так и объём поражения. [6]
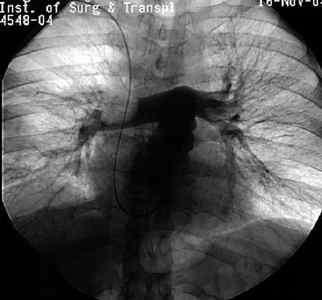
К сожалению, не все клиники оснащены изотопными и ангиографическими лабораториями. Но выполнение скрининговых методик при первичном обращении пациента — ЭКГ, обзорная рентгенография грудной клетки, УЗИ сердца, УЗДГ вен нижних конечностей — позволяет направить больного на МСКТ (многосрезовую спиральную компьютерную томографию) и дальнейшее обследование.
Лечение тромбоэмболии легочной артерии
Основная цель лечения при тромбоэмболии лёгочной артерии — сохранение жизни больного и профилактика формирования хронической лёгочной гипертензии. В первую очередь для этого необходимо остановить процесс тромбооразования в лёгочной артерии, который, как уже говорилось выше, происходит не одномоментно, а в течение нескольких часов или дней.
При массивном тромбозе показано восстановление проходимости закупоренных артерий — тромбэктомия, так как это приводит к нормализации гемодинамики.
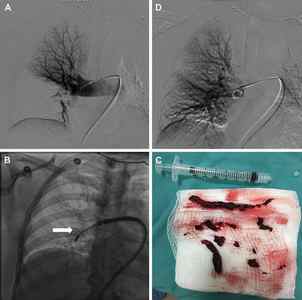
Для определения стратегии лечения используют шкалы определения риска смерти в ранний период PESI, sPESI. Они позволяют выделить группы больных, которым показана амбулаторная помощь либо необходима госпитализация в стационар с выполнением МСКТ, экстренной тромботической терапии, хирургической тромбэктомии или чрезкожного внутрисосудистого вмешательства.
http://probolezny.ru/tromboemboliya-legochnoy-arterii/
Тромбоэмболия легочной артерии
Тромбоэмболия легочной артерии – окклюзия легочной артерии или ее ветвей тромботическими массами, приводящая к жизнеугрожающим нарушениям легочной и системной гемодинамики. Классическими признаками ТЭЛА служат боли за грудиной, удушье, цианоз лица и шеи, коллапс, тахикардия. Для подтверждения диагноза тромбоэмболии легочной артерии и дифференциальной диагностики с другими схожими по симптоматике состояниями проводится ЭКГ, рентгенография легких, ЭхоКГ, сцинтиграфия легких, ангиопульмонография. Лечение ТЭЛА предполагает проведение тромболитической и инфузионной терапии, ингаляций кислорода; при неэффективности – тромбоэмболэктомии из легочной артерии.
Тромбоэмболия легочной артерии
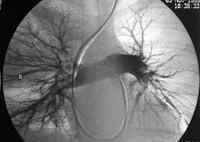
Тромбоэмболия легочной артерии (ТЭЛА) — внезапная закупорка ветвей или ствола легочной артерии тромбом (эмболом), образовавшимся в правом желудочке или предсердии сердца, венозном русле большого круга кровообращения и принесенным с током крови. В результате ТЭЛА прекращается кровоснабжение легочной ткани. Развитие ТЭЛА происходит часто стремительно и может привести к гибели больного.
От ТЭЛА умирает 0,1% населения земного шара ежегодно. Около 90% больным, умершим от ТЭЛА, во время не был установлен правильный диагноз, и не было проведено необходимое лечение. Среди причин смерти населения от сердечно-сосудистой заболеваний ТЭЛА стоит на третьем месте после ИБС и инсульта. ТЭЛА может приводить к летальному исходу при некардиологической патологии, возникая после операций, полученных травм, родов. При своевременном оптимальном лечении ТЭЛА наблюдается высокий показатель снижения уровня смертности до 2 – 8%.
Причины ТЭЛА
Наиболее частыми причинами развития ТЭЛА служат:
- тромбоз глубоких вен (ТГВ) голени (в 70 – 90% случаев), часто сопровождающийся тромбофлебитом. Может иметь место тромбоз одновременно глубоких и поверхностных вен голени
- тромбоз нижней полой вены и ее притоков
- сердечно-сосудистые заболевания, предрасполагающие к появлению тромбов и эмболий в легочной артерии (ИБС, активная фаза ревматизма с наличием митрального стеноза и мерцательной аритмии, гипертоническая болезнь, инфекционный эндокардит, кардиомиопатии и неревматические миокардиты)
- септический генерализованный процесс
- онкологические заболевания (чаще рак поджелудочной железы, желудка, легких)
- тромбофилия (повышенное внутрисосудистое тромбообразование при нарушении системы регуляции гемостаза)
- антифосфолипидный синдром — образование антител к фосфолипидам тромбоцитов, клеток эндотелия и нервной ткани (аутоиммунные реакции); проявляется повышенной склонностью к тромбозам различных локализаций.
Факторы риска тромбозов вен и ТЭЛА — это:
- длительное состояние обездвиженности (постельный режим, частые и продолжительные авиаперелеты, поездки, парез конечностей), хроническая сердечно-сосудистая и дыхательная недостаточность, сопровождаются замедлением тока крови и венозным застоем.
- прием большого количества диуретиков (массовая потеря воды приводит к дегидратации, повышению гематокрита и вязкости крови);
- злокачественные новообразования — некоторые виды гемобластозов, истинная полицитемия (большое содержание в крови эритроцитов и тромбоцитов приводит к их гиперагрегации и образованию тромбов);
- длительный прием некоторых лекарственных препаратов (оральные контрацептивы, заместительная гормональная терапия) повышает свертываемость крови;
- варикозная болезнь (при варикозном расширении вен нижних конечностей создаются условия для застоя венозной крови и образования тромбов);
- нарушения обмена веществ, гемостаза (гиперлипидпротеинемия, ожирение, сахарный диабет, тромбофилия);
- хирургические операции и внутрисосудистые инвазивные процедуры (например, центральный катетер в крупной вене);
- артериальная гипертензия, застойная сердечная недостаточность, инсульты, инфаркты;
- травмы спинного мозга, переломы крупных костей;
- химиотерапия;
- беременность, роды, послеродовый период;
- курение, пожилой возраст и др.
Классификация
В зависимости от локализации тромбоэмболического процесса различают следующие варианты ТЭЛА:
- массивная (тромб локализуется в главном стволе или основных ветвях легочной артерии)
- эмболия сегментарных или долевых ветвей легочной артерии
- эмболия мелких ветвей легочной артерии (чаще двусторонняя)
В зависимости от объема отключенного артериального кровотока при ТЭЛА выделяют формы:
- малую (поражены менее 25% легочных сосудов) — сопровождается одышкой, правый желудочек функционирует нормально
- субмассивную (субмаксимальную — объем пораженных сосудов легких от 30 до 50%), при которой у пациента отмечается одышка, нормальное артериальное давление, правожелудочковая недостаточность мало выражена
- массивную (объем отключенного легочного кровотока более 50%) — наблюдается потеря сознания, гипотония, тахикардия, кардиогенный шок, легочная гипертензия, острая правожелудочковая недостаточность
- смертельную (объем отключенного кровотока в легких более 75%).
ТЭЛА может протекать в тяжелой, среднетяжелой или легкой форме.
Клиническое течение ТЭЛА может быть:
- острейшим (молниеносным), когда наблюдается моментальная и полная закупорка тромбом главного ствола или обеих основных ветвей легочной артерии. Развивается острая дыхательная недостаточность, остановка дыхания, коллапс, фибрилляция желудочков. Летальный исход наступает за несколько минут, инфаркт легких не успевает развиться.
- острым, при котором отмечается быстро нарастающая обтурация основных ветвей легочной артерии и части долевых или сегментарных. Начинается внезапно, бурно прогрессирует, развиваются симптомы дыхательной, сердечной и церебральной недостаточности. Продолжается максимально 3 – 5 дней, осложняется развитием инфаркта легких.
- подострым (затяжным) с тромбозом крупных и средних ветвей легочной артерии и развитием множественных инфарктов легких. Продолжается несколько недель, медленно прогрессирует, сопровождаясь нарастанием дыхательной и правожелудочковой недостаточности. Могут возникать повторные тромбоэмболии с обострением симптомов, при которых нередко наступает смертельный исход.
- хроническим (рецидивирующим), сопровождающимся рецидивирующими тромбозами долевых, сегментарных ветвей легочной артерии. Проявляется повторными инфарктами легких или повторными плевритами (чаще двусторонними), а также постепенно нарастающей гипертензией малого круга кровообращения и развитием правожелудочковой недостаточности. Часто развивается в послеоперационном периоде, на фоне уже имеющихся онкологических заболеваний, сердечно-сосудистых патологий.
Симптомы ТЭЛА
Симптоматика ТЭЛА зависит от количества и размера тромбированных легочных артерий, скорости развития тромбоэмболии, степени возникших нарушений кровоснабжения легочной ткани, исходного состояния пациента. При ТЭЛА наблюдается широкий диапазон клинических состояний: от практически бессимптомного течения до внезапной смерти.
Клинические проявления ТЭЛА неспецифические, они могут наблюдаться при других легочных и сердечно-сосудистых заболеваниях, их главным отличием служит резкое, внезапное начало при отсутствии других видимых причин данного состояния (сердечно-сосудистой недостаточности, инфаркта миокарда, пневмонии и др.). Для ТЭЛА в классическом варианте характерен ряд синдромов:
1. Сердечно – сосудистый:
- острая сосудистая недостаточность. Отмечается падение артериального давления (коллапс, циркуляторный шок), тахикардия. Частота сердечных сокращений может достигать более 100 уд. в минуту.
- острая коронарная недостаточность (у 15-25% больных). Проявляется внезапными сильными болями за грудиной различного характера, продолжительностью от нескольких минут до нескольких часов, мерцательной аритмией, экстрасистолией.
- острое легочное сердце. Обусловлено массивной или субмассивной ТЭЛА; проявляется тахикардией, набуханием (пульсацией) шейных вен, положительным венным пульсом. Отеки при остром легочном сердце не развиваются.
- острая цереброваскулярная недостаточность. Возникают общемозговые или очаговые нарушения, церебральная гипоксия, при тяжелой форме — отек мозга, мозговые кровоизлияния. Проявляется головокружением, шумом в ушах, глубоким обмороком с судорогами, рвотой, брадикардией или коматозным состоянием. Могут наблюдаться психомоторное возбуждение, гемипарезы, полиневриты, менингиальные симптомы.
- острая дыхательная недостаточность проявляется одышкой (от ощущения нехватки воздуха до очень выраженных проявлений). Число дыханий более 30-40 в минуту, отмечается цианоз, кожные покровы пепельно-серые, бледные.
- умеренный бронхоспастический синдром сопровождается сухими свистящими хрипами.
- инфаркт легкого, инфарктная пневмония развивается на 1 – 3 сутки после ТЭЛА. Появляются жалобы на одышку, кашель, боли в грудной клетке со стороны поражения, усиливающиеся при дыхании; кровохарканье, повышение температуры тела. Становятся слышны мелкопузырчатые влажные хрипы, шум трения плевры. У пациентов с тяжелой сердечной недостаточностью наблюдаются значительные выпоты в плевральную полость.
3. Лихорадочный синдром — субфебрильная, фебрильная температура тела. Связан с воспалительными процессами в легких и плевре. Длительность лихорадки составляет от 2 до 12 дней.
4. Абдоминальный синдром обусловлен острым, болезненным набуханием печени (в сочетании с парезом кишечника, раздражением брюшины, икотой). Проявляется острой болью в правом подреберье, отрыжкой, рвотой.
5. Иммунологический синдром (пульмонит, рецидивирующий плеврит, уртикароподобная сыпь на коже, эозинофилия, появление в крови циркулирующих иммунных комплексов) развивается на 2-3 неделе заболевания.
Осложнения
Острая ТЭЛА может служить причиной остановки сердца и внезапной смерти. При срабатывании компенсаторных механизмов пациент сразу не погибает, но при отсутствии лечения очень быстро прогрессируют вторичные гемодинамические нарушения. Имеющиеся у пациента кардиоваскулярные заболевания значительно снижают компенсаторные возможности сердечно-сосудистой системы и ухудшают прогноз.
Диагностика
В диагностике ТЭЛА главная задача – установить местонахождение тромбов в легочных сосудах, оценить степень поражения и выраженность нарушений гемодинамики, выявить источник тромбоэмболии для предупреждения рецидивов.
Сложность диагностики ТЭЛА диктует необходимость нахождения таких пациентов в специально оборудованных сосудистых отделениях, владеющих максимально широкими возможностями для проведения специальных исследований и лечения. Всем пациентам с подозрением на ТЭЛА проводят следующие обследования:
- тщательный сбор анамнеза, оценку факторов риска ТГВ/ТЭЛА и клинической симптоматики
- общий и биохимический анализы крови, мочи, исследование газового состава крови, коагулограмму и исследование Д-димера в плазме крови (метод диагностики венозных тромбов)
- ЭКГ в динамике (для исключения инфаркта миокарда, перикардита, сердечной недостаточности)
- рентгенографию легких (для исключения пневмоторакса, первичной пневмонии, опухолей, переломов ребер, плеврита)
- эхокардиографию (для выявления повышенного давления в легочной артерии, перегрузок правых отделов сердца, тромбов в полостях сердца)
- сцинтиграфию легких (нарушение перфузии крови через легочную ткань говорит об уменьшении или отсутствии кровотока вследствие ТЭЛА)
- ангиопульмонографию (для точного определения локализации и размеров тромба)
- УЗДГ вен нижних конечностей, контрастную флебографию (для выявления источника тромбоэмболии)
Лечение ТЭЛА
Пациентов с тромбоэмболией помещают в реанимационное отделение. В неотложном состоянии пациенту проводятся реанимационные мероприятия в полном объеме. Дальнейшее лечение ТЭЛА направлено на нормализацию легочного кровообращения, профилактику хронической легочной гипертензии.
С целью предупреждения рецидивов ТЭЛА необходимо соблюдение строгого постельного режима. Для поддержания оксигенации проводится постоянная ингаляция кислорода. Осуществляется массивная инфузионная терапия для снижения вязкости крови и поддержания АД.
В раннем периоде показано назначение тромболитической терапии с целью максимально быстрого растворения тромба и восстановления кровотока в легочной артерии. В дальнейшем для предупреждения рецидивов ТЭЛА проводится гепаринотерапия. При явлениях инфаркт-пневмонии назначается антибактериальная терапия.
В случаях развития массивной ТЭЛА и неэффективности тромболизиса сосудистыми хирургами проводится хирургическая тромбоэмболэктомия (удаление тромба). Как альтернативу эмболэктомии используют катетерную фрагментацию тромбоэмбола. При рецидивирующих ТЭЛА практикуется постановка специального фильтра в ветви легочной артерии, нижнюю полую вену.
Прогноз и профилактика
При раннем оказании полного объема помощи пациентам прогноз для жизни благоприятный. При выраженных сердечно-сосудистых и дыхательных нарушениях на фоне обширной ТЭЛА летальность превышает 30%. Половина рецидивов ТЭЛА развивается у пациентов, не получавших антикоагулянты. Своевременная, правильно проведенная антикоагулянтная терапия вдвое снижает риск рецидивов ТЭЛА. Для предупреждения тромбоэмболии необходимы ранняя диагностика и лечение тромбофлебита, назначение непрямых антикоагулянтов пациентам из групп риска.
http://www.krasotaimedicina.ru/diseases/zabolevanija_pulmonology/pulmonary-embolism
Тромбоэмболия легочной артерии. Причины, симптомы, признаки, диагностика и лечение патологии.
Сайт предоставляет справочную информацию. Адекватная диагностика и лечение болезни возможны под наблюдением добросовестного врача. У любых препаратов есть противопоказания. Необходима консультация специалиста
Тромбоэмболия легочной артерии (ТЭЛА) – угрожающее для жизни состояние, при котором происходит закупорка легочной артерии или ее ветвей эмболом – кусочком тромба, который, как правило, образуется в венах таза или нижних конечностей.
Некоторые факты о тромбоэмболии легочной артерии:
- ТЭЛА не является самостоятельным заболеванием – она представляет собой осложнение тромбоза вен (чаще всего нижней конечности, но вообще фрагмент тромба может попадать в легочную артерию из любой вены).
- ТЭЛА занимает по распространенности третье место среди всех причин смерти (уступает только инсульту и ишемической болезни сердца).
- На территории США каждый год регистрируется около 650 000 случаев тромбоэмболии легочной артерии и 350 000 связанных с ней смертей.
- Эта патология занимает 1-2 место среди всех причин смерти у людей пожилого возраста.
- Распространенность тромбоэмболии легочной артерии в мире – 1 случай на 1000 человек в год.
- 70% больным, погибшим от ТЭЛА, не был вовремя установлен диагноз.
- Около 32% пациентов с тромбоэмболией легочной артерии погибают.
- 10% пациентов погибают в первый час после развития этого состояния.
- При своевременном лечении смертность от тромбоэмболии легочной артерии сильно снижается – до 8%.
Особенности строения системы кровообращения
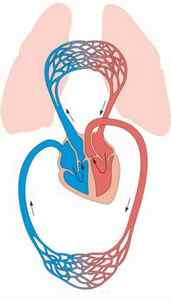
В организме человека есть два круга кровообращения – большой и малый:
В норме в венах постоянно образуются микротромбы, но они быстро разрушаются. Имеется хрупкое динамическое равновесие. При его нарушении на венозной стенке начинает расти тромб. Со временем он становится более рыхлым, подвижным. Его фрагмент отрывается и начинает мигрировать с током крови.
При тромбоэмболии легочной артерии оторвавшийся фрагмент тромба сначала достигает по нижней полой вене правого предсердия, затем попадает из него в правый желудочек, а оттуда – в легочную артерию. В зависимости от диаметра, эмбол закупоривает либо саму артерию, либо одну из ее ветвей (более крупную или мелкую).
Причины тромбоэмболии легочной артерии
Существует много причин тромбоэмболии легочной артерии, но все они приводят к одному из трех нарушений (или ко всем сразу):
- застой крови в венах – чем медленнее она течет, тем выше вероятность образования тромба;
- повышение свертываемости крови;
- воспаление венозной стенки – это также способствует формированию тромбов.
Единой причины, которая бы со 100%-й вероятностью приводила к тромбоэмболии легочной артерии, не существует.
Но есть много факторов, каждый из которых повышает вероятность этого состояния:
-
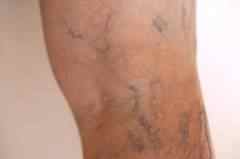
Варикозное расширение вен (чаще всего – варикозная болезнь нижних конечностей).
- Ожирение. Жировая ткань оказывает дополнительные нагрузки на сердце (она тоже нуждается в кислороде, и сердцу становится сложнее прокачивать кровь через весь массив жировой клетчатки). Кроме того, развивается атеросклероз, повышается артериальное давление. Все это создает условия для венозного застоя.
- Сердечная недостаточность – нарушение насосной функции сердца при различных заболеваниях.
- Нарушение оттока крови в результате сдавления сосудов опухолью, кистой, увеличенной маткой.
- Сдавление сосудов отломками костей при переломах.
- Курение. Под действием никотина происходит спазм сосудов, повышение артериального давления, со временем это приводит к развитию венозного застоя и усилению тромбообразования.
- Сахарный диабет. Заболевание приводит к нарушению жирового обмена, в результате чего в организме образуется больше холестерина, который поступает в кровь и откладывается на стенках сосудов в виде атеросклеротических бляшек.
-

Постельный режим в течение 1 недели и более при любых заболеваниях.
- Пребывание в палате интенсивной терапии.
- Постельный режим в течение 3-х дней и более у пациентов с заболеваниями легких.
- Больные, находящиеся в кардиореанимационных палатах после перенесенного инфаркта миокарда (при этом причиной венозного застоя является не только обездвиженность больного, но и нарушение работы сердца).
- Обезвоживание при различных заболеваниях.
- Прием большого количества мочегонных средств, которые выводят жидкость из организма.
-
Эритроцитоз – повышение количества эритроцитов в крови, которое может быть вызвано врожденными и приобретенными заболеваниями. При этом происходит переполнение сосудов кровью, повышаются нагрузки на сердце, вязкость крови. Кроме того, эритроциты вырабатывают вещества, которые принимают участие в процессе свертывания крови.
-
Эндоваскулярные хирургические вмешательства – выполняются без разрезов, обычно для этого в сосуд вводят через прокол специальный катетер, который и повреждает его стенку.
- Стентирование, протезирование вен, установка венозных катетеров.
- Кислородное голодание.
- Вирусные инфекции.
- Бактериальные инфекции.
- Системные воспалительные реакции.
Что происходит в организме при тромбоэмболии легочной артерии?
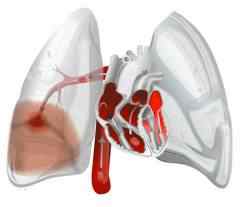
За счет возникновения препятствия для тока крови повышается давление в легочной артерии. Иногда оно может возрастать очень сильно – в итоге резко повышается нагрузка на правый желудочек сердца, развивается острая сердечная недостаточность. Она может привести к гибели больного.
Правый желудочек расширяется, а в левый поступает недостаточное количество крови. Из-за этого падает артериальное давление. Высока вероятность тяжелых осложнений. Чем более крупный сосуд перекрыт эмболом, тем сильнее выражены эти нарушения.
При ТЭЛА нарушается поступление крови в легкие, поэтому весь организм начинает испытывать кислородное голодание. Рефлекторно увеличивается частота и глубина дыхания, происходит сужение просвета бронхов.
Симптомы тромбоэмболии легочной артерии
Врачи часто называют тромбоэмболию легочной артерии «великой маскировщицей». Не существует симптомов, которые бы однозначно указывали на это состояние. Все проявления ТЭЛА, которые можно обнаружить во время осмотра больного, часто встречаются при других заболеваниях. Не всегда тяжесть симптомов соответствует тяжести поражения. Например, при закупорке крупной ветви легочной артерии больного может беспокоить лишь небольшая одышка, а при попадании эмбола в мелкий сосуд – сильная боль в груди.
Основные симптомы ТЭЛА:
- одышка;
- боли в грудной клетке, которые усиливаются во время глубокого вдоха;
- кашель, во время которого может отходить мокрота с кровью (если произошло кровоизлияние в легкое);
- снижение артериального давления (в тяжелых случаях – ниже 90 и 40 мм. рт. ст.);
- частый (100 ударов в минуту) слабый пульс;
- холодный липкий пот;
- бледность, серый оттенок кожи;
- повышение температуры тела до 38°C;
- потеря сознания;
- синюшность кожи.
В легких случаях симптомы отсутствуют вообще, либо возникает небольшое повышение температуры, кашель, легкая одышка.
Если больному с тромбоэмболией легочной артерии не оказана экстренная медицинская помощь, то может наступить гибель.
Симптомы ТЭЛА могут сильно напоминать инфаркт миокарда, воспаление легких. В ряде случаев, если тромбоэмболия так и не была выявлена, развивается хроническая тромбоэмболическая легочная гипертензия (повышение давления в легочной артерии). Она проявляется в виде одышки во время физических нагрузок, слабости, быстрой утомляемости.
Возможные осложнения ТЭЛА:
- остановка сердца и внезапная смерть;
- инфаркт легкого с последующим развитием воспалительного процесса (пневмонии);
- плеврит (воспаление плевры – пленки из соединительной ткани, которая покрывает легкие и выстилает изнутри грудную клетку);
- рецидив – тромбоэмболия может возникнуть повторно, и при этом так же высок риск гибели больного.
Как определить вероятность тромбоэмболии легочной артерии до проведения обследования?
У тромбоэмболии обычно отсутствует четкая видимая причина. Симптомы, которые имеют место при ТЭЛА, могут возникать и при многих других заболеваниях. Поэтому больным далеко не всегда вовремя устанавливают диагноз и начинают лечение.
На данный момент разработаны специальные шкалы для оценки вероятности ТЭЛА у пациента.
Женевская шкала (пересмотренная):







