Гипертрофия, Медицинский портал
Гипертрофия
Другим широко распространенным расстройством обмена веществ у детей является гипертрофия — хроническое расстройство питания, которое характеризуется чрезмерным поступлением в организм питательных веществ либо нарушением их усвоения, при котором масса тела превышает норму более чем на 10%. Ожирение является серьезной проблемой современного общества.
Это не только медикосоциальная, но и экономическая проблема. Ее актуальность выявляется в первую очередь высокой распространенностью. В последние годы в большинстве стран мира отмечается значительное увеличение частоты нарушения жирового обмена не только среди взрослого, но и среди детского населения, что особенно тревожно; поэтому нельзя пренебрегать этой проблемой нашего времени, влияющей на здоровье людей. Ожирение может привести к ишемической болезни сердца, артериальной гипертонии и другим заболеваниям сердечно-сосудистой системы. К тому же при гипертрофии возрастает риск развития сахарного диабета II типа, дислипиде-мии, синдрома апноэ во сне, желчнокаменной болезни, репродуктивной дисфункции, заболеваний суставов, хронической венозной недостаточности нижних конечностей, а также некоторых онкологических заболеваний. Ожирение является достаточно частой патологией и встречается у 5—10% детей. Оно может проявиться у ребенка любого возраста, в том числе и в грудном периоде. Однако это заболевание значительно прогрессирует после 6 лет и особенно в период полового созревания, когда повышается нагрузка на гипоталамо-гипофизарную систему. Таким образом, все заботливые родители должны обращать особое внимание на питание детей именно этих возрастов. По прогнозам экспертов ВОЗ, к 2025 г. в мире будет насчитываться более 300 млн человек с ожирением. Несмотря на программы обучения населения, ориентирующие на правильное, рациональное питание и более активный образ жизни, во всех развитых странах наблюдается тенденция роста числа лиц с излишней массой тела, а также и с увеличением среднего содержания жира в организме. Во всем мире наблюдается рост частоты ожирения у детей и подростков, причем прослеживается четкая закономерность между степенью выраженности ожирения у детей и ожирением у родителей, особенно у матерей. Важно знать, что ожирение в детстве — сильный прогностический фактор ожирения в зрелом возрасте, особенно когда им страдает один либо оба родителя. Большое значение в развитии ожирения придается влиянию эндокринной системы организма, так как обмен веществ во многом контролируется гормонами, вырабатываемыми эндокринными железами. Среди них особое место занимает инсулин, который усиливает синтез липидов из глюкозы. Многими исследователями было доказано, что при ожирении наблюдается повышенное содержание инсулина в организме. Сначала этот дефект носит функциональный характер, но в дальнейшем может наступить истощение инсулярного аппарата поджелудочной железы, а это приведет к развитию сахарного диабета. Таким образом, лечение и предупреждение ожирения являются и профилактикой развития диабета и других (нередко сосудистых) заболеваний у детей и взрослых. В настоящее время доподлинно известно, что гипертрофия (ожирение) — это комплексное состояние, которое расценивается как хроническое заболевание, связанное с нарушением функции сердечно-сосудистой системы, а также другими формами патологии. Поэтому необходимо обратить особое внимание на данное заболевание, ведь оно может коснуться каждого и привести к плачевным последствиям со стороны многих органов и систем.
Причины развития
Особенно распространенными из них являются; генетическая предрасположенность, особенности образа жизни (переедание, гиподинамия), особенности генотипа, нарушение функции эндокринной системы, нарушение ги-поталамо-гипофизарно-надпочечниковой системы, дисфункция различных пептидов и нейро-трансмиттеров, нарушение функции центров аппетита, негативное воздействие окружающей среды. Все эти изменения в обмене веществ действуют в комплексе и с условиями общества, устанавливающими семейные и национальные привычки в питании, социальный статус человека, количество и качество продуктов питания.
Классификация
Предложено несколько классификаций синдрома ожирения (СО), но ни одна из них не является универсальной. По морфологии различают:
– гиперцеллюлярно-гипертрофическое (с раннего возраста);
– гипертрофическое (более позднее) ожирение.
По степени выраженности выделяют четыре степени гипертрофии: 1-я степень — более 10% массы тела (превышая норму); 2-я степень — более 30—49% массы тела; 3-я степень — более 50—99% массы тела (морбидное ожирение); 4-я степень — более 100% массы тела.
Существует и другая классификация видов ожирения, по которой выделяют гиноидный и андроидный типы. Гиноидное ожирение (нижнее, «грушевидное») обусловлено относительно правильным распределением жира в подкожной клетчатке с преобладанием в области ягодиц и бедер. Андроидное (абдоминальное, верхнее, «яблочное») определяется неравномерным распределением жира с избыточным накоплением в области верхней половины туловища, на животе, почти полным отсутствием на конечностях и ягодицах.
По происхождению выделяют следующие типы ожирения:
– кортико-гипоталамическое (после перенесения тяжелых психических травм и у душевнобольных) ;
– гипоталамическое и гипоталамо-гипофи-зарное (при травмах головного мозга, воспалительных и опухолевых поражениях, лобном гиперостозе, при юношеском базо-филизме и т. д.);
– эндокринное (при наличии таких заболеваний, как гипотиреоз, гиперинсулинизм, гиперкортицизм, посткастрационное ожирение);
– лекарственное (после применения инсулина, кортикостероидов, препаратов феноти-азинового ряда);
– генетически обусловленные и редкие формы (синдром Прадера—Вилли, синдром Альстрема, синдром Лоренса—Муна—Бид-ля и др.).
Диагностика
При выборе метода диагностики гипертрофии большую роль играет анамнез. Во-первых, следует обратить внимание на генетическую предрасположенность к ожирению и сопутствующим заболеваниям, выяснить продолжительность ожирения, предшествующее лечение, образ жизни и пищевые привычки и т. д. Для диагностики ожирения и его степени применяются различные методы, но основным способом является определение индекса массы тела (ИМТ): ИМТ = [масса тела в кг] / [длина тела в м]2. В норме он варьирует в пределах (18,5— 24,9). Риск развития гипертрофии возникает при значении показателя, равном или выше 25. Значение данного метода очень велико, так как величина ИМТ тесно связана как с ожирением, так и риском развития сердечно-сосудистых заболеваний, диабета, гипертонии, дегенеративной болезни суставов и некоторых видов онкологических заболеваний. Но этот способ диагностики гипертрофии имеет и свои недостатки:
– его достоверность зависит от того, имеет ли ребенок сильно развитую мускулатуру или нет;
– ИМТ не демонстрирует различие между «верхним» и «нижним» типами ожирения;
– этот показатель не учитывает характер распределения жира. «Верхний» тип (ожирение верхней половины туловища) нередко сочетается с гиперинсулинемией, нарушением чувствительности к глюкозе и гипер-триглицеридемией, а «нижний» тип (ожирение нижней половины туловища) обычно является доброкачественным.
Таким образом, знания о распределении жира в организме человека служат индикатором риска заболеваний, связанных с ожирением. Необходимо отметить, что при оценке ИМТ не учитываются возраст и пол, ИМТ не является достоверным для детей с незавершенным периодом роста, лиц старше 65 лет. Для определения типа распределения жира в организме применяется показатель соотношения окружности талии к окружности бедер. Однако в последние годы все чаще используются другие методы определения объема и расположения жировой ткани, а также процентного содержания жира от общей массы тела: УЗИ, ядерный магнитный резонанс (ЯМР), компьютерная томография (КТ), определение композиционного состава тела (объема жировой и мышечной ткани), рентгенологическая денситометрия и др.
Ультразвуковое исследование (УЗИ) — это метод диагностики гипертрофии, который основан на получении сонографического изображения органов пациента.
Механизм заключается в следующем: ультразвуковой луч проникает в тело и эхосигналом отражается от поверхности тканей. С помощью УЗИ осуществляют измерение довольно толстых слоев подкожного жира более точно, чем при применении механического измерителя. Другой метод исследования, ядерный магнитный резонанс (ЯМР), позволяет провести раздельное измерение различных типов жира. Он основан на взаимодействии между зарядами протонов, которые имеются во всех биологических тканях. Магнитные поля генерируются и улавливаются посредством ЯМР. Этот метод схож с предыдущим, однако является более щадящим, так как не связан с ионизирующим излучением. Поэтому повторные исследования с помощью ЯМР не являются риском для здоровья пациентов. В этом и заключается преимущество ЯМР. Компьютерная томография является наиболее надежным и точным методом измерения жировой ткани у пациентов. Принцип его заключается в разграничении рентгеновского излучения, получаемого от костной ткани, жировой ткани (включая подкожный и висцеральный жир) и свободной от жира ткани. Тело сканируется от головы до пят, обычно за период от 10 до 20 минут. В результате оценивается плотность мягких тканей. Недостаток метода заключается в том, что при проведении денситометрии невозможно разграничить висцеральный и подкожный жир. Поэтому данный метод является не самым точным.
Несмотря на то что в настоящее время диагностика ожирения развита на высоком уровне, успехи в профилактике и лечении пока нельзя считать удовлетворительными. Обычная рекомендация «меньше есть и больше двигаться» неспособна радикально помочь страдающему ожирением. Если речь идет о той форме болезни, при которой ожирение является основным симптомом заболевания, а не следствием расстройств других органов или систем, то основным патогенетическим методом лечения является сбалансированное лечебное питание. При других формах гипертрофии изначально лечение должно быть направлено на ликвидацию причины заболевания. Как уже было сказано ранее, основной вид лечения ожирения — это диетотерапия. Специалисты советуют начинать лечение постепенно. Дети с ожирением должны быть госпитализированы (даже с 1-й и 2-й степенью гипертрофии, поскольку для уточнения формы заболевания необходимы исследования, многие из которых проводят именно в стационаре, например сахар крови натощак, после еды, секрецию инсулина). Основной принцип диетотерапии — это снижение калорийности потребляемой ребенком пищи на 20—30% по сравнению с возрастной физиологической нормой. Во-первых, нужно снизить количество потребляемых ребенком легкоусвояемых углеводов, а также частично жиров. Учитывая ограничение поступления жиров в растущий организм и возможность развития в связи с этим гиповитаминоза А, детям с ожирением целесообразно назначать дополнительно витамин А. На период обследования вводится ограничение в потреблении сахара и хлеба на 50% от суточной нормы (причем сахар нельзя заменять ксилитом и сорбитом, как при диабете), исключаются из рациона кондитерские и выпечные изделия, макаронные продукты, каши, картофель, бананы и виноград. Пищу необходимо принимать малыми порциями, 5—6 раз в сутки и прекращать питание за 3 ч до сна. Но нельзя забывать, что диета должна быть физиологически сбалансирована: важно следить, чтобы терапия не приводила к снижению скорости роста и физического развития растущего организма ребенка. Критерии правильности назначенной диеты:
– равномерное снижение массы тела при правильном развитии ребенка;
– хорошее самочувствие и трудоспособность. Компенсация гипокалорийной диеты осуществляется за счет белков пищи (особенно животных белков): они на долгое время задерживаются в желудке, создают ощущение сытости и позволяют больному легко переносить ограничения в диете, нормально развиваясь при этом. Однако ими тоже нельзя злоупотреблять, так как это может привести к усиленной секреции инсулина в организме и в дальнейшем привести к развитию сахарного диабета. Для детей с тяжелыми формами ожирения в дальнейшем может быть прописана малокалорийная диета (потребление не более 1200—1400 ккал за сутки). Большой эффективностью при снижении массы тела обладают «разгрузочные» дни в питании тучного ребенка, которые включают мясо-молочнотворожные или молочно-творожно-яблочные диеты с калорийностью до 1000 ккал в сутки. Ограничение жидкости для тучного ребенка необязательно и даже может иметь негативное влияние. Чтобы добиться хороших результатов при лечении ожирения у детей, оно должно сочетаться с дозированной физической нагрузкой и водными процедурами. Начинать увеличение физической активности надо с длительных пеших прогулок, затем включать занятия на беговой дорожке, плавание и лишь после значительного снижения массы тела можно приступать к комплексным упражнениям.
Среди упражнений ЛФК можно выделить следующие:
– ходьба на месте с высоким подъемом колена;
– приставные шаги и др.
Безусловно, нельзя забывать о регулярных консультациях диетолога и инструктора по лечебной физкультуре.
Профилактика ожирения у детей
Профилактику внутриутробного развития ожирения нужно начинать еще во время беременности. Питание беременной женщины должно быть сбалансированным, с достаточным содержанием молочных продуктов, овощей и фруктов. Очень важно систематическое наблюдение за ростом массы тела беременной женщины. После рождения ребенка профилактика ожирения состоит в организации рационального вскармливания, соблюдении правильного пищевого и общего режима. Необходимо создать детям правильные условия активного бодрствования, обеспечить правильное питание, организовать правильную систему физического воспитания с постепенным увеличением физической нагрузки, наладить постоянный контроль динамики массы тела и роста. Все вышеперечисленные требования должны выполняться не только в дошкольном учреждении, но и дома. Немаловажным остается психологический критерий успеха в борьбе с ожирением. Необходимо повышать уровень культуры питания и физических нагрузок в семьях, чтобы с ранних лет у ребенка был настрой на не очень калорийное питание, на уважительное отношение к фруктам, овощам, зелени и низкокалорийным молочным продуктам.
http://www.medicinaportal.com/2014/04/17/gipertrofiya/
Гипотрофия
Гипотрофия (белково-энергетическая недостаточность) – это клинический синдром, возникающий у детей на фоне тяжелых заболеваний или по причине алиментарной недостаточности (дисбаланс поступления питательных веществ, недокорм). Характеризуется сниженной массой тела по отношению к возрастной норме, а также нарушением трофики тканей, и, как следствие, нарушением развития и функционирования внутренних органов.
Гипотрофия представляет собой часто встречающуюся патологию детского возраста. По данным медицинской статистики, в 5% случаев обращения к педиатру связаны с недостаточной прибавкой веса.
Причины и факторы риска
Гипотрофия может развиваться под влиянием целого ряда экзогенных (внешних) и эндогенных (внутренних) причин. К экзогенным относятся:
- алиментарные (питание, не соответствующее возрасту, недокорм);
- инфекционные (острые инфекционные заболевания, сепсис);
- социальные (низкий социальный уровень семьи, дефект воспитания).
Внутренними причинами гипотрофии становятся следующие заболевания и патологические состояния:
- аномалии конституции (диатезы);
- пороки развития внутренних органов;
- нейроэндокринные и эндокринные расстройства (гипофизарный нанизм, адреногенитальный синдром, гипотиреоз, аномалии вилочковой железы);
- нарушение процесса всасывания в кишечнике (синдром мальабсорбции, лактозная недостаточность, целиакия);
- недостаточное расщепление питательных веществ (муковисцидоз);
- первичные нарушения обмена веществ (жирового, белкового, углеводного);
- некоторые хромосомные заболевания.
Факторами, повышающими риск развития гипотрофии у детей, являются:
В зависимости от времени возникновения различают следующие виды гипотрофии:
- врожденная (пренатальная) – также называется гипотрофией плода. К ее возникновению приводит нарушение маточно-плацентарного кровообращения, приводящего к задержке внутриутробного развития. Пренатальная гипотрофия всегда сочетается с гипоксией плода;
- приобретенная (постнатальная) – в основе ее развития лежит белково-энергетический дефицит, образующийся в результате недостаточного поступления в организм ребенка питательных веществ и энергии (т. е. поступление питательных веществ в количестве, не покрывающего затраты организма);
- смешанная – вызывается сочетанием пре- и постнатальных факторов.
В случае пренатальной гипотрофии (гипотрофии плода) прогноз зависит от степени гипоксического поражения центральной нервной системы.
Пренатальная гипотрофия в зависимости от клинических проявлений подразделяется на следующие виды:
- невропатическая – снижение массы тела незначительно, отмечаются нарушения сна и аппетита;
- нейродистрофическая – характеризуется снижением массы тела, отставанием в психомоторном развитии, стойкой анорексией;
- нейроэндокринная – характерно нарушение эндокринной регуляции психомоторного развития, а также функционального состояния внутренних органов;
- энцефалопатическая – проявляется выраженным неврологическим дефицитом, тяжелым отставанием ребенка в психическом и физическом развитии, гипоплазией костной системы.
Степени гипотрофии
В зависимости от дефицита массы тела выделяют следующие степени гипотрофии у детей:
При своевременном и комплексном лечении гипотрофии I и II степени прогноз благоприятный.
Клинические признаки гипотрофии у детей определяются дефицитом массы тела.
При I степени гипотрофии общее состояние ребенка остается удовлетворительным. Отмечается незначительное уменьшение толщины слоя подкожной жировой клетчатки.
Признаками гипотрофии II степени являются:
- лабильность центральной нервной системы (снижение эмоционального тонуса, вялость, апатия, возбуждение);
- сухость, бледность, шелушение кожных покровов;
- снижение тургора мягких тканей и эластичности кожи;
- утрата подкожной клетчатки (сохраняется только на лице);
- нарушения микроциркуляции (холодные конечности, мраморность кожи);
- диспепсические расстройства (запоры, рвота, тошнота);
- учащенное дыхание (тахипноэ);
- склонность к тахикардии;
- артериальная гипотензия;
- приглушенность сердечных тонов.
При III степени гипотрофии наблюдается выраженная задержка развития. Общее состояние ребенка тяжелое. Происходит утрата приобретенных ранее навыков, выражены признаки анорексии, слабость, вялость. Кожа бледная и сухая, с сероватым оттенком, собирающаяся в складки (т. н. старческая кожа). Подкожная клетчатка отсутствует полностью, лицо становится впалым, т. к. исчезают комочки Биша, придающие детским щекам округлость. Развивается гипотрофия мышц вплоть до полной их атрофии. Ребенок похож на обтянутый кожей скелет. Нередко присутствуют симптомы обезвоживания:
- сухость слизистых оболочек;
- западение большого родничка;
- поверхностное дыхание;
- приглушение сердечных тонов;
- значительное снижение артериального давления;
- нарушение терморегуляции.
Читайте также:
Диагностика
Диагностика гипотрофии начинается с осмотра и тщательного сбора акушерского и постнатального анамнеза (особенности течения беременности, заболевания матери, токсикозы, течение родов, применение акушерских пособий, длительность безводного промежутка, ежемесячная прибавка массы тела ребенка, перенесенные заболевания). Также выясняют социальный (социально-экономическое положение семьи, жилищно-бытовые условия) и наследственный (эндокринные, обменные заболевания, энзимопатии у членов семьи) анамнез.
Лабораторная диагностика гипотрофии у детей включает следующие виды анализов:
- общий анализ крови (гипохромная анемия, увеличение гематокрита и СОЭ, тромбоцитопения, лейкопения);
- общий и биохимический анализ мочи;
- биохимический анализ крови;
- определение кислотно-щелочного состава крови;
- определение концентрации в сыворотке электролитов (натрий, кальций, калий);
- иммунограмма (выполняют при инфекционных процессах);
- кал на дисбактериоз;
- копрограмма;
- эндокринный профиль (гормоны надпочечников, щитовидной железы) – при наличии показаний;
- исследование пота на содержание хлоридов (при подозрении на муковисцидоз);
- вирусологические и бактериологические исследования – при подозрении на инфекционные процессы.
При необходимости ребенка направляют на консультацию к эндокринологу, офтальмологу, гастроэнтерологу и т. д.
Для исключения специфического легочного процесса (туберкулез, муковисцидоз) выполняют рентгенологическое исследование органов грудной клетки.
При I и II степени гипотрофии с удовлетворительной переносимостью пищевых нагрузок лечение проводится в амбулаторных условиях. Показаниями к госпитализации являются:
- возраст младше одного года;
- наличие инфекционных или соматических сопутствующих заболеваний;
- низкая толерантность к пищевым нагрузкам;
- III степень гипотрофии.
В терапии гипотрофии основное значение имеет правильно организованное лечебное питание. В нем выделяются три фазы:
Целью подготовительной фазы является определение толерантности ребенка к пищевой нагрузке и ее повышение, коррекция нарушений водно-солевого баланса. При гипотрофии I степени пищевые нагрузки уменьшают по сравнению с нормой до 2/3 от необходимого объема пищи, а при II и III степени гипотрофии до 1/3–1/2. При грудном вскармливании ребенку с гипотрофией I и II степени назначают 100 мл грудного молока на каждый килограмм массы тела в сутки.
При плохой переносимости пищевых нагрузок возникает необходимость в парентеральном питании. С этой целью внутривенно вводят растворы коллоидов и кристаллоидов в соотношении 1:1.
Целями фазы усиленного питания является восстановление всех видов обмена веществ и энергии, а также переход к полному кишечному питанию. Калорийность рациона составляет 150–180 ккал на каждый килограмм фактической массы тела ребенка. Диету постепенно расширяют, вводя в нее все макро- и микронутриенты в возрастных пропорциях.
Общие принципы диетотерапии при гипотрофии:
Длительность периода выяснения толерантности к пище
Женское молоко или адаптированные молочно-кислые смеси
2/3 или 1/2 от должного
1/2 или 1/3 от должного
6-7 через 3 часа
8 через 2,5 часа
10 через 2 часа
Допустимые суточные прибавки пищи
Полный объем без добавок
100–150 мл ежедневно
100–150 мл каждые 2 дня
Критерии изменения количества кормлений
При достижении 2/3 объема переходят на 7 кормлений через 3 часа
При достижении 1/2 объема переходят на 8 кормлений каждые 2,5 часа, а 2/3 объема –7 кормлений каждые 3 часа
Восстановительная фаза лечебного питания направлена на организацию нормального поступления питательных веществ в пересчете на долженствующую по возрасту ребенка массу тела.
В схему медикаментозного лечения гипотрофии по показаниям включаться следующие средства:
- ферменты (Фестал, Панзинорм форте, Панкреатин) – способствуют улучшению пищеварения;
- Апилак – улучшает аппетит и стимулирует анаболические процессы;
- анаболические стероиды (Нераболил, Ретаболил) – активизируют белковый и минеральный обмен;
- препараты для парентерального питания (растворы глюкозы, солевые растворы, жировые эмульсии, аминокислотные гидролизаты);
- эубиотики (Бифидумбактерин, Лактобактерин, Бификол, Колибактерин) – для нормализации кишечной микрофлоры;
- седативные препараты и средства, улучшающие обменные процессы в мозговых тканях (показаны при пренатальной дистрофии);
- гормональные препараты (инсулин, тиреоидин) – с целью нормализации обмена веществ.
Кроме того, проводят медикаментозную терапию сопутствующих соматических и инфекционных заболеваний.
Показаны также ультрафиолетовое облучение, массаж, занятия лечебной физкультурой, прогулки на свежем воздухе.
Возможные последствия и осложнения
Осложняют течение гипотрофии следующие факторы:
- отсутствие должного ухода за ребенком в асоциальных семьях;
- инфекционные осложнения;
- сопутствующая патология.
На фоне гипотрофии I и II степени у детей часто развиваются интеркуррентные заболевания (пиелонефрит, пневмония, отит).
При III степени гипотрофии наблюдается выраженная задержка развития. Общее состояние ребенка тяжелое.
При III степени гипотрофии осложнения возникают с высокой частотой. К ним относятся:
При своевременном и комплексном лечении гипотрофии I и II степени прогноз благоприятный. При гипотрофии III степени прогноз серьезный. Заболевание заканчивается летальным исходом в 30–50% случаев.
В случае пренатальной гипотрофии (гипотрофии плода) прогноз зависит от степени гипоксического поражения центральной нервной системы.
Профилактика
Профилактика развития гипотрофии у детей включает следующие мероприятия:
- рациональное вскармливание и сбалансированное питание, соответствующее возрастным потребностям;
- организация правильного режима дня;
- тщательный уход за ребенком;
- контроль прибавки массы тела;
- физическое воспитание и закаливание;
- своевременная постановка на акушерский учет, при необходимости – коррекция патологии беременности;
- правильное питание и соблюдение режима дня беременной.
Видео с YouTube по теме статьи:

Образование: окончила Ташкентский государственный медицинский институт по специальности лечебное дело в 1991 году. Неоднократно проходила курсы повышения квалификации.
Опыт работы: врач анестезиолог-реаниматолог городского родильного комплекса, врач реаниматолог отделения гемодиализа.
Информация является обобщенной и предоставляется в ознакомительных целях. При первых признаках болезни обратитесь к врачу. Самолечение опасно для здоровья!
В Великобритании есть закон, согласно которому хирург может отказаться делать пациенту операцию, если он курит или имеет избыточный вес. Человек должен отказаться от вредных привычек, и тогда, возможно, ему не потребуется оперативное вмешательство.
Большинство женщин способно получать больше удовольствия от созерцания своего красивого тела в зеркале, чем от секса. Так что, женщины, стремитесь к стройности.
Средняя продолжительность жизни левшей меньше, чем правшей.
Раньше считалось, что зевота обогащает организм кислородом. Однако это мнение было опровергнуто. Ученые доказали, что зевая, человек охлаждает мозг и улучшает его работоспособность.
Кариес – это самое распространенное инфекционное заболевание в мире, соперничать с которым не может даже грипп.
Многие наркотики изначально продвигались на рынке, как лекарства. Героин, например, изначально был выведен на рынок как лекарство от детского кашля. А кокаин рекомендовался врачами в качестве анестезии и как средство повышающее выносливость.
Согласно исследованиям, женщины, выпивающие несколько стаканов пива или вина в неделю, имеют повышенный риск заболеть раком груди.
74-летний житель Австралии Джеймс Харрисон становился донором крови около 1000 раз. У него редкая группа крови, антитела которой помогают выжить новорожденным с тяжелой формой анемии. Таким образом, австралиец спас около двух миллионов детей.
Образованный человек меньше подвержен заболеваниям мозга. Интеллектуальная активность способствует образованию дополнительной ткани, компенсирующей заболевшую.
Даже если сердце человека не бьется, то он все равно может жить в течение долгого промежутка времени, что и продемонстрировал нам норвежский рыбак Ян Ревсдал. Его \»мотор\» остановился на 4 часа после того как рыбак заблудился и заснул в снегу.
Ученые из Оксфордского университета провели ряд исследований, в ходе которых пришли к выводу, что вегетарианство может быть вредно для человеческого мозга, так как приводит к снижению его массы. Поэтому ученые рекомендуют не исключать полностью из своего рациона рыбу и мясо.
При регулярном посещении солярия шанс заболеть раком кожи увеличивается на 60%.
Человек, принимающий антидепрессанты, в большинстве случаев снова будет страдать депрессией. Если же человек справился с подавленностью своими силами, он имеет все шансы навсегда забыть про это состояние.
Существуют очень любопытные медицинские синдромы, например, навязчивое заглатывание предметов. В желудке одной пациентки, страдающей от этой мании, было обнаружено 2500 инородных предметов.
Общеизвестный препарат «Виагра» изначально разрабатывался для лечения артериальной гипертонии.
Глаукома относится к категории заболеваний, приводящих к необратимым последствиям. Если не лечить болезнь, то человек может ослепнуть без возможности восстановл.
http://www.neboleem.net/gipotrofija.php
Гипотрофия у детей

Гипотрофия у детей – хроническое нарушение питания, сопровождающееся недостаточным приростом массы тела ребенка по отношению к его росту и возрасту. Гипотрофия у детей выражается отставанием ребенка в весе, задержкой в росте, отставанием в психомоторном развитии, недоразвитием подкожно-жирового слоя, снижением тургора кожных покровов. Диагностика гипотрофии у детей основывается на данных осмотра и анализа антропометрических показателей физического развития ребенка. Лечение гипотрофии у детей предусматривает изменение режима, рациона и калорийности питания ребенка и кормящей матери; при необходимости – парентеральную коррекцию метаболических нарушений.
Гипотрофия у детей
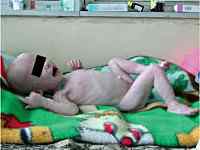
Гипотрофия у детей – дефицит массы тела, обусловленный нарушением усвоения или недостаточным поступлением питательных веществ в организм ребенка. В педиатрии гипотрофия, паратрофия и гипостатура рассматриваются как самостоятельные виды хронического расстройства питания у детей – дистрофии. Гипотрофия является наиболее распространенным и значимым вариантом дистрофии, которому особенно подвержены дети первых 3-х лет жизни. Распространенность гипотрофии у детей в различных странах мира, в зависимости от уровня их социально-экономического развития, колеблется от 2-7 до 30 %.
О гипотрофии у ребенка говорят при отставании массы тела более чем на 10% по сравнению с возрастной нормой. Гипотрофия у детей сопровождается серьезными нарушениями обменных процессов, снижением иммунитета, отставанием психомоторного и речевого развития.
Причины гипотрофии у детей
К хроническому расстройству питания могут приводить различные факторы, действующие в пренатальном или постнатальном периоде.
Внутриутробная гипотрофия у детей связана с неблагоприятными условиями, нарушающими нормальное развитие плода. В пренатальном периоде к гипотрофии плода и новорожденного могут приводить патология беременности (токсикоз, гестоз, фетоплацентарная недостаточность, преждевременные роды), соматические заболевания беременной (сахарный диабет, нефропатии, пиелонефрит, пороки сердца, гипертония и др.), нервные стрессы, вредные привычки, недостаточное питание женщины, производственные и экологические вредности, внутриутробное инфицирование и гипоксия плода.
Внеутробная гипотрофия у детей раннего возраста может быть обусловлена эндогенными и экзогенными причинами. К причинам эндогенного порядка относятся хромосомные аномалии и врожденные пороки развития, ферментопатии (целиакия, дисахаридазная лактазная недостаточность, синдром мальабсорбции и др.), состояния иммунодефицита, аномалии конституции (диатезы).
Экзогенные факторы, приводящие к гипотрофии у детей, делятся на алиментарные, инфекционные и социальные. Алиментарные влияния связаны с белково-энергетическим дефицитом вследствие недостаточного или несбалансированного питания. Гипотрофия у ребенка может являться следствием постоянного недокармливания, связанного с затруднением сосания при неправильной форме сосков у матери (плоские или втянутые соски), гипогалактией, недостаточным количеством молочной смеси, обильным срыгиванием, качественно неполноценным питанием (дефицитом микроэлементов), плохим питанием кормящей матери и пр. К этой же группе причин следует отнести заболевания самого новорожденного, не позволяющие ему активно сосать и получать необходимое количество пищи: расщелины губы и неба (заячья губа, волчья пасть), врожденные пороки сердца, родовые травмы, перинатальные энцефалопатии, пилоростеноз, ДЦП, алкогольный синдром плода и пр.
К развитию приобретенной гипотрофии склонны дети, болеющие частыми ОРВИ, кишечными инфекциями, пневмонией, туберкулезом и др. Важная роль в возникновении гипотрофии у детей принадлежит неблагоприятным санитарно-гигиеническим условиям – плохому уходу за ребенком, недостаточному пребыванию на свежем воздухе, редким купаниям, недостаточному сну.
Классификация гипотрофии у детей
Таким образом, по времени возникновения различают внутриутробную (пренатальную, врожденную), постнатальную (приобретенную) и смешанную гипотрофию у детей. В основе развития врожденной гипотрофии лежит нарушение маточно-плацентарного кровообращения, гипоксия плода и, как следствие, нарушение трофических процессов, приводящих к задержке внутриутробного развития. В патогенезе приобретенной гипотрофии у детей ведущая роль принадлежит белково-энергетическому дефициту вследствие недостаточного питания, нарушения процессов переваривания пищи или всасывания питательных веществ. При этом энергетические затраты растущего организма не компенсируются пищей, поступающей извне. При смешанной форме гипотрофии у детей к неблагоприятным факторам, действовавшим во внутриутробном периоде, после рождения присоединяются алиментарные, инфекционные или социальные воздействия.
По выраженности дефицита массы тела у детей различают гипотрофию I (легкой), II (средней) и III (тяжелой) степени. О гипотрофии I степени говорят при отставании ребенка в весе на 10-20% от возрастной нормы при нормальном росте. Гипотрофия II степени у детей характеризуется снижением веса на 20-30% и отставанием роста на 2-3 см. При гипотрофии III степени дефицит массы тела превышает 30 % от долженствующей по возрасту, имеется значительное отставание в росте.
В течении гипотрофии у детей выделяют начальный период, этапы прогрессирования, стабилизации и реконвалесценции.
Симптомы гипотрофии у детей
При гипотрофии I степени состояние детей удовлетворительное; нервно-психическое развитие соответствует возрасту; может иметь место умеренное снижение аппетита. При внимательном осмотре обнаруживается бледность кожных покровов, снижение тургора тканей, истончение толщины подкожно-жирового слоя на животе.
Гипотрофия II степени у детей сопровождается нарушением активности ребенка (возбуждением или вялостью, отставанием моторного развития), плохим аппетитом. Кожные покровы бледные, шелушащиеся, дряблые. Отмечается снижение мышечного тонуса, эластичности и тургора тканей. Кожа легко собирается в складки, которые затем плохо расправляются. Подкожно-жировой слой исчезает на животе, туловище и конечностях; на лице – сохранен. У детей часто обнаруживается одышка, артериальная гипотония и тахикардия. Дети с гипотрофией II степени часто страдают интеркуррентными заболеваниями — отитом, пневмонией, пиелонефритом.
Гипотрофия III степени у детей характеризуется резким истощением: подкожно-жировой слой атрофируется на всем туловище и на лице. Ребенок вял, адинамичен; практически не реагирует на раздражители (звук, свет, боль); резко отстает в росте и нервно-психическом развитии. Кожные покровы бледно-серого цвета, слизистые оболочки сухие и бледные; мышца атрофичны, тургор тканей полностью утрачен. Истощение и обезвоживание приводят к западению глазных яблок и родничка, заострению черт лица, образованию трещин в углах рта, нарушению терморегуляции. Дети склонны к срыгиванию, рвоте, поносам, урежению мочеиспускания. У детей с гипотрофией III степени часто отмечаются конъюнктивиты, кандидозный стоматит (молочница), глоссит, алопеция, ателектазы в легких, застойные пневмонии, рахит, анемии. В терминальной стадии гипотрофии у детей развивается гипотермия, брадикардия, гипогликемия.
Диагностика гипотрофии у детей
Внутриутробная гипотрофия плода, как правило, выявляется при УЗИ-скрининге беременных. В процессе акушерского УЗИ определяются размеры головки, длина и предполагаемая масса плода. При задержке внутриутробного развития плода акушер-гинеколог направляет беременную в стационар для уточнения причин гипотрофии.
У новорожденных детей наличие гипотрофии может выявляться неонатологом сразу после рождения. Приобретенная гипотрофия обнаруживается педиатром в процессе динамического наблюдения ребенка и контроля основных антропометрических показателей. Антропометрия у детей включает оценку параметров физического развития: длины, массы, окружности головы, груди, плеча, живота, бедра, толщины кожно-жировых складок.
При выявлении гипотрофии проводится углубленное обследование детей для уточнения возможных причин ее развития. С этой целью организуются консультации детских специалистов (детского невролога, детского кардиолога, детского гастроэнтеролога, инфекциониста, генетика) и диагностические исследования (УЗИ брюшной полости, ЭКГ, ЭхоКГ, ЭЭГ, исследование копрограммы и кала на дисбактериоз, биохимическое исследование крови и пр.).
Лечение гипотрофии у детей
Лечение постнатальной гипотрофии I степени у детей проводится амбулаторно, гипотрофии II и III степени — в условиях стационара. Основные мероприятия включают устранение причин нарушения питания, диетотерапию, организацию правильного ухода, коррекцию метаболических нарушений.
Диетотерапия при гипотрофии у детей реализуется в 2 этапа: уточнение переносимости пищи (от 3-4 до 10-12 дней) и постепенное увеличение объема и калорийности пищи до физиологической возрастной нормы. Реализация диетотерапии при гипотрофии у детей базируется на дробном частом кормлении ребенка, еженедельном расчете пищевой нагрузки, регулярном контроле и коррекции лечения. Кормлением детей с ослабленным сосательным или глотательным рефлексами проводится через зонд.
Медикаментозная терапия при гипотрофии у детей включает назначение ферментов, витаминов, адаптогенов, анаболических гормонов. При гипотрофии тяжелой степени детям производится внутривенное введение белковых гидролизатов, глюкозы, солевых растворов, витаминов. При гипотрофии у детей полезны массаж с элементами ЛФК, УФО.
Прогноз и профилактика гипотрофии у детей
При своевременном лечении гипотрофии I и II степени прогноз для жизни детей благоприятный; при гипотрофии III степени смертность достигает 30-50%. Для предупреждения прогрессирования гипотрофии и возможных осложнений, дети должны еженедельно осматриваться педиатром с проведением антропометрии и коррекции питания.
Профилактика пренатальной гипотрофии плода должна включать соблюдение режима дня и питания будущей мамы, коррекцию патологии беременности, исключение воздействия на плод различных неблагоприятных факторов. После рождения ребенка важное значение приобретает качество питания кормящей матери, своевременное введение прикормов, контроль динамики нарастания массы тела ребенка, организация рационального ухода за новорожденным, устранение сопутствующих заболеваний у детей.
http://www.krasotaimedicina.ru/diseases/children/hypotrophy
Причины и лечение гипотрофии у новорожденных и детей старше 1 года: питание, массаж и уход
Гипотрофия – заболевание, которое диагностируется у детей от 0 до 2 лет жизни. Также гипотрофия может быть врожденной и проявиться у ребенка в период внутриутробной жизни. Заболевание характеризуется расстройством питания, что приводит к недостатку массы тела малыша. При этом диагноз ставится лишь в том случае, если вес ребенка ниже нормального для его возраста на 10% или больше.
Причины заболевания
Мы уже выяснили, что гипотрофия у детей может быть врожденной, а также приобретенной. Какие основные причины возникновения этого заболевания?
В зоне риска находятся женщины, решившие выносить ребенка в пожилом, либо в юном возрасте, а также если отец и мать состоят в родственном браке. Часто врожденная гипотрофия сопровождает развитие детей с хромосомными мутациями, к примеру, синдромом Дауна.
Приобретенную гипотрофию могут спровоцировать несколько факторов. Рассмотрим каждый из них по отдельности:
- Недокорм, причем он может быть как количественным, так и качественным. В первом случае ребенок недополучает нужный объем питания, во втором – его кормят малокалорийной смесью.
- Инфекционные заболевания у детей раннего возраста, а также их последствия. Это сепсис, постоянно повторяющиеся болезни верхних дыхательных путей или желудочно-кишечного тракта.
- Пороки развития. Атрезия желчных путей, пороки сердца, почек, центральной нервной системы, другие заболевания.
- Синдром мальабсорбции – хронического расстройства процессов переваривания пищи. Как правило, в группе риска пациенты с муковисцидозом, лактазной недостаточностью, целиакией или пищевой аллергией (рекомендуем прочитать: как лечить муковисцидоз у детей?).

Детки с синдромом Дауна находятся в группе риска по гипотрофии
Как диагностируется заболевание?

Гипотрофия у детей обычно классифицируется как слабовыраженная, умеренно тяжелая или критическая. Эти три степени гипотрофии могут быть диагностированы у новорожденных и детей постарше.
На первый взгляд малыш чувствует себя удовлетворительно. Если обследовать его более внимательно, можно обнаружить уменьшение эластичности кожи, низкий подкожно-жировой слой на животе. По словам родителей, аппетит у ребенка снижен, вес растет медленно. Объективно врач отмечает, что масса тела ниже нормальной на 10-20%. Может быть выявлено уменьшение уровня пищеварительных ферментов, при этом температура тела нормальная и развитие моторных функций в границах нормы (рекомендуем прочитать: норма температуры тела у новорожденного).
Ребенок подавлен, у него снижена активность, нарушен аппетит. Кожа бледная, сухая, неэластичная, слабый мышечный тонус. Подкожно-жировой слой заметно снижен на животе, руках и ногах, однако на лице он в норме. Температура колеблется в течение суток в пределах одного градуса, что говорит о расстройстве терморегуляции. У малыша почти не растет вес (он меньше нормы на 20-30%), может отмечаться тахикардия, приглушение сердечных тонов. Эти симптомы не единственные: ребенок начинает отставать в развитии – ему недостает сил, чтобы догнать сверстников.
Эта самая тяжелая степень гипотрофии, она диагностируется в случае, когда у ребенка значительно нарушено общее состояние. У малыша отсутствует подкожно-жировой слой – на животе, руках и ногах, на лице. Ребенок напоминает скелет, обтянутый кожей. Его вес не растет и даже может уменьшаться.
Настроение малыша меняется – от вялости и апатии он переходит в стадию раздражительности и плаксивости. Понижается температура тела, руки и ноги холодные (см. также: почему у грудничка могут быть холодные ручки?). Дыхание поверхностное, сердечные тоны приглушены, проявляется аритмия. Ребенок постоянно срыгивает, у него частый жидкий стул, мочеиспускание малыми порциями. Вес ниже нормального более, чем на 30%.
Стул при гипотрофии
Классификация стула при гипотрофии служит дополнительным способом диагностирования этого заболевания. Изменения носят достаточно выраженный характер, поэтому мы расскажем о них отдельно. Наиболее характерные виды стула:
- Голодный. Очень скудный, плотный, сухой, почти бесцветный. У некоторых детей «голодный» стул становится зеленым, в нем заметны участки слизи, а запах гнилостный, неприятный. Такой стул часто бывает на фоне развития дисбактериоза.
- Мучнистый. Этот вид стула обычно жидкий, зеленоватый, с примесями слизи. Во время копрологического исследования обнаруживается много клетчатки, крахмала, нейтрального жира, слизи и лейкоцитов.
- Белковый. Стул плотный, сухой, крохкий. При исследовании выявляются известковые и магнезиевые соли.
Осложнения
Гипотрофия является опасным состоянием малыша. Если не лечить это заболевание, недостаток массы тела может спровоцировать развитие сопутствующих тяжелых болезней. Вторая и третья стадии нередко дают осложнения и сопровождаются:
- воспалением легких;
- задержкой развития, в том числе умственного;
- воспалением толстого и тонкого кишечника;
- рахитом;

Гипотрофия может привести к развитию рахита
- анемией;
- воспалением среднего уха;
- развитием дисбактериоза;
- нарушением ферментативной активности организма.
Лечение гипотрофии можно разделить на четыре составляющие. Каждая из них важна, однако эффективность будет низкой, если не использовать ее в комплексе:
- Первое, что необходимо сделать – выявить причину заболевания и устранить ее.
- Следующий этап – наладить правильный уход за ребенком. Важно гулять с ним не менее трех часов в день (однако при температуре не ниже 5?С), регулярно делать массаж, ванны с теплой водой (около 38?С).
- Оптимизировать питание маленького пациента. Важно, чтобы малыш получал необходимое количество белков, жиров, углеводов.
- Если потребуется — использовать медикаментозную терапию.

Важно оптимизировать кормление ребенка с гипотрофией и проводить его по часам
Также лечение можно условно разделить на этапы. Каждый из них требует вдумчивого подхода и тщательного соблюдения советов доктора:
- этап адаптации;
- промежуточный период;
- этап усиленного питания.
Уход за ребенком в период восстановления
Новорожденные дети с диагнозом «гипотрофия» должны находиться в кювезах, в которых постоянно поддерживается температура около 30?С. Чтобы кожа не сохла, после ванны им протирают тело маслом, в которое добавляется витамин А. Детям постарше также нужно обеспечить соответствующие условия: температура воздуха в помещении должна быть около 24?С, влажность – 60-70% (подробнее в статье: какая температура должна быть в норме у новорожденного?).
Самые простые приемы массажа:
- поглаживания рук и ног;
- разведение рук в стороны и скрещивание их на груди;
- массаж живота круговыми движениями;
- сгибание и разгибание рук и ног;
- переворачивание на живот;
- ребенок должен рефлекторно пытаться ползти, для этого нужно подставить под его пятки ладонь и слегка надавить;
- массаж стоп.
Есть и другие приемы массажа, которые можно применять в зависимости от состояния ребенка, а также его возраста. С осторожностью выполняют массаж тем детям, у которых диагностирована 3 степень заболевания. Основными элементами такого массажа должны быть поглаживания.
Диетотерапия – основной метод лечения гипотрофии как новорожденных, так и детей постарше. Организовывать режим питания нужно с соблюдением рекомендаций врача. Если накормить малыша сразу тем количеством еды, которое ему показано в данном возрасте – можно усугубить состояние, вызвать рвоту, расстройство пищеварения, слабость. Мы изложим основные принципы расчета числа кормлений и ежесуточного объема пищи – они неизменны для каждой стадии заболевания.
Адаптационный период
Этот период предназначен для плавного перехода от критического состояния в процесс нормализации веса и установки аппетита. Его продолжительность и принципы могут разниться и зависят от такого фактора, как степень заболевания.
При 1 степени гипотрофии адаптационный период обычно составляет 1-3 дня. В первый день ребенок может съесть 2/3 от общей нормы питания. Количество кормлений не должно превышать 6-7 раз в сутки. Независимо от возраста малыша, кормить его следует лишь маминым молоком или смесью.
Вторая степень гипотрофии подразумевает более длительный период адаптации – до семи дней. Очень важным является первый день – общее количество смеси в эти сутки должно быть в пределах 1/2 — 2/3 от нормы. При этом нужно применять смесь, предназначенную для детей младше пациента на 2 месяца. Весь период адаптации необходимо плавно увеличивать количество кормлений в сутки – на один-два. Так как лечение малыша со 2 степенью гипотрофии желательно проводить в условиях стационара, ребенок должен получать 5% раствор глюкозы или глюкозо-солевые препараты через желудочный зонд. В момент достижения расчетного суточного объема питания, пациент переходит к следующему этапу – промежуточному или репарационному.
Во время лечения третьей степени гипотрофии адаптационный период должен быть еще длиннее – от 10 дней до 2 недель. В первый день объем съеденной пищи должен составлять половину нормы, а количество кормлений равняться десяти. Каждый день нужно увеличивать объем питания за сутки на 100 мл. В процессе адаптационного периода необходимо постепенно переходить на 8-разовое питание. Этот этап можно считать пройденным, когда объем съеденной за сутки пищи будет равняться 1/5 массы тела ребенка.

Общий объем съеденной пищи должен достигать пятой части от веса ребенка
2 и 3 этап лечебного питания
На втором (репарационном) этапе объем суточного питания окончательно приводится к необходимой норме, согласно весу и возрасту ребенка. Кроме того в рацион вводятся специальные лечебные смеси.
Третий этап подразумевает усиленное высококалорийное питание. При норме 100-120 килокалорий в сутки малыш должен получать 200. Для того чтобы добиться поставленной задачи можно использовать высокобелковые смеси, а также добавлять в рацион каши из гречки, риса и кукурузы.
Медикаментозная терапия
Медикаментозное лечение включает в себя витаминотерапию — назначаются витамины С, В12, В6, В1, А, фолиевая кислота. Для улучшения пищеварения назначаются ферменты: панкреатин, фестал, креон, мексаза. Также доктор может порекомендовать гормональные и негормональные средства с анаболическим эффектом. Особо следует отметить медикаменты, содержащие L-карнитин, например, Элькар (подробнее в статье: инструкция по применению препарата Элькар для новорожденных). Данный препарат показан детям с недостатком массы тела, гипотрофией – он стимулирует аппетит, повышает общий тонус.
Если у малыша тяжелая форма гипотрофии, ему поставят капельницу с альбумином, глюкозой, особым питанием. Также таким пациентам вливают кровь, плазму, назначают гормональные препараты.
Часто это заболевание сопровождается дисбактериозом кишечника, тогда врач порекомендует специальные препараты с полезными бактериями, которые помогут наладить работу кишечника. Кроме этого требуется скорректировать функциональные нарушения нервной системы, поэтому детям назначают успокаивающие травяные сборы, валерьянку, пустырник. Травы в виде настойки дают внутрь, а также добавляют в воду для ванн.

Ванна с успокаивающими травами очень полезна для нервной системы
Первая и вторая стадия заболевания хорошо поддается лечению, если выявлена причина, приведшая к дефициту массы тела. Правильное питание, адекватный уход за ребенком позволит уже через месяц получить первые результаты. Прогноз для детей, у которых диагностирована третья стадия гипотрофии, не столь радужный. Летальный исход наблюдается в 30-50% случаев, остальные же пациенты с третьей стадией гипотрофии вполне могут получить в анамнез достаточно серьезные заболевания.
Профилактика
Профилактика гипотрофии заключается в устранении возможных причин, которые могут привести к подобному состоянию. Беременная женщина должна правильно питаться, своевременно проходить обследования и отказаться от вредных привычек. После рождения малыша следует придерживаться стандартных рекомендаций доктора – кормить новорожденного грудью или смесью, если грудное вскармливание невозможно. Также важно ежедневно выходить с грудничком на воздух, своевременно проводить лечение возможных очагов инфекции, держать под контролем хронические заболевания.
Питание должно быть сбалансированным: с полугода в меню малыша вводится растительная пища, ближе к году – мясо, рыба, яйца. Важно соблюдать питьевой режим и следить за тем, чтобы ребенок пил не только смесь или грудное молоко, но и воду, различные чаи, компоты. Грудного ребенка нужно ежемесячно показывать педиатру и проводить контрольные взвешивания и замеры физических показателей. При первых же признаках отставания в весе или росте следует найти и устранить причину подобных отклонений. При соблюдении всех этих рекомендаций вероятность развития гипотрофии будет сведена к минимуму.
http://vseprorebenka.ru/zdorove/zabolevaniya/gipotrofiya-u-detej.html