Кардиогенный шок: клиника, неотложная помощь
Кардиогенный шок: клиника, неотложная помощь
Кардиогенный шок – это одно из наиболее распространенных осложнений инфаркта миокарда, которое становится основной причиной смерти больного. Становится понятно, что патология очень опасна и требует незамедлительных мер. Клиника кардиогенного шока разнообразна и зависит от того, какие причины привели к подобному состоянию.
Сущность патологии
Кардиогенный шок – это следствие острой сердечной недостаточности, которое возникает, если сердце перестает выполнять свою основную функцию, то есть снабжать кровью все жизненно важные органы человека. Кардиогенный шок и его клинические проявления обычно развиваются фактически сразу после инфаркта миокарда. Что такое кардиогенный шок, патогенез, классификация, клиника и лечение, будет освещено далее.
Степени тяжести
Кардиогенный шок по клинике можно разделить на 3 степени тяжести:
Кардиогенный шок: классификация и клиника
Патология с ее клиническими проявлениями подразделяется на 4 основные формы, зависящие от степени тяжести патологического процесса:
Патогенез кардиогенного шока и клиника в зависимости от причин
Основными причинами развития кардиогенного шока являются:
Как понять, что наступил шок

Чем раньше оказана неотложная помощь при клинике кардиогенного шока, тем больше шансов на то, что больной выживет. Клиническое проявление кардиогенного шока всегда зависит от того, какая именно патология послужила причиной его развития:
Признаки кардиогенного шока
Независимо от причин, но в разной степени появляются следующие симптомы кардиогенного шока, которые являются результатом пониженного артериального давления: больной начинает сильно потеть, губы и нос принимают синий оттенок, вены на шее сильно набухают, руки и ноги становятся холодными.
Если больному в момент кардиогенного шока не оказана срочная медицинская помощь, то он сначала теряет сознание, так как прекращаются сердечная и мозговая деятельность, а затем умирает.
Диагностика кардиогенного шока
Для диагностики кардиогенного шока в клинике проводятся следующие мероприятия:
Первая помощь при кардиогенном шоке

Первое, что нужно сделать при клинике кардиогенного шока – это вызвать скорую неотложную помощь. А до ее прибытия необходимо усадить больного, освободить от всего ненужного шею и грудную клетку, дать ему таблетку нитроглицерина под язык.
По приезде врачей скорой помощи проводятся следующие мероприятия:
Все вышеперечисленные мероприятия проводятся в карете скорой помощи по пути больного в стационар.
Лечебные мероприятия
При поступлении больного в стационар проводится полное обследование для того, чтобы определить клинику кардиогенного шока и лечение. Дальнейшая терапия проводится исходя из того, что послужило толчком к развитию.
Так как основной причиной кардиогенного шока является инфаркт миокарда, то больному проводится тромболитическая терапия с целью устранения \»засора\» в коронарной артерии. Если пациент находится в коме, то ему проводят интубацию трахеи. Данная процедура помогает поддерживать дыхание больного даже в бессознательном состоянии.
Если состояние больного с кардиогенным шоком и его клиническими проявлениями не улучшается после медикаментозной терапии, то врач может принять решение провести экстренное хирургическое вмешательство с целью спасти жизнь пациента.
Для борьбы с клиническими проявлениями кардиогенного шока применяются такие методы оперативных вмешательств:
Прогноз выживаемости
Если при кардиогенном шоке первой степени и его клинике была оказана своевременная помощь, а пациент сразу был доставлен в больницу, то можно говорить о том, что больной выживет. При второй и третьей степени кардиогенного шока смертность наступает в 70—80% случаев.
Профилактические меры

Если больному установлен диагноз \»кардиогенный шок\», то никакими профилактическими мерами ему уже не помочь, поэтому важно заботиться о здоровье и не допускать развития каких-либо патологических процессов. Профилактика заболеваний сердечно-сосудистой системы — это:
Теперь стали понятны патогенез, клиника и лечение кардиогенного шока. Заболевания сердца часто чреваты летальным исходом пациента, поэтому очень важно следовать всем вышеперечисленным рекомендациям, при малейшем подозрении на какую-либо патологию сразу обращаться за помощью специалистов.
http://fb.ru/article/394633/kardiogennyiy-shok-klinika-neotlojnaya-pomosch
Кардиогенный шок
Кардиогенный шок – угрожающее жизни состояние, развивающееся в результате резкого нарушения сократительной функции левого желудочка, уменьшения минутного и ударного объемов сердца, в результате чего значительно ухудшается кровоснабжение всех органов и тканей организма.
Кардиогенный шок не является самостоятельным заболеванием, а развивается как осложнение патологий сердца.
Причиной кардиогенного шока является нарушение сократимости миокарда (острый инфаркт миокарда, гемодинамически значимые аритмии, дилатационная кардиомиопатия) или морфологические нарушения (острая клапанная недостаточность, разрыв межжелудочковой перегородки, критический аортальный стеноз, гипертрофическая кардиомиопатия).
Патологический механизм развития кардиогенного шока сложен. Нарушение сократительной функции миокарда сопровождается снижением артериального давления и активацией симпатической нервной системы. В результате сократительная деятельность миокарда усиливается, а ритм учащается, что увеличивает потребность сердца в кислороде.
Резкое снижение сердечного выброса становится причиной уменьшения кровотока в бассейне почечных артерий. Это приводит к задержке жидкости в организме. Увеличивающийся объем циркулирующей крови усиливает преднагрузку на сердце и провоцирует развитие отека легких.
Длительно сохраняющееся неадекватное кровоснабжение органов и тканей сопровождается накоплением в организме недоокисленных продуктов метаболизма, в результате чего развивается метаболический ацидоз.
По классификации, предложенной академиком Е. И. Чазовым, выделяют следующие формы кардиогенного шока:
Основные симптомы кардиогенного шока:
- резкое снижение артериального давления;
- нитевидный пульс (частый, слабого наполнения);
- олигоанурия (снижение количества выделяемой мочи менее 20 мл/ч);
- заторможенность, вплоть до коматозного состояния;
- бледность (иногда мраморность) кожных покровов, акроцианоз;
- снижение кожной температуры;
- отек легких.
Диагностика
Схема диагностики кардиогенного шока включает:
- коронарную ангиографию;
- рентгенографию грудной клетки (сопутствующая легочная патология, размеры средостения, сердца);
- электро- и эхокардиографию;
- компьютерную томографию;
- анализ крови на сердечные ферменты, в том числе тропонин и фосфокиназу;
- анализ артериальной крови на газовый состав.
Неотложная помощь при кардиогенном шоке:
- проверить проходимость дыхательных путей;
- установить внутривенный катетер широкого диаметра;
- подключить пациента к кардиомонитору;
- подать увлажненный кислород через лицевую маску или назальные катетеры.
После этого проводят мероприятия, направленные на поиск причины кардиогенного шока, поддержание артериального давления, сердечного выброса. Медикаментозная терапия включает:
- анальгетики (позволяют купировать болевой синдром);
- сердечные гликозиды (повышают сократительную деятельность миокарда, увеличивают ударный объем сердца);
- вазопрессоры (увеличивают коронарный и церебральный кровоток);
- ингибиторы фосфодиэстеразы (повышают сердечный выброс).
При наличии показаний назначаются и другие лекарственные средства (глюкокортикоиды, волемические растворы, ?-адреноблокаторы, холинолитики, антиаритмические препараты, тромболитики).
Профилактика
Профилактика развития кардиогенного шока – одна из наиболее важных мер в лечении пациентов с острой кардиопатологией, она состоит в быстром и полном купировании болевого синдрома, восстановлении ритма сердца.
Возможные последствия и осложнения
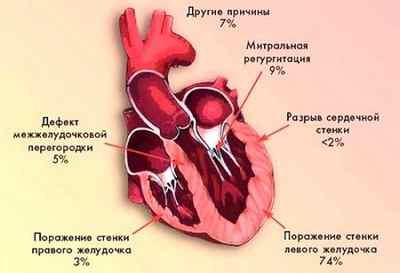
Кардиогенный шок часто сопровождается развитием осложнений:
- острые механические повреждения сердца (разрыв межжелудочковой перегородки, разрыв стенки левого желудочка, митральная недостаточность, тампонада сердца);
- выраженная дисфункция левого желудочка;
- инфаркт правого желудочка;
- нарушения проводимости и ритма сердца.
Летальность при кардиогенном шоке очень высока – 85-90%.

Образование: окончила Ташкентский государственный медицинский институт по специальности лечебное дело в 1991 году. Неоднократно проходила курсы повышения квалификации.
Опыт работы: врач анестезиолог-реаниматолог городского родильного комплекса, врач реаниматолог отделения гемодиализа.
Информация является обобщенной и предоставляется в ознакомительных целях. При первых признаках болезни обратитесь к врачу. Самолечение опасно для здоровья!
Общеизвестный препарат «Виагра» изначально разрабатывался для лечения артериальной гипертонии.
Упав с осла, вы с большей вероятностью свернете себе шею, чем упав с лошади. Только не пытайтесь опровергнуть это утверждение.
Многие наркотики изначально продвигались на рынке, как лекарства. Героин, например, изначально был выведен на рынок как лекарство от детского кашля. А кокаин рекомендовался врачами в качестве анестезии и как средство повышающее выносливость.
Стоматологи появились относительно недавно. Еще в 19 веке вырывать больные зубы входило в обязанности обычного парикмахера.
Вес человеческого мозга составляет около 2% от всей массы тела, однако потребляет он около 20% кислорода, поступающего в кровь. Этот факт делает человеческий мозг чрезвычайно восприимчивым к повреждениям, вызванным нехваткой кислорода.
В Великобритании есть закон, согласно которому хирург может отказаться делать пациенту операцию, если он курит или имеет избыточный вес. Человек должен отказаться от вредных привычек, и тогда, возможно, ему не потребуется оперативное вмешательство.
Во время работы наш мозг затрачивает количество энергии, равное лампочке мощностью в 10 Ватт. Так что образ лампочки над головой в момент возникновения интересной мысли не так уж далек от истины.
Раньше считалось, что зевота обогащает организм кислородом. Однако это мнение было опровергнуто. Ученые доказали, что зевая, человек охлаждает мозг и улучшает его работоспособность.
В течение жизни среднестатистический человек вырабатывает ни много ни мало два больших бассейна слюны.
В стремлении вытащить больного, доктора часто перегибают палку. Так, например, некий Чарльз Йенсен в период с 1954 по 1994 гг. пережил более 900 операций по удалению новообразований.
Желудок человека неплохо справляется с посторонними предметами и без врачебного вмешательства. Известно, что желудочный сок способен растворять даже монеты.
Средняя продолжительность жизни левшей меньше, чем правшей.
В четырех дольках темного шоколада содержится порядка двухсот калорий. Так что если не хотите поправиться, лучше не есть больше двух долек в сутки.
Ученые из Оксфордского университета провели ряд исследований, в ходе которых пришли к выводу, что вегетарианство может быть вредно для человеческого мозга, так как приводит к снижению его массы. Поэтому ученые рекомендуют не исключать полностью из своего рациона рыбу и мясо.
Американские ученые провели опыты на мышах и пришли к выводу, что арбузный сок предотвращает развитие атеросклероза сосудов. Одна группа мышей пила обычную воду, а вторая – арбузный сок. В результате сосуды второй группы были свободны от холестериновых бляшек.
Среди широко распространенных урологических патологий выделяется мочекаменная болезнь (МКБ). На нее приходится около 30-40% всех подобных заболеваний. При мочек.
http://www.neboleem.net/kardiogennyj-shok.php
13. Кардиогенный шок при инфаркте миокарда: патогенез, клиника, диагностика, неотложная помощь.
Кардиогенный шок – крайняя степень острой левожелудочковой недостаточности, характеризующаяся резким снижение сократительной функции миокарда (падение ударного и минутного выброса), которое не компенсируется повышением сосудистого сопротивления и приводит к неадекватному кровоснабжению всех органов и тканей. Является причиной смерти 60 % больных инфарктом миокарда.
Выделяют следующие формы кардиогенного шока:
— из-за разрыва миокарда.
Патогенез истинного кардиогенного шока
Именно эта форма кардиогенного шока полностью соответствует определению шока при инфаркте миокарда, которое было приведено выше.
Истинный кардиогенный шок, как правило, развивается при обширном трансмуральном инфаркте миокарда. Более чем у 1/3 больных на секции обнаруживается стенозирование 75% или более просвета трех основных коронарных артерий, включая переднюю нисходящую коронарную артерию. При этом почти у всех больных с кардиогенным шоком имеется тромботическая коронарная окклюзия (Antman, Braunwald, 2001). Возможность развития кардиогенного шока значительно возрастает у больных с повторным ИМ.
Основными патогенетическими факторами истинного кардиогенного шока являются следующие.
1.Снижение насосной (сократительной) функции миокарда
Этот патогенетический фактор является основным. Снижение сократительной функции миокарда обусловлено прежде всего выключением некротизированного миокарда из процесса сокращения. Кардиогенный шок развивается при величине зоны некроза равной или превышающей 40% массы миокарда левого желудочка. Большая роль принадлежит также состоянию периинфарктной зоны, в которой при наиболее тяжелом течении шока образуются некрозы (таким образом инфаркт расширяется), о чем свидетельствует стойкий подъем в крови уровня КФК-МВ и KФK-MBmass. Большую роль в снижении сократительной функции миокарда играет также процесс его ремоделирования, начинающийся уже в первые дни (даже часы) после развития острой коронарной окклюзии.
2. Развитие патофизиологического порочного круга
При кардиогенном шоке у больных инфарктом миокарда развивается патофизиологический порочный круг, который усугубляет течение этого грозного осложнения инфаркта миокарда. Начинается этот механизм с того, что в результате развития некроза, особенно обширного и трансмурального, происходит резкое снижение систолической и диастолической функции миокарда левого желудочка. Выраженное падение ударного объема приводит, в конечном счете, к снижению давления в аорте и уменьшению коронарного перфузионного давления и, следовательно, к уменьшению коронарного кровотока. В свою очередь, снижение коронарного кровотока усугубляет ишемию миокарда и тем самым еще больше нарушает систолическую и диастолическую функции миокарда. Неспособность левого желудочка к опорожнению также приводит к увеличению преднагрузки. Под преднагрузкой понимают степень растяжения сердца во время диастолы, она зависит от величины венозного притока крови к сердцу и растяжимости миокарда. Увеличение преднагрузки сопровождается расширением неповрежденного хорошо перфузируемого миокарда, что в свою очередь в соответствии с механизмом Франка-Старлинга, ведет к увеличению силы сердечных сокращений. Этот компенсаторный механизм восстанавливает ударный объем, но фракция выброса — показатель глобальной сократимости миокарда — снижается в связи с ростом конечного диастолического объема. Наряду с этим дилатация левого желудочка приводит к повышению постнагрузки — т.е. степени напряжения миокарда во время систолы в соответствии с законом Лапласа. Этот закон гласит, что напряжение волокон миокарда равно произведению давления в полости желудочка на радиус желудочка, деленному на толщину стенки желудочка. Таким образом, при одном и том же аортальном давлении постнагрузка, которую испытывает дилатированный желудочек, выше, чем при нормальных размерах желудочка (Braunwald, 2001).
Однако величина постнагрузки определяется не только размерами левого желудочка (в данном случае степенью его дилатации), но и системным сосудистым сопротивлением. Снижение сердечного выброса при кардиогенном шоке приводит к компенсаторному периферическому вазоспазму, в развитии которого принимают участие симпатоадреналовая система, эндотелиальные вазоконстрикторные факторы, система ренин-ангиотензин-II. Повышение системного периферического сопротивления направлено на повышение артериального давления и улучшение кровоснабжения жизненно важных органов, но оно значительно увеличивает постнагрузку, что в свою очередь ведет к повышению потребности миокарда в кислороде, усугублению ишемии и дальнейшему снижению сократительной способности миокарда и увеличению конечного диастолического объема левого желудочка. Последнее обстоятельство способствует увеличению легочного застоя и, следовательно, гипоксии, которая усугубляет ишемию миокарда и снижение его сократительной способности. Далее все снова происходит так, как было описано выше.
3. Нарушения в системе микроциркуляции и уменьшение объема циркулирующей крови
Как указывалось ранее, при истинном кардиогенном шоке возникают распространенная вазоконстрикция и увеличение общего периферического сосудистого сопротивления. Эта реакция носит компенсаторный характер и направлена на поддержание артериального давления и обеспечение кровотока в жизненно важных органах (головном мозге, почках, печени, миокарде). Однако продолжающаяся вазоконстрикция приобретает патологическое значение, так как приводит к гипоперфузии тканей и нарушениям в системе микроциркуляции. Микроциркуляторная система является наибольшей сосудистой емкостью в организме человека, составляя свыше 90% сосудистого русла. Микроциркуляторные нарушения способствуют развитию тканевой гипоксии. Метаболические продукты тканевой гипоксии вызывают дилатацию артериол и прекапиллярных сфинктеров, а более резистентные к гипоксии венулы остаются спазмированными, в результате чего кровь депонируется в капиллярной сети, что приводит к уменьшению массы циркулирующей крови. Наблюдается также выход жидкой части крови в тканевые интерстициалъные пространства. Уменьшение венозного возврата крови и количества циркулирующей крови способствует дальнейшему снижению сердечного выброса и гипоперфузии тканей, еще больше усугубляет периферические микроциркуля-торные нарушения вплоть до полного прекращения кровотока с развитием полиорганной недостаточности. Кроме того, в микроциркуляторном русле снижается стабильность форменных элементов крови, развивается внутрисосудистая агрегация тромбоцитов и эритроцитов, повышается вязкость крови, возникают микротромбозы. Эти явления усугубляют тканевую гипоксию. Таким образом, можно считать, что и на уровне системы микроциркуляции развивается своеобразный патофизиологический порочный круг.
Истинный кардиогенный шок развивается обычно у больных с обширным трансмуральным инфарктом миокарда передней стенки левого желудочка (часто при этом наблюдается тромбоз двух или трех коронарных артерий). Возможно развитие кардиогенного шока и при обширных трансмуральных инфарктах задней стенки, особенно при одновременном распространении некроза на миокард правого желудочка. Кардиогенный шок нередко осложняет течение повторных инфарктов миокарда, особенно сопровождающихся нарушениями сердечного ритма и проводимости, или при наличии симптомов недостаточности кровообращения еще до развития инфаркта миокарда.
Клиническая картина кардиогенного шока отражает выраженные нарушения кровоснабжения всех органов, в первую очередь жизненно важных (головного мозга, почек, печени, миокарда), а также признаки недостаточного периферического кровообращения, в том числе в системе микроциркуляции. Недостаточность кровоснабжения головного мозга приводит к развитию дисциркуляторной энцефалопатии, гипоперфузия почек — к острой почечной недостаточности, недостаточное кровоснабжение печени может вызывать образование в ней очагов некроза, нарушение кровообращения в желудочно-кишечном тракте может быть причиной острых эрозий и язв. Гипоперфузия периферических тканей приводит к тяжелым трофическим нарушениям.
Общее состояние больного с кардиогенным шоком тяжелое. Больной заторможен, сознание может быть затемнено, возможна полная потеря сознания, реже наблюдается кратковременное возбуждение. Основными жалобами больного являются жалобы на выраженную общую слабость, головокружение, «туман перед глазами», сердцебиения, ощущение перебоев в области сердца, иногда загрудинные боли.
При осмотре больного обращает на себя внимание «серый цианоз» или бледно- цианотичная окраска кожи, может быть выраженный акроцианоз. Кожа влажная, холодная. Дистальные отделы верхних и нижних конечностей мраморно-цианотичные, кисти и стопы холодные, отмечается цианоз подногтевых пространств. Характерно появление симптома «белого пятна» — удлинение времени исчезновения белого пятна после надавливания на ноготь (в норме это время меньше 2 с). Приведенная симптоматика является отражением периферических микроциркуляторных нарушений, крайней степенью которых могут быть некрозы кожи в области кончика носа, ушных раковин, дистальных отделов пальцев рук и ног.
Пульс на лучевых артериях нитевидный, часто аритмичный, нередко вообще не определяется. Артериальное давление резко снижено, всегда меньше 90 мм. рт. ст. Характерно снижение пульсового давления, по данным А. В. Виноградова (1965), оно обычно ниже 25— 20 мм. рт. ст. При перкуссии сердца выявляется расширение его левой границы, характерными аускультативными признаками являются глухость сердечных тонов, аритмии, негромкий систолический шум на верхушке сердца, протодиастолический ритм галопа (патогномоничный симптом выраженной левожелудочковой недостаточности).
Дыхание обычно поверхностное, может быть учащенным, особенно при развитии «шокового» легкого. Наиболее тяжелое течение кардиогенного шока характеризуется развитием сердечной астмы и отека легких. В этом случае появляется удушье, дыхание становится клокочущим, беспокоит кашель с отделением розовой пенистой мокроты. При перкуссии легких определяется притупление перкуторного звука в нижних отделах, здесь же выслушиваются крепитация, мелкопузырчатые хрипы вследствие альвеолярного отека. Если альвеолярного отека нет, крепитация и влажные хрипы не выслушиваются или определяются в небольшом количестве как проявление застоя в нижних отделах легких, возможно появление небольшого количества сухих хрипов. При выраженном альвеолярном отеке влажные хрипы и крепитация выслушиваются более чем над 50% поверхности легких.
При пальпации живота патологии обычно не выявляется, у некоторых больных может определяться увеличение печени, что объясняется присоединением правожелудочковой недостаточности. Возможно развитие острых эрозий и язв желудка и двенадцатиперстной кишки, что проявляется болями в эпигастрии, иногда кровавой рвотой, болезненностью при пальпации подложечной области. Однако указанные изменения желудочно-кишечного тракта наблюдаются редко. Важнейшим признаком кардиогенного шока является олигурия или олигоанурия, при катетеризации мочевого пузыря количество отделяемой мочи составляет менее 20 мл/ч.
Диагностические критерии кардиогенного шока:
1. Симптомы недостаточности периферического кровообращения:
бледно-цианотичная, «мраморная», влажная кожа
холодные кисти и стопы
снижение температуры тела
удлинение времени исчезновения белого пятна после надавливания на ноготь > 2 с(снижение скорости периферического кровотока)
2. Нарушение сознания (заторможенность, спутанность сознания, возможно бессознательное состояние, реже — возбуждение)
3. Олигурия (снижение диуреза 30 мин.
Снижение пульсового артериального давления до 20 мм. рт. ст. и ниже
Снижение среднего артериального давления 30 мм. рт. ст. в течение >= 30 мин
7. Гемодинамические критерии:
давление «заклинивания» в легочной артерии > 15 мм. рт. ст (> 18 мм. рт. ст, по
http://studfiles.net/preview/6056728/page:12/
Кардиогенный шок – осложнение инфаркта миокарда
Одним из наиболее частых и опасных осложнений инфаркта миокарда является кардиогенный шок. Это сложное состояние больного, которое в 90% случаях заканчивается летальным исходом. Чтобы избежать этого, важно правильно диагностировать состояние и оказать неотложную помощь.
Что это такое и как часто наблюдается?
Крайняя фаза острой недостаточности кровообращения называется кардиогенным шоком. В этом состоянии сердце больного не выполняет главную функцию – не обеспечивает все органы и системы организма кровью. Как правило, это крайне опасный результат острого инфаркта миокарда. При этом специалисты приводят следующие статистические данные:
- в 50% шоковое состояние развивается в 1-2 сутки инфаркта миокарда, в 10% – на догоспитальной стадии, а в 90% – на стационаре;
- если инфаркт миокарда с Q зубцом или подъемом ST сегмента, шоковое состояние наблюдается в 7% случаев, причем спустя 5 часов с момента проявления симптомов болезни;
- если инфаркт миокарда без Q зубца, шоковое состояние развивается до 3% случаев, причем спустя 75 часов.
Чтобы снизить вероятность развития шокового состояния, проводится тромболитическая терапия, при которой восстанавливается кровоток в сосудах благодаря лизису тромба внутри сосудистого русла. Несмотря на это, к сожалению, вероятность летального исхода велика – на стационаре смертность наблюдается в 58-73% случаях.
Выделяют две группы причин, которые могут привести к кардиогенному шоку, – внутренние (проблемы внутри сердца) или внешние (проблемы в сосудах и оболочках, обволакивающих сердце). Рассмотрим каждую группу отдельно:
Внутренние
Спровоцировать кардиогенный шок способны такие внешние причины:
- острая форма инфаркта миокарда левого желудка, которой характерен длительно некупированный болевой синдром и обширный участок некроза, провоцирующий развитие слабости сердца;
- аритмия пароксизмальных видов, которой характерна высокая частота импульсов при фибрилляции миокарда желудков;
- блокировка сердца по причине невозможности проведения импульсов, которые синусовой узел должен подавать желудкам.
Ряд внешних причин, приводящих к кардиогенному шоку, выглядит следующим образом:
- повреждается или воспаляется перикардиальная сумка (полость, где расположено сердце), что приводит к сдавливанию мышцы сердца в результате скопления крови или воспалительного экссудата;
- разрываются легкие, и в плевральную полость проникает воздух, что называется пневмотораксом и приводит к сдавливанию перикардиальной сумки, а последствия такие же, как и в ранее приведенном случае;
- развивается тромбоэмболия крупного ствола легочной артерии, что приводит к нарушению кровообращения через малый круг, блокировке работы правого желудка и тканевой кислородной недостаточности.
Симптомы кардиогенного шока
Признаки, указывающие на кардиогенный шок, свидетельствуют о нарушении циркуляции крови и внешне проявляются такими способами:
- кожа бледнеет, а лицо и губы становятся сероватого или синюшного оттенка;
- выделяется холодный липкий пот;
- наблюдается патологически низкая температура – гипотермия;
- холодеют руки и стопы;
- нарушается или затормаживается сознание, причем возможно кратковременное возбуждение.
Помимо внешних проявлений, кардиогенному шоку характерны такие клинические признаки:
- критически уменьшается артериальное давление: у больных с выраженной артериальной гипотензией показатель систолического давления составляет ниже 80 мм рт. ст., а с гипертензией – ниже 30 мм рт. ст.;
- давление заклинивания легочных капилляров превышает 20 мм рт. ст.;
- повышается наполнение левого желудочка – от 18 мм рт. ст. и более;
- снижается сердечный выброс – показатель сердечного индекса не превышает 2-2,5 м/мин/м2;
- пульсовое давление падает до 30 мм рт. ст. и ниже;
- шоковый индекс превышает 0,8 (это показатель соотношения частоты сердечных сокращений и систолического давления, который в норме составляет 0,6-0,7, а при шоке может подняться даже до 1,5);
- падение давления и спазмы сосудов приводят к малому выделению мочи (менее 20 мл/ч) – олигурии, причем возможна полная анурия (прекращение поступления мочи в мочевой пузырь).
Классификация и виды
Шоковое состояние классифицируется на различные виды, основными среди которых являются следующие:
Рефлекторный
Происходят такие явления:
В результате таких явлений возникает стрессовая ситуация, которая приводит к недостаточному компенсаторному повышению сосудистого сопротивления – рефлекторному кардиогенному шоку.
Такой форме характерно развитие коллапса или резкой артериальной гипотензии, если больной перенес инфаркт миокарда при некупированном болевом синдроме. Коллаптоидное состояние проявляться яркими симптомами:
- бледный кожный покров;
- повышенная потливость;
- низкое артериальное давление;
- учащение частоты сердечных сокращений;
- малое наполнение пульса.
Рефлекторный шок имеет непродолжительный характер и благодаря адекватному обезболиванию быстро подается купированию. Чтобы восстановить центральную гемодинамику, вводятся небольшие вазопрессорные препараты.
Аритмический
Развивается пароксизмальная тахиаритмия или брадикардия, что приводит к гемодинамическим нарушениям и кардиогенному шоку. Отмечаются нарушения сердечного ритма или ее проводимости, что становится причиной выраженного расстройства центральной гемодинамики.

Симптомы шока исчезнут после того, как нарушения будут купированы, а синусовой ритм – восстановлен, поскольку это приведет к быстрой нормализации наносной функции сердца.
Случается обширное поражение миокарда – некроз поражает от 40% массы миокарда левого желудка. Это является причиной резкого снижения насосной функции сердца. Часто такие больные страдают от гипокинетического типа гемодинамики, при котором часто проявляются симптомы отека легких.
Точные признаки зависят от давления заклинивания легочных капилляров:
- 18 мм рт. ст. – застойные проявления в легких;
- от 18 до 25 мм рт. ст. – умеренные проявления отека легких;
- от 25 до 30 мм рт. ст. – ярко выраженные клинические проявления;
- от 30 мм рт. ст. – весь комплекс клинических проявлений отека легких.
Как правило, признаки истинного кардиогенного шока выявляются спустя 2-3 часа после того как случился инфаркт миокарда.
Ареактивный
Данная форма шока аналогична с истинной формой за тем исключением, что сопровождается более выраженными патогенетическими факторами, которые имеют продолжительный характер. При таком шоке на организм не производят воздействие какие-либо лечебные мероприятия, поэтому он и называется ареактивным.
Разрыв миокарда
Инфаркт миокарда сопровождается внутренними и наружными разрывами миокарда, что сопровождается следующей клинической картиной:
- изливающая кровь раздражает рецепторы перикарда, что проводит к резкому рефлекторному падению артериального давления (коллапсу);
- если случился наружный разрыв, тампонады сердца препятствуют сокращению сердца;
- если случился внутренний разрыв, определенные отделы сердца получают резко выраженную перегрузку;
- падает сократительная функция миокарда.
Меры диагностики
Распознается осложнение по клиническим признакам, в том числе по шоковому индексу. Помимо этого, могут проводиться следующие методы обследования:
- электрокардиография для выявления локализации и стадии инфаркта или ишемии, а также обширности и глубины повреждений;
- эхокардиография – УЗИ сердца, при котором оценивается фракция выброса, а также оценивается степень понижения сократительной возможности миокарда;
- ангиография – контрастное рентгенологическое исследование кровеносных сосудов (рентгеноконтрастный метод).
Алгоритм неотложной помощи при кардиогенном шоке
Если у больного наблюдаются симптомы кардиогенного шока, до момента приезда работников скорой медицинской помощи необходимо провести следующие действия:

Далее первую неотложную помощь уже оказывают медработники. При тяжелой форме кардиогенного шока транспортировка человека невозможна. Предпринимают все меры, чтобы вывести его из критического состояния – стабилизируют частоту сердечных сокращений и артериальное давление. Когда состояние больного нормализуется, его транспортируют на специальной реанимационной машине в отделение интенсивной терапии.
Медработники могут выполнить следующие действия:
- ввести наркотические анальгетики, каковыми являются Морфин, Промедол, Фентанил, Дроперидол;
- внутривенно ввести 1% раствор Мезатона и вместе с тем подкожно или внутримышечно Кордиамин, 10% раствор кофеина или 5% раствор эфедрина (препараты, возможно, потребуется вводить через каждые 2 часа);
- назначить капельное внутривенное вливание 0,2% раствора норадреналина;
- прописать закись азота для снятия болевого приступа;
- провести кислородотерапию;
- ввести Атропин или Эфедрин в случае брадикардии или блокады сердца;
- ввести внутривенно 1% раствор Лидокаина в случае желудочковой экстрасистолии;
- провести электрическую стимуляцию в случае блокады сердца, а если же диагностирована желудочковая пароксизмальная тахикардия или фибрилляция желудков – электрическую дефибрилляцию сердца;
- подключить больного к аппарату искусственной вентиляции легких (если дыхание остановилось или отмечается выраженная одышка – от 40 в минуту);
- провести оперативное вмешательство, если шок вызван ранением и тампонадой, при этом возможно применение обезболивающих и сердечных гликозидов (операция проводится спустя 4-8 часов с момента начала инфаркта, восстанавливает проходимость венечных артерий, сохраняется миокард и прерывает порочный круг развития шока).

Дальнейшее лечение определяется в зависимости от причины шока и проводится под наблюдением реаниматолога. Если всё в порядке, больного переводят в общую палату.
Профилактические меры
Чтобы не допустить развития кардиогенного шока, необходимо придерживаться таких советов:
- своевременно и адекватно лечить любые сердечные-сосудистые заболевания – аритмию, миокард, инфаркт миокарда и проч.
- правильно питаться;
- следовать схеме труда и отдыха;
- отказаться от вредных привычек;
- заниматься умеренными физическими нагрузками;
- бороться со стрессовыми состояниями.
Кардиогенный шок у детей
Такая форма шока не характерна в детском возрасте, но может наблюдаться в связи с нарушением сократительной функции миокарда. Как правило, такое состояние сопровождается признаками недостаточности правого или левого желудка, поскольку детям чаще характерно развитие сердечной недостаточности при врожденном пороке сердца или миокарда.
В таком состоянии у ребенка регистрируют снижение вольтажа на ЭКГ и изменение интервала ST и зубца T, а также признаки кардиомегалии на грудной клетке по результатам рентгенографии.
Чтобы спасти больного, нужно выполнить действия по неотложной помощи по ранее приведенному алгоритму для взрослых. Далее медработники проводят терапию для увеличения сократимости миокарда, для чего вводятся инотропные препараты.
Итак, частым продолжением инфаркта миокарда является кардиогенный шок. Такое состояние может привести к летальному исходу, поэтому больному требуется оказать правильную неотложную помощь для нормализации его сердечного ритма и усиления сократительной способности миокарда.
http://serdce.biz/zabolevaniya/ibs/miokarda/kardiogennyj-shok.html
Неотложная помощь при кардиогенном шоке — клинические симптомы, причины и лечение
При резком падении артериального давления имеет место критическое состояние у больного, поскольку нагрузка на сердце распределена неправильно, и развивается кардиогенный шок (КШ). По сути, это осложнение инфаркта миокарда, которое может стоить пациенту жизни. Эффективное лечение кардиогенного шока проводится в условиях немедленной госпитализации, а меры своевременной и неотложной помощи могут быть проведены в домашней обстановке при слаженных действиях медицинского работника, родственника потерпевшего.
Что такое кардиогенный шок
Если острая артериальная гипотензия достигает своего критического предела, наблюдается нарушение системного кровообращения, падение кровяного давления, снижение сократительной способности миокарда, ощутимые сбои в работе нервной системы и почек. Такие аномалии в организме пациента получили обобщенное название аритмогенный шок, который в 50-70% всех клинических картин является основной причиной смерти пострадавшего. Чтобы сократить риск развития таких серьезных осложнений инфаркта, рекомендуется своевременно пролечить основную болезнь сердца.

Чтобы своевременно начать интенсивную терапию, важно обратить внимание не только на признаки характерного недуга, но и на течение патологического процесса, его особенности. При кардиогенном шоке сердце не способно в полном объеме перекачивать кровь и направлять ее в полость сосудов. Поскольку сосудистые стенки патологически расширены в этот момент, наблюдается резкое падение артериального давления. В результате кровь не поступает к коре головного мозга, прогрессирует кислородное голодание, формируются обширные очаги некроза, и головной мозг отмирает.
Признаки заболевания зависят от степени тяжести патологического процесса. В одних клинических картинах у больного еще есть шансы на положительную динамику при своевременно оказанной квалифицированной помощи, а другие пациенты сразу умирают независимо от медицинского участия. Выживаемость при таком критическом состоянии минимальная, но, в любом случае, действовать требуется незамедлительно. Подозрительными должны стать следующие клинические симптомы КШ:
- резкое снижение артериального давления;
- тахикардия;
- выступание холодного пота;
- бледные кожные покровы;
- охлаждение конечностей;
- учащение пульса;
- панический страх;
- отек нижних конечностей;
- заторможенность реакции, глубокая кома;
- нарушение диуреза (анурия);
- резкая боль области грудины;
- спутанность, расстройство или полная потеря сознания;
- понижение тонуса вен нижних конечностей.

Причины КШ
Возникновению патологии предшествует ряд патогенных факторов, среди которых самым распространенным является инфаркт миокарда. Не редко такой ишемический шок становится опасным последствием прогрессирующего миокардита и следствием интоксикации организма кардиотоксическими веществами. Другие патогенные факторы, присутствующие в жизни человека, подробно изложены ниже:
- тяжеля форма аритмии, брадиаритмия;
- нарушение насосной функции миокарда;
- эмболия легочной артерии;
- тампонада желудочков;
- тромбоз коронарной артерии;
- полная блокада сердца;
- пневмоторакс.
Такое опасное состояние может развиваться в детском возрасте, чревато скоропостижным летальным исходом. У детей шок кардиогенный компенсируется резким скачком сердечных сокращений и патологическим сужением кровеносных сосудов (вазоконстрикция). При быстром реагировании на тревожную симптоматику жизнь маленького пациента еще можно спасти. В этой клинической картине гипотензия считается поздним признаком кардиогенного шока, требует немедленного проведения реанимационных мероприятий в условиях срочной госпитализации.
Классификация
В современной кардиологии по форме выделяют следующие виды кардиогенного шока с кратким описанием каждого патологического процесса:
Диагностика
Чтобы поставить окончательный диагноз, требуется провести подробное обследование организма, выполнить ряд лабораторных исследований в условиях стационара. Диагностика КШ начинается со сбора данных анамнеза, а продолжается визуальным осмотром больного. Врача настораживают глухие тоны сердца, сниженный пульс, затрудненное поверхностное дыхание, бледность кожи и низкая температура тела.
Однако таких симптомов не хватает для постановки окончательного диагноза, дополнительные клинические обследования, требуемые при подозрении на обширны патологии миокарда, представлены ниже:
В зависимости от степени и области поражения левого или правого желудочка миокарда, после подробной диагностики врач определяет эффективную схему лечения, но предварительно проводит ряд реанимационных мероприятий. В противном случае влияние на внутренние органы и системы губительное, и пациент, не дождавшись лечебных мероприятий, можно в скором будущем скончаться. Длительность реанимационных мероприятий должна быть минимальной, а положительная гемодинамика максимальной. Приводить пациента в чувство обязан специалист, родственники пострадавшего не должны медлить.
Первая помощь
При вызове скорой помощи пациенту не требуется самовольно давать лекарства, не до конца понимая механизм их действия в организме. В противном случае можно спровоцировать сердечную недостаточность и только осложнить критическое состояние клинического больного. Рекомендуется оставить пациента в покое, обеспечить доступ кислорода, выполнить технику искусственного дыхания.
По приезду кареты скорой помощи больному проводят реанимационные мероприятия еще в реанимобиле, основная цель которых – повысить артериальное давление (уровень диастолический и систолический по необходимости). Для этого врачи выполняют:
- введение обезболивающий препаратов;
- кислородное ингаляции;
- внутривенно введение жидкости;
- интубация трахеи;
- дефибрилляция желудочков;
- мониторинг гемодинамики;
- непрямой массаж миокарда.
Медикаментозный метод
Эффективное лечение кардиогенного шока носит патогенетический, симптоматический характер, а проводится только после комплексного обследования всего организма. В противном случае медицинские противопоказания и побочные явления могут только осложнить и без того не легкую участь пациента, спровоцировать массовые осложнения, скоропостижный летальный исход. К пострадавшему требуется особенный подход, причем немаловажную роль в положительной динамике играет сбор данных анамнеза. Итак:
Если по результатам консервативного лечения признаки кардиогенного шока не отступают, врачи рекомендуют хирургическое вмешательство для спасения жизни клинического больного. Проводится операция в реанимации при использовании специального медицинского оборудования. Хорошо известны своей высокой эффективностью две оперативных методики. Это:
Осложнения
Если отсутствуют своевременные реанимационные мероприятия, кардиогенный шок может стать причиной летального исхода пациента любой возрастной категории. Легким такое состояние сложно назвать, а среди других осложнений со здоровьем врачи также не исключают сердечную недостаточность, глубокую кому, тромбоз головного мозга, трофическую язву органов ЖКТ.
Профилактика кардиогенного шока
Чтобы избежать таких смертельных осложнений и в целом предупредить развитие шока кардиогенного, требуется ни на миллиметр не отступать от выполнения следующих профилактических мероприятий:
- отказаться от всех вредных привычек;
- контролировать физические нагрузки на организм;
- вести здоровый образ жизни;
- выбирать правильное питание;
- избегать стрессов.