Антибиотики могут быть вредны для сердца — «Московский Доктор»
Может ли болеть сердце от антибиотиков
Запишитесь к специалисту прямо на сайте. Мы перезвоним Вам в течении 2-х минут .
Перезвоним Вам в течении 1 минуты
Антибиотики могут быть вредны для сердца

Ни для кого не является секретом, что прием антибиотиков в некоторых случаях позволяет спасти жизнь человеку, не дать той или иной инфекционной болезни развиваться дальше. Но, антибиотики не такие безобидные препараты. Вместе с вредными бактериями, они уничтожают и полезные, тем самым, снижая иммунитет. Однако, помимо этого, выясняются все новые факты. Оказывается побочных действий у некоторых антибиотиков намного больше, чем кажется. Датские ученые в ходе новых исследований выяснили, что прием антибиотиков негативно влияет на сердечно-сосудистую систему человека. Оказалось, что прием, например, такого распространенного антибиотика, как кларитромицин, существенно повышает риски того, что сердце может остановиться внезапно. Данный антибиотик относиться к классу маклоридных. Используют его при лечении различных бактериальных инфекций, например, отита, бронхита, пневмонии, горла, кожных инфекционных заболеваний и не только. До недавнего времени врачи были уверены, что антибиотики данной группы являются одними из самых безвредных. Да и пациенты легко переносят их.
Но ученые из Университета Копенгагена выяснили, что данный класс антибиотиков влияет на длительность электрической активности сердца повышая ее. Повышается QT-интервал. Это может вызвать аритмию. А аритмия – это любой ритм сердца, который отличается от нормального. Аритмия может значительно нарушить сократительную активность сердца, что рискует привести к серьезным осложнениям, в числе которых и инсульт, и внезапная остановка сердца. Ученые обратились к статистической информации и проанализировали данные почти 5 миллионов человек в возрасте 40-74 лет с 1997 по 2011 год. Добровольцам в течение недели давали несколько видов антибиотиков. За время обследования возникло 285 случаев внезапной остановки сердца. Из них 32 остановки сердца произошли на фоне приема такого антибиотика, как рокситромицин, а 18 – на фоне приема кларитромицина. В ходе исследования ученые также обращали внимание на пол, возраст, уровень риска смерти в начале и в конце исследования. Также учитывался факт приема пациентами каких-то других препаратов, которые могли им назначить из-за тех или иных проблем со здоровьем. Датским ученым удалось выяснить, что, например, прием кларитромицина в течение продолжительного времени, существенно повышал риск остановки сердца почти на 76%.
Поэтому теперь они советуют врачам, решившим назначить своим пациентам антибиотики, относящиеся к данному классу, тщательно проверить все риски, узнать, все ли в порядке у него с сердечно-сосудистой системой, нет ли каких-то врожденных или приобретенных патологий и т. д. Кстати, в ходе исследования, когда добровольцам давали несколько видов антибиотиков, меньше всего побочных эффектов показал пенициллин IV. На это врачам также следует обратить внимание, если есть возможность заменить данным антибиотиком класс маклоридных. Это позволит существенно снизить риски осложнений.
Может ли болеть сердце от антибиотиков
Какие лекарства чаще всего на слуху в сезон простуд и их осложнений? Конечно, антибиотики! Нелеченная простуда, пневмония, бронхит – повод принимать противомикробные препараты, в том числе и для сердечников. Вот только настораживают скрытые от неопытного глаза изменения на ЭКГ, которые провоцируют жизнеопасные аритмии. Поэтому говорим о том, почему прием некоторых антибиотиков может угрожать вашему сердцу.
Внимательно читайте лист-вкладыш к антибиотику
То, что отдельные антибиотики могут спровоцировать изменения в ЭКГ, не секрет. Об этом написано в листе-вкладыше к препарату (смотри раздел «Побочное действие»).
Например, разворачиваем аннотацию к азитромицину, читаем:
«Со стороны сердечно-сосудистой системы: нечасто – ощущение сердцебиения, приливы крови к лицу; неизвестная частота – снижение АД, увеличение интервала QT на ЭКГ, аритмия типа«пируэт», желудочковая тахикардия».
Берем антибиотик кларитромицин. Разворачиваем побочные эффекты: «Со стороны сердечно-сосудистой системы: редко – желудочковые аритмии у пациентов с удлиненным интервалом QT».
Напоследок – эритромицин: «Со стороны сердечно-сосудистой системы: редко – тахикардия, удлинение интервала QT на ЭКГ, мерцание и/или трепетание предсердий (у больных с удлиненным интервалом QT на ЭКГ)». Конечно, пишут сухими медицинскими терминами, но – пишут.
Опасные для жизни антибиотики: макролиды (с окончанием на -мицин)
Одна из групп антибиотиков, которые могут спровоцировать жизнеопасные нарушения сердечного ритма, – макролиды. К ним относят все лекарства, названия которых заканчиваются на -мицин: эритромицин, кларитромицин, азитромицин, спирамицин, клиндамицин, рокситромицин.
Эксперименты на животных показали, что на первом месте в угрожающей группе – эритромицин, за ним – кларитромицин, далее – азитромицин (Ohtani H., Taninaka C., Hanada E. et al. Comparative pharmacodynamic analysis of QT interval prolongation indused by the makrolides clarithromycin, rox ithromycin and azithromycin. Chemotherapy. 2000; 44: 2630-2637).
Дело в том, что у макролидов есть аритмогенная активность (то есть их прием ведет к нарушению проведения сердечного импульса). Плюс их прием вызывает мощную блокаду ферментов системы цитохрома Р450 в печени (ответственных за переработку лекарств). Это повышает концентрацию в крови других препаратов (мочегонных средств, некоторых противоаритмических препаратов: новокаинамида, амиодарона, соталола), которые вызывают схожие изменения в ЭКГ (Owens R. Risk Assessment for Antimicrobial Agent-Induced QTc Interval Prolongation and Torsades de Pointes. Pharmacotherapy. 2001; 21: 310-319).
Опасные для жизни антибиотики: фторхинолоны (с окончанием на – оксацин)
Еще одна потенциально опасная группа антибиотиков – фторхинолоны. Их «визитная карточка» – окончание -оксацин: левофлоксацин, офлоксацин, спарфлоксацин.
В базе данных FDA (Food and Drug Administration – агентство Министерства здравоохранения и социальных служб США) содержится 15 сообщений о 10 млн случаях желудочковых аритмий или остановках сердца при приеме левофлоксацина и 145 сообщений о развитии тяжелых, в том числе смертельных аритмий при реакции на спарфлоксацин (Ball P. New antibiotics for community-acquired lower respiratory tract infections: improved activity at a cost. International Journal of Antimicrobial Agents. 2000; 16: 263-272).
Ципрофлоксацин, напротив, названные побочные эффекты вызывает крайне редко (по-видимому, это связано с точкой приложения лекарства – почками, а не лёгкими, как для более аритмогенных препаратов).
Факторы риска при приеме фторхинолонов – высокие дозировки и внутривенное введение (Meyer F.P., Geller J.C. QT-Intervall-Verlangerung durch Pharmaka. Kardiotoxizitat von Arzneimitteln. Monatsschr Kinderheilkd. 2004).
Когда мы сталкиваемся с макролидами и фторхинолонами: при больном горле и почках, при пневмонии и язве желудка
С первого взгляда может показаться, что эта информация cardio.today неактуальна для обывателя. Редкие по частоте нарушения ритма обычно читаются в аннотациях по диагонали. Но посмотрим на ситуацию с другой стороны.
Эритромицином до недавнего времени (а пожилые врачи – по-прежнему) лечили больное горло – ангины, тонзиллиты.
Азитромицин – один из основных антибиотиков, которые сегодня назначают в комплексном лечении бронхита и при долечивании после больницы пневмонии. Левофлоксацином лечат тяжелые пневмонии (согласитесь, в наше время осложненное течение гриппа – не редкость).
Кларитромицин дополняет схему лечения язвенной болезни, цель – убить микроб, провоцирующий воспаление слизистой желудка и 12-типерстной кишки. Офлоксацин часто назначают при болезнях почек и мочевого пузыря.
Так или иначе, мы сталкиваемся с опасными группами антибиотиков чаще, чем хотелось бы.
Принимаете антибиотики? Делайте ЭКГ!
Антибиотики нарушают равномерность расслабления сердечной мышцы, тем самым создавая в ней участки повышенной возбудимости.
В медицине такие изменения называют «электрической нестабильностью миокарда». Эти процессы не видны при УЗИ сердца, их можно обнаружить только на ЭКГ в виде удлинения интервала QT, отвечающего за расслабление сердца (Camm J., Malik M., Yee Guan Yap. Acquired long QT syndrome. – Blackwell Futura, 2004. – 208 p.). Критическое увеличение продолжительности интервала QT запускает развитие угрожающей жизни желудочковой тахикардии типа «пируэт» (от франц. «torsades de pointes») и механизм внезапной смерти (Committee for Proprietary Medicinal Products. Points to consider: the assessment of the potential for QT interval prolongation by non-cardiovascular medicinal products. London: CPMP, 1997).
Развитию названной побочной реакции при приеме антибиотиков способствуют:
- наследственная предрасположенность,
- заболевания сердца (особенно застойная сердечная недостаточность, редкий пульс, атриовентрикулярная блокада),
- нарушения электролитов крови (дефицит калия и магния).
Женщины – контингент, более подверженный угрозе развития опасных аритмий, нежели мужчины (Federal Drug Commission. FDA/PhRMA task force to assess QT risk by pre-clinical markers. Pink Sheet. 1999; 61:15-16).
http://cardio.today/self-control/tests/dangerous-antibiotics/
Аритмия и антибиотики
Страдающим от болезней сердечно-сосудистой системы людям необходимо очень аккуратно подходить к выбору любых медикаментов. От бронхита или отита не застрахован никто, однако антибиотики, которыми лечат эти болезни у обычных пациентов, могут стать причиной тяжелых последствий у человека с аритмией или сердечными патологиями.

Как влияют антибиотики на аритмию?
Изобретение антибиотиков в 40-х годах прошлого столетия стало прорывом в медицине. Они помогли спасти сотни тысяч жизней с того момента. Несмотря на невероятную пользу, приносимую человеку, антибиотики убивают вместе с болезнетворными бактериями и полезные, иногда нанося ощутимый вред для организма и снижая защитные функции. Кроме того, появляются и новые сведения. Исследования побочных явлений не прекращались и со временем выяснилось, что антибиотики отрицательно действуют на сосуды и сердце. Например, вероятность внезапной остановки сердца резко возрастает при приеме «Кларитромицина». Это средство широко применяют при лечении бронхитов, инфекций, пневмоний, и хорошо переносится большинством пациентов.
Если у пациента аритмия или другие болезни сердца, даже при простой простуде нужно предупреждать об этом терапевта.
Исследования
Южнокаролинским университетом проводились многолетние исследования влияния антибиотиков на состояние здоровья людей с нарушениями сердечно-сосудистой системы. Использовались препараты «Азитромицин» на почти 600000 человек, «Амоксициклин» почти на миллионе, и «Левофлоксацин» на 200000 людей. 56,4 года — это средний возраст группы. Препараты использовали для лечения обструктивного бронхита (14%), острых инфекций уха, горла или носа (30%) и других болезней, вызванных различными видами инфекций.
Выяснилось, что абсолютный риск летального исхода при приеме медикаментов такого типа невысок. Однако лечение «Левофлоксацином» и «Азитромицином» сильно увеличивает ее вероятность. Зафиксированы 154 и 324 летальных исхода на 1000000 человек при приеме 5 и 10 суток «Амоксициллина», 228 и 422 гибели после лечения»Анизотропином» и 384 и 714 случая после курса «Левофлоксацина»
Общие выводы не утешают: 5 дней лечения удваивают риск смертельного исхода, возможность развития аритмии после приема «Анизотропина» — 77%. Детальный анализ всех условий и причин говорит о том, что наиболее опасным для людей с болезнями сердечно-сосудистой системы является «Левофлоксацин». На аритмию этот медикамент влияет аналогично «Анизотропину».
Подобные исследования проводились учеными различных высших школ во всех уголках мира, напечатано множество научных статей в ведущих медицинских журналах. Их выводы единогласны: сочетание приема антибиотиков с брадикардией, аритмией, недостатком калия или магния, пожилым возрастом, усиливает вероятность возникновения побочных эффектов. В некоторых исследованиях утверждается, что для таких людей риск можно минимизировать, проведя перед началом терапии ЭКГ.
http://etodavlenie.ru/aritmiya/izlechenie/antibiotiki-pri-aritmii.html
Побочные реакции на прием антибиотиков
Несмотря на высокую эффективность в лечении многих инфекционных болезней, сфера применения антибиотиков значительно ограничивается побочными реакциями, возникающими на фоне лечения с использованием этих препаратов. Побочные реакции на антибиотики могут быть самые разнообразные: от простой тошноты до необратимых изменений красного костного мозга. Основной причиной развития побочных реакций на антибиотики является нарушение принципов их использования, часто по невнимательности как лечащего врача так и пациента.
Что такое побочные реакции и от чего зависит их возникновение?
Побочными реакциями в медицине и фармакологии называют некоторые эффекты или феномены патологического характера, возникающие на фоне применения того или иного лекарственного препарата. Побочные реакции на антибиотики всегда связаны с их приемом и, как правило, проходят после прекращения лечения или после смены препарата.
Возникновение побочных реакций на антибиотики – это сложный патофизиологический процесс в развитии, которого принимает участие множество факторов. С одной стороны риск возникновения побочных реакций определяется свойствами самого антибиотика, а с другой стороны реакцией на него организма больного.
Например, известен тот факт, что пенициллины относятся к малотоксичным антибиотикам (это характерная особенность пенициллина), однако в сенсибилизированном организме пенициллин может вызвать появление аллергической реакции, развитие которой зависит от индивидуальных особенностей организма.
Также возникновение побочных реакций зависит от дозы используемого антибиотика и от длительности лечения, В большинстве случаев частота и тяжесть побочных эффектов на антибиотики возрастает одновременно с увеличением дозы или длительности лечения.
Возникновение некоторых побочных реакций зависит от лекарственной формы используемого антибиотика (таблетки или инъекции). Например, тошнота как побочный феномен, наиболее характерна для антибиотиков, принимаемых внутрь.
Какими могут быть побочные реакции при использовании антибиотиков?
Расстройства со стороны пищеварительной системы в виде тошноты, рвоты, поноса, запоров возникают при использовании многих препаратов и связаны, главным образом, с раздражением слизистой оболочки пищеварительного тракта антибиотиками. Как правило, тошнота, рвота или дискомфорт в животе возникают сразу после приема лекарства (антибиотика) и проходят по мере всасывания лекарства в кишечнике. Устранение тошноты или рвоты может быть достигнуто за счет перехода с таблеток на инъекции антибиотиков или (если это возможно) прием антибиотиков после еды (пища защищает слизистую пищеварительного тракта от прямого контакта с антибиотиками).
Если пищеварительные расстройства связаны с раздражающим действием антибиотика, то они проходят после окончаний курса лечения. Однако причина расстройства пищеварения может быть и совершенно иной: нарушение состава микрофлоры кишечника (кишечный дисбактериоз).
Кишечные дисбактериоз – это специфический побочный эффект, возникающий на фоне лечения антибиотиками. Нарушение состава микрофлоры кишечника связано с гибелью полезных штаммов бактерий, населяющих кишечник под действием антибиотиков. Виной этому является широкий спектр действия некоторых антибиотиков, который включает и представителей нормальной микрофлоры кишечника. Это значит, что антибиотики уничтожают не только вредных микробов, но и полезных, чувствительных к данному препарату. Симптомы дисбактериоза кишечника (понос, запоры, вздутие живота) появляются спустя некоторое время после начала лечения и часто не проходят после его окончания.
Тяжелым проявление дисбактериоза кишечника является недостаток витамина К, который проявляется в виде кровотечений из носа, десен, появлением подкожных гематом. Наибольшая опасность возникновения дисбактериоза кишечника связана с использованием сильных антибиотиков (тетрациклины, цефалоспорины, аминогликозиды) и в особенности их форм для приема внутрь (таблетки, капсулы).
Ввиду риска установления дисбактериоза кишечника лечение антибиотиками должно сопровождаться лечением по восстановлению микрофлоры кишечника. Для этого используются лекарства (Линекс, Хилак), содержащие штаммы полезных бактерий, невосприимчивых к действию большинства антибиотиков. Другим способом избежания дисбактериоза кишечника является использование антибиотиков узкого спектра действия, которые уничтожают только микробов, возбудителей болезни и не нарушают состава микрофлоры кишечника.
Аллергические реакции могут возникнуть на все известные антибиотики, так как все они являются веществами чужеродными для нашего организма. Аллергия на антибиотики является одним из видов лекарственной аллергии.
Проявляться аллергия может самым разнообразным образом: появление высыпаний на коже, зуд кожи, крапивница, ангионевротический отек, анафилактический шок.
Чаще всего аллергия наблюдается на фоне лечения антибиотиками из группы пенициллинов или цефалоспоринов. При этом интенсивность аллергической реакции может быть настолько высокой, что возможность использования этих препаратов полностью исключается. Ввиду общности структуры пенициллинов и цефалоспоринов может возникнуть перекрестная аллергия, то есть организм больного чувствительного к пенициллинам отвечает аллергией на введение цефалоспоринов.
Преодоление лекарственной аллергии на антибиотики достигается за счет смены препарата. Например, при наличии аллергии на пенициллины их заменяют макролидами.
В некоторых случаях лекарственная аллергия на антибиотики может принимать тяжелый характер и ставить под угрозу жизнь пациента. Такими формами аллергии являются анафилактический шок (генерализированная аллергическая реакция), синдром Стивена-Джонса (омертвение верхних слоев кожи), гемолитическая анемия.
Кандидоз полости рта и влагалища – это еще одна распространенная побочная реакция на прием антибиотиков. Как известно, кандидоз (молочница) это также инфекционное заболевание, но вызывается оно не бактериями, а грибками, нечувствительными к действию обычных антибиотиков. В нашем организме рост грибков сдерживается популяциями бактерий, однако при назначении антибиотиков состав нормальной микрофлоры нашего организма (полости рта, влагалища, кишечника) нарушается, полезные бактерии гибнут, а грибки безразличные по отношению к используемым антибиотикам получают возможность активно размножаться. Таким образом, молочница является одним из проявления дисбактериоза.
Для профилактики и лечения молочницы одновременно с антибиотиками рекомендуется принимать противогрибковые препараты. Также возможно локальное лечение и использованием локальных антисептиков и противогрибковых препаратов.
Нефротоксичный и гепатотоксичный эффекты заключаются в поражении тканей печени и почек из-за токсического действия антибиотиков. Нефротоксичекий и гепатотоксический эффекты, в основном, зависят от используемой дозы антибиотика и состояния организма больного.
Наибольший риск поражения печени и почек наблюдается при использовании больших доз антибиотиков у больных с уже существующими болезнями этих органов (пиелонефрит, гломерулонефрит, гепатит).
Нефротоксичность проявляется нарушением функции почек: сильная жажда, увеличение или уменьшение количества выделяемой мочи, боли в области поясницы, повышение уровня креатинина и мочевины в крови.
Поражение печени проявляется появлением желтухи, повышением температуры тела, обесцвечивание кала и потемнением мочи (типичные проявления гепатита).
Наибольшим гепато- и нефротоксичным эффектом обладают антибиотики из группы аминогликозидов, противотуберкулезные препараты, антибиотики из группы тетрациклина.
Нейротоксический эффект характеризуется поражением нервной системы. Наибольшим нейротоксическим потенциалом обладают антибиотики из группы аминогликозидов, тетрациклина. Легкие формы нейротоксичности проявляются головной болью, головокружениями. Тяжелые случаи нейротоксичности проявляются необратимым повреждением слухового нерва и вестибулярного аппарата (использование аминогликозидов у детей), глазных нервов.
Важно заметить, что нейротоксический потенциал антибиотиков обратно пропорционален возрасту больного: наибольшая опасность повреждения нервной системы под действием антибиотиков наблюдается у детей раннего возраста.
Гематологические нарушения – относятся к наиболее тяжелым побочным реакциям на антибиотики. Гематологические нарушения могут проявляться в форме гемолитической анемии, когда клетки крови разрушаются из-за оседания на них молекул антибиотиков или из-за токсического воздействия антибиотиков на клетки красного костного мозга (апластическая анемия, агранулоцитоз). Такое тяжелое поражение костного мозга может наблюдаться, например, при использовании Левомицетина (хлорамфеникол).
Местные реакции на месте введения антибиотиков зависят от метода введения антибиотика. Многие антибиотики при введении в организм, способны раздражать ткани, вызывая местные воспалительные реакции, образование абсцессов, аллергию.
При внутримышечном введении антибиотиков часто наблюдается образование болезненного инфильтрата (уплотнения) на месте инъекции. В некоторых случаях (при несоблюдении стерильности) на месте инъекции может образоваться нагноение (абсцесс).
При внутривенном введении антибиотиков возможно развитие воспаления стенок вен: флебит, проявляющийся появлением уплотненных болезненных тяжей по ходу вен.
Использование мазей или аэрозолей с антибиотиками может вызвать дерматит или конъюнктивит.
Антибиотики и беременность
Как известно, наибольшее действие антибиотики оказывают на ткани и клетки находящиеся в активном делении и развитии. Именно по этой причине использование любых антибиотиков во время беременности и кормления грудью крайне нежелательно. Большая часть существующих на данный момент антибиотиков не прошли соответствующих проверок на использование во время беременности и потому их использование во время беременности или кормления грудью должно проводиться с большой осторожностью и только в случаях, когда риск отказа от антибиотиков превышает риск причинения вреда ребенку.
Во время беременности и кормления грудью категорически запрещается использование антибиотиков из группы тетрациклинов и аминогликозидов.
Для получения более полной информации о побочных реакция антибиотиков рекомендуем внимательно изучить вкладыш приобретенного лекарства. Также желательно расспросить врача о возможности развития побочных явлений и тактике ваших действий в таком случае.
Библиография:
http://www.tiensmed.ru/news/pobochka-ne-huje-smerti.html
Антибиотики провоцируют сердечные приступы
28 ноября 2014 16:30 7
К примеру, частое и бесконтрольное потребление производных эритромицина может привести к внезапной остановке сердца, говорится в исследовании, опубликованном в журнале BMJ.
«Антибиотики вообще следует принимать с осторожностью, особенно тем людям, у которых есть проблемы с сердцем — аритмии, ишемическая болезнь или стенокардия», — говорит доктор Сюзанна Стейнборн, кардиолог из госпиталя Ленокс-Хилл в Нью- Йорке . Исследование, проведенное в датском институте, показывает, что некоторые препараты из группы макролидов (это антибиотики широкого спектра действия, которые применяются для лечения разных болезней — от бронхитов до половых и кожных инфекций) могут нарушать сердечный ритм. Как известно, аритмия может привести к инфаркту и остановке сердца.
Руководивший исследованием в датском университете доктор Андерс Хвиид рассказывает о проведении длительного эксперимента, за время которого были проанализированы результаты анализов нескольких миллионов людей в возрастной категории от 40 до 75 лет. Участники эксперимента добровольно принимали препараты из группы макролидов и антибиотики пенициллиновой группы. Результаты эксперименты пугающими: 285 внезапных остановок сердца при том, что среди участников не было людей с такими серьезными заболеваниями, которые имели высокий риск наступления внезапной сердечной смерти.
Результаты исследования показали, что применение некоторых макролидов увеличивает риск внезапного сердечного приступа на 75 % в сравнении с приемом пенициллина.
МНЕНИЕ СПЕЦИАЛИСТА
Анатолий Смирнитский, отолариноголог:
— Мне нередко приходится прописывать антибактериальные препараты при бронхитах, гайморитах. Есть острые состояния, когда без них не обойтись — это вопрос жизни и смерти. Но это непростые препараты, имеющие много возможных побочных действий. И даже врачу не всегда удается с первого раза подобрать тот антибиотик, который принесет организму лишь пользу. Назначение этих средств всегда требует предварительного обследования, знание анамнеза (то есть того, чем человек болел раньше, в том числе хронические болезни).
К тому же сейчас очень остро стоит вопрос о привыкании микробов к антибиотикам. Потому никогда и ни при каких обстоятельствах на покупайте и не пейте антибиотики самостоятельно или потому, что такой-то препарат когда-то вам помог. Эту группу лекарств должен назначить только врач.
Еще больше материалов по теме: «Здоровье: Новости медицины»
http://www.kp.ru/daily/26313/3192358/
Как антибиотики влияют на работу сердца
Специалисты рассказали, как антибиотики влияют на работу сердца. Очередное исследование свойств антибиотиков, проведенное учеными, показало, что достаточно распространенное лекарство кларитромицин, способствует увеличению риска остановки сердца.

Кларитромицин обычно используется для лечения пневмонии, бронхита, инфекций полости горла, кожи и других аналогичных недугов.
Как сообщили исследователи, макролидные антибиотики, попадая в организм, способствуют увеличению длительности электрической активности сердца под названием QT-интервал, что в итоге может вызвать патологический сердечный ритм. Аритмия является фактором риска для развития инсульта или остановки сердца.
В рамках изучения данного вопроса, старший исследователь с коллегами провел анализ медицинских показателей более чем 5 миллионов датчан взрослого возраста 40-74 лет, с 1997 по 2011 год. Добровольцам необходимо было в течение недели принимать антибиотики рокситромицин, пенициллин IV и кларитромицин. Стоит сказать, что пенициллин не был определен как фактор развития болезней сердца.
В исследовании не принимали участие добровольцы, у которых наблюдался риск наступления смерти в начале исследования. Пока длился эксперимент, произошло 285 внезапных остановок сердца. Из них 32 случая произошло у тех, кто принимал рокситромицин, а 18 – кларитромицин. С учетом таких факторов как пол участников, их возраст, а также риск смерти в конце, или начале исследования, а также с учетом применения других лекарств, ученые подытожили, что прием кларитромицина увеличивает риск внезапной остановки сердца на 76%.
http://ekabu.ru/98255-kak-antibiotiki-vliyayut-na-rabotu-serdca.html
Пациенты после антибиотиков. Восстановление после антибиотиков.
Последствия приема антибиотиков. Сдвиги в организме ближайшие и отдаленные. Методы безопасной коррекции. Фитооздоровление нормальной микрофлоры. Восстановление функций тела. Питание после курса антибиотиков. Пути приведения себя в порядок.
Антибиотики – высокоактивные биологические токсины, которые используются в медицине массово в борьбе с микроорганизмами.
Это вещества грибкового, микробиологического, полусинтетического или синтетического происхождения.
Дисбактериоз после антибиотиков
– неотвратимое и прямое следствие антибиотикотерапии. В качестве компенсации предлагают аптечные препараты с микрофлорой.
Источником подселяемой микрофлоры, как правило, служит содержимое кишечника убойного скота. Чаще всего коров и телят. Содержимое отмывают – берут микробы — пересевают несколько раз на питательных средах, чтобы размножить и затем перерабатывают в порошки, таблетки, капли и т.п.
Даже в молоко добавляют… Но это ведь коровьи кишечные друзья. Да и коровы получали длительные курсы антибиотиков и вакцин в качестве санитарной обработки.
Насколько эти бактерии безопасны для больного человека?
Недавно мир облетела новость, австралийское исследование зафиксировало, что детское питание с пробиотическими полезными бактериями, вызвали у младенцев резкие кишечные колики.
Это противоречит идее о том, что надо наводнять продукты несвойсвенной микрофлорой. И в то же время, подтверждает концепцию о мудрости природы и о существовании симбиоза макроорганизма с микроорганизмами.
Аллергия после антибиотиков
– также как и дисбактериоз, является следствием нарушения слаженной работы микрофлоры и иммунной системы.
Аллергия может протекать по острому типу – анафилактический шок, отек Квинке, крапивница, либо по замедленному типу – аллергический дерматит (атопический дерматит), поллинозы, экзема, аутоиммунные реакции (аутоиммунные болезни).
Хроническая аллергия может развиться спустя месяцы после курса антибиотиков и поэтому часто диагностируется как новое независимое заболевание.
Какие иные осложнения после антибиотикотерапии можно приобрести? Перечень осложнений неприятно длинный.
Диаррея после антибиотиков
– вызвана токсическим поражением слизистой кишечника и дисбактериозом. Привычное сообщество кишечной флоры резко нарушено.
Пища нормально не переваривается, а вещества, что попадают в кровь, вызывают раздражающее действие и интоксикацию.
Диаррея, кровь в стуле, слизь в стуле после антибиотиков
– тяжелое осложнение. Описано для клиндамицина, линкомицина, но не исключено и для других в виде отсроченного побочного эффекта.
Токсическое поражение стенки кишечника может ограничиться не только стойкой хронической воспалительной реакцией, но и перерасти в изъязвление желудочно-кишечного тракта.
И тогда в «послужном списке» пациента могут появиться такие диагнозы как язвенный стоматит, язва желудка, язва двенадцатиперстной кишки, язвенный энтерит (диагноз может звучать «болезнь Крона»), язвенный колит (диагноз может звучать «неспецифический язвенный колит, НЯК»).
Симптомы этих болезней часто пересекаются. Гастроэнтерологи обычно предлагают длительный курс лекарственных препаратов из групп сильнодействующих противовоспалительных средств.
Запоры после антибиотиков.
Слизистая кишечника подверглась химическому воздействию, рецепторы кишечника пострадали.
Нервная регуляция моторной функции кишки нарушена. Когда восстановится не известно.
Желательно не подсаживаться на сильные слабительные средства. Хоть при рекламе обещают «мягкий» эффект. Мягкий не значит физиологический. Попав в зависимость от слабительных средств можно травмировать моторику кишечника на длительный период.
Восстанавливать моторику рекомендуется физиологическими путями – питание, физкультура, фитотерапия, психотерапия, массаж. Один метод другие не заменяет. Применять надо все в комплексе.
Поражение костного мозга после антибиотиков
– редко фиксируемый побочный эффект после антибиотиков. Однако это не значит, что он редко развивается.
Антибиотики способны стойко поражать костный мозг, вплоть до гибели костного мозга.
Это указано в инструкциях в виде терминов – тромбоцитопения, лейкопения, агранулоцитоз, аплазия костного мозга, анемия .
Однако такое состояние может фиксироваться не сразу, а через какое-то время, ведь время жизни клеток крови – до нескольких месяцев.
В онкологической практике, где часто применяются противоопухолевые антибиотики, кровь больных смотрят быстро.
После противоопухолевых антибиотиков – иногда уже после первого же вливания количество клеток крови резко падает, вплоть до потребностей переливания донорской чужой крови.
Повторный эпизод химиотерапии переносится, как правило, еще хуже. В обычной жизни, люди сами часто себе устраивают такие сеансы химиотерапии, бесконтрольно принимая по поводу и без (для профилактики?!) противомикробные препараты.
Поражение костного мозга известно для препаратов рифампицина, левомицетина, сульфаниламидных (стрептоцид, уросульфан, сульфадимезин, сульфазин, фталазол, сульфодиметоксина и др.), метронидазола (трихопол), тинидазола, оксациллина, ампициллина, карбенициллина, а также для комбинированных препаратов, например амоксициллина с клавулановой кислотой (амоксиклава и др.), цефалоспоринов.
Температура после антибиотиков
– чаще всего бывает субфибрильная. То есть около 37 град по Цельсию. Что свидетельствует о вялотекущем хроническом воспалении.
Исход такого воспаления не предсказуем – завершится выздоровлением или перейдет в новую болезнь.
Резервы закончились, и вот болезнь спустилась на следующий еще более неблагоприятный уровень. Таким образом, бороться с субфибрильной температурой с помощью антибиотиков или жаропонижающих средств является неблагоразумным подходом, изнашивающим тело.
Необходимо напротив – повышать свой запас прочности – отдых и покой, фитоподдержка, позитивные эмоции, здоровая пища. Не рекомендуется в таком состоянии активно заниматься рабочими процессами, спортом, иными нагрузками, перегрузками.
Нарушение сердечного ритма, боли за грудиной
– для некоторых антибиотиков (фторхинолоны, ) свойственно токсическое поражение сердца.
Отеки после антибиотиков
– характеризуют степень поражения печени, почек, сердца, лимфатический застой.
Нарушение чувствительности рук, ног после антибиотиков
– некоторые антибиотики поражают нервную ткань. Периферическая полинейропатия характеризуется нарушением чувствительности в конечностях, а также болями в мышцах и суставах.
Известно, что периферическая полинейропатия может развиться после приема налидиксовой кислоты, рифампицина, фуразидина, фуразолидона, фурацилина, нитроксолина, природные пенициллины, каропенемы (имипенем), аминогликозидов (стрептомицин, канамицин, гентамицин, тобрамицин, амикацин), полимиксинов.
Иногда помимо периферической нейротоксичности, могут развиваться и центральные токсические эффекты – судороги, потеря слуха (аминогликозиды), галлюцинации, вестибулярные расстройства — головокружения.
Боли в суставах и мышцах после антибиотиков.
Медики такие симптомы упрямо связывают с микробной причиной, как правило, со стрептококками, хламидиями.
Поспорим с этим положением. Некоторые противомикробные средства напрямую повреждают соединительную ткань.
Например, о широко используемой группе фторхинолонов (ципрофлоксацин, офлоксацин, норфлоксацин) известно, что эти препараты способны вызывать тендиниты (воспаление сухожилий), способны повредить соединительную ткань вплоть до разрыва связок. Наверняка, возможны повреждения в более мелких масштабах, вызывающих боли в суставах и мышцах.
Обращались за помощью такие люди, которым были выставлены аутоиммунные диагнозы типа ревматоидного артрита, болезни Стилла, ювенильного ревматоидного артрита, фибромиалгии, а из опроса пациента становилось известно, что эти люди либо разово, либо многократно в недавнем времени проходили антибиотикотерапию.
Иные факторы риска или причины болей были не установлены, а сотрудники мед.учреждений в выписках указывали «болезнь неясного генеза».
Лекарственная причина аутоиммунных болезней в выписках не указывается.
Последствия могут быть быстрыми и тогда связь очевидна (как с диареей), а иногда последствия столь отдалены, что медикам уже и не «хочется» замечать эту связь (как с аплазией костного мозга и аутоиммунными болезнями).
Когда в середине 20 века появились антибиотики в широком доступе, то небольших доз было достаточно для чувствительного эффекта. На антибиотики возложили надежды по избавлению человечества от болезней.
Но уже к концу 20 века стало понятно, что люди подошли к некой границе.
Микробы так адаптировались, что теперь для такого же чувствительного эффекта, надо засунуть в капсулу вещество в тысячекратных дозах.
Микробы приобрели перекрестную устойчивость, то есть между собой \»по-дружески\» делятся геном устойчивости к антибиотикам похожей химической структуры.
Конечно, ученые синтезируют новые молекулы, но теперь эти новые молекулы даже в малых дозах столь токсичны, что жертвой оказывается, не только микробный мир, но и пациент.
Фитокабинет в Москве
Консультация с обеспечением фитосредствами на курс
Запись т 8 916 131 20 26
Прием ведет Меженина Галина Александровна
Восстановление пищеварения с помощью лекарственных растений.
На одном из докладов Общества фитотерапевтов микробиолог-инфекционист Погорельская Л.В. с коллегами сообщили о том, что восстановить нормальную микрофлору можно с помощью питания и применения дикорастущих трав в виде настоев и отваров сложных сборов.
В таком случае требуется от 1 до 3 лет. Можно и без трав, но сроки увеличится до 5-15 лет. Таким образом, очевидно, что сообщества микробов выживают и способны постепенно восстанавливаться и адаптироваться.
Степень и сроки восстановления после антибиотиков зависят от ряда факторов:
Рекомендации по восстановлению после антибиотиков:
1) Если в организме присутствуют очаги воспаления, связанные с бурным микробным ростом, то использовать противомикробные комплексные фитосборы. В случае кандидоза – противогрибковые сборы, экстракты, мази и масла.
2) Если страдает кишечник (запоры, диарея)– составить фитосборы, которые снимают воспаление со слизистой кишечника, спазмы, обволакивающие; диета, соответствующая тяжести болезни.
3) В острый период воспаления кишечника – делать массажи живота, поднимать тяжелое, интенсивная физкультура – не рекомендуются.
4) Если произошли гормональные сбои в организме после применения антибиотиков, то после фитосборов для кишечника использовать сборы, улучшающие гормональный фон.
5) Если развились аутоиммунные заболевания, то добавить гипоаллергенную диету, перейти на бессолевую диету, далее применяются индивидуальные программы в зависимости от остающихся жалоб.
6) При язвенных состояниях желудка и кишечника — частое дробное питание, тщательное пережевывание пищи, нейтральные на вкус блюда, обволакивающая пища, вареная на воде или пару.
Меженина Г.А., специалист по лекарственным растениям с высшим фармацевтическим образованием.
Используемые источники и материалы:
http://www.opencentre.ru/pacienty-posle-antibiotikov-vosstanovlenie-posle-antibiotikov/
Боли в сердце после гриппа и простуды
Такие заболевания, как ОРВИ и ОРЗ, большинство людей не воспринимают всерьез, поскольку все методы их лечения уже давно разработаны, и никаких сюрпризов здесь быть не может. Однако это не так. Даже столь простое, на первый взгляд, заболевание, как простуда, способно дать серьезные осложнения на сердце.
Не стоит забывать, что провокатором таких недугов выступают вирусные инфекции, которые требуют правильного подхода в лечении. Если же заболевание не было вылечено до конца, то болезнетворные микробы не убиваются, а продолжают распространяться по организму, со временем поражая и сердечную мышцу.
Опасность такого сценария еще и в том, что даже при возникновении боли в сердце, многие пациентов не спешат обратиться к врачу. Симптомы же списываются на переутомление или нервные напряжения.
У многих пациентов, недавно переболевших простудой, возникает тяжесть в грудной клетке, затруднение дыхания и прочие неприятные симптомы. Но лишь единицы могут связать боли в области сердца после ОРВИ и респираторную инфекцию.
Исследования, проведенные Техасским научным центром, показали, что вероятность возникновения у пациента сердечного приступа на фоне гриппа повышается на 30%. Инфекция и вирус способны привести к интоксикации внутренних органов. Подобные условия требуют от организма работы в усиленном режиме, в результате чего и появляется опасность возникновения сердечных недугов.
У большинства пациентов во время простуды отмечаются следующие изменения в сердце:
- наличие глухих тонов;
- тахикардия.
В случае с ангиной также возможны осложнения. Не зря данное заболевание лечится антибиотиками и требует постельного режима. Перенося его на ногах, пациент в значительной степени рискует своим здоровьем.
Как влияет грипп на сердечно-сосудистую систему
К сожалению, после гриппа боль в сердце – это не редкость. И она может свидетельствовать о развитии целого ряда патологий. Гриппозная инфекция способна оказывать негативное влияние на сердечную мышцу такими путями:
Какие осложнения на сердце может дать грипп

Грипп является одним из наиболее опасных вирусных недугов. Он чаще других сходных заболеваний дает осложнения на сердце. В большинстве случаев при этом происходят изменения в работе миокарда, вызывающие сбои в функционировании всего органа. При неправильном или неполном лечении вирус гриппа способен проникать в глубокие слои сердечной мышцы, провоцируя развитие в ней воспалительного процесса.
Наиболее частыми осложнениями гриппа являются следующие заболевания:
- миокардит;
- сердечная недостаточность в хронической или острой форме;
- перикардит.
Симптомы боли в сердце после гриппа зависят от конкретного заболевания. Поэтому следует рассмотреть вышеописанные болезни более подробно.
Симптомы миокардита
Данное заболевание характеризуется воспалением миокарда и проявляется спустя пару недель после гриппа. Имеет следующие признаки:
- повышается температура;
- организм ослаблен;
- наличие тупых болей в области грудины;
- нижние конечности могут отекать;
- потливость;
- возможны сбои работе сердца, которые возникают не только при физических нагрузках, но и в состоянии покоя.
Если у пациента появились данные признаки, то ему необходимо немедленно посетить врача. При своевременном начале лечения удается полностью устранить последствия заболевания.
Терапия при миокардите носит симптоматический характер. Широко применяются антибиотики и противовоспалительные средства. В качестве вспомогательных медикаментов могут использоваться фитопрепараты.
Острый миокардит требует соблюдения постельного режима и правильного питания. После прохождения лечебного курса, больной должен систематически посещать врача в течение года. О возникновении любых нарушений в сердечной работе следует немедленно уведомить специалиста.
Перикардит
Заболевание характеризуется воспалением серозной оболочки органа и редко возникает как самостоятельный недуг. После гриппа наблюдаются следующие проявления перикардита:
- глубокое дыхание и наличие одышки;
- сердечный кашель, возникающий при смене положения тела;
- грудные боли;
- слабость;
- головокружение.
При стремительном развитии недуга появляются также скачки давления и повышение температуры. Присутствие данных симптомов говорит о необходимости срочной госпитализации пациента. Если же этого не сделать, то состояние больного будет постоянно ухудшаться, в результате чего может появиться сердечная недостаточность и неприятные последствия.
В наиболее запущенной стадии перикардит приводит к началу воспалительного процесса в серозной оболочке миокарда. Это сопровождается тромбообразованием, что может повлечь за собой опасность для жизни пациента.
Если терапия будет подобрана правильно, а лечение начнется своевременно, то болезнь полностью отступает уже через пару месяцев. Очень важной при этом является грамотная диагностика, поскольку заболевание нередко «маскируется» под другие сердечные недуги.
Сердечная недостаточность
Это нарушение в работе сердца, вследствие которого наблюдается недостаточное кровоснабжение тканей и органов. Заболевание характеризуется такими симптомами, как:
- вялость;
- острая или ноющая боль в груди;
- сбои сердечного ритма и усиленное сердцебиение;
- одышка;
- значительное снижение трудоспособности.
Развитие недуга происходит ввиду потери сердечной мышцей возможности нормально функционировать. Различают как острое, так и хроническое течение заболевания. Любая из форм нуждается в длительном лечении и врачебном наблюдении.
Диагностика
Если болит сердце при простуде, то специалист должен направить человека на комплексное обследование. Чтобы выявить сердечный недуг, используются стандартные методы диагностики:
- УЗИ;
- электрокардиограмма;
- компьютерная томография;
- клинические анализы.
Методики лечения
Если у пациента болит сердце после простуды, то он нуждается в срочном лечении. Терапия определяется в результате постановления точного диагноза. При этом следует участь возраст больного, его состояние, наличие патологий и степень запущенности заболевания.
Стандартная схема лечения данного недуга предполагает прием следующих препаратов:

В большинстве случаев терапия проводится в условиях стационара под врачебным присмотром. Это в частности касается пожилых пациентов.
Профилактические меры
Чтобы не допустить развития серьезных сердечных недугов, необходимо проводить профилактику простудных заболеваний. Она предполагает под собой следующие меры:
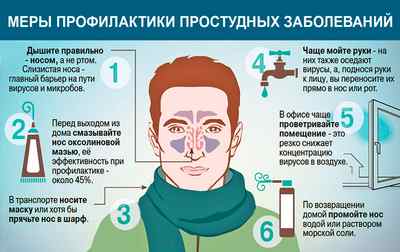
В случае, если человек испытывает боль в сердце при ОРВИ, ему необходим постельный режим и тщательное следование врачебным рекомендациям. Для успешного выздоровления и отсутствия осложнений необходимо правильное питание и сбалансированный сон, а также грамотная схема приема медикаментов. Именно последний пункт имеет одно из важнейших значений. После того, как пациент получил от доктора рецепт, он должен уточнить следующее:
- В какое время суток лучше принять препарат?
- Прием должен осуществляться до или после еды?
- Чем можно записать лекарство, а чем нельзя?
- Какой промежуток времени должен соблюдаться между приемами препаратов.
- Утром забыл выпить лекарство: вечером принимать двойную дозу?
- Можно ли пить таблетки натощак?
Все эти нюансы очень влияют на эффективность проводимой терапии. На повторном обследовании врачу нужно сообщать о случаях отмены препарата по причине забывчивости (если такие имели место), или о нетипичных реакциях организма, возникающих после приема лекарств. Это позволит специалисту адекватно оценить действенность терапии, и, при необходимости, сделать ее коррекцию.
Осложнения, возникшие на фоне ОРВИ, нередко касаются сердечных недугов. И речь идет не о временном недомогании, а о развитии тяжелых болезней, способных значительно ухудшить качество жизни пациента. Поэтому следует относиться к профилактике и лечению простудных заболеваний со всей серьезностью, вовремя реагируя на изменения в организме. А при наличии боли в сердце после простуды необходимо незамедлительно обратиться к специалисту.
http://mirkardio.ru/proyavlenie/oshhushhenie/boli-v-oblasti-serdca-posle-orvi.html







