I 47
I 47.1 – Наджелудочковая тахикардия – пример написания карты вызова
Повод к вызову – Аритмия
Жалобы, анамнез заболевания
Жалобы на общую слабость, сердцебиение.
Приступ сердцебиения отмечает около 1 часа, возник в покое, применяла вагусные пробы, медикаментозное лечение не принимала. Данное состояние не впервые, повторяются 1-2 раза в месяц, связаны с нарушением ритма сердца, ранее обращалась в 03, обследовалась стационарно, ритм восстанавливали в/в введением АТФ, верапамила.
Анамнез жизни
Гипертоническая болезнь III ст. ИБС. Пароксизмы наджелудочковой тахикардии. Сахарный диабет II типа.
Регулярно принимает эналаприл 10 мг/сут, бисопролол 5 мг/сут, кардиомагнил 1 таб/сут, метформин 1 таб/сут.
Комфортное АД – 130/80
Физикальное обследование
Состояние – средней тяжести;
Сознание – ясное, шкала Глазго – 15 баллов, поведение – спокоен;
Зрачки – нормальные, D = S, реакция на свет – живая, пареза взора нет, нистагма нет;
Кожные покровы – физиологической окраски, сухие, чистые;
Тоны сердца – приглушены, ритмичные, частые, шумов нет. Пульс на периферических артериях – слабого наполнения, ритмичный, частый;
Нервная система – без патологии, менингеальных симптомов нет;
Зев – спокойный, миндалины нормальные;
Экскурсия грудной клетки – нормальная, тип дыхания – нормальный, перкуссия – легочной звук, аускультация –везикулярное дыхание, одышки нет;
Периферические отеки отсутствуют;
Язык – чистый, влажный. Живот – мягкий, безболезненный, участвует в акте дыхания, симптомов раздражения брюшины нет, печень не увеличена, стул – оформлен, 1 раз в день;
Мочеотделение – нормальное, ССПО – отрицательный.
Основная патология
Сознание сохранено, пациент адекватен. Кожные покровы физиологической окраски, сухие. Тоны сердца приглушены, ритмичные, частые. Пульс на периферических артериях слабого наполнения, ритмичный, частый.
Пароксизмальная тахикардия карта вызова смп
Причины и лечение пароксизмальной формы фибрилляции предсердий

Многие годы безуспешно боретесь с ГИПЕРТОНИЕЙ?
Глава Института: «Вы будете поражены, насколько просто можно вылечить гипертонию принимая каждый день.
Пароксизмальная форма фибрилляции предсердий (ПФФП) — одна из наиболее часто встречаемых болезней сердца. Ей подвержен каждый первый из двух сотен людей на земле. Наверное, все медицинские справочники описывают эту болезнь в своем содержании.
Как известно, сердце — это «мотор» всего нашего организма. А когда мотор дает сбой, возникает множество непредвиденных ситуаций. Фибрилляция предсердий, она же мерцательная аритмия, — опасное явление, которому современная медицина уделяет большое внимание.
Для лечения гипертонии наши читатели успешно используют ReCardio. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Понятие и формы
В норме сердце сокращается приблизительно 70 раз в минуту. Это обусловлено привязанностью данного органа к синусовому узлу. При фибрилляции за сокращение начинают отвечать иные клетки в предсердиях. Они доводят частоту подаваемых импульсов от 300 до 800 и приобретают автоматическую функцию. Формируется возбуждающая волна, которая охватывает не все предсердие, а только отдельные волокна мышц. Происходит очень частое сокращение волокон.
ФП имеет множество названий: и мерцательная аритмия, и «бред сердца», и «праздник сердца». Такие названия обусловлены его неожиданным сокращением и приходом в синусовый ритм.
С возрастом подверженность ФП значительно увеличивается. Так, например, люди в возрасте 60 лет более склонны к данному виду заболевания, в возрасте 80 — еще сильнее.
Некоторые специалисты разделяют понятия фибрилляции и трепетания предсердий из-за частоты сокращений. Фибрилляция предсердия (ФП) и трепетания предсердий (ТП) объединяют в общее название: мерцательная аритмия.
В зависимости от продолжительности фибрилляция предсердий делится на формы:
Пароксизмальная форма
Само слово «пароксизм» имеет древнегреческое происхождение и означает стремительно усиливающуюся боль. Пароксизмом обозначают и часто повторяющиеся припадки. Пароксизмальная форма фибрилляции предсердий (ПФФП), она же пароксизмальная мерцательная аритмия (ПМА), — часто встречающееся нарушение. Характерным признаком данного нарушения является внезапная тахикардия с правильным ритмом сердца и повышенной ЧСС. Приступ начинается внезапно и может так же внезапно прекратиться. Продолжительность его, как правило, составляет от нескольких минут до недели. Во время приступа больной чувствует сильное недомогание из-за высокой нагрузки на сердце. На фоне данной патологии может возникнуть угроза тромбоза предсердий и сердечной недостаточности.
Классифицируют ПФФП по частоте предсердных сокращений:
- мерцание — когда ЧСС превосходит отметку 300 раз в минуту;
- трепетание — когда отметка достигает 200 раз в минуту и не растет.
Классифицируют ПФФП и по частоте желудочковых сокращений:
- тахисистолическая — сокращение больше 90 раз в минуту;
- брадисистолическая — сокращения меньше 60 раз в минуту;
- нормосистолическая — промежуточная.
Причины возникновения
Причины возникновения ПФФП могут быть различными. В первую очередь данной патологии подвержены люди, страдающие сердечно-сосудистыми заболеваниями. Причинами возникновения может послужить:
- ишемическая болезнь сердца;
- недостаточность сердца;
- врожденный и приобретенный порок сердца (чаще всего порок митрального клапана);
- эссенциальная гипертензия с увеличенной массой миокарда (сердечной мышцы);
- воспалительные болезни сердца (перикардит, эндокардит, миокардит);
- гипертрофическая и (или) дилатационная кардиомиопатия;
- слабый синусовый узел;
- синдром Вольфа-Паркинсона-Уайта;
- недостаток магния и калия;
- нарушение эндокринной системы;
- диабет;
- инфекционные болезни;
- состояние после операции.
Кроме болезней, причинами могут выступать следующие факторы:
- чрезмерное употребление алкогольных напитков (алкоголизм);
- частое стрессовое состояние;
- истощение нервной системы.
Очень редко аритмия может возникнуть «из неоткуда». Утверждать, что речь идет именно о данной форме, может лишь врач на основании тщательного обследования и отсутствия у больного признаков другой болезни.
Интересным фактом является то, что приступ возможен даже при воздействии малейшего фактора. Для некоторых людей, предрасположенных к этому заболеванию, для вызова приступа достаточным будет принять чрезмерную дозу алкоголя, кофе, пищи или подвергнуться стрессовому состоянию.
В зону риска данного заболевания попадают люди пожилого возраста, люди с проблемами сердечно-сосудистых заболеваний, с алкогольной зависимостью, люди, подверженные постоянным стрессам.
Первые симптомы
Признаки, по которым можно распознать данную форму фибрилляции:
- внезапное появление сильного сердцебиения;
- общая слабость;
- удушье;
- холод в конечностях;
- дрожь;
- повышенное потоотделение;
- иногда цианоз (посинение губ).
В случае тяжелого приступа возникают такие симптомы, как головокружение, обморок, атаки паники, на фоне резкого ухудшения состояния.
Пароксизм фибрилляции предсердий может проявляться по-разному. Некоторые могут и вовсе не заметить у себя приступа, а выявить его в момент обследования в кабинете доктора.
По окончании приступа, как только синусовый ритм вернется в норму, все признаки аритмии исчезают. Когда приступ завершается, у больного наблюдают усиленную перистальтику кишечника и обильное мочеиспускание.
Диагностика
Первичным и основным видом диагностики является электрокардиография (ЭКГ). Признаком пароксизма фибрилляции при мониторинге будет отсутствие зубца Р в его волнах. Наблюдается хаотичное f-волнообразование. Становится заметной и разная продолжительность интервалов R-R.
После приступа ПМА желудочка наблюдается смещение ST и отрицательный Т-зубец. Из-за опасности возникновения малого очага инфаркта миокарда больному нужно уделить особое внимание.
Для диагностики фибрилляции используют:
Осложнения
Главным осложнением при ПФФП может стать инсульт или гангрена из-за возможного тромбоза артерий. У многих людей, особенно после приступа, который длился более 48 часов, велика вероятность тромбоза, что спровоцирует инсульт. Из-за хаотичного сокращения предсердных стенок кровь циркулирует с огромной скоростью. После этого тромб с легкостью прилипает к стенке предсердия. В таком случае врач назначает специальные препараты для предотвращения тромбообразования.
Если пароксизмальная форма фибрилляции предсердия перерастает в постоянную, тогда есть вероятность развития хронической сердечной недостаточности.
Если у больного присутствует пароксизмальная фибрилляция, необходимо как можно раньше купировать болезнь. Желательно это сделать в первые 48 часов после начала приступа. Если же фибрилляция имеет постоянный характер, тогда необходимой мерой будет прием назначенных препаратов во избежание инсульта.
Чтобы лечить ПФФП, прежде всего нужно выявить и устранить причину ее возникновения.
Медикаментозное лечение
При медикаментозном лечении прописывают препараты, способные выровнять уровень ЧСС.
Так, например, препарат Дигоксин контролирует ЧСС, а Кордарон хорош тем, что имеет наименьшее количество побочных явлений. Препарат Новокаинамид провоцирует резкое снижение давления.
Препарат Нибентан тоже используют для лечения ППФП. Это антиаритмический препарат. Выпускается в форме раствора.
Амиодарон не может быть назначен как средство экстренного восстановления, так как начинает действовать через 2-6 часов. Но при длительном приеме восстанавливает синусовый ритм в течение 8-12 часов.
Если нет серьезных последствий, то препарат Пропафенон может быть использован как мгновенное купирующее средство.
Для лечения применяют и Хинидин (таблетки), Ибутилид, Дофетилид, Флекаинид, Магнерот (сочетание калия и магния), Анаприлин, Верапамил (сокращают частоту сердечного ритма, уменьшают одышку).
После того как проведено успешное купирование, необходимо начать терапию во избежание рецидива и наблюдать больного определенное время. Почти все вышеизложенные препараты вводятся внутривенно в больнице или в отделении скорой помощи под наблюдением врача.
Очень эффективным в 90 % случаев считается электрокардиоверсия.
Для лечения мерцательной аритмии широко используется хирургическое вмешательство. Медицина считает его довольно перспективным методом лечения.
При хирургическом лечении во время операции частично разрушают предсердно-желудочковое соединение. Используется радиочастотная абляция. Во время этой процедуры блокируют возбуждение между желудочками и предсердиями. Чтобы желудочки нормально сокращались, в сердце вводят имплантат электрокардиостимулятора. Это является очень эффективным, но очень дорогим средством купирования аритмии.
Рекомендации
Для того чтобы предупредить приступ, необходимо не прекращать принимать лекарства, назначенные лечащим врачом, не снижать прописанную дозу самостоятельно. Необходимо запомнить, какие лекарства назначает врач. Нужно всегда иметь под рукой кардиограммы.
Уточняйте у врача, когда нужно приходить на осмотры, и не пропускайте их.
Если приступ начался, сделайте так, чтобы поступал свежий воздух (расстегнуть одежду, открыть окно). Примите наиболее удобную позу (лучше будет лечь). Можно принять успокоительное средство (Корвалол, Барбовал, Валокордин). Нужно незамедлительно вызвать экстренную медицинскую помощь.
Людям, склонным к данному заболеванию, необходимо наблюдаться у кардиолога. Не стоит заниматься самолечением, особенно если фибрилляция предсердий — поставленный диагноз.
Для лечения гипертонии наши читатели успешно используют ReCardio. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
http://tahikardiya.lechenie-gipertoniya.ru/gipertoniya/paroksizmalnaya-tahikardiya-karta-vyzova-smp/
Обсуждения
23 сообщения
Инфаркт миокарда нижне-боковой локализации (острая фаза)
Критерии: Острый коронарный синдром с подъемом сегмента ST. Признаки трансмуральной ишемии миокарда в нижне-боковой стенке левого желудочка (подъем сегмента ST в отведениях II, III, aVF (нижняя стенка), V5,V6 (боковая стенка) > 2 мм). Реципрокная депрессия ST в отведениях V1-V3.
Патологический зубец Q как отражение инфаркта миокарда еще не успел сформироваться.
Обратите внимание, что депрессия ST в V5-V6 не является проявлением ишемии передней стенки левого желудочка, а является \»зеркальным\» отражением инфарктных изменений нижне-боковой локализации.
Четвертый и седьмой комплексы в стандартных отведениях — желудочковые экстрасистолы.
Легочное сердце (гипертрофия правого предсердия и правого желудочка)
Критерии гипертрофии правого предсердия: высокоамплитудные (>2,5 мм) заостренные зубцы Р в отведениях II, III, aVF
Критерии гипертрофии правого желудочка: отклонение электрической оси сердца вправо (в данном примере угол альфа +135 градусов), амплитуда зубца R > амплитуды зубца S в отведении V1, амплитуда зубца R в V1 >7 мм, депрессия ST и отрицательные Т в правых грудных отведениях
ЭКГ при остром перикардите
Критерии: Одновременный подъем сегмента ST разной степени выраженности во всех отведениях ЭКГ (кроме aVR).
ЭКГ-картину при остром перикардите следует отличать от ЭКГ-картины острой фазы инфаркта миокарда, для которого характерен подъем сегмента ST лишь в части отведений ЭКГ, при этом он сопровождается депрессией сегмента ST (реципрокные изменения) в отведениях, обратных зоне ишемии миокарда.
Кроме того, на данной ЭКГ выявляется депрессия сегмента PQ (лучше видна в V2-V4), что является специфичным, но необязательным признаком острого перикардита.
Второй комплекс в стандартных отведениях и третий комплекс в грудных отведениях — суправентрикулярная экстрасистола.
Инфаркт миокарда без Q-зубца
Критерии: Характерный признак инфаркта миокарда без Q-зубца — глубокие отрицательные (\»коронарные\») зубцы Т.
В данном примере отрицательные Т выявляются в отведениях V2-V5, I, II, aVF, aVL — признак передне-бокового инфаркта миокарда.
Суправентрикулярная (наджелудочковая) тахикардия
Критерии: Ритм правильный с частотой 120-250 в минуту, интервал RR постоянный, комплексы QRS узкие ( 0,12 c), в отведении V1 типа rSR`; широкий («закругленный») зубец S в отведениях I, V5, V6, высокий R в III отведении.
http://vk.com/topic-118511616_33463516
Карта вызова скорой помощи мерцательная аритмия
Мерцательная аритмия
Мерцательная аритмия встречается в практике скорой помощи особенно часто. Под этим понятием клинически нередко объединяют трепетание и мерцание (или фибрилляцию) предсердий — собственно мерцательную аритмию.
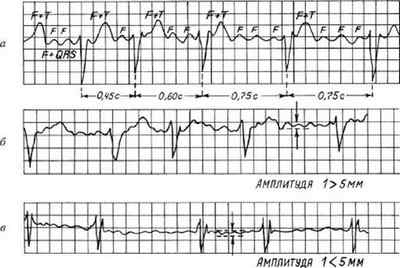
Рис. 18. ЭКГ при: а — трепетании предсердий; б — крупноволнистой форме мерцания предсердий; в — мелковолнистой форме мерцания предсердий
На ЭКГ отсутствует зубец Р (так как нет единой систолы предсердий), вместо него на изолинии присутствуют волны F различной амплитуды (рис. 186, 18в), отражающие сокращения отдельных мышечных волокон предсердий.
Трепетание предсердий — это значительное учащение сокращений предсердий (до 200- 400 в минуту) при сохранении предсердного ритма (рис. 18а). На ЭКГ регистрируются волны F.
Сокращения желудочков при мерцании и трепетании предсердий могут быть ритмичными или неритмичными (что чаще), при этом может отмечаться нормальная частота сердечных сокращений, бради — или тахикардия. Типичная ЭКГ при мерцательной аритмии — мелковолнистая изолиния (из-за волн F), отсутствие зубцов Р во всех отведениях и разные интервалы R — R, комплексы QRS не изменены. Разделяют постоянную, т. е. давно существующую, и пароксизмальную, т. е. возникающую внезапно в виде приступов форму. К постоянной форме мерцательной аритмии больные привыкают, перестают ее ощущать и за помощью обращаются только при учащении сердечных сокращений (желудочков) свыше 100-120 ударов в минуту. У них следует снизить частоту сердечных сокращений до нормы, но не надо добиваться восстановления синусового ритма, так как это трудновыполнимо и может привести к осложнениям (отрыву тромбов). Пароксизмальную форму мерцания и трепетания предсердий желательно перевести в синусовый ритм, частоту сердечных сокращений также следует снизить до нормы.
Лечение и тактика в отношении больных на догоспитальном этапе практически такие же, как при пароксизмальных суправентрикулярных тахикардиях (см. выше).
Оказание первой помощи при аритмии, симптомы и лечение
Стремительный ритм современной жизни, наполненный стрессами, переутомлениями и плохой экологической обстановкой, приводит к тому, что заболевания сердца диагностируются все чаще.
Нарушение сердечного ритма (аритмия) – одна из самых распространенных проблем современности, с которой сталкивается каждый третий человек на земле. Заболевание носит приступообразный характер и проявляется внезапно. Поэтому крайне важно знать о симптомах, правилах оказания первой помощи и лечении аритмии сердца.
Специфика работы сердечной мышцы
Чтобы понять, что делать при аритмии, нужно разобраться в работе сердечной мышцы и причинах, по которым наступает сбой в ее работе.
У здорового человека количество сердечных сокращений варьируется от 60 до 90 ударов в минуту.
Сокращение сердечной мышцы происходит под контролем синусового узла, откуда импульсы направляются в оба желудочка сердца. Так происходит дополнительное стимулирование перекачки крови.
Вследствие множества причин кровоток может быть нарушен, то есть сокращения отделов сердца выходят из-под контроля синусового узла и наступает аритмия.
При низком сердечном сокращении, когда показатели меньше допустимых значений, диагностируется брадикардия. Свыше 90 ударов сердца в минуту означает наступление тахикардии.
При приступе аритмии, который проявился внезапно, а количество сокращений превышает 140 сокращений в минуту, проявляется пароксизмальная тахикардия.
Медики выделяют несколько видов проявлений аритмии сердца:
Мерцательная. Самое опасное проявление тахикардии, которое характеризуется хаотичным сокращением сердечной мышцы, достигающее до 600 ударов в минуту. Помощь при мерцательной аритмии должна быть оказана незамедлительно, так как в обратном случае возможно развитие инфаркта. Синусовая. Возникает на фоне неврозов и хронических заболеваний сердечно-сосудистой системы. Характеризуется разными интервалами между сокращениями мышцы. Экстрасистолическая. Проявляется нерегулярным чередованием остановки сокращений с последующими резкими толчками.
Если пациент впервые столкнулся с проявлениями аритмии, ему нужно пройти диагностику в медицинском учреждении, так как вид нарушений сердечных сокращений определяет врач после детального обследования с помощью ЭКГ.
В случае пониженного давления самостоятельно назначать себе лекарственные средства для устранения аритмии запрещено, так как они обладают свойством еще больше его снижать.
Причины и симптоматика
Проявления аритмии условно разделяют на 2 группы:
- Доброкачественные, проявления которых не требуют лечения, проходят самостоятельно после устранения причин, их вызвавших, и не несут угрозу для жизни и здоровья человека; Злокачественные – тяжелые состояния, которые вызваны чаще всего заболеваниями сердца и сосудов.
Аритмию первой группы вызывают такие факторы:
- Чрезмерное употребление кофе и крепкого чая; Стрессовые ситуации и сильные физические нагрузки; Злоупотребление алкоголем; Длительный и неконтролируемый прием лекарственных препаратов или БАДов; Менопауза.
Изменения сердечного ритма второй категории провоцируют следующие заболевания:
- Общая интоксикация; Сердечные хронически заболевания; Патологии нервной системы; Высокое давление; Сахарный диабет; Нарушения в работе щитовидной железы; Наследственность.
Первая помощь при аритмии второй группы должна быть оказана правильно и незамедлительно, так как она провоцирует инфаркт и может привести к смерти человека.
При аритмиях симптоматика не всегда бывает четко выражена. Так, многие люди даже не догадываются о проблемах с сердечными сокращениями, а заболевание у них обнаруживается случайно. Достаточно часто это происходит при низком давлении.
У некоторых пациентов наблюдается некоторое ухудшение самочувствия, которое имеет такие признаки:
- Проявление болевых ощущений в области грудной клетки; Повышенное потоотделение, слабость, упадок сил; Сильное головокружение, которое может привести к потере сознания; Панические ощущения страха смерти, нехватка воздуха.
Особо ярко проявляются данные симптомы при низком давлении, показатели которого нужно обязательно учитывать при оказании неотложной помощи при аритмии.
Помимо этих общих симптомов каждый вид аритмии имеет свои специфические проявления.
Так, разновидность мерцательной аритмии пароксизмальная тахикардия характеризуется приступообразными проявлениями с резким увеличением сердечных сокращений. При пароксизме (так называют внезапные изменения состояния) больной испытывает панические атаки, которые сопровождаются скачками давления и повышенным потоотделением. При низком систолическом давлении повышается диастолическое.
Во время проявления экстрасистолии человек ощущает характерные «кувырки» сердца, а после его замирание.
Неотложная помощь при аритмии оказывается до приезда бригады медиков свидетелями приступа.

Алгоритм действий по оказанию помощи
В большинстве случаев можно оказать помощь при аритмии в домашних условиях. Для этого нужно спокойно и последовательно выполнять определенные действия. К тому же люди, имеющие хронические заболевания сердца и часто сталкивающиеся с нарушением сердечных сокращений, могут выполнять эти действия самостоятельно.
Обеспечьте больному удобное положение, вначале посадив его, а затем уложив. Смена положений необходима для определения позиции, в которой человек ощутит облегчение симптомов. Если улучшения состояния не происходит, спровоцируйте рефлекторную рвоту, раздражая пальцами гортань. Рвота поможет восстановить правильный ритм сокращений. Обеспечьте свободный доступ кислорода в комнате. Измерьте давление и подсчитайте количество ударов пульса в минуту. При низком давлении можно применять только те препараты, которые выписал врач или дождаться его назначений. Больной должен выполнить несколько дыхательных упражнений, которые заключаются в глубоком вдохе и задержке дыхания на несколько секунд. В момент задержки дыхания аккуратно надавливайте на веки больного. Количество надавливаний не должно быть меньше 18 раз в течение минуты. Подобные упражнения помогают не только восстановить ритм сердечной мышцы, но и успокоить больного. Для снятия аритмии сердца в домашних условиях можно принимать успокоительные средства. Особенно этот момент актуален для пациентов, страдающих заболеваниями сердца. Корвалол, настойка пустырника или валерианы, валокордин – препараты, которые можно использовать до приезда медицинских работников.
Если аритмия проявила себя впервые и обладает ярко выраженными симптомами, у человека может проявиться приступ панической атаки. В этот момент важно поддержать и успокоить больного, объяснив, что симптомы временные и в скором времени пройдут.
В момент проявления одышки класть больного на спину нельзя!

Устранение симптоматики
Первая помощь при тахикардии заключается в следующих действиях:
- Усадите или уложите больного так, чтобы ему было удобно; Расскажите о принципах дыхательной гимнастики и приступите к ее выполнению: глубокий вдох с задержкой дыхания чередуется с выдохом; Медленно и аккуратно массируйте место пульсации сонной артерии; Попросите больного закрыть глаза и осторожно надавливайте на веки по описанной выше схеме; Умойте или протрите лицо больного холодной водой.
Устранить симптомы тахикардии в домашних условиях можно с помощью простого рецепта. Нужно сделать настойку из аптечных успокоительных средств. Для ее приготовления смешивают настойки на спирту корня валерианы, плодов боярышника и шиповника, а также пустырника в пропорциях 1 к 1. Маленькую ложку полученного средства медленно выпивают, запивая водой.
Первая помощь при аритмии сердца, которая проявляется брадикардией, оказывается в такой последовательности:
- Больного кладут на спину, приподнимая ноги так, чтобы они находились выше уровня головы; Обеспечивают свободный доступ свежего воздуха; В случае сильной боли в области грудной клетки нужно принять Нитроглицерин.
Неотложная помощь при пароксизмальной тахикардии зависит от степени ее проявления. Обычно она не требует экстренных действий и заключается в приеме сердечных гликозидов.
Однако в случае проявления инфаркта с ярко выраженной симптоматикой сердечной недостаточности действия по оказанию неотложной помощи при пароксизмальной тахикардии заключаются в срочной дефибрилляции и немедленной госпитализации.
Важные моменты
Знать, что делать при аритмии сердца порой недостаточно, так как для устранения повторных проявлений заболевания нужно строго придерживаться определенных правил, которые многие больные нарушают, чем и провоцируют повторные ее проявления.
Что нельзя делать при аритмии:
- Самостоятельно, без врачебных рекомендаций приступать к кардиотренировкам; Использовать лекарственные средства и БАДы, не прописанные кардиологом; Ожидать, что проявления заболевания исчезнут без лечения.
При первых же признаках болезни нужно пройти детальное обследование. В первую очередь это касается аритмии при низком артериальном давлении.
Каждый раз, когда сердечный ритм нарушается, человек подвергается смертельной опасности, поэтому нужно как можно раньше выявить причины аритмии и приступить к ее лечению.
http://imedic.club/karta-vyzova-skoroj-pomoshhi-mercatelnaya-aritmiya/
Тахикардия — это норма или патология, стоит ли лечить данный недуг?
Что такое тахикардия? Причины её возникновения, симптомы и лечение? Вы не найдёте более подробной и простой в понимании статьи, чем эта.
По статистике, ежеминутно в мире умирает один человек, страдающий данной патологией. Страшно? Определённо, да. Прочитав статью, вы узнаете, какая тахикардия считается нормальной, а при каких симптомах необходимо обратиться к врачу.
В переводе с древнегреческого языка «тахи» — быстрый и «кардиа» — сердце. Тахикардия — это учащённая работа сердца. Она не является самостоятельным заболеванием, а лишь свидетельствует о нарушении в регуляции деятельности сердца. Кроме того, не всякая тахикардия есть заболевание, в некоторых случаях она является нормальной реакцией организма.
Для того чтобы понять причины тахикардии, нужно знать физиологическую норму. Итак, сердце человека состоит из четырёх камер – два предсердия, два желудочка.
В правое предсердие поступает кровь от органов, и в ней мало кислорода. Затем она поступает в правый желудочек, а оттуда прямиком в сосуды лёгких. Здесь кровь максимально насыщается кислородом и спешит в левое предсердие и желудочек, откуда разносится ко всем тканям организма. Так они получают необходимый для жизни элемент – кислород.
Сокращаться камеры сердца заставляет синусовый узел (это скопление специальных клеток в правом предсердии). Он главный и в здоровом организме подавляет все нижележащие очаги импульсации. Узел генерирует электрический импульс, который вначале бежит по предсердиям, затем по желудочкам, и они сокращаются.
Классификация
Синусовая тахикардия
Синусовая тахикардия является результатом сбоя в работе синусового узла. Он производит электрический импульс чаще, чем нужно (более 90 в минуту). При этом последовательность сокращения (предсердия – желудочки) не нарушена.
Такую тахикардию нужно считать нормой при следующих состояниях:
- физическая нагрузка. При работе, мышцы потребляют большее количество энергии и кислорода, чем в состоянии покоя. Доставку кислорода обеспечивает кровь, следовательно, чем быстрее она будет циркулировать, тем больший объём кислорода сможет передать мышцам. Для этой цели организм сам ускоряет работу сердца. У совершенно здоровых людей при физической нагрузке частота сердечных сокращений повышается до 180 — 200 в минуту;
- эмоциональное напряжение (волнение, страх, радость, испуг, гнев и другие эмоции);
- выброс адреналина (гормон, вырабатываемый надпочечниками) в кровь. Он вырабатывается при стрессе, боли, сильных эмоциях и прочих состояниях;
- повышение температуры тела окружающей среды; подъём на высоту. В горах содержание кислорода во вдыхаемом воздухе снижено. Для обеспечения необходимого уровня кислорода в крови организм перестраивается – учащается дыхание и сердцебиение;
- приём алкоголя, кофе или любых других энергетиков;
- курение. Вещества, содержащиеся в дыме, стимулируют нервную систему, приводя к тахикардии;
- лекарственные средства. Прочтя инструкции, вы увидите, что у многих лекарств есть побочное действие – тахикардия;
- резкая смена положения тела из горизонтального в вертикальное.
По прошествии нескольких минут (в среднем, до 10) после воздействия вышеперечисленных причин частота сердечных сокращений должна вернуться к норме. Если же этого не происходит, или тахикардия возникает в покое, следует обратиться к доктору. В этом случае причиной может быть какое-либо заболевание.
Самые распространённые патологические состояния, сопровождающиеся учащённым сердцебиением:
- гипертермия (повышенная температура тела). Существует взаимосвязь – при увеличении температуры тела на каждые 1,5°С происходит ускорение частоты сердечных сокращений на 10 ударов в минуту;
- гиповолемия (снижение объёма циркулирующей крови, например, в результате кровопотери);
- анемия (снижение концентрации гемоглобина и количества эритроцитов в крови);
- инфекция (любое бактериальное или вирусное заболевание);
- злокачественные новообразования;
- ишемия миокарда (неудовлетворительное кровоснабжение сердца);
- сердечная недостаточность;
- эмболия сосудов лёгких (закупорка тромбом);
- тиреотоксикоз (увеличение продукции гормонов щитовидной железой);
- поражения головного мозга и другие.
Проявления приступа синусовой тахикардии:
- ощущение сердцебиения;
- слабость;
- головокружение;
- тошнота;
- чувство нехватки воздуха;
- боль в сердце;
- потливость.
Признаки на электрокардиограмме:
- ритм синусовый (положительный зубец Р перед каждым комплексом QRS во II отведении. Одинаковые по форме и амплитуде зубцы Р в одном и том же отведении);
- правильный (расстояния R — R одинаковы и укорочены);
- частота сердечных сокращений от 90 до 180 в минуту;
- укорочение интервалов P – Q, но не менее 0,12 секунд и Q – T;
- увеличение амплитуды зубцов Р в I, II, aVF отведениях;
- косовосходящая депрессия сегмента RS – T, но не более 1 миллиметра ниже изолинии.
Лечение
Устранение провоцирующих факторов — курения, чрезмерной физической нагрузки, замены лекарств и прочее. При необходимости можно использовать валокардин, корвалол или седативные препараты (фенозепам). Требуется лечение заболевания, вызвавшего тахикардию. Только при появлении симптомов ишемии миокарда (боль за грудиной, длительностью более 20 минут) требуется замедление сердечного ритма при помощи бета-адреноблокаторов (бисопролол, метопролол).
Хорошо зарекомендовал себя в лечении тахикардии препарат ивабрадин. Он действует на сам синусовый узел, и способен замедлить частоту сокращений на 10 — 15 в минуту. Но принимать его следует не вместо лечения причины, а в дополнение к подобранной терапии.
Наджелудочковая пароксизмальная тахикардия
Механизмы возникновения:
- re-entri (возникший электрический импульс попадает в замкнутый круг, участок мышцы повторно многократно возбуждается);
- увеличение автоматизма клеток эктопических центров II, III порядка (это значит, что перестаёт работать синусовый узел, а вместо него активизируются другие источники ритма).
Пароксизм — периодически возвращающийся приступ учащения сердечных сокращений до 250 в минуту. Он внезапно начинается и исчезает. Продолжительность различна — от нескольких секунд, часов, до 7 суток. Самостоятельно восстанавливается.
Причиной чаще всего служат различные органические повреждения миокарда и проводящей системы (нарушение их структуры и функции) при инфаркте миокарда, пороках сердца, отравлениях лекарствами (дигоксин), тяжёлом общем состоянии.
- приступы «трепыхания» сердца;
- одышка;
- слабость;
- головокружение;
- дискомфорт или боль в груди;
- потеря сознания;
- эпизодическое «выпадение» артериального пульса (несоответствие его ударам сердца).
Электрокардиографические признаки:
- несинусовый ритм (разные по форме и высоте дефектные зубцы Р);
- правильный;
- частота сердечных сокращений 140 – 250 в минуту;
- желудочковые комплексы QRS не уширены и не деформированы.
- натуживание на высоте вдоха (проба Вальсаливе);
- вызов рвотного рефлекса;
- погружение лица и рук в ледяную воду;
- массаж каротидного синуса (поочерёдно правого и левого);
- надувание воздушного шарика;
- свешивание верхней части тела с кровати;
- надавливание на глазные яблоки.
- антагонисты кальция (верапамил, дилтиазем);
- бета-адреноблокаторы (метопролол, бисопролол);
- антиаритмики (амиодарон).
- потеря сознания;
- артериальное давление меньше 90/60 мм.рт.ст.;
- острая сердечная недостаточность (отёк лёгких);
- симптомы инфаркта миокарда;
- тахикардия свыше 180 в минуту или брадикардия ниже 40 в минуту.
При наличии хотя бы одного признака показана электроимпульсная терапия.
Показано при:
- частых приступах;
- приступах, сохраняющихся после приёма лекарств;
- профессиях, где внезапная потеря больным сознания несёт риск для жизни окружающих (водитель и др.);
- молодой возраст.
Техника радиочастотной абляции (РЧА). Операция проводится в условиях операционной. Ей предшествует подготовка самого пациента – лечение острых заболеваний, коррекция хронических. Больному разъясняют ход операции, её пользу и возможные риски. Накануне вечером и утром, в день операции, с помощью лекарств снимают тревогу пациента. Через прокол кожи и стенки сосуда в предсердие вводят катетер. На нём есть источник тока. При нахождении возможного источника патологической импульсации к нему прикладывают кончик катетера. Участок мышцы под ним нагревается до 50 — 70°С и подвергаются коагуляции. Окружающий здоровый миокард не затрагивается.
Как при любом вмешательстве, у абляции есть свои осложнения (прокол сердца, кровотечение, отрыв атеросклеротических бляшек), но частота их встречаемости не более 1%.
После РЧА возможна имплантация искусственного водителя ритма, который «навязывает» правильный ритм для сокращения сердца. Искусственный водитель ритма улучшает качество жизни больного, но на увеличение продолжительности жизни не влияет.
Пароксизмальная желудочковая тахикардия
Является наиболее опасной для жизни из всех видов сердечных тахикардий. Главным источником ритма, вместо синусового узла, становится очаг усиленной импульсации в желудочках. Он «навязывает» желудочкам свой ритм, отличный от частоты сокращения предсердий.
- наличие постинфарктных рубцов в ткани желудочков;
- хроническая аневризма левого желудочка (выпячивание истончённой стенки наружу);
- воспалительные заболевания миокарда;
- кардиомиопатии (увеличение объёма, массы сердца);
- инфильтративные заболевания миокарда (опухоли, амилоидоз);
- интоксикация сердечными гликозидами;
- применение антиаритмических препаратов (хинидин, прокаинамид, соталол, амиодарон);
- инструментальные исследования (ангиография, эндоскопия);
- операции сердца;
- нарушения электролитного баланса (снижение уровня калия и магния в крови).
- внезапно начавшийся приступ учащения сердцебиения;
- одышка;
- головокружение;
- боль за грудиной;
- снижение кровяного давления;
- обморок;
- судороги.
Характерные изменения на электрокардиограмме:
- несинусовый ритм;
- неправильный ритм;
- частота сокращения предсердий может быть нормальной, а желудочков – 100 – 250 в минуту;
- их полное разобщение (диссоциация);
- деформация и расширение комплексов QRS более 0,12 секунд.
При стабильном состоянии больного можно начать с введения антиаритмического препарата лидокаина. При его отсутствии — бретилия тозилата. Если эффекта нет или пациент нестабилен (присутствуют «тревожные» симптомы), используют дефибрилляцию (электрическая кардиоверсия). Сила заряда составляет от 100 до 360 Джоуль. Затем проводится госпитализация в отделение интенсивной терапии.
Хирургическое лечение также возможно, при нём в грудную клетку больного вживляется кардиовертер-дефибриллятор. Этот аппарат, анализирует ритм сердца и при его нарушении производит электрическую кардиоверсию.
Современный ИКД представляет собой небольшую коробочку, размером до 8 см., весом около 80 грамм. Она покрыта титановым сплавом. Внутри – микропроцессор, батарея, конденсатор, преобразователь напряжения, резисторы, система высвобождения разряда и база данных. Из корпуса выходят один или несколько электродов. ИКД имплантируется под кожу в левой подключичной области, а электроды в камеры сердца.
Регулярно, 2 — 4 раза в год, требуется проверка функционирования устройства и зарядка батареи. Кроме того, ИКД сам может сообщить своему обладателю о поломке – вибрацией или звуковым сигналом. Замена устройства в целом потребуется через 5 – 8 лет. В Российской Федерации имплантируемый кардиовертер-дефибриллятор обойдётся в 900 тысяч рублей.
ИКД контролирует частоту сердечных сокращений, при обнаружении патологического ритма происходит разряд тока. Пациент в этот момент переживает «удар» в грудь. Не самое приятное ощущение. По этой причине установка дефибриллятора нерациональна при частых пароксизмах тахикардии.
Обследование больных тахикардией в условиях поликлиники включает
- приём терапевта и/или кардиолога;
- сбор жалоб, истории жизни и заболевания;
- осмотр;
- измерение пульса и артериального давления;
- аускультация (выслушивание) сердца;
- общий анализ крови;
- общий анализ мочи;
- определение уровней гормонов щитовидной железы (тиреотропный гормон, тироксин);
- коагулограмма (параметры свёртывания крови);
- биохимический анализ крови;
- снятие электрокардиограммы;
- эхокардиография (ультразвуковое исследование сердца);
- холтер (суточное мониторирование электрокардиограммы;
- рентгенологическое исследование органов грудной клетки.
Самостоятельный контроль пульса
В норме, частота сокращений сердца и пульсовая волна в сосудах (пульс) совпадают. Для подсчёта вам понадобятся часы с секундной стрелкой. За полчаса до измерения имеет смысл воздержаться от курения, кофе, физической нагрузки. Присядьте и успокойтесь. Положите три пальца правой кисти на запястье левой руки. Ощутите пульсацию сосуда. Теперь засеките 60 секунд и одновременно считайте частоту ударов пульса.
Тахикардия беременных
Во время беременности увеличивается частота возникновения приступов тахикардии. Чтобы этого избежать, в идеале, женщина должна до планирования беременности воспользоваться хирургическим лечением. Радиочастотная абляция эффективна примерно в 90% случаев. Проведённая заблаговременно, она поможет предотвратить опасные состояния как для матери, так и для плода.
К сожалению, нет совершенно безопасных для плода антиаритмических препаратов. Этот факт усложняет лечение беременной женщины. Принятие решения о назначение данных препаратов тщательно взвешивается, берётся во внимание соотношение риск/польза для матери и для плода. Начинать медикаментозную терапию нужно при угрозе жизни матери, во II и III триместрах.
Женщинам с редкими, кратковременными, малосимптомными пароксизмами лечение не проводится.
Лечение наджелудочковой тахикардии следует начинать с вагусных проб, если они не оказали эффекта, применяем аденозин. При гемодинамической нестабильности (обморок, боль в груди, хрипы в лёгких и прочее) следует сразу же начать лечение электрическим разрядом.
Для профилактики пароксизмов предпочтительными лекарствами являются дигоксин, метопролол, пропроналол, соталол.
При плохой переносимости приступов и неэффективности медикаментозной антиаритмической терапии, процедуру абляции можно выполнять уже во время беременности (под контролем показателей жизнедеятельности плода). Но не раньше II триместра.
Желудочковая тахикардия довольно редкое состояние у женщин в положении. Если она и возникает, то после 6 месяца беременности. Лечение при этом не отличается от такового у небеременных. Электроимпульсная терапия практически безвредна для ребёнка на любом сроке.
Особенности тахикардии у детей
Для каждого возраста свои нормальные значения частоты сердечных сокращений. Цифры пульса, при которых взрослый ощущает предобморочное состояние, для грудного ребёнка обычное дело.
http://ustamivrachey.ru/kardiologiya/tahikardiya
Наджелудочковая тахикардия карта вызова
Наджелудочковая пароксизмальная тахикардия (НПТ)
Что это такое?
Вообще пароксизмальная тахикардия — внезапно начинающийся и так же внезапно заканчивающийся приступ регулярных сердечных сокращений с частотой 140-250 в минуту.
Когда возникает пароксизмальная тахикардия, сердце внезапно начинает биться с бешеной частотой, как будто вы убегали от трех разъяренных бегемотов (это условно). И так же резко приступ обрывается, причем пациент четко ощущает начало и окончание пароксизма. При этом ЧСС во время приступа имеет постоянное значение и не изменяется от физической нагрузки, фаз дыхания или после введения атропина.

Формирование наджелудочковой пароксизмальной тахикардии.
Какие бывают?
По источнику возникновения патологической импульсации пароксизмальные тахикардии делятся на предсердные, из предсердно-желудочкового узла и желудочковые.
Поскольку две первые тахикардии отличаются лишь формой и расположением зубца P на ЭКГ, их объединяют в одну группу и называют наджелудочковыми, или суправентрикулярными (сУпра — сверху, вентрИкулюс — желудочек).
Это возможно, потому что разные виды наджелудочковых тахикардий лечатся одинаково.
Таким образом, все пароксизмальные тахикардии делятся на желудочковые и наджелудочковые.
Насколько опасно?
Наджелудочковая пароксизмальная тахикардия встречается примерно у 1-3 человека из 1 000, преимущественно у детей и молодежи. В период между приступами сердце работает нормально. Данная аритмия нередко обусловлена некоторыми врожденными особенностями строения сердца (например, наличием дополнительных проводящих путей, создающих условия для механизма «повторного входа волны возбуждения» — re-entry).
Для справки. Желудочковые пароксизмальные тахикардии встречаются, к счастью, реже, но протекают крайне тяжело, с резким падением АД и без экстренной помощи нередко заканчиваются смертью больного. Желудочковая ПТ свидетельствует о тяжелом поражении сердца и у здоровых не встречается.

Желудочковая тахикардия .
На ЭКГ расширенные комплексы QRS.
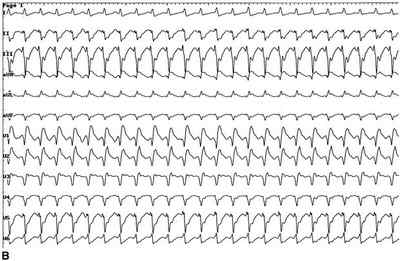
Признаки пароксизмальной наджелудочковой тахикардии на ЭКГ:
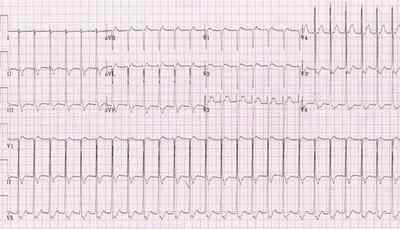
Пример пароксизмальной наджелудочковой тахикардии на ЭКГ.
Как лечится?
Любопытно, что наджелудочковая пароксизмальная тахикардия — одна из немногих аритмий, при которой пациент может помочь себе самостоятельно, используя так называемые вагусные пробы.
Вагусные пробы — это действия, направленные на рефлекторное раздражение блуждающего нерва (nervus vagus — нЭрвус вАгус), который является 10-й парой черепно-мозговых нервов (всего их 12) и иннервирует, грубо говоря, внутренние органы верхней половины тела.
При наджелудочковой пароксизмальной тахикардии используются следующие вагусные пробы:
- проба Вальсальвы: резкое натуживание после глубокого вдоха,
- погружение лица в ледяную воду,
- искусственное вызывание рвоты путем надавливания 2 пальцами на корень языка.
Массаж каротидного синуса и надавливание на глазные яблоки сейчас не рекомендуются.
Именно из-за возможности купировать (снять) пароксизм НПТ самим пациентом число вызовов скорой помощи не так уж велико по сравнению с распространенностью этой аритмии (0.1-0.3%). Вызывают те, у кого снять приступ самостоятельно не получилось.
На этапе скорой помощи обычно вводится верапамил. При неэффективности потом добавляют новокаинамид или кордарон.
Общие закономерности
Особенности лечения и диагностики аритмий:







