ОСОБЕННОСТИ СЕРДЕЧНО-ЛЕГОЧНОЙ РЕАНИМАЦИИ У ДЕТЕЙ: У детей остановка кровообращения вследствие кардиальных причин
ОСОБЕННОСТИ СЕРДЕЧНО-ЛЕГОЧНОЙ РЕАНИМАЦИИ У ДЕТЕЙ
У детей первых лет жизни основная причина смерти — травмы (автодорожные, пешеходные, велосипедные), асфиксия (в результате заболеваний или аспирации инородных тел), утопление,
ожоги и огнестрельные ранения. Техника манипуляций примерно такая же, что и у взрослых, однако есть некоторые особенности.
Определить пульс на сонных артериях у новорожденных достаточно сложно из-за короткой и круглой шеи. Поэтому проверять пульс у детей младше одного года рекомендуется на плечевой артерии, а у детей старше одного года — на сонной артерии.
Проходимость воздухоносных путей достигается простым подъемом подбородка или выдвижением нижней челюсти вперед. Если самостоятельное дыхание у ребенка первых лет жизни отсутствует, то самым важным реанимационным мероприятием является ИВЛ. При проведении ИВЛ у детей руководствуются следующими правилами. У детей до 6 мес ИВЛ проводят путем вдувания воздуха в рот и нос одновременно. У детей старше 6 мес дыхание проводят изо рта в рот, зажимая при этом нос ребенка I и II пальцами. Следует соблюдать осторожность в отношении объема вдуваемого воздуха и создаваемого этим объемом давления в дыхательных путях. Воздух вдувают медленно в течение 1—1,5 с. Объем каждого вдувания должен вызывать спокойный подъем грудной клетки. Частота ИВЛ для детей первых лет жизни — 20 дыхательных движений в 1 мин. Если при ИВЛ грудная клетка не поднимается, то это свидетельствует об обструкции дыхательных путей. Самая частая причина обструкции — неполное открытие дыхательных путей в связи с недостаточно правильным положением головы реанимируемого ребенка. Следует осторожно изменить положение головы и затем вновь начать ИВЛ.
Дыхательный объем определяется по формуле: ДО (мл) = масса тела (кг)х10.
На практике эффективность ИВЛ оценивается по экскурсии грудной клетки и потоку воздуха во время выдоха. Темп ИВЛ у новорожденных приблизительно 40 в минуту, у детей старше 1 года — 20 в минуту, у подростков — 15 в минуту.
Наружный массаж сердца у грудных детей осуществляется двумя пальцами, а точка компрессии располагается на 1 палец ниже межсосковой линии. Оказывающий помощь поддерживает голову ребенка в положении, обеспечивающем проходимость дыхательных путей.
Глубина компрессии грудины — от 1,5 до 2,5 см, частота надавливаний — 100 в минуту (5 компрессий за 3 с и быстрее). Соотношение компрессия : вентиляция =5:1. Если ребенку не проведена интубация, на дыхательный цикл отводится 1—1,5 с (в паузе между компрессиями). После 10 циклов (5 компрессий : 1 вдох) нужно попытаться в течение 5 с определить пульс на плечевой артерии.
У детей в возрасте 1—8 лет надавливают на нижнюю треть грудины (на толщину пальца выше мечевидного отростка) основанием ладони. Глубина компрессии грудины — от 2,5 до 4 см, частота массажа — не менее 100 в минуту. Каждая 5-я компрессия сопровождается паузой для вдоха. Отношение частоты компрессий к темпу ИВЛ для детей первых лет жизни должно составлять 5:1, независимо от того, сколько человек участвуют в реанимации. Состояние ребенка (пульс на сонной артерии) повторно оценивают через 1 мин после начала реанимации, а затем каждые 2—3 мин.
У детей старше 8 лет методика СЛР такая же, как и у взрослых.
Дозировка препаратов у детей при СЛР: адреналин — 0,01 мг/кг; лидо-каин — 1 мг/кг = 0,05 мл 2 % раствора; бикарбонат натрия — 1 ммоль/кг = 1 мл 8,4 % раствора.
При введении 8,4 % раствора бикарбоната натрия детям его следует развести пополам изотоническим раствором хлорида натрия.
Дефибрилляция у детей до 6 лет производится разрядом 2 Дж/кг массы тела. Если требуется повторная дефибрилляция, разряд может быть увеличен до 4 Дж/кг массы тела.
Особенности сердечно-легочной реанимации у детей
Под внезапной остановкой сердца понимают клинический синдром, который характеризуется исчезновением признаков сердечной деятельности (прекращением пульсации на бедренной и сонных артериях, отсутствием сердечных тонов), а также остановкой спонтанного дыхания, потерей сознания и расширением зрачков. Эти симптомы являются важнейшими диагностическими критериями остановки сердца, которая может быть предусмотренной или внезапной. Остановка сердца, которая предполагается, может наблюдаться в терминальном состоянии, под которой имеют во внимании период угасания жизнедеятельности организма. Терминальное состояние может возникнуть в результате критического расстройства гомеостаза вследствие заболевания или неспособности организма адекватно ответить на внешнее действие (травму, переохлаждение, перегревы, отравления и так далее). Остановка сердца и прекращение кровообращения могут быть связаны с асистолией, желудочковой фибрилляцией и коллапсом. Остановка сердца всегда сопровождаются остановкой дыхания; как и внезапная остановка дыхания, связана с обструкцией дыхательных путей, угнетением ЦНС или нейромышечным параличом, она может закончиться остановкой сердца.
Последовательность реанимационных мероприятий у детей в общих чертах похожа с такой у взрослых, но есть особенности. Если реанимация взрослых основана на факте первичности сердечной недостаточности, то у ребенка остановка сердца — это финал процесса постепенного угасания физиологических функций организма, инициированного, как правило, дыхательной недостаточностью. Первичная остановка сердца у детей очень редка, желудочковая фибрилляция и тахикардия являются ее причинами менее чем в 15% случаев. Много детей имеют относительно длинную фазу \»предостановки\», что и определяет необходимость ранней диагностики данной фазы.
Не теряя времени на выяснение причины остановки сердца или дыхания, сразу же приступают к лечению, которое включает следующий комплекс мероприятий. Опускают головной конец кровати, поднимают нижние конечности, создают доступ к грудной клетке и голове. Для обеспечения проходимости дыхательных путей слегка забросают голову назад, поднимают вверх нижнюю челюсть и производят 2 медленных вдувания воздуха в легкое ребенка (1-1,5 секунды на 1 вдох). Объем вдоха должен обеспечивать минимальную экскурсию грудной клетки. Форсированное вдувание воздуха вызывает раздувание желудка, которое резко ухудшает эффективность реанимации! Вдувания проводят любым методом — \»изо рта в рот\», \»рот — маска\» или используют дыхательные приспособления \»мешок — маска\», \»мех — маска\». Тем не менее, у детей грудного возраста существуют особенности выполнения этих манипуляций:
— не следует чрезмерно забрасывать голову ребенка;
— не следует сдавливать мягкие ткани подбородка, поскольку это может вызвать обструкцию дыхательных путей.
Если вдувание воздуха не дает эффекта, то необходимо улучшить проходимость дыхательных путей, придав им целесообразное анатомическое положение разгибанием головы. Если эта манипуляция также не дала эффекта, то необходимо освободить дыхательные пути от инородных тел и слизи, продолжить дыхание с частотой 20-30 в 1 мин.
Методика устранения обструкции дыхательных путей, вызванной инородным телом, зависит от возраста ребенка. Очищение пальцем верхних дыхательных путей вслепую у детей не рекомендуют использовать, поскольку в этот момент можно протолкнуть инородное тело глубже. Если инородное тело видно, его можно удалить, используя зажим Келли или пинцет Меджила. Нажатие на живот не рекомендуют применять у детей до одного года, поскольку при этом существует угроза повреждения органов брюшной полости, особенно печени. Ребенку в этом возрасте можно оказать помощь, удерживая его на руке в позиции \»всадника\» с главой, опущенной ниже туловища. Голову ребенка поддерживают рукой вокруг нижней челюсти и грудной клетки. По спине между лопатками быстро наносят четыре удара проксимальной частью ладони. Потом ребенка укладывают на спину так, чтобы голова была ниже туловища на протяжении всего приема, и выполняют четыре нажатия на грудную клетку. Если ребенок очень большой, для того, чтобы поместить его на предплечье, его помещают на бедре так, чтобы голова находилась, ниже туловища. После очищения дыхательных путей и восстановление их свободной проходимости при отсутствии спонтанного дыхания начинают искусственную вентиляцию легких. У детей старшего возраста или взрослых при обструкции дыхательных путей инородным телом рекомендуют использовать прием Хеймлиха — серию субдиафрагмальных нажатий.
Неотложная крикотиреотомия — один из вариантов поддержки проходимости дыхательных путей у больных, которым не удается интубировать трахею.
Методика непрямого массажа сердца. Используя 2 или 3 пальца правой руки, нажимают на грудину в месте, расположенном на 1,5-2см ниже за пересечения грудины с сосковой линией. У новорожденных и детей грудного возраста нажатия на грудину можно производить, расположив большие пальцы обеих рук в указанном месте, обхватив ладонями и пальцами грудную клетку. Глубина прогибания грудины вглубь составляет от 0,5 до 2,5см, частота нажатий не меньше 100 раз в 1 мин., соотношение нажатий и искусственного дыхания — 5:1. Массаж сердца проводят, положив пациента на твердую поверхность, или подложив под спину ребенка грудного возраста левую руку. У новорожденных и грудных детей приемлемый асинхронный метод вентиляции и массажа без соблюдения пауз для вдохов, которое повышает минутный кровоток.
Критерии эффективности реанимации — появление выразительной пульсации на бедренных и сонных артериях, сужение зрачков. Желательно выработать экстренную интубацию трахеи и обеспечить ЭКГ — контроль за сердечной деятельностью.
Если на фоне массажа сердца и ИВЛ сердечная деятельность не восстанавливается, то внутривенно вводят 0,01 мг/кг адреналина гидрохлорида (эпинефрина), потом натрия гидрокарбонат — по 1-2 ммоль/кг. Если внутривенное введение невозможно, то как крайнее мероприятие — обращаются к внутрисердечному, сублингвальному или эндотрахеальному введению препаратов. Целесообразность использования во время реанимации препаратов кальция в данное время поставлена под сомнение. Для поддержки сердечной деятельности после ее восстановления вводят Допамин или Добутамин (добутрекс) — по 2-20 мкг/кг в 1 мин. При фибрилляции желудочков назначают лидокаин — по 1 мг/кг внутривенно, при отсутствии эффекта показана экстренная электродефибрилляция (2 Вт/кг в 1 сек). При необходимости ее делают повторно — 3-5 Вт/кг в 1 сек.
На протяжении сердечно-легочной реанимации важно быстро обеспечить доступ к венозному руслу. Центральный венозный доступ лучше, чем периферический, поскольку существует значительная задержка циркуляции лекарства, введенного через периферическую вену, хотя дозы препаратов одинаковые.
Внутривенный доступ производится таким образом.
Дети младше 5 лет:
· первая попытка — периферическая линия, если нет успеха на протяжении 90 секунд — внутрикостная линия;
· позднее — центральная линия (бедренная, внутренняя и внешняя яремные вены, подключичная), венесекция подкожной вены голени.
Дети старше 5 лет:
· первая попытка — периферическая линия;
· вторая попытка — центральная линия или венесекция подкожной вены голени.
Все медикаменты, используемые на протяжении сердечно-легочной реанимации, и все жидкости, включая целостную кровь, могут быть введены внутрикостно. Стандартную иглу 16-18G, иглу для спинальной пункции со стилетом или костковомозговую иглу вводят в переднюю поверхность большеберцовой кости на 1-3 см ниже ее горбистости. Иглу направляют под углом 90 градусов к медиальной поверхности большеберцовой кости, лишь бы не повредить эпифиз.
78.30.251.74 © studopedia.ru Не является автором материалов, которые размещены. Но предоставляет возможность бесплатного использования. Есть нарушение авторского права? Напишите нам | Обратная связь.
Отключите adBlock!
и обновите страницу (F5)
очень нужно
http://studopedia.ru/6_17167_osobennosti-serdechno-legochnoy-reanimatsii-u-detey.html
Записки детского врача
Медицинский блог по педиатрии
Сердечно легочная реанимация у детей
Освоение сердечно-легочной реанимации у детей крайне необходимо для каждого медицинского работника, так как от правильно оказанной помощи порой зависит жизнь ребенка .
Для этого нужно уметь диагностировать терминальные состояния, знать методику проведения реанимации, выполнение всех необходимых манипуляций в строгой последовательности вплоть до автоматизма.
Методы оказания помощи при терминальных состояниях постоянно совершенствуются.
В 2010 году на международной ассоциации AHA (American Heart Association), после долгих обсуждений были выданы новые правила проведения сердечно-легочной реанимации.
Изменения в первую очередь коснулись последовательности проведения реанимации. Вместо ранее проводимого АВС (airway, breathing, compressions) теперь рекомендуют CAB (массаж сердца, проходимость дыхательных путей, искусственное дыхание).
Новые рекомендации выданы в основном для взрослых и поэтому нуждаются в некоторой коррекции для детского организма.
Теперь рассмотрим неотложные мероприятия при наступлении клинической смерти.
Диагностировать клиническую смерть можно по следующим признакам:
отсутствует дыхание, отсутствует кровообращение (не определяется пульс на сонной артерии), отмечается расширение зрачков (нет их реакции на свет), сознание не определяется, рефлексы отсутствуют.
Если диагностирована клиническая смерть нужно:
- Зафиксировать время, когда наступила клиническая смерть и время начала проведения реанимации;
- Подать тревогу, позвать на помощь реанимационную бригаду (один человек не в состоянии оказать реанимацию качественно);
- Оживление нужно начинать немедленно, не тратя время на аускультацию, измерение артериального давления и выяснения причин терминального состояния.
Последовательность сердечно-легочной реанимации:
1. Начинается реанимация непрямым массажем сердца не зависимо от возраста. Особенно это касается, если проводит реанимацию один человек. Сразу рекомендуют 30 компрессий подряд до начала искусственной вентиляции.
Если реанимацию проводят люди без специальной подготовки, то делается только массаж сердца без попыток искусственного дыхания. Если реанимацию проводит команда реаниматологов, то закрытый массаж сердца делается одновременно с искусственным дыханием, избегая пауз (без остановок).
Сжатия грудной клетки должны быть быстрыми и жесткими, у детей до года на 2 см, 1-7 лет на 3 см, старше 10 лет на 4 см, у взрослых на 5 см. Частота сжатий у взрослых и детей до 100 раз в минуту.
У младенцев до одного года массаж сердца проводится двумя пальцами (указательным и безымянным), с 1-го года до 8-ми лет одной ладонью, старшим детям двумя ладонями. Место компрессии — нижняя треть грудины.
2. Восстановление проходимости дыхательных путей (airways).
Необходимо очистить дыхательные пути от слизи, выдвинуть нижнюю челюсть вперед и вверх, незначительно запрокинуть голову назад (при травме шейного отдела это делать противопоказано), под шею кладут валик.
3. Восстановление дыхания (breathing).
На догоспитальном этапе проводится ИВЛ методом “изо рта в рот и нос” — у детей до 1-го года, “изо рта в рот” — у детей старше 1 года.
Соотношение частоты дыхания к частоте толчков:
- Если проводит реанимацию один спасатель, то соотношение 2:30;
- Если проводят реанимацию несколько спасателей, то вдох делают каждые 6-8 секунд, не прерывая массаж сердца.
Существенно облегчает ИВЛ введение воздуховода или ларенгиальной маски.
На этапе врачебной помощи для ИВЛ используют ручной дыхательный аппарат (мешок Ambu) или наркозный аппарат.
Интубация трахеи должна быть с плавным переходом, дышим маской, а потом интубируем. Интубация проводится через рот (оротрахеальной способ), или через нос (назотрахеальный способ). Какому способу дать предпочтение зависит от заболевания и повреждений лицевого черепа.
4. Введение медикаментов.
Медикаменты вводятся на фоне продолжающихся закрытого массажа сердца и ИВЛ.
Путь введения желательно — внутривенный, при невозможности — эндотрахеальный или внутрикостный.
При эндотрахеальном введении доза препарата увеличивается в 2-3 раза, разводится препарат на физиологическом растворе до 5-ти мл и вводится в интубационную трубку через тонкий катетер.
Внутрикостно иглу вводят в большеберцовую кость в ее переднюю поверхность. Может использоваться игла для спинальной пункции с мандреном или костномозговая игла.
Внутрисердечное введения у детей сейчас не рекомендуют, из за возможных осложнений (гемиперикард, пневмоторакс).
При клинической смерти используют такие лекарственные средства:
- Адреналина гидротартат 0,1% р-р в дозе 0,01мл/кг (0,01 мг/кг). Препарат можно вводить каждые 3 минуты. На практике разводят 1 мл адреналина физиологическим раствором
9 мл (получается общий объем 10 мл). Из получившего разведения вводят 0,1 мл/кг. Если отсутствует эффект после двукратного введения дозу увеличивают в десять раз
(0,1 мг/кг). - Раньше вводили 0,1% р-р атропина сульфата 0,01 мл/кг (0,01 мг/кг). Теперь его не рекомендуют при асистолии и электромех. диссоциации в связи с отсутствием терапевтического эффекта.
- Введение гидрокарбоната натрия раньше было обязательным, в настоящее время только по показаниям (при гиперкалиемии или тяжелом метаболическом ацидозе).
Доза препарата 1 ммоль/кг массы. - Препараты кальция не рекомендуются. Назначаются только, когда остановка сердца вызвана передозировкой антагонистами кальция, при гипокальциемии или гиперкалиемии. Доза CaCl2 — 20 мг/кг
5. Дефибрилляция.
Хочется отметить, что у взрослых дефибрилляция относится к первоочередным мероприятиям и должна начинаться одновременно с закрытым массажем сердца.
У детей фибрилляция желудочков встречается около 15% от всех случаев остановок кровообращения и поэтому применяется реже. Но если фибрилляция диагностирована, то ее надо проводить как можно быстрее.
Различают механическую, медикаментозную, электрическую дефибриляции.
- К механической дефибриляции относится прекардиальный удар (удар кулаком по грудине). Сейчас в педиатрической практике не используется.
- Медикаментозная дефибриляция заключается в применении антиаритмичных препаратов – верапамила 0,1-0,3 мг/кг (не более 5 мг однократно), лидокаина (в дозе 1 мг/кг).
- Электрическая дефибриляция является самым эффективным методом и важнейшим компонентом сердечно-легочной реанимации.
Рекомендуется проводить электрическую дефибриляцию сердца из трех разрядов
(2Дж/кг – 4 Дж/кг – 4 Дж/кг). Если нет эффекта, то на фоне продолжающихся реанимационных мероприятий можно проводить вторую серию разрядов снова начиная с 2Дж/кг.
Во время проведения дефибриляции нужно отключить ребенка от диагностической аппаратуры и респиратора. Электроды размещают — один справа от грудины ниже ключицы, другой левее и ниже левого соска. Обязательно между кожей и электродами должен быть солевой раствор или крем.
Реанимацию прекращают только после появления признаков биологической смерти.
Сердечно-легочную реанимацию не начинают если:
- После остановки сердца прошло более 25 минут;
- У больного терминальная стадия неизлечимой болезни;
- Больной получил полный комплекс интенсивного лечения, и на этом фоне произошла остановка сердца;
- Констатирована биологическая смерть.
В заключение хочется отметить, что проведение сердечно-легочной реанимации должно проходить под контролем электрокардиографии. Она является классическим методом диагностики при таких состояниях.
На ленте электрокардиографа или мониторе могут наблюдаться единичные сердечные комплексы, крупно или мелковолновая фибрилляция или изолиния.
Бывает, регистрируется нормальная электрическая активность сердца при отсутствии сердечного выброса. Такой вид остановки кровообращения называется электромеханическая диссоциация (бывает при тампонаде сердца, напряженном пневмотораксе, кардиогенном шоке и др.).
В соответствии с данными электрокардиографии можно более точно оказывать необходимую помощь.
http://mykhas.ru/serdechno-legochnaya-reanimaciya-u-detej/
Сердечно-легочная реанимация у детей: особенности и алгоритм действий
Алгоритм проведения сердечно-легочной реанимации у детей включает пять этапов. На первом выполняют подготовительные мероприятия, На втором – проверяют проходимость дыхательных путей. На третьем этапе выполняется искусственная вентиляция легких. Четвертый этап заключается в непрямом массаже сердца. Пятый – в правильной медикаментозной терапии.
Алгоритм проведения сердечно-легочной реанимации у детей: подготовка и ИВЛ
При подготовке к сердечно-легочной реанимации у детей проверяют наличие сознания, самостоятельного дыхания, пульса на сонной артерии. Также подготовительный этап включает выявление наличия травм шеи и черепа.
Следующий этап алгоритма сердечно-легочной реанимации у детей – проверка проходимости дыхательных путей.
Для этого ребенку открывают рот, очищают верхние дыхательные пути от инородных тел, слизи, рвотных масс, запрокидывают голову, приподнимают подбородок.
При подозрении на травму шейного отдела позвоночника перед началом помощи фиксируют шейный отдел позвоночника.
При проведении сердечно-легочной реанимации детям выполняют искусственную вентиляцию легких (ИВЛ).
У детей до года. Ртом обхватывают рот и нос ребенка и плотно прижимают губы к коже его лица. Медленно, в течение 1-1,5 секунд равномерно вдыхают воздух до видимого расширения грудной клетки. Особенность сердечно-легочной реанимации у детей в этом возрасте заключается в том, что дыхательный объем не должен быть больше объема щек.
У детей старше года. Ребенку зажимают нос, обхватывают губами его губы, одновременно запрокидывая ему голову и приподнимая подбородок. Медленно выдыхают воздух в рот больного.
При повреждении ротовой полости ИВЛ проводят методом «рот в нос».
Частота дыхания: до года: 40-36 в минуту, от 1 до 7 лет 36-24 в минуту, старше 8 лет 24-20 в минуту (нормальные частота дыхания и показатели АД в зависимости от возраста представлены в таблице).
Возрастные нормы частоты пульса, АД, частоты дыхательных движений у детей
Возраст
Показатель
Частота пульса, в минуту
АД (систолическое), мм рт. ст.
Частота дыхательных движений, в минуту
Сердечно-легочная реанимация у детей: массаж сердца и введение медикаментов
Далее, следуя правильному алгоритму действий при сердечно-легочной реанимации у детей, выполняется наружный (непрямой) массаж сердца.
Ребенка укладывают на спину. Детям до 1 года надавливают на грудину 1—2 пальцами. Большие пальцы рук располагают на передней поверхности грудной клетки малыша так, чтобы их концы сходились на точке, расположенной на 1 см ниже линии, мысленно проведенной через левый сосок. Остальные пальцы должны находиться под спиной ребенка.
Детям старше 1 года массаж сердца проводят основанием одной кисти или обеими кистями (в более старшем возрасте), стоя сбоку.
Подкожные, внутрикожные и внутримышечные инъекции малышам делают так же, как и взрослым. Но этот путь введения медикаментов не очень эффективен — действовать они начинают минут через 10-20, а такого времени иногда просто нет. Дело в том, что любое заболевание у детей развивается молниеносно. Самое простое и безопасное — поставить больному крохе микроклизму; лекарственное средство разводят теплым (37-40 °С) 0,9%-ным раствором натрия хлорида (3,0-5,0 мл) с добавлением 70% этилового спирта (0,5-1,0 мл). Через прямую кишку вводят 1,0-10,0 мл препарата.
Особенности проведения сердечно-легочной реанимации у детей заключаются в дозировке используемых лекарственных препаратов.
Адреналин (эпинефрин): 0,1 мл/кг или 0,01 мг/кг. 1,0 мл препарата разводят в 10,0 мл 0,9%-ного раствора натрия хлорида; в 1 мл этого раствора содержится 0,1 мг препарата. При невозможности сделать быстрый расчет по весу больного адреналин применяют по 1 мл на год жизни в разведении (0,1% — 0,1 мл/год чистого адреналина).
Атропин: 0,01 мг/кг (0,1 мл/кг). 1,0мл 0,1%-ного атропина разводят в 10,0 мл 0,9%-ного раствора натрия хлорида, при этом разведении можно вводить препарат по 1 мл на год жизни. Введение можно повторять каждые 3-5 минуты до достижения общей дозы 0,04 мг/кг.
Лидокаин: 10%-ный раствор— 1 мг/кг.
Натрия гидрокарбонат: 4% -ный раствор — 2 мл/кг.
Раствор натрия хлорида: 0,9%-ный раствор — 20 мл/кг.
Алгоритм сердечно-легочной реанимации у детей и взрослых: правила оказания неотложной помощи

Нечасто, но бывают такие случаи: шел человек по улице, ровно, уверенно и вдруг упал, перестал дышать, синеет. В таких случаях обычно окружающие вызывают «Скорую» и долго ждут. Через пять минут прибытие специалистов уже не нужно — человек умер. И исключительно редко рядом оказывается человек, знающий алгоритм проведения сердечно-легочной реанимации и способный применить свои действия на деле.
Причины остановки сердца
В принципе любая болезнь может вызвать остановку сердца. Поэтому перечислять все те сотни заболеваний, которые известны специалистам, бессмысленно да и незачем. Однако наиболее часто к остановке сердца приводят:
- сердечные заболевания;
- травмы;
- утопления;
- удары электрическим током;
- интоксикации;
- инфекции;
- остановка дыхания в случае аспирации (вдыхания) инородного тела — эта причина чаще всего возникает у детей.
Впрочем, независимо от причины, алгоритм действий при сердечно-легочной реанимации всегда остается одинаковым.
Этапы сердечно-легочной реанимации

В фильмах очень часто показывают попытки героев реанимировать умирающего человека. Обычно это выглядит так — к неподвижно лежащему пострадавшему подбегает положительный персонаж, падает рядом с ним на колени и начинает интенсивно давить ему на грудь. Всем своим артистизмом он показывает драматичность момента: подпрыгивает над человеком, дрожит, плачет или кричит. Если дело происходит в больнице, врачи обязательно сообщают, что «он уходит, мы его теряем». Если по замыслу сценариста пострадавший должен жить — он выживет. Однако шансов на спасение в реальной жизни у такого человека нет, так как «реаниматор» все сделал неправильно.
В 1984 году австрийский анестезиолог Петер Сафар предложил систему АВС. Этот комплекс лег в основу современных рекомендаций по сердечно-легочной реанимации и уже более 30 лет этим правилом пользуются все без исключения врачи. В 2015 году Американская ассоциация кардиологов выпустила обновленное руководство для практических специалистов, в котором детально освещены все нюансы алгоритма.

Алгоритм АВС — это последовательность действий, дающих максимальный шанс пострадавшему на выживание. Суть его заключена в самом его названии:
- Airway – дыхательные пути: выявление их закупорки и ее устранение, чтобы обеспечить проходимость гортани, трахеи, бронхов;
- Breathing – дыхание: проведение искусственного дыхания по специальной методике с определенной частотой;
- Circulation – обеспечение кровообращения при остановке сердца путем его наружного (непрямого массажа).
Сердечно-легочная реанимация по алгоритму АВС может проводиться любым человеком, даже не обладающим медицинским образованием. Это — те базовые знания, которыми должен владеть каждый.
Каким образом проводится сердечно-легочная реанимация у взрослых и подростков
В первую очередь вам следует обеспечить безопасность пострадавшего, не забывая и о себе. Если вы извлекли человека из попавшей в аварию машины, немедленно оттащите его подальше от нее. Если рядом бушует пожар — сделайте то же самое. Переместите пострадавшего в любое ближайшее безопасное место и приступайте к следующему этапу.
Сейчас нужно убедиться, что человек действительно нуждается в СЛР. Для этого спросите его «Как вас зовут?» Именно этот вопрос лучше всего привлечет внимание пострадавшего, если он находится в сознании, пусть даже помутненном.
Если он не отвечает, потормошите его: слегка ущипните за щеку, похлопайте по плечу. Не перемещайте пострадавшего без лишней необходимости, так как вы не можете быть уверены в отсутствии травм, если обнаружили его уже в бессознательном состоянии.
При отсутствии сознания убедитесь в наличии или отсутствии дыхания. Для этого приложите ухо ко рту пострадавшего. Здесь действует правило «Видеть. Слышать. Осязать»:
- вы видите движения грудной клетки;
- вы слышите звук выдыхаемого воздуха;
- вы осязаете щекой движение воздуха.
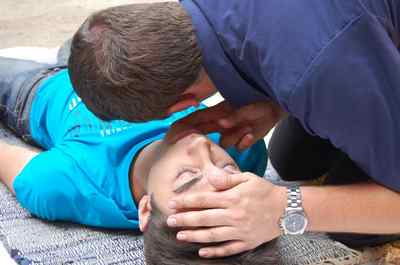
В кино часто для этого прикладывают ухо к груди. Этот метод сравнительно действенен, только если грудная клетка больного полностью обнажена. Даже один слой одежды исказит звук и вы ничего не поймете.

Одновременно с проверкой дыхания вы можете выяснить наличие пульса. Не ищите его на запястье: лучший способ выявления пульса — пальпация сонной артерии. Для этого поместите указательный и безымянный палец на верхушку «адамова яблока» и сместите их в сторону задней части шеи, пока пальцы не упрутся в мышцу, проходящую сверху вниз. Если пульсация отсутствует, значит сердечная деятельность остановилась и необходимо приступать к спасению жизни.
Внимание! На проверку наличия пульса и дыхания у вас есть 10 секунд!
Следующий этап — убедитесь, что во рту у пострадавшего нет никаких инородных тел. Ни в коем случае ищите их наощупь: у человека могут начаться судороги и ваши пальцы попросту откусят либо вы можете случайно сорвать искусственную коронку зуба или мост, которые попадут в дыхательные пути и вызовут асфиксию. Удалять можно только те инородные тела, которые видны снаружи и находятся близко к губам.
Теперь привлеките внимание окружающих, попросите их вызвать «Скорую», а если вы одни — сделайте это сами (звонок в тревожные службы — бесплатный), после чего начинайте проводить сердечно-легочную реанимацию.
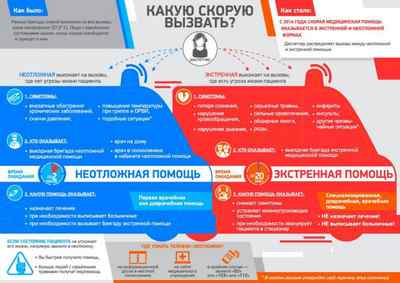
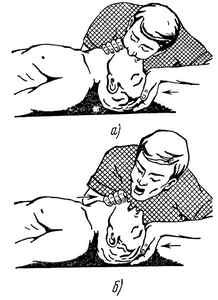
Положите человека на спину на твердой поверхности — земля, асфальт, стол, пол. Запрокиньте его голову, выдвиньте нижнюю челюсть вперед и приоткройте рот пострадавшего — это предотвратит западение языка и позволит эффективно проводить искусственное дыхание (тройной маневр Сафара).
При подозрении на травму шеи или если человек был обнаружен уже без сознания, ограничьтесь только выдвижением нижней челюсти и приоткрыванием рта (двойной маневр Сафара). Иногда этого оказывается достаточным, чтобы человек начал дышать.
Внимание! Наличие дыхания практически стопроцентно свидетельствует о том, что сердце человека работает. Если пострадавший дышит, его следует повернуть набок и оставить в таком положении до прибытия врачей. Наблюдайте за пострадавшим ,каждую минуту проверяя наличие пульса и дыхания.
При отсутствии пульса начинайте наружный массаж сердца. Для этого, если вы правша, то поместите основание правой ладони на нижнюю треть грудины (2-3 см ниже условной линии, проходящей через соски). Наложите на него основание левой ладони и переплетите пальцы, как показано на рисунке.
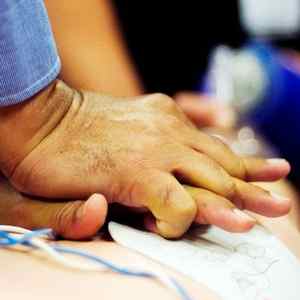
Руки должны быть прямыми! Нажимайте всем телом на грудную клетку пострадавшего с частотой 100-120 нажатий в минуту. Глубина нажатия — 5-6 см. Не делайте больших перерывов — отдыхать можно не более 10 секунд. Давайте грудной клетке полностью расправиться после нажатия, но не отрывайте рук от нее.
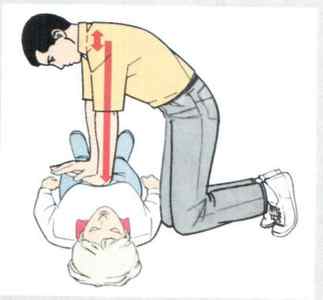
Наиболее эффективный метод искусственного дыхания — «изо рта в рот». Для его проведения после тройного или двойного маневра Сафара накройте рот пострадавшего своим ртом, зажмите его нос пальцами одной руки и произведите энергичный выдох длительностью 1 секунда. Дайте больному выдохнуть.
Эффективность искусственного дыхания определяется движениями грудной клетки, которая должна подниматься и опускаться при вдохе-выдохе. Если этого нет, значит у человека закупорены дыхательные пути. Проверьте еще раз ротовую полость — возможно, вы увидите инородное тело, которое можно извлечь. В любом случае не прерывайте сердечно-легочную реанимацию.
ВНИМАНИЕ! По рекомендациям Американской ассоциации кардиологов вы можете отказаться от проведения искусственного дыхания, так как компрессии грудной клетки обеспечивают организму необходимый минимум воздуха. Однако искусственное дыхание повышает на несколько процентов вероятность положительного эффекта от СЛР. Поэтому по возможности его все-таки следует проводить, помня о том, что человек может быть болен инфекционным заболеванием типа гепатита или ВИЧ-инфекции.
Один человек не способен одновременно и нажимать на грудную клетку и проводить искусственное дыхание, поэтому действия следует чередовать: после каждых 30 нажатий должны производиться 2 дыхательных движения.

Каждые две минуты следует останавливаться и проверять наличие пульса. Если он появится — нажатия на грудную клетку следует прекратить.
Подробный алгоритм проведения сердечно-легочной реанимации взрослым и подросткам представлен в видео-обзоре:
Когда прекращать сердечно-легочную реанимацию
Прекращение сердечно-легочной реанимации производится:
- при появлении самостоятельного дыхания и пульса;
- при появлении признаков биологической смерти;
- спустя 30 минут после начала реанимационных мероприятий;
- если реаниматор полностью истощен физически и не способен дальше производить СЛР.
Многочисленные исследования показывают, что проведение сердечно-легочной реанимации более 30 минут может привести к появлению сердечного ритма. Однако за это время кора головного мозга погибает и человек не способен прийти в себя. Именно поэтому установлен получасовой интервал, в течение которого у пострадавшего есть шанс на выздоровление.
Особенности сердечно-легочной реанимации у детей
В детском возрасте более частой причиной клинической смерти является асфиксия. Поэтому этой категории пациентов особенно важно проводить весь комплекс реанимационных мер — и наружный массаж сердца, и искусственное дыхание.
Обратите внимание: если взрослого человека допускается оставить на очень короткое время для того, чтобы позвать на помощь, то ребенку сначала надо в течение двух минут проводить СЛР, и лишь после этого можно отлучиться на несколько секунд.
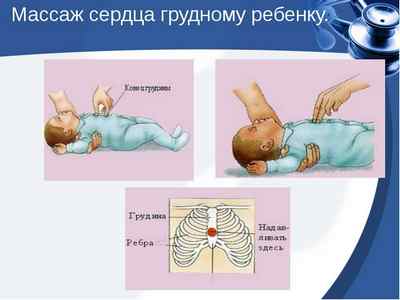
Проводить нажатия грудной клетки у ребенка следует с той же частотой и амплитудой, что и у взрослых. В зависимости от его возраста нажимать можно двумя или одной рукой. У грудничков эффективен метод, при котором грудную клетку малыша обхватывают обеими ладонями, помещая большие пальцы на середину грудины, а остальные плотно прижимают к бокам и спинке. Нажатия производят большими пальцами.
Соотношение нажатий и дыхательных движений у детей может быть либо 30:2, либо если реаниматоров двое — 15:2. У новорожденных соотношение составляет 3 нажатия на одно дыхательное движение.
Рекомендуем посмотреть видео-обзор, в котором доктор Комаровский рассказывает об особенностях сердечно-легочной реанимации детей:
Остановка сердца — не такое редкое явление, как кажется, и своевременно оказанная помощь может дать человеку неплохой шанс на дальнейшую жизнь. Обучиться алгоритму действий в экстренных ситуациях может каждый. Для этого даже не нужно поступать в медицинский институт. Достаточно просмотра качественных обучающих видео по сердечно-легочной реанимации, нескольких уроков с инструктором и периодического обновления знаний — и вы сможете стать пусть непрофессиональным, но спасателем. И кто знает, может быть, когда-нибудь вы дадите кому-то шанс на жизнь.
Бозбей Геннадий Андреевич, врач скорой медицинской помощи
69,018 просмотров всего, 15 просмотров сегодня
особенности СЛР в педиатрии
Категория: Сестринское дело в реаниматологии/Основы сердечно-лёгочной реанимации
Контроль пульса у детей до года лучше проводить не на сонной артерии, а на плечевой, прижимая её по внутренней поверхности плеча в средней его трети к плечевой кости.
Так как сердце у маленьких детей расположено несколько выше, чем у взрослых, точка нажатия на грудину находится под линией, соединяющей соски.
У детей до года можно применять \»охватывающий\» метод, при котором реаниматор со стороны спины охватывает грудную клетку ребёнка четырьмя пальцами с обеих сторон. Большими пальцами надавливает на середину грудины в точке на 1 см ниже линии сосков с частотой 120 в мин, продавливая грудину на 1,5-2 см. Детям от 3 до 10 лет нажатия производят основанием ладони одной руки с приподнятыми пальцами с частотой 90 в мин, продавливая грудину до 3 см. Детям старше 10 лет так же, как и взрослым.
Прекардиальные удары детям не производят.
Более часто причиной остановки сердца у детей является асистолия, реже — желудочковая тахикардия и фибрилляция. Самой частой причиной желудочковой тахикардии у детей являются отравления препаратами из группы адреналина и атропина.
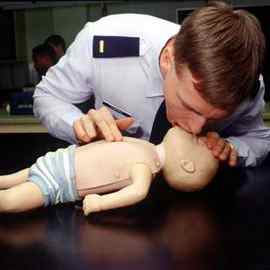
При проведении искусственного дыхания ребёнку лучше плотно охватывать губами его рот и нос одновременно, так как они расположены близко, и вдувать воздух в небольшом количестве, следя за движениями грудной клетки. Частота вдуваний детям должна быть в пределах 20 в мин.
Атропин при реанимации у детей применяется в разведении: 1 мл 0,1% раствора на 9 мл изотонического раствора хлорида натрия (получается в 1 мл раствора 0,1 гр препарата).
Адреналин также применяется в разведении 1:10 000 на 9 мл изотонического раствора натрия хлорида (в 1 мл раствора будет 0,1 мг препарата).
Основными причинами гибели новорождённого ребёнка являются следующие: тяжёлая патология беременности и родов; тяжёлые сопутствующие заболевания рожениц; вредные привычки у них (алкоголь, табакокурение, наркомания); врождённые уродства ребёнка. К сожалению, несчастье может быть ятрогенным, связанным с действиями медицинского персонала: ошибками при введении лекарственных препаратов, техническими погрешностями анестезии и акушерского пособия.
Классификация и патогенез
Ребёнок может быть рождён в состоянии клинической смерти и асфиксии — синей и белой.
При клинической смерти отсутствуют и дыхание, и сердцебиение. Или оно такое слабое, что моментально развиваются гипоксия, гиперкапния и ацидоз.
Асфиксия — состояние, при котором самостоятельное дыхание новорождённого не появляется в течении двух минут. При её белой форме отсутствует дыхание и резко ухудшено кровообращение: глухие тоны сердца, брадикардия, выраженные нарушения микроциркуляции. При синей асфиксии дыхание отсутствует, но сохранена удовлетворительная сердечная деятельность.
Особенностями всех указанных состояний являются:
- нерасправление лёгких (ателектазы);
- угнетение дыхательного центра и его невосприимчивость к СО2;
- смешанный — дыхательный и обменный — ацидоз.
Всё это мешает перестройке кровообращения, что ещё больше усиливает гипоксию, приводит к отёку мозга и разрушению мембраны и клеток жизненно важных органов. Эти нарушения развиваются очень быстро, в течении 3-4 мин. Поэтому малейшие запаздывание с реанимационными мероприятиями резко ухудшает прогноз.
Главные задачи — расправить лёгкие, улучшить микроциркуляцию, ликвидировать ацидоз и защитить мозг.
Ребёнку, родившемуся в состоянии клинической смерти, проводят весь комплекс сердечно-лёгочной реанимации: интубация трахеи, ИВЛ, массаж сердца, введение в его полость адреналина, атропина и хлорида кальция; в вену вводят растворы оснований.
Наилучший показатель — 2, наихудший — 0. Сумма показателей может составлять от 0 до 10.
При тяжёлой асфиксии осуществляют следующую последовательность мероприятий:
- отсасывают слизь из дыхательных путей;
- обогревают ребёнка;
- осуществляют ИВЛ через маску кислородно-воздушной смесью (от 60 до 100% кислорода). Затем с помощью прямого клинка ларингоскопа интубируют трахею. Лучше использовать трубки Коула — от 2,5 до 4 мм в диаметре. После интубации продолжают ИВЛ с повышенным давлением на вдохе — до 60 см вод. ст. и добавлением кислорода в указанной концентрации. Целесообразно использовать терапию кислородно-гелиевой смесью;
- если не улучшается кровообращение, проводят наружный массаж сердца; при брадикардии вводят в/в 0,2 мг адреналина;
- устраняют ацидоз, вводя в пупочную вену до 20 мл 4% раствора гидрокарбоната натрия, до 3 мл 10% мг преднизолона;
- нормализуют объём и реологию крови реополиглюкином (до 30 мл), плазмой или альбумином;
- осуществляют меры по защите мозга, включая краниоцеребральную гипотермию, введение антигипоксантов, ГБО.
При лёгкой асфиксии эффективен следующий комплекс:
- отсосать слизь из дыхательных путей;
- согреть ребёнка;
- провести ИВЛ через маску с добавлением до 60% кислорода;
- ввести дыхательные аналептики: 0,02 мг/кг налоксона или 1,5 мг этимизола.
http://m-sestra.ru/bolezni/item/f00/s00/e0000310/index.shtml
ОСОБЕННОСТИ СЕРДЕЧНО-ЛЕГОЧНОЙ РЕАНИМАЦИИ У ДЕТЕЙ
У детей остановка кровообращения вследствие кардиальных причин возникает очень редко. У новорожденных и грудных детей причинами остановки кровообращения могут быть: асфиксия, синдром внезапной смерти новорожденных, пневмония и бронхиолоспазм, утопление, сепсис, неврологические заболевания. У детей первых лет жизни основная причина смерти — травмы (автодорожные, пешеходные, велосипедные), асфиксия (в результате заболеваний или аспирации инородных тел), утопление,
ожоги и огнестрельные ранения. Техника манипуляций примерно такая же, что и у взрослых, однако есть некоторые особенности.
Определить пульс на сонных артериях у новорожденных достаточно сложно из-за короткой и круглой шеи. Поэтому проверять пульс у детей младше одного года рекомендуется на плечевой артерии, а у детей старше одного года — на сонной артерии.
Проходимость воздухоносных путей достигается простым подъемом подбородка или выдвижением нижней челюсти вперед. Если самостоятельное дыхание у ребенка первых лет жизни отсутствует, то самым важным реанимационным мероприятием является ИВЛ. При проведении ИВЛ у детей руководствуются следующими правилами. У детей до 6 мес ИВЛ проводят путем вдувания воздуха в рот и нос одновременно. У детей старше 6 мес дыхание проводят изо рта в рот, зажимая при этом нос ребенка I и II пальцами. Следует соблюдать осторожность в отношении объема вдуваемого воздуха и создаваемого этим объемом давления в дыхательных путях. Воздух вдувают медленно в течение 1—1,5 с. Объем каждого вдувания должен вызывать спокойный подъем грудной клетки. Частота ИВЛ для детей первых лет жизни — 20 дыхательных движений в 1 мин. Если при ИВЛ грудная клетка не поднимается, то это свидетельствует об обструкции дыхательных путей. Самая частая причина обструкции — неполное открытие дыхательных путей в связи с недостаточно правильным положением головы реанимируемого ребенка. Следует осторожно изменить положение головы и затем вновь начать ИВЛ.
Дыхательный объем определяется по формуле: ДО (мл) = масса тела (кг)х10. На практике эффективность ИВЛ оценивается по экскурсии грудной клетки и потоку воздуха во время выдоха. Темп ИВЛ у новорожденных приблизительно 40 в минуту, у детей старше 1 года — 20 в минуту, у подростков — 15 в минуту.
Наружный массаж сердца у грудных детей осуществляется двумя пальцами, а точка компрессии располагается на 1 палец ниже межсосковой линии. Оказывающий помощь поддерживает голову ребенка в положении, обеспечивающем проходимость дыхательных путей.
Глубина компрессии грудины — от 1,5 до 2,5 см, частота надавливаний — 100 в минуту (5 компрессий за 3 с и быстрее). Соотношение компрессия : вентиляция =5:1. Если ребенку не проведена интубация, на дыхательный цикл отводится 1—1,5 с (в паузе между компрессиями). После 10 циклов (5 компрессий : 1 вдох) нужно попытаться в течение 5 с определить пульс на плечевой артерии.
У детей в возрасте 1—8 лет надавливают на нижнюю треть грудины (на толщину пальца выше мечевидного отростка) основанием ладони. Глубина компрессии грудины — от 2,5 до 4 см, частота массажа — не менее 100 в минуту. Каждая 5-я компрессия сопровождается паузой для вдоха. Отношение частоты компрессий к темпу ИВЛ для детей первых лет жизни должно составлять 5:1, независимо от того, сколько человек участвуют в реанимации. Состояние ребенка (пульс на сонной артерии) повторно оценивают через 1 мин после начала реанимации, а затем каждые 2—3 мин.
У детей старше 8 лет методика СЛР такая же, как и у взрослых.
Дозировка препаратов у детей при СЛР: адреналин — 0,01 мг/кг; лидо-каин — 1 мг/кг = 0,05 мл 2 % раствора; бикарбонат натрия — 1 ммоль/кг = 1 мл 8,4 % раствора.
При введении 8,4 % раствора бикарбоната натрия детям его следует развести пополам изотоническим раствором хлорида натрия.
Дефибрилляция у детей до 6 лет производится разрядом 2 Дж/кг массы тела. Если требуется повторная дефибрилляция, разряд может быть увеличен до 4 Дж/кг массы тела.
ПОСТРЕАНИМАЦИОННЫЙ ПЕРИОД
Больные, перенесшие остановку сердца, должны быть под постоянным наблюдением врача. В первую очередь следует учитывать полную клиническую оценку статуса больного и данные неинвазивных методов исследования. Показания к другим, более сложным методам исследования (мониторинг внутричерепного давления, измерение ДЗЛА и др.) должны быть строго аргументированы.
Мониторинг сердечно-сосудистой системы[/i] включает постоянный контроль АД, ЧСС, ЦВД, ЭКТ, ОЦК. Важно предупредить гиперперфузию и поддерживать нормотензию. Для ликвидации стаза микроциркуляции рекомендуются: легкая артериальная гипертензия на короткое время, использование реологических средств и умеренная гемодилюция. Важно своевременно выявить и устранить аритмии сердца, зависящие от исходной патологии (ишемия, АВ-блокада и др.) и катехоламининдуцированных нарушений, связанных с применением инотропных и других средств. ЭКГ-диагностика нарушений ритма требует четкой интерпретации зубца Р и комплекса QRS (V, и II стандартное отведение). Для выявления ишемии этих показателей недостаточно. Эпизоды скрытой ишемии могут оставаться незамеченными. Грудное отведение V5 или его модификации свидетельствуют об ишемии перегородки и левой боковой стенки, а биполярное отведение II от конечностей свидетельствует об ишемии нижней части миокарда в бассейне правой коронарной артерии.
Важную информацию дает измерение параметров центральной гемо-динамики. Для этого может быть рекомендован отечественный аппарат «Реодин».
С целью профилактики повторной ФЖ после успешной кардиоверсии и для лечения множественных желудочковых экстрасистол может быть назначен лидокаин в виде внутривенной инфузии 1—4 мг/мин.
При брадиаритмиях (синусовая брадикардия, полная АВ-блокада), не поддающихся лечению атропином, может потребоваться электрокардио-стимуляция, особенно в тех случаях, когда АВ-блокада или медленный идиовентрикулярный ритм сопровождаются нарушениями гемодинамики.
При кардиогенном шоке, обусловленном снижением насосной функции сердца, показаны добутамин (3—12 мкг/кг/мин) и допамин (2— 10 мкг/кг/мин) внутривенно.
Мониторинг дыхательной системы.[/i] В постреанимационном периоде важно уменьшить концентрацию Оз во вдыхаемом воздухе до 50 %, чтобы избежать последствий гипероксигенации. Необходимо поддержание РаОз на уровне, близком 100 мм рт. ст. Рекомендуемый уровень РаСОг — 25—35 мм рт.ст, а при повышении внутричерепного давления — в среднем 25 мм рт.ст. Коррекция газов крови достигается при ИВЛ в режиме легкого ПДКВ. ИВЛ продолжается до полного восстановления важнейших функций (сознание, адекватное самостоятельное дыхание, стабильная гемодинамика).
Мониторинг неврологических функций.[/i] Надежной основой мониторинга ЦНС у больных, перенесших остановку кровообращения, являются шкала Глазго с реакцией открывания глаз, двигательный и словесный ответ в сочетании с данными ЭЭГ. В лечебных целях «для защиты мозга» показано назначение высоких доз кортикостероидов (например, целестон 8—12 мг каждые 6 ч внутривенно).
При повышении ЭЭГ активности и наклонности к судорогам показан диазепам (седуксен, валиум, реланиум, сибазон, апаурин) — анксиолитик, противосудорожное, седативное средство. При выраженном судорожном синдроме — тиопентал натрия (5 мг/кг), по показаниям — седативные средства и анальгетики. Важно постоянное поддержание нормотермии.
Водно-электролитный и кислотно-основной баланс.[/i] Осуществляют постоянный контроль за количеством введенной жидкости, диурезом и возможными внепочечными потерями. Для инфузии рекомендуются изотонические электролитные растворы в сочетании с неводными 10 % растворами глюкозы. Ht поддерживается на уровне 0,30—0,35; КОД плазмы — 20— 25 мм рт.ст.; осмолярность плазмы и содержание в ней электролитов и глюкозы — в пределах нормы. Умеренный метаболический ацидоз допустим и желателен (рН = 7,25—7,35), поскольку в этих условиях лучше окси-генируются ткани и увеличивается СВ. Кроме того, уровень К\»^ в сыворотке крови часто снижен после успешной реанимации, а избыточная коррекция ацидоза может усилить гипокалиемию и привести к новой остановке сердца.
Исход лечения зависит от основной причины, вызвавшей остановку сердца, длительности ее воздействия, своевременности и качества проведенной реанимации и высококвалифицированной интенсивной терапии в послереанимационном периоде. Важнейшее звено терапии — восстановление функции ЦНС. Методика СЛР постоянно совершенствуется и, возможно, в недалеком будущем претерпит существенные изменения.
Глава 33
НОВЫЕ ПРИНЦИПЫ РЕАНИМАЦИИ
До последних лет считалось незыблемым правилом проведениеСЛР в соответствии с хорошо известным реанимационным алгоритмом, включающим в себя основные пункты реанимации.
[b]Этап A http://lektsii.org/10-3466.html