Сбой сердечного ритма два удара с 2-х секундной паузой минуту — Вопрос кардиологу — 03 Онлайн
Сбой сердечного ритма два удара с 2-х секундной паузой минуту
Похожие и рекомендуемые вопросы

Поиск по сайту
Что делать, если у меня похожий, но другой вопрос?
Если вы не нашли нужной информации среди ответов на этот вопрос , или же ваша проблема немного отличается от представленной, попробуйте задать дополнительный вопрос врачу на этой же странице, если он будет по теме основного вопроса. Вы также можете задать новый вопрос , и через некоторое время наши врачи на него ответят. Это бесплатно. Также можете поискать нужную информацию в похожих вопросах на этой странице или через страницу поиска по сайту . Мы будем очень благодарны, если Вы порекомендуете нас своим друзьям в социальных сетях .
Медпортал 03online.com осуществляет медконсультации в режиме переписки с врачами на сайте. Здесь вы получаете ответы от реальных практикующих специалистов в своей области. В настоящий момент на сайте можно получить консультацию по 45 направлениям: аллерголога , венеролога , гастроэнтеролога , гематолога , генетика , гинеколога , гомеопата , дерматолога , детского гинеколога , детского невролога , детского хирурга , детского эндокринолога , диетолога , иммунолога , инфекциониста , кардиолога , косметолога , логопеда , лора , маммолога , медицинского юриста , нарколога , невропатолога , нейрохирурга , нефролога , онколога , онкоуролога , ортопеда-травматолога , офтальмолога , педиатра , пластического хирурга , проктолога , психиатра , психолога , пульмонолога , ревматолога , сексолога-андролога , стоматолога , уролога , фармацевта , фитотерапевта , флеболога , хирурга , эндокринолога .
Мы отвечаем на 95.68% вопросов.
Почему сердце бьется с перебоями и наблюдаются пропуски ударов?
Сердце бьется с перебоями, пропуски ударов — все это по причине нарушения нервной иннервации. Такие изменения приводят к тяжелым последствиям, возникновению новых сердечно-сосудистых заболеваний. Воздействию подвергаются органы-мишени: сосуды, почки, головной мозг.
Болезни сердца в 21 веке беспокоят даже людей 30-летнего возраста. Неправильное питание, отсутствие подвижного образа жизни, постоянные стрессы, игнорирование хронических заболеваний (например, кариес), приводят к нарушениям во всем организме. Сердце и сосуды чаще всего подвергаются воздействию неблагоприятных факторов, а ведь функция данного органа — беспрерывная подача крови органам, тканям, клеткам.
Нарушить слаженную работу сердечного ритма, под силу далеко не каждому заболеванию. Сердце бьется с перебоями из-за хронических воздействий на организм, поскольку нарушить нервную иннервацию сложно вирусам, бактериям, прионам. Это способны спровоцировать только определенные факторы:
- перенесенный инфаркт миокарда;
- побочное действие лекарственных препаратов;
- нарушение работы эндокринных желез: гипофиз, надпочечники, щитовидная и паращитовидная железы, гипоталамус;
- центральный паралич, парез, декомпенсация нервной системы;
- стрессовые ситуации;
- неконтролируемый прием никотина, этилового спирта, наркотических соединений (конопля, кокаин, героин, спайс);
- климактерический период у женщин;
- аномалии внутриутробного развития (болезнь Фалло, сердечные пороки — открытый Баталов проток, или овальное отверстие);
- излишнее потребление пищи, ожирение;
- воспалительные процессы сердца: эндокардит, перикардит, миокардит;
- отравления химическими веществами;
- повышенное артериальное давление.
Приведенные факторы встречаются чаще всего в медицинской практике и этиологии нарушения ритма сердца. Пропуски ударов сердца наблюдаются после перенесенного инфаркта миокарда. Некротизированный участок зарастает под струпом, а на месте образуется соединительная ткань в виде рубца. Нарушается местный коронарный кровоток, когда наступает момент систолы (сердечного сокращения), выпадает определенный участок миокарда.
Нарушения нервной системы действуют немного по другому принципу. Стрессовые ситуации активируют симпатическую часть вегетативной системы, вследствие этого происходит выброс катехоламинов (адреналина, дофамина), гормонов стресса (кортизола), антидиуретического гормона. Вещества начинают действовать на кору головного мозга, синусно-предсердный узел (контролирующий ритм сердечных сокращений), продолговатый мозг, где находится центр сердцебиения. Возникает учащение пульса (тахикардия), а когда все стихает, начинаются пропущенные сердечные толчки.
Когда сердце бьется с перебоями, наблюдается определенная симптоматика. Пациенты начинают чувствовать сердечные выбросы, наступает страх смерти. Однако на электрокардиограмме врачи научились систематизировать, выделять определенные группы аритмий, а уже потом назначать необходимое лечение. Аритмии бывают в виде:
- брадикардии (уменьшение частоты сердечные сокращений как систолы, так и диастолы);
- тахикардии (учащение сердцебиения свыше 90 ударов в минуту);
- синусовая аритмия (беспорядочные сердечные сокращения без ритмической последовательности, но при этом на ЭКГ видны полноценные систолы, диастолы);
- мерцательная аритмия (у пациента наблюдаются жалобы на трепетание внутри груди, боль, одышка);
- экстрасистола (на ЭКГ видна дополнительная систола, после полноценного сердечного цикла, людей беспокоит ощущение сердечного выброса);
- атриовентрикулярная блокада (наблюдается у тяжелых больных, в стадии клинической смерти, агонии, когда отсутствует ритм, а проводимость нервных волокон блокируется, иными словами — это остановка сердца);
- пароксизмальная тахикардия (тахикардия, которая начинается от 220 ударов и выше).

Перечень аритмий не такой уж и большой. Несмотря на безобидные клинические проявления, это свидетельствует о серьезных нарушениях в организме человека. Опасность представляет пароксизмальная тахикардия, которая возникает после того, как сердце пропускает удары. Начинается все остро, приводя к тяжелым последствиям, вплоть до летального исхода (20% больных).
Люди, страдающие ревматизмом, гипертонической болезнью, ожирением — первые на очереди в реанимационное отделение. Если они игнорируют свои заболевания и не лечат, у них периодически возникают нарушения ритма сердца. Также молодые парни, которые употребляют алкогольные напитки в чрезмерном количестве, рискуют получить экстрасистолию, или блокаду атриовентрикулярного узла, получить жизненный урок в виде инфаркта.
Пожилые люди больше всех подвержены аритмиям. Порядка 70% пациентов старческого возраста жалуются на экстрасистолу, пароксизмальную тахикардию. Это связанно со слабым наполнением камер сердца, ломкими сосудами, замедленными процессами метаболизма. Медицина старается свести к минимуму риски инфарктов у пожилых людей из-за пропуска ударов, ставших причиной спазмов коронарных сосудов. Нужно заниматься физической активностью, правильно питаться, меньше реагировать эмоционально на стрессовые ситуации, экстремальные жизненные ситуации.
Когда сердце бьется с перебоями, лучше всего обратиться сразу за помощью к врачу.
Необходимо осознать серьезность аритмий, верно их дифференцировать. Правильное комплексное лечение, поможет контролировать ритм сердца, продлить жизнь. Квалифицированная медицинская помощь является неотъемлемой частью лечения перебоев сердечной мышцы, приводящих к тяжелым последствиям.
http://vashflebolog.com/diagnostics/pulse/serdce-betsya-s-pereboyami-propuski-udarov.html
Паузы в сердцебиении
Сами понимаете, что врачи бывают разные. Хороших специалистов мало. Большинство знает только как лечить наиболее частые проблемы. У вас, похоже, какая-то патология развития сердца, в которой нужно разбираться чуть дольше и вдумчивее, чем с другими болезнями, а многим лень.
В норме в спокойном состоянии человек не должен чувствовать сердцебиения, тем более, перебоев в работе. По какой-то причине электрический сигнал от водителя ритма вашего сердца не всегда проходит и появляются паузы в сокращениях. Само по себе это не страшно: на движение крови по сосудам такие единичные пропуски не оказывают никакого влияния, органы не страдают, о чём свидетельствует в том числе и ваше нормальное самочувствие. Но важно разобраться в причине.
Причина может быть как ерундовая, например, неправильная работа щитовидки или нехватка витаминов, так и серьёзная, которая может угрожать вашей жизни в будущем. Поэтому лучше как следует обследоваться, посетить несколько центров и выяснить нет ли опасности, что ваше сердце из-за таких перебоев не справится с какой-нибудь очередной сильной нагрузкой.
О причинах можно только гадать. Чтобы выяснить, нужно достаточно плотно общаться с хорошими врачами. Думаю, срочно бегать по врачам нет необходимости, но выбрать время в течение, скажем, года на визит к другим врачам, думаю, стоит.
Препараты, если у них есть такое побочное действие, конечно, могут быть причиной аритмии. И возрастное тоже может быть. Если это действие лекарств, то получается, что врач, сославшись на ваш возраст, уже ошибся с причиной, поленившись разобраться подробнее. А, может, причина и не в возрасте и не в лекарствах.
Не важно, чувствуете ли вы аритмию сейчас. ЭКГ показало, что вам это не кажется, а перебои в работе сердца действительно есть независимо от того, думаете вы об это или нет. Другое дело, что эти нарушения ритма не опасны, по крайней мере без изматывающих длительных нагрузок, просто нужно следить, чтобы ситуация в будущем не ухудшилась.
Синусовая аритмия, если совсем просто, это незначительное нарушение работы сердца. В норме кардиограмма имеет определённый график, который похож на синусоиду, поэтому нормальный ритм называют синусовым. Если аритмия синусовая, значит, в основном, ритм сердце выбивает нормальный, но есть некоторые отклонения. Например, пропуск сокращения или внеочередное сокращения сердца (которые вы и чувствовали). Если бы аритмия была настолько сильная, что привычный синусовый вид был бы нарушен, то человека срочно бы госпитализировали, потому что это угроза жизни. При таких нарушения у людей появляется сильная одышка, сильная непроходящая боль или сдавливание, страх смерти и прочие симптомы. Но это не ваш случай.
http://mirsovetov.ru/otveti/question.php?id_q=16462
Нарушения ритма: опасные и не опасные
Нарушения ритма: опасные и не опасные
Здоровое сердце в покое бьется с частотой от 60 до 100 сокращений в минуту. В покое частота сокращений уменьшается, при физических нагрузках и волнении увеличивается – так сердце приспосабливает свою работу к текущим потребностям организма. Ритмичная сердечная деятельность – важный показатель работы сердца, и организм человека чутко реагирует на любые его нарушения.
Учащение или замедление, частый или редкий пульс, перебои, задержки сердечных сокращений – головной мозг немедленно получает тревожные сигналы, и сознание человека их фиксирует. Люди не замечают воздух, становится заметным только его отсутствие. Точно так же наше сознание не замечает нормальной, ритмичной, без перебоев деятельности сердца, беспокоят только нарушения ритма.
Человек способен определить, ритмично ли бьется у него сердце, может с помощью секундной стрелки часов подсчитать число сердечных сокращений. Однако определить происхождение сердечного ритма и еще множество параметров и нюансов возможно только с помощью электрокардиограммы. И только на ЭКГ видно, синусовый ритм наблюдается у пациента или работает иной водитель ритма.
Синусовый ритм. Синусом, или пазухой, называется то место в сердце, где располагается водитель ритма – специализированные клетки, запускающие нормальные сердечные сокращения. Поэтому не надо пугаться, увидев в описании ЭКГ непонятное словосочетание «синусовый ритм» – это всего лишь термин для обозначения нормального ритма.
Синусовая тахикардия – учащение сердечного ритма более 100 ударов в минуту. Но при этом надо понимать, что частота сердечных сокращений 150 ударов в минуту после короткой пробежки может свидетельствовать об общей нетренированности организма, снижении физической выносливости. Но уже частота пульса 110–120 в минуту, зафиксированная в состоянии покоя, заставляет задуматься: возможно, это ранний симптом заболевания сердца и необходимо обратиться к врачу-кардиологу.
Заболевания, протекающие с высокой температурой, сопровождаются синусовой тахикардией. Как правило, повышение температуры тела на 1 градус заставляет сердце биться на 10 ударов в минуту чаще. Синусовая тахикардия может явиться симптомом тиреотоксикоза – это проявление действия избыточной выработки гормонов щитовидной железы.
У подростков в период полового созревания, а у взрослых в климактерический период также может отмечаться синусовая тахикардия. В эти периоды в организме происходят возрастные гормональные перестройки, сопровождающиеся изменениями в деятельности сердечно-сосудистой системы.
Синусовая брадикардия – замедление частоты сердечных сокращений менее 60 ударов в минуту. Интересно, что у некоторых людей редкий пульс может быть связан с его конституциональной особенностью, передаваться по наследству. Такое состояние получило название «пульс Наполеона»: у императора отмечался редкий пульс – возможно, что именно это позволяло ему оставаться хладнокровным во время битв.
Брадикардия в покое отмечается у спортсменов, особенно, у занимающихся спортом длительное время. Некоторые инфекционные заболевания (дифтерия) сопровождаются поражением сердечной мышцы и таким симптомом, как брадикардия.
Синусовая аритмия – абсолютно нормальное явление. Небольшие колебания длительности от сокращения к сокращению (0,15 сек) вполне допустимы. При вдохе интервал между сокращениями увеличивается, при выдохе – сокращается.
Экстрасистолы — внеочередные сокращения сердца. Нормальный ритм прерывается неожиданным внеочередным толчком, после которого следует длительная пауза, затем ритм восстанавливается. Некоторые чувствуют и описывают именно внеочередной толчок, а иногда внимание привлекает пауза – «замирание».
Экстрасистолия требует к себе внимательного отношения, обязательно надо обратиться к врачу-кардиологу и сделать ЭКГ. Чего делать не следует, так это впадать в депрессию и поддаваться панике. Вид и происхождение экстрасистол возможно определить только на электрокардиограмме.
Функциональные экстрасистолы являются индивидуальной особенностью организма. Их появление не беспокоит врача, не нарушает деятельность других органов и систем. А вот экстрасистолы, вызывающие нарушения гемодинамики, являющиеся предвестниками пароксизмов тахикардии, требуют обращения самого пристального внимания. Лечение таких экстрасистол может потребовать от врача и больного определенных усилий.
Пароксизмальная (приступообразная) тахикардия – частые сердечные сокращения. Частота сердечного ритма во время пароксизмальной тахикардии может достигать 200–250 сокращений в минуту. Приступ сопровождается падением артериального давления, обморочным состоянием вплоть до потери сознания, болями в сердце или очень неприятными ощущениями в грудной клетке. Во время приступа сердце не обеспечивает органы тела нормальным поступлением крови и кислорода, больше всего страдает головной мозг – вот откуда обморочные состояния и потеря сознания.
Пароксизмальная тахикардия может быть единственным симптомом патологии в сердечной мышце, связанной с повреждениями проводящей системы миокарда. Но также может являться и проявлением особой, аритмической формы инфаркта миокарда. В любом случае больному необходим постельный режим, вызов скорой помощи, лечение в кардиологическом стационаре, а затем, возможно, в специализированном отделении нарушений ритма.
Мерцательная аритмия наблюдается у больных с ревматическим поражением сердца, у пациентов с атеросклеротическим кардиосклерозом. Наблюдаются эпизоды (пароксизмы) мерцания, но часто это нарушение ритма приобретает постоянную форму. Сердце не только бьется в частом ритме, интервалы между отдельными сокращениями неравномерные – то укороченные, то больше нормы. Предсердие при этом «мерцает», совершая частые некоординированные сокращения.
Ощущения у больных крайне неприятные: человек начинает чувствовать свое сердце, чего не бывает в норме. Дурнота, головокружения, обмороки – постоянные спутники мерцания предсердий. При мерцательной аритмии создаются условия для образования внутрисердечного тромба в предсердиях, который только утяжеляет течение болезни и создает повышенный риск тромбозов и эмболий – внезапной острой закупорки сосуда с прекращением в нем кровотока.
Автор: Баргер С. И., кандидат медицинских наук, кардиолог
http://www.medweb.ru/articles/narusheniya-ritma-opasnye-i-ne-opasnye
Полная и неполная компенсаторная пауза
В латинском языке существует слово compensatum, что в переводе означает «уравновешивать». Компенсаторная пауза — это термин, который характеризует диастолическую паузу, наступающую после нарушения сердечного ритма. По времени такая пауза удлиненная. Ее длительность приравнивается к двум обычным для сердечного ритма паузам.
Наступает компенсаторная пауза после желудочковой экстрасистолы и длится до очередного самостоятельного сокращения.
Причины возникновения компенсаторной паузы
После экстрасистолы желудочка наблюдается рефрактерный период, характеризующийся тем, что желудочек не реагирует на следующий импульс, исходящий из синуса. Это приводит к тому, что желудочек сокращается не после первого, а после второго импульса синуса. Бывают случаи, когда сердцебиение очень редкое, конец рефрактерного периода наблюдается после экстрасистолы и до очередного импульса синуса. Такие изменения в ритме сердца могут привести к отсутствию компенсаторной паузы.
Сердечный ритм бывает номотопный и гетеротопный. Их одновременное наличие у человека называется парасистолией, которая нередко может быть причиной появления компенсаторных пауз.
Еще одной причиной их появления может стать экстрасистолическая аллоритмия, которая представляет собой серьезную патологию, связанную с нарушениями функции кровообращения и сердечного ритма.
Виды компенсаторных пауз
Компенсаторные паузы бывают двух видов:
Полная компенсаторная пауза после желудочковых экстрасистол появляется как следствие того, что не наблюдается прохождения внеочередного импульса сквозь атриовентрикулярный узел. Заряд синусового узла при этом не уничтожается.
Следующий синусовый импульс доходит до желудочков в то время, когда в них происходит внеочередное сокращение. Этот период называется рефрактерным. Происходит ответ желудочков лишь на очередной синусовый импульс, что по времени равно двум сердечным циклам.
Это значит, что время, обозначающее интервалы до и после экстрасистол, приравнивается к двум нормальным интервалам R – R.
Неполная компенсаторная пауза характеризуется появлением возбуждения в эктопическом очаге. Импульс доходит до ретроградного синусового узла, после чего происходит уничтожение образовавшегося в нем заряда. В этот момент образуется очередной нормальный синусовый импульс. Это означает, что промежуток, появившийся после экстрасистолы, приравнивается к одному обычному интервалу R – R и времени, за которое экстрасистолический импульс проходит от эктопического очага до синусового узла. То есть такая ситуация говорит о том, что расстояние от синусового узла до эктопического очага влияет на паузу после экстрасистолы.
Расположение эктопического очага и атриовентрикулярного узла влияет на интервал предсердной экстрасистолы P – Q. Нахождение узла недалеко от очага значительно укорачивает P – Q.


Чем подобное явление грозит здоровью человека?
Компенсаторная пауза — повод для волнения, и ее появление всегда негативно влияет на насосную функцию сердца. Такое состояние может появиться после эмоционального возбуждения, большого количества выпитого кофе, злоупотребления никотином, нарушения сна.
Особую опасность представляют собой компенсаторные паузы, возникающие в результате сигналов в районе ишемических и инфарктных зон. Такие случаи, судя по статистическим данным, нередко приводят к развитию спонтанной фибрилляции желудочков, что, в свою очередь, заканчивается смертью пациента.
Компенсаторная пауза может быть свидетельством серьезных заболеваний:
Для того, чтобы избавиться от компенсаторных пауз, важно излечить основное заболевание, которое их спровоцировало. Для этого применяются бета-адреноблокаторы, седативные препараты и транквилизаторы, с помощью которых уменьшаются экстрасистолы. Отлично справляются с аритмией препараты, основанные на хинидине.
Кроме этого иногда необходимо прибегнуть к помощи психотерапевта.
Профилактика
Важно соблюдать режим сна и отдыха, регулярно заниматься спортом и акцентировать свое внимание на режиме питания.
Очень важно отказаться от всех вредных привычек, пагубно влияющих на здоровье человека, и стараться избегать стрессовых ситуаций.

Заключение
Любое заболевание имеет положительные прогнозы, если оно диагностируется вовремя. Каждый человек должен научиться прислушиваться к своему организму и обращать внимание на все его сигналы. «Замирание сердца» должно послужить поводом для беспокойства, если оно случилось не раз и не два. Своевременное и адекватное лечение гарантирует благоприятный прогноз.
http://ritmserdca.ru/aritmiya/kompensatornaya-pauza.html
Аритмия сердца
Аритмия сердца – это любые нарушения сердечного ритма, характеризующиеся изменением частоты, регулярности и последовательности сердечных сокращений в результате нарушения основных функций сердца: автоматизма, возбудимости и проводимости.
Причины сердечной аритмии
Аритмии выявляются при органическом поражении сердца: инфаркт миокарда, пороки сердца и т.д., при нарушении функции вегетативной нервной системы, изменении водно-солевого баланса, интоксикациях. Аритмии могут наблюдаться даже у вполне здоровых людей на фоне выраженного переутомления, при простуде, после приема алкогольных напитков.
Многие нарушения ритма сердца могут не ощущаться пациентом и не приводят к каким-либо последствиям (синусовая тахикардия, предсердная экстрасистолия), и чаще свидетельствуют о какой-либо внесердечной патологии (например, повышенной функции щитовидной железы). Наиболее опасными являются желудочковые тахикардии, которые могут стать непосредственной причиной внезапной сердечной смерти (в 83% случаев). Не менее опасными для жизни могут быть и брадикардии, особенно, АВ-блокады, сопровождающиеся внезапными кратковременными потерями сознания. По данным статистики они становятся причиной внезапной сердечной смерти в 17% случаев.
Что обеспечивает нормальный ритм сердца
Нормальный ритм обеспечивает проводящая система сердца. Это последовательная сеть «электростанций» (узлов) — скоплений высокоспециализированных клеток, способных создавать и проводить по определенным пучкам и волокнам электрические импульсы, которые, в свою очередь, вызывают возбуждение и сокращение мышцы сердца (миокарда).
Хотя все элементы проводящей системы способны генерировать электрические импульсы, главной электростанцией является синусовый узел, расположенный в верхней части правого предсердия. Он задает необходимую частоту работы сердца (в состоянии покоя 60-80 ударов в минуту, при физической нагрузке – больше, во время сна – меньше). Импульсы, «рожденные» в синусовом узле, распространяются во все стороны, как солнечные лучи. Часть импульсов вызывает возбуждение и сокращение предсердий, а другая — по специальным путям проводящей системы направляется к атриовентрикулярному узлу (чаще говорят АВ-узлу), — следующей «электростанции». В АВ-узле движение импульса замедляется (предсердия должны успеть сократиться и перегнать кровь в желудочки). Далее импульсы распространяются к пучку Гиса, который, в свою очередь, делится на две ножки. Правая ножка пучка с помощью волокон Пуркинье проводит импульсы к правому желудочку сердца, левая, соответственно, к левому желудочку, вызывая их возбуждение и сокращение. Именно таким образом обеспечивается ритмичная работа нашего сердца.
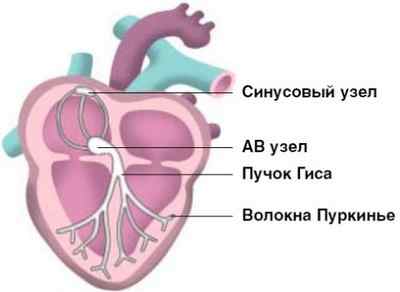
В работе проводящей системы сердца могут возникнуть две проблемы:
В обоих случаях функцию основного водителя ритма берет на себя следующая по цепи «электростанция». Однако, частота сердечных сокращений при этом cтановится меньше.
Таким образом, проводящая система сердца имеет многоуровневую защиту от внезапной остановки сердечной деятельности. Но нарушения в ее работе возможны. Именно они и приводят к появлению аритмии.
Разновидности аритмии
Аритмии – это нарушения ритма сердца, которые сопровождаются:
- урежением (менее 60 ударов в минуту).
- учащением (более 100 в минуту).
- или нерегулярностью сердечных сокращений.
Урежение ритма сердца называется брадикардией (bradi – редкий), учащение – тахикардией (tahi – частый).
Существует десятки видов аритмий. Здесь, мы дадим Вам представление о механизмах самых типичных и распространенных из них. К таким относятся:
1. основные виды брадикардии:
2. нерегулярный ритм:
3. основные виды тахикардии:
- Суправентрикулярные (наджелудочковые) тахикардии.
- Фибрилляция предсердий (мерцательная аритмия).
- Желудочковая тахикардия.
В зависимости от расположения «очага», тахикардии разделяют на суправентрикулярные, или наджелудочковые (при его локализации в предсердиях или области АВ-узла), и желудочковые.
В зависимости от длительности, тахикардии разделяют на пароксизмальные и постоянные. Пароксизмальная тахикардия – это внезапное резкое учащение сердечного ритма, продолжительностью от нескольких секунд до нескольких дней, которое прекращается также внезапно, как и начинается (часто без постороннего вмешательства). Постоянная тахикардия – длительное (более 6 месяцев) учащение сердечного ритма, устойчивое к лекарственной и электротерапии (электрическая кардиоверсия).
Синдром слабости синусового узлаобусловлен нарушением образования импульса в синусовом узле или нарушением проведения импульса «на выходе» из синусового узла при контакте с тканью предсердий. Эта патология может сопровождаться устойчивой брадикардией или периодически возникающими паузами в работе сердца, обусловленные так называемой синоатриальной блокадой.
Синусовая брадикардия может наблюдаться у здоровых, хорошо тренированных людей или быть признаком развития патологического состояния. Например, гипотиреоза (снижения функции щитовидной железы), повышения внутричерепного давления, некоторых инфекционных заболеваниях (брюшной тиф), общей астенизации при длительном голодании.
Атриовентрикулярная блокада представляет собой нарушение «пропускной способности» АВ-узла. При АВ-блокаде 1-ой степени проведение импульса через АВ-узел замедляется, при 2-ой – к желудочкам распространяется только каждый второй или третий импульс, пришедший из синусового узла, при 3-ей степени (полная поперечная блокада) – проведение через АВ-узел полностью блокировано. При этом остановки сердца не происходит, поскольку, «в дело вступает» пучок Гиса или нижележащие структуры проводящей системы сердца, но это сопровождается редким ритмом сердца, примерно 20-40 ударов в минуту.
Экстрасистолы – это преждевременные сокращения сердца (extra – над). Нам уже известно о том, что все структурные звенья проводящей системы сердца в состоянии генерировать электрические импульсы. В норме основной «электростанцией» является синусовый узел, поскольку именно он способен генерировать импульсы с наибольшей частотой. Однако, под влиянием различных факторов (атеросклероз, интоксикации и другие) может появляться патологическая (повышенная) активность одной из структур проводящей системы сердца, которая приводит к внеочередному сердечному сокращению, после которого может следовать компенсаторная пауза. Это один из наиболее частых видов аритмий. В зависимости от места возникновения, экстрасистолии разделяются на наджелудочковые (суправентрикулярные) и желудочковые. Единичные экстрасистолы (до 5 в минуту) не опасны для жизни, тогда как частые, парные и групповые желудочковые являются неблагоприятным признаком.
Суправентрикулярные (наджелудочковые) тахикардии. Для этого вида тахикардий характерно учащение ритма до 140-180 ударов в минуту, обусловленное индивидуальными особенностями строения АВ-узла или патологической (повышенной) активностью одного из звеньев проводящей системы сердца на уровне предсердий. К этому виду тахикардий относится и синдром Вольфа-Паркинсона-Уайта (синдром WPW), обусловленный наличием врожденного дополнительного пути проведения. При этой патологии импульс из предсердия через АВ-узел распространяется на желудочки, но, после их возбуждения, мгновенно, по дополнительному пути, возвращается к предсердиям, вызывает их повторное возбуждение и вновь, через АВ-узел, проводится на желудочки. Движение импульса может происходить и в обратном направлении (вниз на желудочки – через дополнительный путь, вверх на предсердия через АВ-узел). Подобная циркуляция импульса может происходить бесконечно долго и сопровождаться высокой частотой сердечных сокращений (более 200 ударов в минуту).
Фибрилляция предсердий (мерцательная аритмия) – наиболее распространенная форма наджелудочковой аритмии, которая характеризуется хаотическим сокращением отдельных мышечных волокон предсердий с частотой 400-600 в минуту. Здесь важно отметить, что АВ-узел в сердце выполняет не только функцию «электростанции» и «проводника», но и роль фильтра частоты проведенных к желудочкам импульсов (в норме АВ-узел способен провести до 140-200 импульсов в минуту). Поэтому, при фибрилляции предсердий лишь часть этих импульсов достигает желудочков, и их сокращение происходит довольно хаотично, напоминая мерцание (отсюда название мерцательная аритмия). Синусовый узел при этом теряет свою функцию водителя ритма.
Желудочковая тахикардия – тяжелое нарушение ритма, проявляющееся сокращением желудочков сердца с частотой 150-200 в минуту. При этом «очаг» возбуждения находится непосредственно в одном из желудочков сердца. В молодом возрасте эта аритмия чаще обусловлена структурными изменениями правого желудочка, в пожилом возрасте — чаще наблюдается после перенесенного инфаркта миокарда. Опасность этого нарушения ритма определяется высокой вероятностью перехода его в фибрилляцию (мерцание) желудочков, которая, без оказания срочной медицинской помощи, может приводить к внезапной смерти больного. Тяжесть этих видов аритмий обусловлена отсутствием полноценного сокращения желудочков сердца и, как следствие, отсутствием адекватного кровоснабжения жизненно важных органов (прежде всего, головного мозга).
Атриовентрикулярная блокада
Что такое атриовентрикулярная блокада?
Атриовентрикулярная блокада — это нарушение «пропускной способности» АВ-узла — который является «связующим звеном» между предсердиями и желудочками. При АВ-блокаде 1-ой степени проведение импульса через АВ-узел замедляется, при 2-ой – к желудочкам проводится только каждый второй или третий импульс, пришедший из синусового узла, при АВ-блокаде 3-ей степени (полная поперечная блокада) – проведение импульса от предсердий к желудочкам полностью прекращается. При этом остановки сердца не происходит, поскольку, в качестве основной «электростанции», в дело вступает пучок Гиса или другие структуры проводящей системы сердца. Это сопровождается редким ритмом сердца, примерно 20-40 ударов в минуту.
Каковы клинические проявления атриовентрикулярной блокады?
При этом виде нарушения проводимости сердца обычно беспокоят:
- общая слабость;
- головокружение;
- одышка;
- быстрая утомляемость.
При выраженной брадикардии появляются:
- эпизоды потемнения в глазах;
- состояние, близкие к потере сознания («хочется схватиться за что-нибудь, чтобы не упасть»).
ВНИМАНИЕ! Крайними проявлениями брадикардии служат кратковременные приступы потери сознания (секунды) – «шел-шел – пришел в себя лежащим на полу». Этому может предшествовать чувство «прилива жара в голове».
Продолжительная потеря сознания (5-10 минут и более) не характерна для брадикардии.
Каковы методы диагностики атриовентрикулярной блокады?
Первичной диагностикой может послужить наличие клинических проявлений брдикардии.
Следующим этапом является регистрация электрокардиограммы.
Часто возникает необходимость проведения круглосуточной регистрации электрокардиограммы (Холтеровского мониторирования) при обычном режиме жизнедеятельности пациента. Вполне возможно, что и в течение суточного мониторирования аритмия также не будет зарегистрирована. В этом случае проводится тилт – тест.
Каковы методы лечения атриовентрикулярной блокады?
Имплантация постоянного электрокардиостимулятора – единственный метод лечения выраженной брадикардии. Этот прибор восстанавливает нормальную частоту сердечных сокращений. При этом объем крови, поступающий к органам, нормализуется, и симптомы брадикардии устраняются.
Основными показаниями к имплантации постоянного электрокардиостимулятора при атриовентрикулярной блокаде являются:
- наличие клинических проявлений брадикардии (одышка, головокружения, обмороки);
- паузы в работе сердца более 3 секунд.
Внезапная сердечная смерть
Что такое внезапная сердечная смерть?
Под внезапной сердечной смертью понимают естественную смерть вследствие сердечной патологии, которой предшествовала внезапная потеря сознания в течение часа после возникновения острой симптоматики, когда может быть известно о предшествующем заболевании сердца, но время и способ наступления смерти неожиданны.
Сердечно-сосудистые заболевания продолжают оставаться ведущей причиной смертности. После инфаркта миокарда, внезапная сердечная смерть (ВСС) является второй по распространенности причиной сердечно-сосудистой смертности. Примерно 83% ВСС связано с ишемической болезнью сердца, не диагностированной на момент смерти.
Каковы факторы риска внезапной сердечной смерти?
Хорошо известны факторы риска ВСС: наличие в анамнезе эпизода ВСС, желудочковой тахикардии, инфаркта миокарда, заболеваний коронарных сосудов, случаи ВСС или внезапной необъяснимой смерти в семье, снижение функции левого желудочка, гипертрофическая кардиомиопатия, сердечная недостаточность, синдром Бругада и синдром удлиненного QT и др.
У пациентов с внезапным сердечно-сосудистым коллапсом при регистрации ЭКГ было показано, что фибрилляция желудочков и желудочковая тахикардия отмечаются в 75-80% случаев, в то время как брадиаритмии, по-видимому, вносят незначительный вклад в развитие ВСС. Приблизительно в 5-10% случаев ВСС происходит без наличия коронарной болезни сердца или застойной сердечной недостаточности.
Частота ВСС, отмечаемая в странах Запада, примерно одинакова и варьирует от 0.36 до 1.28 на 1000 жителей в год.
Каковы методы профилактики внезапной сердечной смерти?
Лечение пациентов с желудочковыми аритмиями направлено на профилактику или купирование аритмии. Варианты лечения на сегодняшний день включают:
- терапию антиаритмическими препаратами (ААП) III класса;
- радиочастотную абляцию проводящих путей сердца;
- вживление имплантируемых кардиовертеров-дефибрилляторов (ИКД).
Роль амиодарона и других антиаритмических препаратов III класса заключается в профилактике возникновения аритмии. Однако если эпизоджелудочковой тахикардииилифибрилляции желудочковразвился в период приема ААП, препарат не в состоянии купировать аритмию. Толькоимплантированный кардиовертер-дефибриллятор или импользованиенаружного дефибриллятора врачами-реаниматологами может купироватьжизнеугрожающую тахикардию.
Таким образом, единственным методом лечения, способным предотвратить внезапную сердечную смерть при жизнеугрожающей аритмии, является терапия с помощью имплантируемых кардиовертеров-дефибрилляторов. Показано, что ИКД эффективны на 99% в прекращении жизнеугрожающих аритмий и, тем самым, в предотвращении внезапной сердечной смерти.
Было показано, что ИКД снижают общую смертность (от всех причин) на 31% среди пациентов, перенесших инфаркт миокарда и имеющих фракцию выброса
http://medicalj.ru/diseases/cardiology/96-arrhythmia
Прогнозирование пауз в сердечном ритме при фармакологической кардиоверсии фибрилляции предсердий Текст научной статьи по специальности «Медицина и здравоохранение»
Аннотация научной статьи по медицине и здравоохранению, автор научной работы — Завалин А.В., Чапурных А.В., Павлов Е.Г., Соловьёв О.В., Воинов А.С.
Safety and success of cardioversion is determined not only by the method of rhythm conversion, but, first of all, by functional state of sinus node the main pacemaker, domination of which is to be returned using this or that AAP in patients with atrial fibrillation (AF). Manifestation of sinus node dysfunction signs (pause with restoration of sinus rhythm) in medicamentous cardioversion doesn\’t depend neither on APP used, nor on its dose, nor on constant AAT, but depends on preservation of chronotropic function of sinus node. Primary sinus node dysfunction determines presence of pause in AF conversion with restoration of sinus rhythm. In elderly patients, the probability of occurring the above mentioned situations is higher that corresponds to the author\’s results. In patients with concentric type of left ventricle myocardium hypertrophy, tendency to development of pauses in restoration of sinus rhythm is more marked.
Похожие темы научных работ по медицине и здравоохранению , автор научной работы — Завалин А.В., Чапурных А.В., Павлов Е.Г., Соловьёв О.В., Воинов А.С.,
PROGNOSTICATION OF HEART RATE PAUSES IN PHARMACOLOGICA1 CARDIOVERSION OF ATRIAL FIBRILLATION
Safety and success of cardioversion is determined not only by the method of rhythm conversion, but, first of all, by functional state of sinus node the main pacemaker, domination of which is to be returned using this or that AAP in patients with atrial fibrillation (AF). Manifestation of sinus node dysfunction signs (pause with restoration of sinus rhythm) in medicamentous cardioversion doesn\’t depend neither on APP used, nor on its dose, nor on constant AAT, but depends on preservation of chronotropic function of sinus node. Primary sinus node dysfunction determines presence of pause in AF conversion with restoration of sinus rhythm. In elderly patients, the probability of occurring the above mentioned situations is higher that corresponds to the author\’s results. In patients with concentric type of left ventricle myocardium hypertrophy, tendency to development of pauses in restoration of sinus rhythm is more marked.
Текст научной работы на тему «Прогнозирование пауз в сердечном ритме при фармакологической кардиоверсии фибрилляции предсердий»
А. В. Завалин, А. В, Чапурных, Б. Г. Павлов, О. В. Соловьёв, А. С. Воинов
ПРОГНОЗИРОВАНИЕ ПАУЗ В СЕРДЕЧНОМ РИТМЕ ПРИ ФАРМАКОЛОГИЧЕСКОЙ КАРДИОВЕРСИИ ФИБРИЛЛЯЦИИ
Фибрилляция предсердий (ФП) занимает значительную долю среди остро возникших нарушений ритма сердца, с которыми приходится встречаться в клинической практике. Своевременное и безопасное купирование данного состояния позволяет снизить риск развития осложнений, связанных с нарушением сердечного ритма (тромбоэмболические события, сердечная недостаточность и т. д.) [7].
ФП оказывает угнетающее влияние на физиологический водитель ритма — синусный узел, особенно при имеющейся исходной его дисфункции (феномен «overdrive suppression*). Применение антиаритмических препаратов также вносит существенный вклад в проявление постфибрилляторной дисфункции синусного узла [5]. В результате у многих пациентов при спонтанном или медикаментозном купировании фибрилляции предсердий до включения синусного ритма (CP) регистрируется период времени, соответствующий отсутствию предсердной электрической активности (пауза). Длительность таких пауз вариабельна и определяет их клиническое значение. Некоторые авторы рассматривают факт регистрации этих пауз как проявление синдрома слабости синусного узла, возможно, не диагностированного ранее [2,5].
Целью данного исследования явилась оценка возможных предикторов развития пауз при фармакологической конверсии фибрилляции предсердий.
Материал и методы
В исследование включено 272 пациента в возрасте от 40 до 87 лет (средний возраст -б1,0±9,5 г.), из них 139 мужчин и 133 женщины. У всех пациентов был диагностирован рецидив острой фибрилляции предсердий давностью до 48 часов, восстановленный медикаментозно.
Для купирования остро возникшей ФП использовали внутривенные антиаритмические препараты (ААП). В зависимости от применяемого для кардиоверсии препарата все пациенты были разделены на 2 группы: в первой группе использовала антиаритмический препарат Ш класса нибентан, во второй группе — препарат 1А класса новокаинамид. Разделение пациентов по группам было случайным.
Нибентан применяли по стандартной методике — внутривенно сгруйно медленно в дозе 0,125 мг/кг двукратно через 15 минут. Предварительно все пациенты получали инфузию магния сульфата в дозе до 10 г. Пациентам второй группы с целью конверсии ритма вводили новокаинамид в расчётной дозе 15 мг/кг в разведении 20,0 мл 0,9% раствора натрия хлорида внутривенно струйно медленно однократно в течение 5-10 минут.
Введение ААП проводилась в условиях палаты интенсивной терапии, оснащённой централизованным ЭКГ-монитором для регистрации ритма сердца и оценки пауз при восстановлении синусного ритма. Значимой паузой считали период асистолии предсердий более 3000 мс
Пациенты, у которых конвертировать ритм не удалось, в исследование не включались.
В случаях, когда пациент получал ранее назначенную противорецидивную ААТ, введение нибентана и новокаинамида осуществлялось без предварительной отмены принимаемых МП, что учитывалось при оценке проявлений дисфункции синусного узла
Для оценки функции синусного узла пациентам выполнялось чреепшцеводное электрофизиологическое исследование (ЧП ЭФИ), которое проводилось на оборудовании фирмы «Astrocard», с использованием многополюсных электродов ПЭДСП-2 (СКБ, г. Каменец-Подольск). За 4S часов перед исследованием пациентам отменялись все ААП. ЧП ЭФИ проводили по стандартной методике, где оценивались следующие показатели: время восстановления функции синусного узла (ВВФСУ, мс), корригированное время восстановления функции синусного узла (КВВФСУ, мс). Все показатели вычислялись дважды: на исходном фоне и после полной фармаковегетативной блокады сердца (ФВБС) по методике Jose A.D., 19ббг. (обзидан внутривенно струйно медленно в дозе 0,2 мг/кг, но не более 15 мг, затем внутривенно струйно атропин 0,03мг/кг массы тела, но не багее 3 мг). Показатели после ФВБС обозначались «о»-observed. (ВВФСУо и КВВФСУо) [8].
Синдром слабости синусного узла (СССУ) включал в себя синусную брадикардию — эпизоды устойчивого (более 30 с) ритма менее 45/мин днём или ночью, преходящие синоат-риальные блокады I-II степени, т.е. клинические состояния и проявления дисфункции синусного узла, не требующие постоянной кардиостимуляции (компенсированный СССУ). Диагностика этих состояний проводилась при помощи 24-часового Холтеровского монито-рирования ЭКГ.
Эхокардиоскопия выполнялась пациентам на фоне СР. Гипертрофия миокарда левого желудочка (ГМЛЖ) устанавливалась при наличии ЭХО-данных ММЛЖ> 120 г у мужчин и ПО г у женщин. При этом концентрический тип
ГМЛЖ определялся при ОТОО,45, а эксцентрический тип — при ОТС 05.
В табл. 2 приведены данные сравнительного анализа структурно-функциональной модели сердца у пациентов с паузами 3000 мс и более при конверсии ФП в СР и без пауз в «группах нибентана и новокаинамида».
Структлрно-функииональная модель сердца пациентов с паузами при восстановлении СР и без них
Параметр Нибентан Р Новокаинамид Р
с паузой без паузы с паузой без паузы
ЛП 44,5±4,8 44,3±4,6 0,802 43,6±3,8 43,3±4,9 0,767
МЖПд 11,7±1,4 11,8*1,2 0,643 11,8*1,4 12,1±1,4 0,329
МЖПе 15,8±1,6 16,0±1,9 0,521 15,8±1,5 16,0±1,9 0,612
ЗСЛЖд И,6±1,3 11,7*1,2 0,634 11,8±1,3 11,8*1,5 1,000
ЗСЛЖс 15,9±1,9 16,1 ±1,8 0,523 15,5±1,6 16,1 ±2,2 0,184
кдрлж 48,4±5,6 49,9±5.3 0,105 47,9±5,4 49,1 ±5,6 0,325
КСР лж 32,2±6,5 33,8±7,5 0,197 29,6±5,2 33,0?6,2 0,010
кдолж 111,4±30,2 )20,6±27,9 0,061 Н2,3±29,2 116,3*30,7 0,547
ксолж 44,3±22,1 47,9±19,8 0,305 43,1±19,8 46,6±21,0 0,441
отс 0,49±0,08 0,47±0,07 0,110 0,50±0,08 0,49±0,08 0,569
ММЛЖ 253,7±64,0 271,8±61,3 0,090 241,7*55,9 274,7±70,3 0,026
иммлж 126,1±32,7 139,7±30,1 0,011 139,5±37,4 133,0±24,1 0,297
УО 63,7±15,1 74,7±17,6 =0,008); в группе с применением новокаи-намида для ВВФСУо М),43
Свидетельство о регистрации СМИ Эл № ФС77-52970
Норма сердечного ритма у мужчин и женщин, причины нарушения ритма сердца по половому признаку
Болезни сердца и сердечно-сосудистой системы являются одной из самых обширных групп заболеваний, которые довольно часто приводят к смерти.
Человек с сердечным нарушением – в зависимости от его вида — может прожить несколько десятков лет, а может умереть практически мгновенно.
Поэтому за здоровьем сердца необходимо внимательно следить, особенно если появились нарушения в его работе или есть сопутствующие заболевания, которые могут повлиять на работу этого жизненно важного органа.
Что такое сердечный ритм?
Сердечный ритм – основная характеристика работы сердца, один из важных показателей работы органа, по которому можно определить наличие патологии. Он указывает на то, как часто сокращается сердечная мышца и с какими промежутками это происходит. Сердечный ритм характеризуют частота сердечных сокращений в единицу времени, а также длительность перерыва между сокращениями.
Если сердечная мышца сокращается равномерно, каждый сердечный цикл (последовательное сокращение и расслабление) занимают одинаковый промежуток времени – ритм в норме. Если длительность нескольких циклов неодинакова – есть нарушения ритма.
Сердечный ритм задают клетки в синусовом узле (этот участок сердца называется узлом Кейт-Флака) — водители ритма, которые генерируют импульсы.
Импульсы далее передаются мышечным клеткам, вызывая их сокращение и последующее расслабление. Поскольку сердце образовано мышечными клетками, имеющими высокую способность к сокращению, импульсы воздействуют на весь орган, заставляя его ритмично сокращаться и перекачивать кровь.
Сердечный ритм: какой является нормальным?
Обычно сердечная мышца сокращается с частотой от 60 до 100 ударов в минуту – в зависимости от состояния организма, воздействия внутренних и внешних факторов.
Нормальный сердечный ритм составляет от 60 до 90 ударов в минуту. Более точное число зависит от возраста, уровня физической активности и других показателей. Если у человека ЧСС 91 удар в минуту – это не повод вызывать «скорую». Но превышение нормы здорового сердцебиения хотя бы на 5 единиц – повод обратиться к врачу и пройти дополнительное обследование.
У женщин частота сердечных сокращений в среднем на 7-8 единиц больше, чем у мужчин.
Нормы здорового сердцебиения у детей выше – в среднем около 120 раз в минуту. Это связано с тем, что объем крови у ребенка небольшой, а клетки нуждаются в большем количестве питательных веществ и кислорода.
Поэтому сердцу нужно работать быстрее, чтобы успеть доставлять кислород клеткам своевременно.
Норма пульса в зависимости от пола у взрослых приведена в таблице ниже:
Как видим, с возрастом частота сердечных сокращений увеличивается (в среднем – на 5 ударов каждые 10 лет). Это связано с уменьшением эластичности сердечной мышцы, ухудшением состояния сосудов.
Нарушения сердечного ритма: какие бывают?
Важным показателем является интервал между сокращениями. Он должен быть одинаковым. В противном случае можно говорить о нарушении сердечного ритма.
Оценивается интервал между ударами в состоянии покоя: при физических или эмоциональных нагрузках сердце сокращается чаще, поэтому интервал между сокращениями укорачивается – но опять-таки должен быть равномерным.
Если интервал неравномерный, уменьшается длительность одного из периодов:
Сбои в работе сердца случаются часто. Если все хорошо, человек не слышит и не чувствует как бьется его сердце. Если есть нарушение, человек ощущает пульсацию или испытывает дискомфорт – ощущение нехватки воздуха, головокружение и пр. Часто на эти недомогания внимания не обращают и узнают о нарушении сердечного ритма во время профилактического осмотра или обследования.
Нарушение сердечного ритма называется аритмией. Есть несколько ее видов:
Желудочковая тахикардия
Почему возникают нарушения сердечного ритма?
Нарушения сердечного ритма бывают:
Чаще всего нарушение сердечного ритма вызывают:
- Гипертония;
- Хронические заболевания сердечно-сосудистой системы;
- Повреждение сердечной мышцы;
- Постоянный стресс;
- Наличие психических расстройств и заболеваний;
- Сахарный диабет;
- Нарушение кровообращения, снижение тонуса сосудов, варикозное расширение вен;
- Ожирение;
- Вредные привычки (курение, алкоголизм, злоупотребление кофеином и другими веществами, которые вызывают спазм кровеносных сосудов, влияют на ЧСС);
- Некоторые медикаменты.
Сердечные заболевания, которые влияют на возникновение аритмии:
Заболевания щитовидной железы являются фактором риска для развития аритмии. Пациентам с нарушениями функций щитовидки нужно время от времени проходить обследование у кардиолога.
Тахикардия у женщины возникает в период беременности и климакса. Если она не сопровождается другими симптомами, повода для обращения к врачу нет.
Причинами нарушения здоровья сердца и нарушения ЧСС также бывают:
Представители сильного пола менее внимательны к своему здоровью.
Изменения сердечного ритма у них вызывают:
У женщин аритмия обычно возникает после 50 лет, у мужчин немного раньше – после 45 лет.
У детей нарушения сердечного ритма возникают по причине врожденных или воспалительных заболеваний сердца, при тяжелых отравлениях и интоксикации, нарушениях в работе нервной системы.
Симптомы, которые сопутствуют аритмии
Наличие сердечных заболеваний приводит к постепенному ослабеванию сердечной мышцы и самого синусового узла, продуцирующего импульсы.
Это сопровождается характерными симптомами:
- Быстрой утомляемостью;
- Головокружением;
- Потерей сознания;
- Признаками сердечной недостаточности;
- Нарушением, спутанностью сознания;
- Болью в груди;
- Ощущением нехватки воздуха, затрудненным дыханием;
- Чувством паники во время приступа.
Диагностика
Только субъективных ощущений или наличия нескольких симптомов недостаточно для постановки точного диагноза, определения типа аритмии, ее причин и назначения корректного лечения.
Для диагностики используются такие методы:
Отклонения ритма
Лечение и профилактика
В основном лечение аритмии проводится медикаментозно. Для этого назначаются антиаритмические препараты, медикаменты для поддержания и улучшения работы сердечной мышцы. Обязательно проводится лечение сопутствующих заболеваний.
Рефлекторное воздействие предусматривает различные виды массажа, которые помогают улучшить кровообращение, уменьшить или увеличить частоту сердечных сокращений.
При серьезных нарушениях применяю установку кардиостимуляторов и водителей ритма. Они берут на себя те функции, с которыми не справляется поврежденный синусовый узел.
Крайне редко, но используется физиотерапевтическое лечение. Оно эффективно в том случае, если аритмия вызвана не физиологическими нарушениями, а последствиями стресса, нарушений в работе нервной системы.
Чтобы предупредить риск появления аритмии и избавиться от нее на ранних стадиях, необходимо:







