Кто первым сделал пересадку человеческого сердца?
Кто первым сделал пересадку человеческого сердца?
Знаменитый кардиохирург Кристиан Барнар провел первую пересадку сердца, также был литератором и ярым противником апартеида.
Сегодня пересадка сердца превратилась в рутинную операцию. Люди с донорским сердцем работают, женятся, занимаются спортом. Вынашивают и рожают детей.
Первая пересадка человеческого сердца произошла 3 декабря 1967 года – 48 лет назад. Кардиохирург, который решился на эту операцию, – Кристиан Барнард. Ему же принадлежит фраза: \»Даже пересаженное сердце способно любить\».
Первой успешной операцией Кристина Барнарда стала трансплантация почки в октябре 1967 года. Окрыленный успехом, Барнард стал искать пациента, который бы согласился на пересадку сердца. Долго ждать не пришлось. 54-летний польский эмигрант Луис Вашкански, страдавший неизлечимой сердечной болезнью, принял предложение профессора стать первым пациентом с пересаженным сердцем.
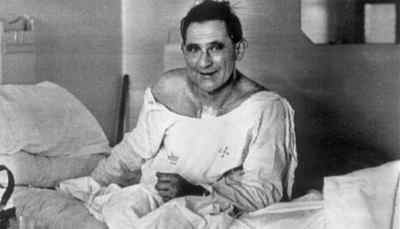
55 летний Луис Вашканский с пересаженным сердцем
Других шансов выжить у больного не было. Оставалось только ждать донорского органа, и Вашкански получил его. Сердце было взято у 23-летней девушки, погибшей в автокатастрофе. 3 декабря 1967 года в половине второго ночи две бригады хирургов приступили к операции. Через несколько часов кропотливой работы, в половине шестого, пересаженное сердце начало биться.
На следующий день Барнард проснулся знаменитым, а первые страницы газет пестрели заголовками, сообщавшими о сенсации в области медицины. Однако доктора Барнарда в данный момент волновало лишь то, как поведет себя организм по отношению к чужому сердцу.

Кристиан Барнард
К счастью, оно продолжало работать, причем настолько хорошо, что через несколько дней пациенту разрешили вставать с постели. Но беда пришла с другой стороны – мощные дозы иммунодепрессантов ослабили иммунитет Вашкански. Пациент заболел воспалением легких, от которого не смог оправиться. Восемнадцать дней – ровно столько билось первое пересаженное сердце.
Вскоре беда пришла и в дом хирурга: сначала трагически погиб его сын, а затем от Кристиана ушла жена. В это же время профессор Барнард решил оставить хирургию и стал уделять больше внимания проблеме замедления старения.
Подобно профессору Преображенскому из романа Булгакова, на склоне лет Барнард занялся вопросами омоложения. Он сотрудничал со швейцарской клиникой, где проводились процедуры по омоложению. Барнард был озабочен и собственным старением. На то имелись тайные причины: он снова влюбился.
В 1987 году Кристиан женился на красавице-фотомодели, которая была моложе своего знаменитого мужа на 40 лет. У супругов родились двое детей, но и этот брак, третий по счету в жизни хирурга, оказался недолговечным. Впрочем, жизненные невзгоды не лишили врача оптимизма. Размышляя над проблемой сохранения здорового сердца, он пришел к выводу, что его собственная жизнь может служить иллюстрацией того, как можно такое сердце сохранить. В итоге на свет появилась книга \»50 путей к здоровому сердцу\».
В ней знаменитый хирург высказал нетрадиционный взгляд на здоровье, отторгнув многие прописные истины. Эта книга, по его словам, должна была научить людей избегать сердечных заболеваний и продлевать полноценную жизнь.

Кристиан Барнард на склоне лет
Книга знаменитого хирурга содержит множество ценных рекомендаций и полна парадоксов. Например, \»будьте осторожнее со строгими диетами. После большинства курсов похудения худеет только ваш кошелек\». Барнард призывал не нервничать по пустякам. Он считал, что люди часто сами придумывают себе переживания. \»Большинство вещей, вызывающих стресс, не стоят того\», – писал он. Тем не менее Барнард полагал, что стресс сам по себе не опасен. Он тонизирует, активизирует работу мозга, повышает защитные силы организма.
В последние годы жизни Барнард с тревогой наблюдал изменения, происходящие в медицине. Он возмущался новым типом врачей-технократов, которые лечат на основе высоких технологий, но забывают о важности человеческих отношений между доктором и больным.
Барнард добился успеха не только в профессиональной деятельности, но и как литератор. Ярый противник апартеида, он издал ряд книг автобиографического характера, написал роман о донорстве. Сразу несколько изданий предложили ему стать ведущим колонки о здоровом образе жизни, и Барнард с удовольствием делился своими мыслями с газетных страниц.
Кристиан Барнард умер в сентябре 2001 года во время отдыха на Кипре. И ведь как странно устроена жизнь! Человек, который знал о сердце все, не раз держал этот орган в своей руке и спас тысячи больных-сердечников от неминуемой смерти, сам стал жертвой сердечного приступа.
Мировой рекорд по продолжительности жизни с пересаженным сердцем держит американец Тони Хьюзман: он прожил с пересаженным сердцем 32 года и скончался от заболевания, не связанного с сердечно-сосудистой системой. Первая в СССР пересадка сердца была проведена 4 ноября 1968 года группой врачей, которой руководил академик АМН СССР Александр Александрович Вишневский. Она закончилась неудачно, и \»тему прикрыли\». Первая удачная операция такого рода прошла 12 марта 1987 года под руководством академика Валерия Ивановича Шумакова.
http://sohmet.ru/news/item/f00/s10/n0001038/index.shtml
Операция, которая изменила все. Первая пересадка сердца в мире
Хирург Кристиан Барнард обеспечил себе вечную славу, успешно проведя то, что до него не удавалось никому, — пересадку сердца. Хоть и его не менее известный коллега, Теодор Бильрот более столетия назад говорил, что ничего, кроме порицания со стороны своих коллег, такой врач не получит, оказалось, что все произошло иначе.
Предпосылки к пересадке сердца
Попытки провести операцию по пересадке сердца предпринимались еще в 19 веке
До Кристиана Барнарда предпринималось множество попыток пересадки сердца. Первые известные случаи успешных операций датируются еще концом 19 века, однако прямых подтверждений позитивного исхода нет.
Однако в этот период хирургия развивалась семимильными шагами, и в начале двадцатого века был зафиксирован первый случай удачного расширения сердечного клапана. А уже через 15 лет врачи начали активно браться за операции, которые раньше казались невозможными, — были проведены вмешательства для исправления аномалий сосудов, находящихся около сердца.
В середине сороковых врачам удалось спасти сотни детских жизней – достижения науки позволили бороться с врожденными пороками сердца.
К 1953 году был создан аппарат, обеспечивающий пациента непрерывным кровообращением. Он позволил американскому хирургу Джорджу Гиббону провести первую в истории операцию по исправлению межпредсердной перегородки. Это событие дало начало новой эпохе в сфере хирургии сердца.
Проведение первой успешной операции и ее исход

Кристиан Нетлинг Барнард- трансплантолог. Известен тем, что 3 декабря 1967 года выполнил первую в мире пересадку сердца от человека человеку
Первая пересадка сердца в мире произошла в ЮАР, в городе Кейптаун. 3 декабря 1967 года в госпитале Гроте Схур 45-летний хирург Кристиан Барнард спас жизнь коммерсанту Луису Вашканскому, пересадив ему сердце женщины, незадолго до этого скончавшейся в ДТП.
К сожалению, спустя 19 дней пациент скончался, но сам факт успешной трансплантации органа вызвал огромный резонанс в мире медицины. Вскрытие показало, что мужчина умер вследствие двухсторонней пневмонии, а не по причине медицинской ошибки. Вторая попытка оказалась более успешной. С чужим сердцем Филипп Блайберг прожил уже больше полутора лет.
Успешный опыт, который дала первая пересадка сердца в мире, вдохновил других хирургов. За два года было проведено более 100 подобных операций.
Но к 1970 году их количество резко снизилось. Причиной тому стала высокая смертность спустя несколько месяцев после манипуляций. Врачам казалось, что на трансплантациях можно уже ставить крест, так как иммунная система упорно отторгал новое сердце.
Положение дел изменилось спустя десятилетие. В начала 80-х годов 20 века были открыты иммунодепрессанты, которые решили проблему с приживаемостью.
Получив мировое признание, Кристиан Барнард занялся активной научной работой и благотворительностью. Его рукой были написаны десятки статей о сердечнососудистых заболеваниях. Сам он выступал за активный образ жизни и правильное питание. Благотворительные фонды, который он создал и финансировал преимущественно самостоятельно, помогают людям во всех уголках планеты:
Современные пересадки сердца

Валерий Иванович Шумаков — советский и российский врач-трансплантолог, профессор
Самым известным последователем Кристиана Барнарда на постсоветском пространстве стал хирург Валерий Иванович Шумаков. И хоть операцию провели спустя 20 лет, она оказала огромное влияние на все развитие отечественной медицины.
Но в мире эта операция не стала сенсацией. До Шумакова было проведено больше тысячи подобных операций и с более успешным исходом. Первый пациент хирурга погиб через несколько дней – почки не выдержали приема иммунодепрессантов.
Но Валерий Иванович не опустил рук, и после неудачи со своей командой провел ряд удачных трансплантаций.
Сейчас достижения науки позволяют делать тысячи операций по трансплантации сердца ежегодно. Около 80% из них заканчиваются успешно. После пересадок люди живут от 10 до 30 лет. Самые частые показания к проведению пересадки:
- Пороки сердца и клапанов крови;
- Болезни коронарных артерий;
- Дилатационная кардиомиопатия.
А самым известным случаем в истории кардиологии стала история болезни миллиардера Рокфеллера. Его состояние позволило сделать то, что вряд ли кто-нибудь повторит в ближайшие десятилетия, Рокфеллер менял сердце целых 7 раз! Ушел из жизни рекордсмен возрасте 101 года, по причинах, не связанных с кардиологией.
После того, как произошла первая пересадка сердца в мире, изменилось многое. Сейчас трансплантации проводятся на таком высоком уровне, что многие пациенты не только живут полноценной жизнью, но еще и участвуют в марафонском беге и активно занимаются спортом.
Именно первая пересадка сердца в мире изменила сферу медицины навсегда. За 50 лет после нее было спасено тысячи человеческих жизней, как взрослых, так и детей.
Из данного видео вы узнаете о первой пересадке сердца в мире:
Заметили ошибку? Выделите ее и нажмите Ctrl+Enter, чтобы сообщить нам.
http://organserdce.com/cardiovascular/heartrans/peresadkaserdtsa.html
Операция по трансплантации сердца: показания, проведение, прогноз и реабилитация
Современная медицина шагнула так далеко вперед, что сегодня пересадкой органа никого уже не удивить. Это самый эффективный и, подчас, единственно возможный способ спасти человеку жизнь. Пересадка сердца – одна из наиболее сложных процедур, но, вместе с тем, она чрезвычайно востребована. Тысячи пациентов ждут «своего» донорского органа месяцами и даже годами, многие не дожидаются, а кому-то пересаженное сердце дарит новую жизнь.
Попытки пересаживать органы предпринимались еще в середине прошлого столетия, однако недостаточный уровень оснащения, незнание некоторых иммунологических аспектов, отсутствие эффективной иммуносупрессивной терапии делали операцию не всегда успешной, органы не приживались, и реципиенты погибали.
Первая пересадка сердца была совершена полвека назад, в 1967 году Кристианом Барнаром. Она оказалась успешной, а новый этап в трансплантологии начался в 1983 году с внедрением в практику циклоспорина. Этот препарат позволил увеличить приживаемость органа и выживаемость реципиентов. Трансплантации стали проводиться по всему миру, в том числе, в России.
Самой главной проблемой современной трансплантологии является недостаток донорских органов, зачастую не потому, что их нет физически, а в связи с несовершенными законодательными механизмами и недостаточной осведомленностью населения о роли пересадки органов.
Случается, что родственники здорового человека, погибшего, к примеру, от травм, категорически против дать согласие на забор органов для пересадки нуждающимся больным, даже будучи информированными о возможности спасти сразу несколько жизней. В Европе и США эти вопросы практически не обсуждаются, люди добровольно еще при жизни дают такое согласие, а в странах постсоветского пространства специалистам еще предстоит преодолеть серьезное препятствие в виде незнания и нежелания людей участвовать в подобных программах.
Показания и препятствия к операции
Главным поводом к пересадке донорского сердца человеку считают выраженную сердечную недостаточность, начиная с третьей стадии. Такие пациенты значительно ограничены в жизнедеятельности, и даже ходьба на короткие дистанции вызывает сильную одышку, слабость, тахикардию. При четвертой стадии признаки недостатка функции сердца есть и в покое, что не позволяет больного проявлять никакую активность. Обычно на этих стадиях прогноз выживаемости не более года, поэтому единственный способ помочь – пересадить донорский орган.
Среди заболеваний, который приводят к сердечной недостаточности и могут стать показаниями к трансплантации сердца, указывают:
-
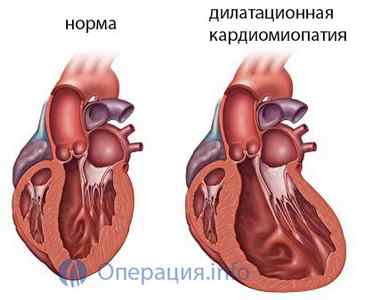
Дилатационную кардиомиопатию;
- Тяжелую ишемическую болезнь с выраженной дистрофией миокарда;
- Врожденные аномалии органа, которые невозможно скорректировать при помощи пластических операций на сердце;
- Доброкачественные новообразования сердца;
- Злокачественные нарушения ритма, которые не поддаются другим способам лечения.
При определении показаний учитывается возраст больного – он должен быть не более 65 лет, хотя этот вопрос решается индивидуально, и при определенных условиях трансплантация проводится людям старшего возраста.
Другим не менее важным фактором считают желание и возможность со стороны реципиента следовать плану лечения после пересадки органа. Иными словами, если больной заведомо не желает идти на трансплантацию или отказывается от выполнения необходимых процедур, в том числе, в послеоперационном периоде, то сама трансплантация становится нецелесообразной, а донорское сердце может быть пересажено другому нуждающемуся в нем человеку.
Помимо показаний, определен и спектр условий, не совместимых с трансплантацией сердца:
Пациенты, страдающие хроническими сопутствующими заболеваниями, должны быть подвергнуты максимальному обследованию и лечению, тогда препятствия к трансплантации могут стать относительными. К таким состояниям относят сахарный диабет, корригируемый при помощи инсулина, язвы желудка и 12-перстной кишки, которые посредством медикаментозной терапии могут быть переведены в стадию ремиссии, неактивные вирусные гепатиты и некоторые другие.
Подготовка к трансплантации донорского сердца
Подготовка к планируемой пересадке включает широкий спектр диагностических процедур, начиная от рутинных методов обследований и заканчивая высокотехнологичными вмешательствами.
Реципиенту необходимо провести:
- Общеклинические исследования крови, мочи, тест на свертываемость; определение группы крови и резус-принадлежности;
- Исследования на вирусные гепатиты (острая фаза – противопоказание), ВИЧ (инфицирование вирусом иммунодефицита делает операцию невозможной);
- Вирусологическое обследование (цитомегаловирус, герпес, Эпштейн-Барр) – даже в неактивной форме вирусы способны вызвать инфекционный процесс после трансплантации ввиду угнетения иммунитета, поэтому их обнаружение – повод для предварительного лечения и предупреждения подобных осложнений;
- Скрининг на онкозаболевания – маммография и мазок шейки матки для женщин, ПСА для мужчин.
Помимо лабораторных тестов, проводится инструментальное обследование: коронарография, позволяющая уточнить состояние сосудов сердца, после чего часть больных могут быть направлены на стентирование или шунтирование, УЗИ сердца, необходимое для определения функциональных возможностей миокарда, фракции выброса. Всем без исключения показано рентгенологическое исследование легких, функции внешнего дыхания.
Среди инвазивных обследований применяют катетеризацию правой половины сердца, когда есть возможность определить давление в сосудах малого круга кровообращения. Если этот показатель превышает 4 ед. Вуда, то операция невозможна ввиду необратимых изменений в легочном кровотоке, при давлении в пределах 2-4 ед. высок риск осложнений, но трансплантация может быть проведена.
Важнейшим этапом обследования потенциального реципиента является иммунологическое типирование по системе HLA, по результатам которого будет подбираться подходящий донорский орган. Непосредственно перед пересадкой проводится перекрестный тест с лимфоцитами донора, позволяющий определить степень соответствия обоих участников трансплантации органа.
Все время ожидания подходящего сердца и период подготовки перед планируемым вмешательством реципиент нуждается в лечении имеющейся сердечной патологии. При хронической сердечной недостаточности назначается стандартная схема, включающая бета-блокаторы, антагонисты кальция, диуретики, ингибиторы АПФ, сердечные гликозиды и т. д.
В случае ухудшения самочувствия пациента могут госпитализировать в центр трансплантации органов и тканей или кардиохирургический стационар, где возможна установка специального аппарата, осуществляющего кровоток обходными путями. В некоторых случаях больной может быть «подвинут» вверх листа ожидания.
Кто такие доноры?
Донорские органы могут быть взяты как у живых, так и у погибших людей, но в случае с сердцем первый вариант невозможен по естественным причинам (орган непарный и жизненно необходимый). Между тем, в интернете можно встретить множество желающих отдать свое здоровое сердце любому нуждающемуся. Часть желающих стать донорами не до конца понимают, что их собственная жизнь при этом закончится, часть – осознают, но готовы «поделиться» в силу потери смысла и цели жизни.
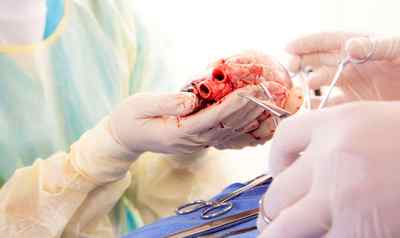
Пересадка сердца от живого здорового человека невозможна, ведь забор этого органа будет равносилен убийству, даже в том случае, если потенциальный донор сам хочет его кому-то отдать. Источником сердец для пересадки обычно становятся люди, погибшие от травм, при ДТП, жертвы смерти мозга. Препятствием к пересадке может стать расстояние, которое нужно будет преодолеть донорскому сердцу на пути к реципиенту – орган сохраняет жизнеспособность не более 6 часов, и чем этот промежуток меньше, тем более вероятен успех трансплантации.
Идеальным донорским сердцем будет считаться такой орган, который не поражен ишемической болезнью, функция которого не нарушена, а возраст его обладателя – до 65 лет. В то же время, для трансплантации могут быть использованы сердца с некоторыми изменениями – начальные проявления недостаточности предсердно-желудочковых клапанов, пограничная гипертрофия миокарда левой половины сердца. Если состояние реципиента критическое и требует проведения трансплантации в кратчайшие сроки, то может быть использовано и не совсем «идеальное» сердце.
Пересаживаемый орган должен подходить по размеру реципиенту, ведь ему предстоит сокращаться в довольно ограниченном пространстве. Главным критерием соответствия донора и реципиента считают иммунологическую совместимость, которая предопределяет вероятность успешного приживления трансплантата.
Перед забором донорского сердца опытный врач еще раз его обследует уже после вскрытия грудной полости, если все хорошо – орган помешается в холодный кардиоплегический раствор и перевозится в специальной термоизоляционной емкости. Желательно, чтобы период транспортировки не превышал 2-3 часов, максимум – шесть, но при этом уже возможны ишемические изменения в миокарде.
Техника трансплантации сердца
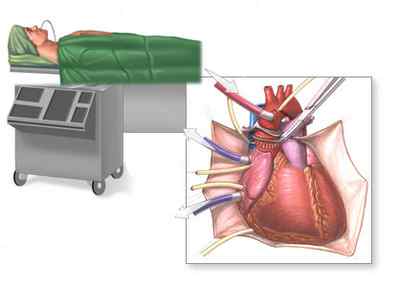
Операция по пересадке сердца возможна только в условиях налаженного искусственного кровообращения, в ней участвует не одна бригада хирургов, которые на разных этапах сменяют друг друга. Трансплантация длительная, занимает до 10 часов, в течение которых пациент находится под тщательным контролем анестезиологов.
Перед операцией у больного еще раз берут анализы крови, контролируют свертываемость, уровень давления, глюкозы крови и т. д., ведь предстоит длительная анестезия в условиях искусственного кровообращения. Операционное поле обрабатывается обычным способом, врач делает продольный разрез в области грудины, вскрывает грудную клетку и получает доступ к сердцу, на котором происходят дальнейшие манипуляции.
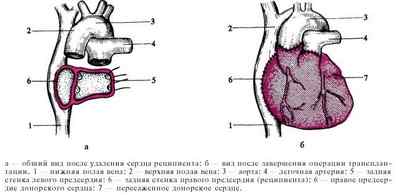
На первом этапе вмешательства у реципиента удаляются сердечные желудочки, при этом магистральные сосуды и предсердия сохраняются. Затем, к оставшимся фрагментам органа подшивается донорское сердце.
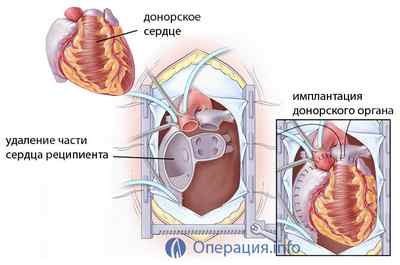
Различают гетеротопическую и ортотопическую трансплантацию. Первый способ заключается в сохранении собственного органа реципиента, а донорское сердце располагается справа внизу от него, накладываются анастомозы между сосудами и камерами органа. Операция технически сложна и трудоемка, требует последующей антикоагулянтной терапии, два сердца вызывают сдавление легких, но этот метод предпочтителен для больных с выраженной гипертензией малого круга.
Ортотопическая трансплантация проводится как путем подшивания непосредственно предсердий донорского сердца к предсердиям реципиента после иссечения желудочков, так и бикавальным путем, когда обе полые вены пришиваются отдельно, что дает возможность снизить нагрузку на правый желудочек. Одновременно может быть произведена пластика трикуспидального клапана в целях предупреждения его недостаточности впоследствии.
После операции продолжается иммуносупрессивная терапия цитостатиками и гормонами для профилактики отторжения донорского органа. Когда состояние больного стабилизируется, он пробуждается, отключается искусственная вентиляция легких, уменьшаются дозы кардиотонических препаратов.
Для того, чтобы оценить состояние трансплантированного органа, проводят биопсии миокарда – раз в 1-2 недели на первом месяце после операции, затем все реже. Постоянно контролируется гемодинамика и общее состояние больного. Заживление послеоперационной раны происходит на протяжении одного-полутора месяцев.
Основными осложнениями после пересадки сердца могут стать кровотечение, требующее повторной операции и его остановки, и отторжение трансплантата. Отторжение пересаженного органа – серьезная проблема всей трансплантологии. Орган может не прижиться сразу, или отторжение начнется спустя два-три и более месяца.
В целях профилактики отторжения донорского сердца назначаются глюкокортикостероиды, цитостатики. Для профилактики инфекционных осложнений показана антибиотикотерапия.
В течение первого года после операции выживаемость пациентов достигает 85% и даже больше благодаря усовершенствованию оперативной техники и способов иммуносупрессии. В более отдаленные сроки она снижается вследствие развития процесса отторжения, инфекционных осложнений, изменений в самом пересаженном органе. На сегодняшний день, дольше 10 лет живут до 50% всех больных, перенесших пересадку сердца.
Пересаженное сердце способно работать 5-7 лет без каких-либо изменений, однако процессы старения и дистрофии развиваются в нем намного быстрее, нежели в здоровом собственном органе. С этим обстоятельством связывают постепенное ухудшение самочувствия и нарастание недостаточности пересаженного сердца. По этой же причине продолжительность жизни людей с пересаженным здоровым органом все же ниже общепопуляционной.
У больных и их родственников часто возникает вопрос: возможна ли повторная пересадка в случае изнашивания трансплантата? Да, технически это сделать можно, но прогноз и продолжительность жизни будет еще меньше, а вероятность приживления второго органа – существенно ниже, поэтому в реальности повторные пересадки чрезвычайно редки.
Стоимость вмешательства высока, ведь само оно чрезвычайно сложное, предполагает наличие квалифицированного персонала, технически оснащенной операционной. Поиск донорского органа, его забор и транспортировка тоже требуют материальных затрат. Сам орган достается донору бесплатно, но другие расходы, возможно, придется оплатить.
В среднем операция на платной основе обойдется в 90-100 тысяч долларов, за рубежом – естественно, дороже — достигает 300-500 тысяч. Бесплатное лечение проводится по системе медицинского страхования, когда пациент, нуждающийся в нем, вносится в лист ожидания и по очереди, при наличии подходящего органа, ему проведут операцию.
Учитывая острую нехватку донорских органов, бесплатные трансплантации проводятся довольно редко, многие больные их так и не дожидаются. В этой ситуации привлекательным может стать лечение в Белоруссии, где трансплантология достигла европейского уровня, а число платных операций — около полусотни в год.
Поиск донора в Беларуси значительно облегчен благодаря тому, что согласие на изъятие сердца не требуется в случае констатации смерти мозга. Срок ожидания в связи с этим сокращается до 1-2 месяцев, стоимость лечения – около 70 тысяч долларов. Для решения вопроса о возможности такого лечения достаточно выслать копии документов и результатов обследований, после чего специалисты могут дать ориентировочную информацию дистанционно.
В России трансплантация сердца производится лишь в трех крупных стационарах — ФНЦ трансплантологии и искусственных органов им. В. И. Шумакова (Москва), Новосибирском НИИ патологии кровообращения им. Е. Н. Мешалкина и Северо-Западном ФМИЦ им. В. А. Алмазова, Санкт-Петербург.
Отзывы пациентов, перенесших операцию трансплантации, положительны, ведь операция помогает сохранить жизнь и продлить ее по крайней мере на несколько лет, хотя известны случаи, когда реципиенты живут 15-20 и более лет. Больные с тяжелой сердечной недостаточностью, которые до операции не могли позволить себе пройти и трехсот метров, испытывали одышку в покое, после лечения постепенно расширяют круг своей активности, и из жизнедеятельность мало чем отличается от остальных людей.
Трансплантация сердца – шанс спасти жизнь смертельно больному человеку, поэтому общая смертность от патологии этого органа зависит от доступности подобных вмешательств. Развитие законодательной базы по части пересадки органов, повышение осведомленности населения о роли донорства, материальные вливания в систему здравоохранения, направленные на оснащение кардиохирургических операционных, обучение квалифицированного персонала – все эти условия могут сделать пересадку сердца более доступной. Соответствующая работа уже ведется на уровне государства и, возможно, она принесет свои плоды в ближайшем будущем.
Видео: ход операции по пересадке сердца
Видео: лекция по трансплантации сердца
http://operaciya.info/serdce-sosudy/peresadka-serdca/
«Вам хватило наглости играть в Бога»
50 лет назад состоялась первая пересадка сердца
50 лет назад сердце одного человека было впервые пересажено другому. Хотя пациент прожил чуть больше двух недель, это событие дало толчок развитию трансплантологии в области кардиохирургии. О первой в мире операции по пересадке сердца рассказывает «Газета.Ru».
50 лет назад кардиохирург Кристиан Барнард провел первую в мире пересадку сердца от одного человека к другому. Операция прошла в Кейптауне, столице ЮАР, в больнице Гроот Шур. За плечами Барнарда было уже более полутора тысяч операций на сердце, а в последние годы перед трансплантацией он экспериментировал с пересадкой сердца у собак. Он провел 48 операций, но ни одно животное не прожило больше 10 дней.
Одним из пациентов больницы был Луис Вашкански, 54-летний уроженец Литвы. Он страдал от тяжелой застойной сердечной недостаточности после нескольких инфарктов миокарда на фоне тяжелого сахарного диабета и проблем с периферическими артериями. Впрочем, быть заядлым курильщиком ему это не мешало. Кроме того, из-за отеков врачи проводили ему периодические пункции подкожно-жировой клетчатки ног, что из-за проблем с сосудами привело к образованию инфицированной раны левой голени.
Врачи отводили ему всего несколько недель жизни. Предложение Барнарда о пересадке сердца он принял без колебаний.
2 декабря 1967 года жена Вашкански, Энн, навестила его в больнице и отправилась домой. На ее глазах 25-летнюю банковскую работницу Дениз Дарваль, которая переходила дорогу вместе с матерью, сбил пьяный водитель. Тело девушки от удара отлетело в сторону, головой она ударилась о припаркованную машину, проломив череп. Ее мать погибла на месте.
Дарваль была быстро доставлена в больницу и подключена к системе искусственного жизнеобеспечения. Однако травма головы была несовместима с жизнью.
Отец Дениз подписал согласие на трансплантацию.
«Если вы не можете спасти мою дочь, вы обязаны попытаться спасти этого мужчину»,

Операция состоялась 3 декабря 1967 года. Она началась около часа ночи и закончилась только в 8:30 утра. Для ее проведения понадобилось более 20 врачей и медсестер.
Вашкански лежал в операционной со вскрытой грудной клеткой и уже удаленным сердцем. «Я заглянула в эту пустую грудь, человек лежал без сердца, и лишь система искусственного жизнеобеспечения поддерживала в нем жизнь. Это было очень страшно», — вспоминала медсестра Дин Фридман, которая ассистировала во время операции.
Дениз Дарваль находилась в соседнем помещении, подключенная к аппарату искусственной вентиляции легких. Барнард распорядился отключить аппарат. Ее сердце было изъято лишь спустя 12 минут после того, как оно остановилось — хирурги боялись обвинений в том, что они вырезали еще бьющееся сердце.
Когда, наконец, все сосуды были соединены, присутствующие замерли в ожидании.
«Сердце было неподвижно. Затем внезапно сократились предсердия, за ними — желудочки», — рассказывал потом Барнард.
Анестезиолог называл частоту пульса. 50 ударов в минуту, 70, 75. Через полчаса пульс достиг ста ударов в минуту. Новое сердце успешно справлялось со своей задачей.
«Настроение было необыкновенным. Мы знали, что все прошло хорошо. Барнард вдруг снял перчатки и попросил чашку чая», — вспоминал один из присутствовавших на операции интернов.
Барнард был так взволнован успехом операции, что сперва даже забыл сообщить о ней руководству больницы.
Хирурги не вели съемку и даже не сделали ни одной фотографии — все их мысли были сосредоточены на самой операции.
Информация об успешной пересадке сердца просочилась в прессу к часу дня. Журналисты были порядком удивлены, что такая операция прошла не в США, а в ЮАР. Репортеры осаждали больницу, внимательно следя за выздоровлением Вашкански, который шел на поправку удивительно быстро. На четвертый день после операции он даже дал интервью для радио. Вашкански стал известен как «мужчина с сердцем юной девушки».
Барнард получил множество писем от людей, узнавших об операции. Далеко не все они были настроены доброжелательно и разделяли его восторг.
«Были люди, которые писали профессору Барнарду очень критичные письма, ужасные письма. Они называли его мясником», — рассказывала Фридман.
В те годы сердце воспринималось не просто как орган — для многих оно было символом чего-то большего.
«Вам хватило наглости играть в Бога, дарующего жизнь», — упрекал Барнарда автор одного из писем.
На 12-е сутки состояние Вашкански ухудшилось. Рентген грудной клетки выявил инфильтраты в легких. Решив, что причина их появления — в сердечной недостаточности из-за отторжения донорского сердца, врачи увеличили дозу иммуноподавляющих препаратов. Это стоило Вашкански жизни. Он умер от тяжелой двусторонней пневмонии, из-за которой и появились инфильтраты, на 18-й день после операции. Вскрытие показало, что с сердцем все было в порядке.
На самом деле, операция могла состояться месяцем раньше — у хирургов было на примете подходящее донорское сердце. Но оно принадлежало чернокожему пациенту, а незадолго до этого в прессе разразился скандал из-за пересадки почки от черного мужчины белому, которую тоже провел Барнард. Спекулятивные публикации были крайне нежелательны для старта программы трансплантологии в стране, живущей в условиях расовой дискриминации.
Барнард вскоре начал подготовку ко второй пересадке, которая состоялась уже 2 января 1968 года. Второй пациент, Филипп Блайберг, прожил после операции 19 месяцев и даже успел написать книгу о своем опыте.
Успех Барнарда вызывал резкий всплеск интереса хирургов к трансплантологии, но многие из них принялись проводить операции без должной подготовки, что сопровождалось большим количеством летальных исходов. Это вызвало скептическое отношение к перспективам операций по пересадке сердца и заставило многих специалистов отказаться не только от проведения трансплантаций, но и от экспериментальной работы.
Барнард же продолжал работать в этой области. К 1974 году он провел 10 операций, и еще одну — по пересадке сердца и легких. Один из пациентов прожил после операции 24 года, другой — 13 лет. Двое — более 18 месяцев. Также Барнард разработал методику пересадки сердца, при которой сердце реципиента оставается на месте, а сердце донора «подсаживается» в грудную клетку. За следующие девять лет он провел 49 таких трансплантаций и доказал, что такой подход повышает годовую выживаемость пациентов до более чем 60%, а пятилетнюю — до 36%. При обычной пересадке эти показатели составляли 40% и 20% соответственно. Отточенная техника и более совершенные иммунодепрессанты способствовали заметному снижению смертности пациентов.
В наши дни проводится около 3500 операций по пересадке сердца в год, из них около 2000 — в США. Годовая выживаемость пациентов составляет 88%, пятилетняя — 75%. 56% пациентов проживают более 10 лет.
http://www.gazeta.ru/science/2017/12/03_a_11028074.shtml
Пересадка сердца: первая операция, сколько стоит
Сердце справедливо считается самым главным жизненно важным органом. Ведь именно оно обеспечивает циркуляцию крови, доставляющей органам и тканям кислород и питательные вещества и уносящей из них углекислоту и продукты распада. Остановка работы сердца означает прекращение кровоснабжения организма и, соответственно, его гибель. Пересадка сердца – это операция, при которой слабое, больное сердце заменяется более здоровым, донорским сердцем.
Трансплантация сердца – это лечение, которое, как правило, зарезервировано для людей, которые попробовали лекарства или другие операции, но их состояние недостаточно улучшилось. Трансплантация сердца код по МКБ-10: Z94.1 Наличие трансплантированного сердца.
Операция трансплантации сердца
К сожалению, в сердце могут происходить необратимые патологические изменения, приводящие к серьезным нарушениям его функции. Такие патологии могут быть как врожденными, так и приобретенными под действием неблагоприятных факторов, таких как перенесенные заболевания, действие некоторых химических веществ и т.д. Иногда патологические изменения сердца оказываются столь тяжелыми, что не поддаются коррекции ни терапевтическими, ни традиционными хирургическими способами.
В прежние времена пациент с такими нарушениями был обречен. Но сегодня существует радикальная возможность спасти даже таких больных. Благодаря достижениям такой области медицины, как трансплантология, в особо тяжелых случаях может быть проведена замена сердца. Врачи меняют больной орган на здоровый, взятый от донора, так же, как в автомобиле заменяют износившуюся запчасть.
Что же представляет собой такая операция, и в каких случаях она нужна?
Первая пересадка сердца: история
Задолго до того, как трансплантация от человека к человеку когда-либо представлялась общественностью, ученые проводили новаторские медицинские и хирургические исследования, которые в конечном итоге привели бы к сегодняшним успехам в трансплантации. С конца 1700-х годов до начала 1900-х годов, в область иммунологии медленно развивается благодаря работам многочисленных независимых ученых. Среди заметных прорывов были открытие Эрлихом антител и антигенов, типирование крови Ланстайнера и теория Мечникова о сопротивлении хозяина.
Из-за достижений в технике швов в конце 19-го века, хирурги начали трансплантацию органов в своих лабораторных исследованиях. В начале 20-го века было проведено достаточно экспериментов, чтобы знать, что ксенотрансплантаты (перекрестные виды) неизменно терпели неудачу, аллогенные трансплантаты (между особями одного и того же вида) обычно терпели неудачу, в то время как автографты (в пределах одного и того же человека, как правило, кожные трансплантаты) почти всегда были успешными. Было также выражено понимание того, что повторные трансплантации между одним и тем же донором и реципиентом подвергаются ускоренному отторжению и что успех трансплантата является более вероятным, когда донор и реципиент имеют общие “кровные отношения”.
В отечественных СМИ появлялась информация о том, что Шварценеггер получил пересадку сердца, однако это не является правдой.
Первая операция по пересадке сердца человеку от шимпанзе
Первая клиническая трансплантация сердца была проведена в больнице университета Миссисипи 23 января 1964 года доктором Джеймсом Харди. Этой ортотопической трансплантации предшествовали обширные исследования на животных, и клиническая операция полностью поддержала ценность техник, которые ранее использовались в лаборатории.
Реципиентом был 68-летний белый человек, Бойд Раш, в терминальном шоке от чрезвычайно тяжелой атеросклеротической ишемической болезни сердца.
Предполагаемый реципиент пришел в терминальный шок приблизительно в 18:00, с кровяным давлением 70 и практически без дыхания, за исключением продолжающегося использования механической вентиляции через трахеотомическую трубку. Смерть была явно неизбежной, и было очевидно, что если пересадка сердца должна была быть проведена, это нужно было сделать сразу. – вспоминал Харди позже в своих мемуарах.
Несколько часов спустя, Харди и его команда сделали историю, выполнив первую операцию по пересадке сердца. Сердце шимпанзе билось 90 минут в груди Раша, но, к сожалению, оказалось слишком маленьким, чтобы сохранить свое новое человеческое тело живым. Пациент Харди умер вскоре после завершения операции.
Во время трансплантации донорское сердце хорошо сохранилось и легко дефибриллировалось. Сильное качество сокращений миокарда было зафиксировано при помощи видео, а трансплантат функционировал почти два часа после дефибрилляции. Прогрессирующее состояние предоперационного ухудшения обмена веществ у реципиента и размеры донорского органа способствовали как конечной декомпенсации трансплантированного сердца. Этот первый клинический опыт четко определил научную целесообразность трансплантации сердца у человека.
Решение Харди использовать сердце шимпанзе попало под немедленную атаку как со стороны общественности, так и со стороны медицинского сообщества. Операция вызвала интенсивные этические, моральные, социальные, религиозные, финансовые, правительственные и даже юридические проблемы.
В 2017 году бывший американский пауэрлифтер СиТи Флетчер перенес пересадку сердца.
В течение следующих нескольких месяцев некоторые критические замечания в медицинском сообществе ослабли после того, как Харди опубликовал статью в журнале американской медицинской ассоциации, в которой он описал строгие этические принципы, которым он и его команда следовали при оценке как донора, так и получателя.
Даже после первой успешной пересадки сердца от человека к человеку хирурги продолжали экспериментировать с сердечками животных. Между 1964 и 1977 годами сердца овец, бабуинов и шимпанзе были пересажены по крайней мере в четырех взрослых, все из которых умерли в течение нескольких дней после операции.
Первая пересадка сердца человеку от человека

Во второй половине дня в субботу 2 декабря 1967 года произошла трагедия, которая должна была привести в действие цепочку событий, которые сделали мировую историю.
Семья, отправившись в гости к друзьям в тот день и не желая приезжать с пустыми руками, остановилась напротив пекарни на главной дороге обсерватории Кейптауна. Мужчина и его сын ждали в машине, в то время как его жена и дочь пошли в магазин, чтобы купить торт. Через несколько минут они появились, начали переходить дорогу, и оба были сбиты проезжающим мимо автомобилем. Мать была убита мгновенно, и дочь была доставлена в больницу Грооте-Шуур в критическом состоянии, а затем объявила о смерти мозга. Эта юная леди в возрасте 25 лет была мисс Дениз Дарвалл.
Только те, кто пережил подобную катастрофу, могут почувствовать то, что пережил отец Дениз Дарвалл. Столкнувшись с потерей своей жены и дочери, мистер Эдвард Дарвалл имел мужество и любовь своих собратьев, чтобы согласиться на пожертвование сердца и почек своей дочери. Пересадка человеческого сердца без разрешения Эдварда Дарвалла была бы невозможной!
Вторая семья в Кейптауне должна была стать неразрывно связанной с трагедией Дарвалла. В конце 1967 года одним из пациентов, которых видели специалисты кардиологического отделения больницы Гроот Шур, был 53-летний доктор из Си-Пойнт. Он перенес ряд сердечных приступов, которые почти полностью вывели из строя его сердечную мышцу. Его тело было раздуто, он едва мог дышать, и он был близок к смерти. Врачи и его семья, однако, признали фантастический дух и мужество, с которыми он боролся, чтобы сохранить свою жизнь. Его звали Луи Вашкански.
Кардиологическое отделение отвечало за большинство пациентов-доноров хирургического отделения кардиоторакальной хирургии больницы Гроот Шур. Покойный профессор Вельва Шрире, возглавлявший эту группу специалистов, имел дальновидность и смелость признать, что используемые в то время хирургические методы не могут помочь всем формам тяжелой сердечной недостаточности. Встреча этого неукротимого пациента и дальновидного профессора кардиологии была еще одним звеном в цепи событий, которые должны были составить историю. Д-р Луи Вашкански был готов и достаточно храбр, чтобы воспользоваться шансом на неисследованное хирургическое лечение, первую пересадку сердца человеку в мире.

3 декабря 1967 г.
Кристиан Барнард, южноафриканский кардиохирург, после выполнения первой в мире удачной трансплантации сердца от человека к человеку, общается с Луи Вашкански. Шрам после пересадки сердца закрыт повязкой.
Заведующим кафедрой Кардиоторакальной хирургии больницы Гроот Шур в то время был профессор Кристиан Барнард. Он вырос и провел детство в регионе Кару, и стал высококвалифицированным и преданным хирургом и, наконец, одним из самых известных кардиохирургов нашего времени. К 1967 году он собрал команду талантливых хирургов, которые помогали ему. Однако, помимо замечательных хирургических способностей профессора Барнарда и его команды, требовались навыки многих других дисциплин. К ним относятся:
- кардиологи, которые оказали помощь в диагностической оценке пациента и подтвердили, что революционная хирургическая процедура является единственной возможной формой лечения;
- радиологи и рентгенологи, которые предоставили рентгеновские снимки;
- патологоанатомы и их технологи, которые обрабатывали лабораторные анализы;
- иммунологи, которые определили, что донорское сердце не будет отвергнуто пациентом;
- анестезиологи, которые предоставили безопасный анастетик и контролировали все жизненно важные функции;
- опытные медсестры в реанимационном отделении и палате, которые оказывали помощь врачам и оказывали квалифицированную медицинскую помощь на каждом этапе;
- технологи, эксплуатировавшие аппарат для лечения легких и другое оборудование;
- служба переливания крови, которая обеспечивала наличие достаточной и безопасной крови.
Кроме этих людей были и другие, которые поддерживали проект на заднем плане по-разному. Все отдельные звенья исторической цепи были выкованы, и вскоре после полуночи в эту субботу началась операция. В 6 утра в воскресенье 3 декабря 1967 года новое сердце в доктора Луи Вашканского было электрически потрясено в действии.
Первая успешная в мире трансплантация человеческого сердца была проведена в больнице Гроот Шур.
Это мероприятие привлекло международное внимание к больнице Гроот Шур и создало мировую осведомленность об опыте и способностях ее сотрудников. Профессор Барнард, без сомнения, имел соответствующую подготовку, опыт в исследованиях и необходимые хирургические навыки для выполнения этого замечательного подвига. Он также имел дальнозоркость и мужество, чтобы принять медицинский, этический и правовой риск, связанный с выполнением первой пересадки сердца в мире от человека. Однако следует помнить, что эта трансплантация никогда не могла произойти без навыков и поддержки многих других дисциплин.
Первая пересадка сердца в СССР
Первая трансплантация сердца в СССР была проведена 4 ноября 1968 года группой хирургов под руководством Александра Александровича Вишневского. Однако информация о данной операция была засекречена и не разглашалась, предполагается, что пересадка сердца завершилась неудачно.
Очень много бюрократических барьеров стояло на пути к проведению такой операции в СССР в последующие годы. Ключевым фактором было то, что смерть мозга не считалась причиной для изъятия донорских органов у человека и трансплантация в таком случае не разрешалась. Законодательство того времени разрешало изымать органы (почки, печень, сердце), только у доноров с работающим сердцем. В данных законах было полное отсутствие логики и здравого сердца. Валерий Шумаков был новаторским кардиохирургом, которому удалось преодолеть бюрократические барьеры и провести первую успешную трансплантацию сердца в СССР 12 марта 1987 году. Пациентом была 27-летняя Александра Шалькова.
Кто первым сделал пересадку сердца
В мире было сделано множество попыток про трансплантации сердца, однако мы приведем в пример только самые известные операции, которые вызвали резонанс в общественности и послужили к развитию отрасли трансплантации.
http://transplantaciya.com/peresadka-serdca/
Пересадка сердца (трансплантация) — сколько стоит, что такое искусственное сердце и сколько живут после пересадки?
Пересадка сердца – операция высочайшей сложности, предусматривающая трансплантацию здорового органа от донора к реципиенту с серьезными нарушениями сердечно-сосудистой деятельности.
Требует применения сложного медицинского оборудования и высококвалифицированного персонала.
Пересадка сердца – наименее распространенная операция в области кардиохирургии.
Это обусловлено следующими факторами:
- Дорогостоимостью процедуры;
- Ограниченным количеством доноров (лиц с функционирующим сердцем и констатированной гибелью мозга);
- Сложностью постреабилитационного периода;
- Длительностью поиска подходящего донора;
- Кратковременности сохранения органа в автономном состоянии;
- Этической стороной проблемы.
Несмотря на вышеперечисленные сложности, современный уровень медицины позволяет весьма успешно проводить трансплантацию органа с последующим сохранением качества жизни пациента.
Гипертрофическая КМП — основное показание к пересадке сердца
Кто совершил первую в мире пересадку сердца?
Первая в мире успешная пересадка сердца была произведена в 1962 году на территории СССР заслуженным ученым-экспериментатором Владимиром Демиховым. Хирург провел операцию на животном, успешно пересадив легкие и сердце собаке.
Первая пересадка сердца человеку состоялась в 1964 году. Операцию провел Джеймс Харди. В качестве донора тогда выступило животное — шимпанзе. Жизнедеятельность реципиента продлилась 1,5 часа.
Пересадка сердца от человека к человеку первый раз произведена в 1967 году в ЮАР – доктор Кристиан Бернард пересадил сердце погибшему, в результате автомобильной аварии, мужчине. 55-летний больной скончался через 18 дней после операции.
Первая в мире пересадка сердца
В советское время пересадка сердца человеку выполнена в 1987 году. Оперативное вмешательство проводилось под руководством хирурга Валерия Шумакова. В качестве реципиента выступила Александра Шалькова, у которой была диагностирована дилатационная кардиомиопатия, грозившая неминуемым летальным исходом.
Пересадка продлила жизнь больной на 8,5 лет.
Провести операцию стало возможно благодаря введению диагноза «смерть мозга», при котором искусственно поддерживается работа сердца, дыхание и кровообращение. Создается видимость, что пациент жив.
Сколько стоит сердце человека?
Пересадка сердца является одной из самых дорогостоящих операций в мире. Цена варьируется зависимо от месторасположения клиники и ее престижности в мировом рейтинге, количества проведенных диагностических процедур.
Стоимость пересадки для каждого случая устанавливается индивидуально. В среднем операция такого рода обходится в 250-370 тысяч долларов.
Продажа человеческих органов в мире запрещена и закононаказуемо. Поэтому сердце можно пересадить только от умерших родственников, или доноров, с письменного разрешения.
Сам орган пациент получает бесплатно, но материальных издержек требует непосредственно само оперативное вмешательство, медикаментозный курс, а также период реабилитации.
Стоимость пересадки сердца в РФ колеблется от $70 тысяч до $500 тысяч долларов. В стране действует квотная программа для пациентов, что нуждаются в высокотехнологичных операциях.
Более точная стоимость трансплантации и шансы на ее безвозмездное проведение уточняются индивидуально – на консультации у трансплантолога.
На территории РФ действует единственный координационный центр, что занимается подбором доноров. Он охватывает территорию Москвы и области.
Операции непосредственно проводятся в Новосибирске (НИИПК им. Е. Н. Мешалкина), Санкт-Петербурге (ФГБУ «СЗФМИЦ им. В. А. Алмазова») и в столице (ФГБУ «ФНЦТИО им. В. И. Шумакова»).
Принципы донорства органов в России пока недостаточно разработаны на официальном уровне, что становится препятствием для пересадки сердца.
Так, в среднем по стране выполняется около 200 пересадок в год, в то время как в США – более 28 тысяч. Поэтому большинство людей с неизлечимыми сердечными заболеваниями нуждаются в дорогостоящей операции за рубежом.
Кому необходима пересадка?
Пересадка сердца показана лицам, страдающим патологией, что не дает шансов на продолжительность жизни более одного года при использовании консервативных методов лечения.
К этой категории относятся пациенты при диагностировании:
- Злокачественной аритмии;
- Сердечная недостаточность;
- Кардиомиопатии;
- Неоперабельными патологиями сердца;
- Стенокардии, тяжелейшими нарушениями сердечного ритма.
Ишемия мягких тканей сердца
Возраст пациента не должен превышать 65 лет.
Противопоказания
Основными противопоказаниями для пересадки сердца являются:
Хроническая систолическая или диастолическая сердечная недостаточность
Пересадка сердца детям
Положительный опыт по пересадке сердца взрослым стимулировал пересадку жизненно важного органа детям. Для проведения данной операции необходимо зафиксировать гибель головного мозга у донора.
В мировой практике вероятность летального исхода у детей младше пяти лет после пересадки составляет 24%. Причиной данного явления являются послеоперационные осложнения.
В данный период времени в России сердце представляется единственным органом, который не пересаживают детям младше 10 лет. Всему виной отсутствие законодательной базы для изъятия органов у несовершеннолетних доноров.
Несмотря на то, что пересадка возможна с разрешения родителей умершего ребенка, пока такие операции не практиковались на территории РФ.
Как стать донором?
В ожидании пересадки сердца, больные нередко проводят не один год, что негативно сказывается на их состоянии. В итоге, многие погибают, не дождавшись спасательной пересадки.
Донорами сердца становятся только после смерти. Показатели организма умершего должны соответствовать нескольким критериям.
А именно:
- Возраст до 45 лет;
- Здоровая сердечно-сосудистая система;
- Негативный результат теста на ВИЧ и гепатитов В и С;
- Гибель головного мозга.
В основном донорами становятся – жертвы аварий, или погибшие на производстве. Согласно действующему российскому законодательству, в РФ распространена презумпция согласия на извлечение внутренних органов.
Так, если человек не отказался от посмертного донорства еще при жизни, после гибели его органы могут использоваться для пересадки. Но если родственники умершего откажутся от данного мероприятия, пересадка становится незаконной.
Система для трансплантации Organ Care System
Искусственное сердце
Иногда с целью сохранения жизни больного используется «искусственное сердце». Оно было создано объединенными усилиями инженеров и кардиохирургов.
Данные аппараты разделяют на:
Устройства данного типа широко используются для временного обеспечения кровообращения, поскольку на данный момент донорское сердце менее функциональное, чем искусственный аналог.
Искусственное сердце
Как проходит операция?
Пересадка начинается с извлечения донорского сердца из тела. Параллельно происходит подготовка пациента, которому вводят анальгетики и седативные препараты. В это время сердце находится в специальном растворе.
Далее больному под общим наркозом производится непосредственный разрез грудной клетки. Жизнедеятельность реципиента поддерживается с помощью аппаратов, поддерживающих искусственное кровообращение.
Хирурги отсекают желудочки с сердца с сохранением активности предсердий, которые задают ритм сокращения органа. После соединения с донорскими предсердиями фиксируется временный кардиостимулятор (прочитайте статью о видах приборов).
Донорский орган располагают двумя способами:
Ортопедический метод трансплантации сердца
Имплантат самостоятельно включается в работу после его присоединения к кровотоку, но иногда запуск производится с помощью электрошока.
Средняя продолжительность операции – около шести часов. После ее проведения пациента помещают в отделении интенсивной терапии, где его состояние поддерживает водитель ритма и аппарат искусственного дыхания.
Данные о сердечной деятельности в данное время выводятся на кардиомонитор. Отток жидкости из груди производится с помощью дренажных трубок.
Далее наступает не менее важный этап – иммуносупрессивная и кардиотоническая терапия. Подавление иммунитета позволяет снизить риск возникновения аллергических реакций и отторжения.
После операции следует соблюдать строгий постельный режим, и только через несколько месяцев можно выполнять легкие упражнения.
Послеоперационные осложнения
Пересадка сердца принадлежит к числу самых сложных операций. Хирургическое вмешательство может приводить к осложнениям, как в реабилитационный период, так и на более поздних этапах.
Таким образом, после произведения операции у больного может возникать кровотечение на месте разреза. В данный период реципиент становится уязвимым для вирусных, грибковых и бактериальных инфекций.
Эти процессы предупреждаются путем приема антибиотиков. Также не исключено развитие процесса отторжения имплантированного органа, возникновение ишемии миокарда.
Симптомы, свидетельствующие о необходимости экстренного обращения к специалистам поле пересадки сердца:
- Постоянная одышка;
- Аритмия;
- Дискомфорт и боль в груди;
- Высокая температура, озноб;
- Нарушение пищеварения;
- Отечность, задержка жидкости в тканях;
- Нарастающий кашель;
- Кровяные выделения;
- Проблемы с координацией и равновесием;
- Головная боль;
- Перепады артериального давления.
Вышеперечисленные проявления и малейшее ухудшение самочувствия больного является поводом для госпитализации. Своевременная диагностика позволит устранить патологию без серьезных осложнений.
Схема удаления сердца реципиента и трансплантации
Профилактика после пересадки сердца
Увеличить общую продолжительность жизни после пересадки сердца, и повысить ее качество поможет соблюдение некоторых правил:
Несмотря на ряд ограничений, жизнь реципиента после пересадки сердца меняется в лучшую сторону. Соблюдая ряд простых правил, можно забыть об одышке, учащенном сердцебиении и отечности тканей.
По статистике, 90% пациентов преодолевают одногодичный период после пересадки сердца. Отметку в пять лет преодолевает не более 60%. И только 45% живут свыше десяти лет.
Статистика смертей и патологий при трансплантации сердца
Своевременно проведенная трансплантация дает возможность продлить жизнь с сохранением умеренной физической активности и трудоспособности.







