Как посчитать ЧСС на ЭКГ?
Существующие методы подсчета ЧСС на ЭКГ
Одним из важнейших показателей здоровья сердца является число сердечных сокращений (ЧСС) в минуту. Познакомимся с методами подсчета ЧСС на ЭКГ.
Прежде чем анализировать электрокардиограмму, необходимо убедиться в правильности работы кардиографа. При снятии кардиограммы могут возникать помехи, например, из-за плохих контактов электродов с кожей, мышечного тремора или наведенных токов. Искажения могут возникнуть также из-за неравномерности движения бумаги. Во всех этих случаях кардиограмму следует переснять.
На электрокардиограмме видно отражение электрических процессов, происходящих в сердце. Они называются деполяризацией (возбуждением) и реполяризацией (восстановлением) клеток миокарда. В норме возбуждение приводит к сокращению, а восстановление — к расслаблению мышцы. При анализе кардиограммы выделяются такие ее элементы, как зубцы, то есть отклонения линии вверх или вниз, и соединяющие их сегменты, на которых кардиограф рисует прямую линию. Один или группу зубцов вместе со следующим за ними сегментом называют интервалом.
Зубцы связаны с сокращением или расслаблением одной из сердечных мышц. Различают:
- зубец, связанный с сокращением предсердий, обозначают буквой P;
- 3 зубца, связанных с сокращением желудочков, обозначают как Q, R и S;
- расслаблению желудочков соответствует зубец, обозначаемый буквой T;
- иногда фиксируется также непостоянный зубец, обозначаемый буквой U.
Наиболее важны 3 зубца, связанные с массивным миокардом желудочков. Первый из них обозначается Q, S в норме идет после R. Зубцы Q и S связаны с возбуждением перегородки между желудочками и направлены вниз. На зубец Q обращают особое внимание, потому что его расширение и углубление вызывается омертвением участков миокарда. Все зубцы группы, направленные вверх, обозначаются буквой R. При патологиях их может быть несколько.
В норме зубец R соответствует сокращению желудочка. Обладая наибольшей амплитудой, он легко выделяется на кардиограмме здорового сердца. Если же сердце работает со сбоями, то зубец R не так четко выделяется и может даже отсутствовать в некоторых циклах вообще. В этом случае вместо R следует учитывать зубцы QS.
http://vashflebolog.com/diagnostics/ecg/kak-poschitat-chss-na-ekg.html
Ритмичность и подсчет сердечных сокращений / ЧСС
Сердечные сокращения являются ритмичными, если интервалы R—R—R (расстояния между вершинами зубцов R соседних комплексов) равны на всем протяжении записываемого отведения или отличаются не более чем на+10 % (рис. 13).
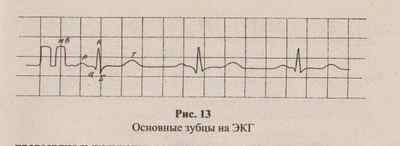
В норме интервалы R— R—R должны быть равны интервалам Р—Р—Р. Это означает, что предсердия и желудочки сокращаются последовательно и с одинаковой частотой. В остальных случаях диагностируется аритмия.
Подсчет частоты сердечных сокращений
Для подсчета числа сердечных сокращений (ЧСС) можно было бы записать ЭКГ в течение минуты, сосчитать количество комплексов QRS (или зубцов R) и таким образом выяснить ЧСС в минуту. Но за минуту при скорости движения ленты 50 мм/с запишется ЭКГ длиной в 3 м! Поэтому поступают по-другому. Понятно, что чем быстрее бьется сердце, тем больше зубцов R запишется на отрезке ленты длиной 3 м, следовательно, тем меньше будет расстояние между ними. Вот по продолжительности интервала R—R и судят о ЧСС. Чем расстояние R—R больше, тем ЧСС меньше, и наоборот.
ЧСС = 60/R-R, где 60— число секунд в минуте, R—R —длительность интервала в секундах. При записи ЭКГ со скоростью 50 мм/с 1 мм на ленте соответствует отрезку времени 0,02 с, 5 мм = 0,1 с, 10 мм = 0,2 с и т. д.
В примере, приведенном на рис. 13, расстояние R—R составляет 49 мм. Умножаем 49 на 0,02, получаем 0,98. Теперь 60 делим на 0,98, получаем 61,2. Это и есть ЧСС.
Такие подсчеты требуют времени и сосредоточенности, в условиях работы скорой помощи это не очень удобно, поэтому на практике поступают по-другому.
Посмотрите еще раз на рис. 13. Чем считать миллиметры, а затем переводить их в секунды, проще оценить интервал R—R в больших клетках, которые равны 5 мм. Назовем их условно полусантиметрами. Сразу видно, что полусантиметров в интервале R—R десять (одним миллиметром можно пренебречь). 5 мм=0,1 с, следовательно, в 1 мин запишется 600 полусантиметров. Изменим формулу.
ЧСС = 600/R-R, где R—R выражен в полусантиметрах. 600:10=60 ударов в минуту. Намного проще! Если R—R равен 6 полусантиметрам, то ЧCC=100; eсли R—R=7,5, тo ЧCC=600:7,5=80 и т.д.
У здорового человека частота сердечных сокращений в покое составляет от 60 до 90 в мин. Учащение частоты сердечных сокращений называют тахикардией, а урежение — брадикардией.
При аритмиях определяют минимальную и максимальную частоту сердечных сокращений или (что чаще) среднее арифметическое значение 3—5 интервалов R—R и определяют частоту сердечных сокращений по нему.
http://feldsherstvo.ru/razdel-2/ritmichnost-i-podschet-chss/
Подсчет чсс
Длительность интервала R-R, с
Длительность интервала R-R, с
Пример подсчета ЧСС при правильном ритме приведен на рис. 45, а.
При неправильном ритме ЭКГ в одном из отведений (наиболее часто во II стандартном отведении) записывается дольше, чем обычно, например в течение 3 — 4 с. При скорости движения бумаги 50 мм/с это время соответствует отрезку электрокардиографической кривой длиной 15 — 20 см. Затем подсчитывают число комплексов QRS, зарегистрированных за 3 с (15 см бумажной ленты), и полученный результат умножают на 20 (рис. 45, б, в).
При неправильном ритме можно ограничиться также определением минимального и максимального ЧСС. Минимальное ЧСС определяется по продолжительности наибольшего интервала R — R, а максимальное ЧСС – по наименьшему интервалу R — R. Расчет ЧСС проводят по формуле:

, или по таблице.
У здорового человека в покое ЧСС составляет от 60 до 90 в минуту. Повышение ЧСС (более 90 в минуту) называют тахикардией, а урежение(менее 60 в минуту) – брадикардией.
4.1.3. Определение источника возбуждения
Для определения источника возбуждения, или так называемого водителя ритма, необходимо оценить ход возбуждения по предсердиям и установить отношение зубцов R к желудочковым комплексам QRS.
Синусовый ритм. В норме электрический импульс, возникающий в СА-узле, распространяется по предсердиям сверху вниз (рис. 46). Вектор деполяризации предсердий (Р) при этом направлен в сторону положительного электрода II стандартного отведения, и на ЭКГ в этом отведении фиксируются положительные зубцы Р. Положительный зубец Р также регистрируется в отведениях I, aVF, V4 – V6. Возбуждение предсердий при этом всегда предшествует возбуждению желудочков, поэтому положительные зубцы РII регистрируются перед каждым комплексом QRS. В большинстве случаев в каждом отведении они имеют одинаковую форму и обычно располагаются на одинаковом расстоянии от комплекса QRS, как это показано на рис. 46, а.
ЗАПОМНИТЕ! Синусовый ритм характеризуется:
1) наличием во II стандартном отведении положительных зубцов Р, предшествующих каждому комплексу QRS;
2) постоянной одинаковой формой всех зубцов Р в одном и том же отведении.
При отсутствии этих признаков диагностируются различные варианты несинусового ритма. К ним относятся предсердные ритмы, ритмы из АВ-соединения, желудочковые (идиовентрикулярные) ритмы, мерцательная аритмия и др.
Предсердный ритм. В тех случаях, когда источник возбуждения располагается в нижних отделах предсердий (например, в области коронарного синуса), электрический импульс по предсердиям распространяется в обратном направлении (снизу вверх), и на ЭКГ во II и III стандартных отведениях регистрируются (рис. 46, б) отрицательные зубцы Р, которые предшествуют комплексам QRS. При этом интервал Р – Q(R) может быть несколько укорочен или не изменен.
Поскольку движение волны возбуждения по желудочкам не нарушено, регистрируются обычные неизмененные (узкие) комплексы QRS. Частота сердечных сокращений составляет от 60 до 90 в минуту.
Ритмы из АВ-соединения. Если водитель ритма локализуется в АВ-соединении, то возбуждение желудочков происходит обычным путем – сверху вниз, а предсердий – ретроградно, снизу вверх. Поэтому на ЭКГ регистрируются нормальные неизмененные комплексы QRS и отрицательные зубцы Р. При этом, если эктопический импульс одновременно достигает предсердий и желудочков, зубец Р наслаивается на комплекс QRS и не виден на ЭКГ (рис. 46, в). Если же эктопический импульс вначале достигает желудочков и только потом – предсердий, отрицательный зубец Р располагается после комплекса QRS (рис. 46, г.). Частота сердечных сокращений при ритме из АВ-соединения обычно ниже частоты синусового ритма и составляет 40 — 60 в минуту.

Рис. 46. ЭКГ при синусовом и несинусовом ритмах. Объяснение в тексте.
а – синусовый ритм; б – нижнепредсердный ритм; в – г – ритмы из АВ-соединения; д – желудочковый (идиовентрикулярный) ритм.
Желудочковый, или идиовентрикулярный, ритм. Если источником возбуждения является проводящая система желудочков (ножки и ветви пучка Гиса или волокна Пуркинье), то речь идет о так называемом желудочковом (идиовентрикулярном) ритме (рис. 46, д). Электрические импульсы, возникающие в желудочках, продуцируются в гораздо более медленном ритме (меньше 40 ударов в минуту). Возбуждение проводится по желудочкам необычным путем; оно сначала охватывает тот желудочек, в котором находится эктопический водитель ритма, и только потом медленно достигает противоположного желудочка. Вследствие этого комплексы QRS расширены и деформированы. Возбуждение не проводится на миокард предсердий, поэтому отсутствует постоянная закономерная связь комплексов QRS с зубцами Р: желудочки возбуждаются в своем медленном ритме, а предсердия – в своем обычном ритме, источником которого продолжает оставаться СА-узел. Идиовентрикулярный ритм чаще встречается при полной атриовентрикулярной блокаде.
ЗАПОМНИТЕ! 1. Предсердные ритмы (из нижних отделов предсердий) характеризуются наличием отрицательных зубцов РII, РIIIи следующих за ними неизмененных комплексов QRS. 2. Ритмы из АВ-соединения характеризуются:
отсутствием на ЭКГ зубца Р, сливающегося с обычным неизмененным комплексом QRS либо
наличием отрицательных зубцов Р, расположенных после обычных неизмененных комплексов QRS,
3. Желудочковый (идиовентрикулярный) ритм характеризуется:
медленным желудочковым ритмом (менее 40 ударов в минуту);
наличием расширенных и деформированных комплексов QRS;
отсутствием закономерной связи комплексов QRS и зубцов Р.
http://studfiles.net/preview/4623977/page:19/
Как рассчитать ЧСС — частоту сердечных сокращений?
Что такое ЧСС и как рассчитать свою целевую зону пульса
Для каждого возраста есть свои зоны частоты пульса. Сердце — это мышца, и, как любую мышцу, его можно тренировать. И самым лучших тренажером в этом случае являются кардионагрузки. Если вы начнете бегать, то со временем частота вашего пульса снизится. У спортсменов, которые участвуют в марафонах, ультрамарафона частота пульса в покое может составлять 37 ударов в минуту при среднестатистической норме 60-100 ударов в минуту (дети старше 10 лет, взрослые и пожилые люди) и 40-60 ударов в минуту у хорошо тренированных взрослых спортсменов.
Средняя частота пульса
- Новорождённые от 0 до 3 месяцев — 100-150 ударов в минуту,
- младенцы от 3 до 6 месяцев — 90–120 ударов в минуту,
- младенцы от 6 до 12 месяцев — 80-120 ударов в минуту,
- дети от 1 года до 10 лет — 70–130 ударов в минуту,
- дети старше 10 лет и взрослые, включая пожилых — 60–100 ударов в минуту,
- хорошо тренированные взрослые спортсмены — 40–60 ударов в минуту.
Сердце и бег
Что происходит с нашим сердцем, когда мы начинаем заниматься бегом? Частота вашего пульса снижается — природа старается сохранять равновесие, и, если у вас хорошо работает сердце, значит и другие органы будут работать исправно. Если у вас частый пульс в состоянии покоя, значит либо в артериях избыток холестерина, либо они недоразвиты и их стенки недостаточно эластичны.
Бег ускоряет кровоток, повышает в нем давление и повышает температуру тела. Это давление и повышенная температура могут помочь вымыть некоторые жиры и продукты распада из артерий и всего организма. Если вы повысите интенсивность, организм начнет использовать холестерин в качестве топлива для этих упражнений.
Сосудистая система у человека, который ведет малоподвижный образ жизни, в несколько раз менее эффективна, чем у человека, выполняющего значительный объем аэробных упражнений.
Кроме того, что ваше сердце начинает работать, как новенький насос, и организм получает достаточно кислорода, также улучшается качество вашей крови: в ней увеличивается количество красных кровяных телец, которые отвечают за перемещение гемоглобина, необходимого для соединения с кислородом и окисления основного горючего тела — гликогена.
Формула 220 минус возраст
Это весьма распространённая эмпирическая формула для определения максимально допустимого пульса (частоты сердечных сокращений) по значению возраста человека. Это приблизительная формула Хаскеля-Фокса и, как видно, она учитывает лишь возраст человека. Не имеет никаких научных обоснований, но активно используется благодаря простоте и удобству. Большинству людей этой точности вполне достаточно.
Уточнённая формула
Наименее ошибочной формулой для определения максимально допустимой частоты сердечных сокращений в мире на сегодняшний день признана следующая:
HRmax = 205.8 — (0.685 * age)
*HRmax — это максимально допустимая частота сердечных сокращений для данного человека.
**age — возраст человека в годах.
Данный калькулятор вычисляет максимальный пульс с помощью двух приведённых формул, а также различные зоны (разминка, легкая нагрузка, аэробная нагрузка, силовая тренировка) по формуле Карвонена.
Формула Карвонена
ЧСС во время тренировки = (максимальная ЧСС — ЧСС в покое) х интенсивность (в процентах) + ЧСС в покое
Можно преобразовать эту формулу, чтобы она показывала требуемую интенсивность:
Интенсивность (в процентах) = (ЧСС во время тренировки — ЧСС в покое) / (максимальная ЧСС — ЧСС в покое)
http://zygar.ru/zdorovye/heart-beat.html
Как рассчитать ЧСС по ЭКГ?
Электрокардиограмма — это инструментальная методика, которая широко используется в клинике внутренних болезней. ЧСС на ЭКГ можно быстро определить по клеточкам на ленте записи. Это умение не требует ни математических изысков, ни врачебной практики. Оно доступно каждому пациенту. Чтобы рассчитать ритм, ось сердца и другие информативные показатели, используют специальную линейку. Каждый врач общей практики и кардиолог оснащены необходимым оборудованием для измерения и интерпретации данных электрокардиограммы. Но даже пациентам полезно знать, как рассчитать ЧСС по собственной ленте.

Суть процедуры
Частота сердечных сокращений записывается на ленту при снятии ЭКГ специальным аппаратом. Для того чтобы это совершить, пациенту на руки и ноги накладываются специальные прищепки. Если определяют грудные отведения, 7 присосок устанавливаются на грудную клетку. Стандартно используется запись в 12 отведениях. Электрокардиограмма — это определение ритма сердца методом регистрации импульсов с поверхности грудной клетки. Скорость записи ЭКГ находится в зависимости от индивидуальных характеристик аппарата. Она составляет 50 или 25 мм/сек. На ней базируется дальнейший подсчет ЧСС. Его производят с помощью клеточного и совмещенного методов. Первый из них используется при ритмичных сердечных сокращениях, второй позволяет подсчитать ЧСС при аритмиях.
Метод «по клеточкам»
Суть его состоит в использовании в формуле расчета скорости записи ленты и расстояния между сердечными комплексами в миллиметровом значении. За отправную точку последних берется зубец R. К примеру, если скорость записи электрокардиограммы составляла 25 мм/сек, это равно 300 клеточкам миллиметровой ленты. Минутная запись при этом имеет суммарное расстояние 1500 мм, поскольку каждая клетка равна 5 миллиметрам. Этот способ подсчета целесообразен при ритмичном сердцебиении. Если же у пациента наблюдается аритмия, расстояние интервалов между зубьями R будет разным и результаты подсчета станут недостоверными.
Совмещенная методика
Она заключается в подсчете числа сердечных сокращений, за которое берется длина записи за минуту. Она умножается на количественное значение интервалов между R-зубцами. Полученные цифры делятся на суммарную интервальную длину. 3 зубца — это всегда 2 интервала между ними. К примеру, это расстояние составляет 20 клеток по 5 мм. Если запись электрокардиограммы производилась со скоростью 25 мм/сек, ЧСС рассчитывается путем умножения 300 на 2 и деления полученного произведения на 20. Если сумма 3 интервалов не превышает 22 клетки, у пациента наблюдается тахикардия. Когда же она составляет более 30 клеточек — у больного брадикардия.
Как проводится методика?
Электрокардиограмму записывают в кабинете для манипуляций. Выполняется это в амбулатории, доктором общей практики, и в стационаре, кардиологом. Для правильного проведения процедуры пациент ложится на кушетку. Его руки выше запястья, ноги в районе щиколоток и грудь смазывают специальным раствором для лучшей контактности электродов. Затем на грудную клетку ставятся присоски. На правую руку одевается красная прищепка, на левую — желтая. Распределение их следует принципу светофора. На левую ногу доктор одевает зеленую прищепку, а на правую — черную. Подсчет ЧСС производится с помощью формулы, учитывающей скорость записи на ленту и расстояние в мм между зубьями. Одна клеточка — это 0,02 сек. Такое значение содержит расчетная таблица.
Как посчитать пульс?
Электрокардиографы разных марок и моделей имеют различную скорость записи частоты сердечных сокращений. На скоростных характеристиках аппаратов и базируется верный подсчет ЧСС.
Скорость записи важных показателей у разных кардиографов разная.
Определение ЧСС становится возможным по формуле 60/R-R, где 60 — это секунды в минуте, а коэффициент R—R — длительность интервалов между зубцами в секундах. При записи электрокардиограммы со скоростью 100 мм/с 1 мм на ленте соответствует отрезку времени 0,01 с, 5 мм = 0,1 с, 10 мм = 0,2 с. Расчет ЧСС даже у несведущего в медицине человека не занимает более 5 минут. Для определения отклонений от нормальных значений следует сверяться с показателями в таблицах.
http://vsedavlenie.ru/izlechenie/pl/kak-poschitat-chss-po-ekg.html
Расчёт пульса (ЧСС) для разных зон нагрузки
Здравствуйте, уважаемый читатель! Чтобы рассчитать пульс для разных зон нагрузки, введите свои показатели пульса в покое и возраста в специальные поля ниже, затем нажмите на кнопку «рассчитать». Ответы на все возникшие вопросы и объяснения можно найти ниже на этой странице.
Формула 220 минус возраст
Это весьма распространённая эмпирическая формула для определения максимально допустимого пульса (частоты сердечных сокращений) по значению возраста человека. Это приблизительная формула Хаскеля-Фокса и, как видно, она учитывает лишь возраст человека. Не имеет никаких научных обоснований, но активно используется благодаря простоте и удобству. Большинству людей этой точности вполне достаточно.
Уточнённая формула
Наименее ошибочной формулой для определения максимально допустимой частоты сердечных сокращений в мире на сегодняшний день признана следующая:
HRmax = 205.8 — (0.685 * age)
*HRmax — это максимально допустимая частота сердечных сокращений для данного человека.
**age — возраст человека в годах.
Данный калькулятор вычисляет максимальный пульс с помощью двух приведённых формул, а также различные зоны (разминка, легкая нагрузка, аэробная нагрузка, силовая тренировка) по формуле Карвонена.
Формула Карвонена
ЧСС во время тренировки = (максимальная ЧСС — ЧСС в покое) х интенсивность (в процентах) + ЧСС в покое
Можно преобразовать эту формулу, чтобы она показывала требуемую интенсивность:
Интенсивность (в процентах) = (ЧСС во время тренировки — ЧСС в покое) / (максимальная ЧСС — ЧСС в покое)
А вот приблизительная схема для разных зон нагрузки. Обратите внимание, это именно приблизительная схема для быстрой оценки пульса «на глазок». И показатели, которые даёт калькулятор, могут отличаться от неё на 5-10%.
http://ggym.ru/baza-znanij/raschyot-pulsa-chss-dlya-raznyx-zon-nagruzki/
Манипуляция. ПОДСЧЁТ ЧИСЛА СЕРДЕЧНЫХ СОКРАЩЕНИЙ
Цель: оценка состояния гемодинамики пациента.
Оснащение: секундомер, история болезни или амбулаторная карта, ручка.
Подготовка к процедуре. Подсчёт числа сердечных сокращений должен производиться в тёплом светлом тихом помещении. За час до измерения отменить физическую и эмоциональную нагрузку, все лекарственные препараты, кроме необходимых по жизненным показаниям, курение, алкоголь, диагностические процедуры. Все эти моменты могут увеличить ЧСС.
Собрать информацию о пациенте до вcтречи с ним. Доброжелательно и уважительно предcтавиться ему. Уточнить, как к нему обращаться. Выяснить, приходилось ли ему вcтpeчаться с данной манипуляцией; когда, по какому поводу, как он её перенёс. Объяснить пациенту суть и ход предстоящего исследования и получить его согласие.
Проведение процедуры.
1. Вымыть и высушить руки.
2. Усадить пациента слева от стола, дать посидеть спокойно не менее 5мин. Можно исследовать ЧСС в положении больного лёжа или стоя.
3. Учесть, что у здорового человека при переходе в вертикальное положение из горизонтального ЧСС увеличивается на 20 ударов в минуту.
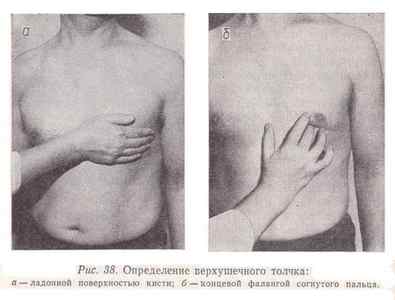
4. Уложить ладонь на поверхность грудной клетки под левый сосок. У женщин – под молочную железу, слегка приподнимая её.
5. Определить наличие верхушечного толчка.
Верхушечный толчок – удар левого желудочка о грудную клетку. Верхушечный толчок пальпируется у 50% здоровых лиц. Верхушечный толчок не определяется, если он приходится на ребро. В норме в положении стоя верхушечный толчок располагается в 5 межреберье на 1-1,5см кнутри от срединно-ключичной линии.
6. Взять секундомер. Подсчитать частоту сердечных сокращений за 1 минуту (если ритм неправильный — считать в течение 2-3 минут, а затем полученную цифру разделить на 2 или 3).
9. Сообщить пациенту результат.
10. Вымыть и высушить руки.
11. Зарегистрировать результат исследования в истории болезни или амбулаторной карте.
Примечание.Подъём температуры на 1 градус выше 37 увеличивает ЧСС на 10-20 ударов в минуту.
В норме частота сердечных сокращений у взрослых варьирует от 60 до 80 ударов в минуту.
Частота у новорожденных доношенных – 120-140, новорожденных недоношенных – 140-160, в 1 год – 110-120, в 5 лет – 100, в 10 лет – 90, в 12–13 лет – 80-70.
Частота более 80 – тахикардия, менее 60 – брадикардия (у взрослых).
Дефицит пульса. Дефицит пульса – это разница между ЧСС и пульсом на лучевой артерии. Как правило, ЧСС больше пульса. Дефицит пульса наблюдается при экстрасистолии, мерцательной аритмии.
Частота дыхания зависит от возраста, пола, положения тела. Учащение дыхания происходит при физической нагрузке, нервном возбуждении. Урежается дыхание во сне, в горизонтальном положении человека.
Подсчёт ЧДД следует проводить незаметно для больного. Для этого берут руку больного как будто с целью определения пульса и незаметно для больного подсчитывают ЧДД. Результаты подсчёта ЧДД необходимо ежедневно отмечать в температурном листе в виде точек синего цвета, которые при соединении образуют кривую частоты дыхания. В норме дыхание ритмичное, средней глубины.
53 вопрос


Аускультация легких точки
55 вопросМетодика определения группы крови системы АВО
Группа крови определяется в хорошо освещенном помещении при температуре 15-25 °С. Более низкая или более высокая температура может исказить результаты исследования. На тарелке или пластинке пишут фамилию и инициалы больного, которому определяют группу крови. Затем по кругу или слева направо пишут обозначения групп крови: О(I), A(II), В(III). Под этими обозначениями наносят по капле соответствующих сывороток. Для сыворотки каждой группы пользуются отдельной пипеткой. К сывороткам добавляют кровь больного. Кровь для определения ее группы берут из пальца или мочки уха. Можно также использовать эритроциты, оставшиеся в пробирке после свертывания крови и образования сгустка. Необходимо, чтобы количество стандартной сыворотки было примерно в 10 раз больше, чем количество добавляемой крови. Затем капли перемешивают отдельными стеклянными палочками и в течение 5 мин наблюдают появление реакции гемагглютинации, осторожно покачивая при этом тарелку или пластинку. Агглютинация выражается в появлении мелких красных комочков, которые из мелких постепенно сливаются в более крупные. При этом сыворотка почти полностью обесцвечивается. Возможно образование ложной гемагглютинации простого склеивания эритроцитов. Поэтому через 3 мин к каплям, где произошла агглютинация, добавляют по одной капле физиологического раствора. Если через 5 мин агглютинация сохранилась, значит она истинная .
Трактовка результатов. При определении группы крови могут получиться 4 возможных реакции:
1) агглютинации не наступило ни с одной из стандартных сывороток; кровь 1-й группы — О(I);
2) агглютинация наступила с сыворотками I(ab) и III(a) группы; кровь 2-й группы — А(II);
3) агглютинация наступила с сыворотками I(ab) и II(b) групп; кровь 3-й группы — В(III);
4) агглютинация со всеми тремя сыворотками; в этом случае обязательно дополнительное исследование со стандартными сыворотками группы АВ(IV); лишь отсутствие агглютинации в этой капле позволяет считать, что это — 4-я группа крови — АВ(IV).
Определение резус-фактора экспресс-методом (на плоскости без подогрева)
На пластинке со смачиваемой поверхностью или тарелке обозначают «сыворотка антирезус» и «контрольная сыворотка». Под надписями наносят 1-2 капли соответствующих реактивов. К обеим каплям добавляют исследуемую кровь. Для этой цели можно использовать кровь, взятую из пальца, или эритроциты со дна пробирки после образования сгустка. Если берется кровь из пальца, то ее добавляют в количестве, равном объему сыворотки. При использовании взвеси эритроцитов необходимое количество равно половине объема сыворотки.
Кровь перемешивают с сывороткой сухой стеклянной палочкой и в течение 5 мин ждут появления реакции агглютинации. Для выявления ложной агглютинации через 3-4 мин к каждой капле добавляют 5-6 капель изотонического раствора натрия хлорида.
Результаты определения.Наличие агглютинации эритроцитов в капле с сывороткой антирезус указывает на резус-положительную принадлежность крови (Rh+). Отсутствие агглютинации говорит о резус-отрицательной принадлежности крови (Rh-). В контрольной сыворотке агглютинации не должно быть. Если же она появилась, то эта сыворотка негодная.
56 вопросПРОБЫ НА СОВМЕСТИМОСТЬ ПЕРЕЛИВАЕМОЙ КРОВИ
Для проведения проб на совместимость переливаемой крови по системе АВО и резус используют сыворотку (не плазму) крови реципиента и консервированную кровь донора (причем ее исследуют из каждого флакона, из которого будет переливаться кровь донора, даже если она получена от одного и того же донора).
Сыворотка реципиента должна быть получена и исследована в тот же день, либо накануне, но при условии хранении крови при температуре 4-6 0 С. Для получения сыворотки у больного кровь берут в количестве 4-5 мл без консерванта, на пробирке пишут фамилию, инициалы больного, группу крови и дату. Врач, осуществляющий гемотрансфузию должен лично убедиться в том, что надписи на пробирке сделаны правильно и относятся к тому больному, у которого взята кровь. Сыворотку для исследования забирают после ретракции сгустка и отстаивания жидкой части крови, для ускорения процесса можно провести центрифугирование при 1500 оборотах в минуту — 5 минут.
Кровь донора получают из флакона, для чего из него спускают кровь через иглу в количестве 5-10 капель на борт пластины, где будет проведена проба.
http://infopedia.su/10x25a8.html
Частота сердечных сокращений на ЭКГ
Показатель ЧСС на ЭКГ считается основным. По нему врач может определить, здорова ли сердечная мышца. Если частота сердечных сокращений сердца менее 60-ти раз в минуту — это говорит о развивающейся брадикардии, чаще 90-та ударов — о тахикардии. Анализ кардиограммы требует специальных навыков, но показатель ЧСС может рассчитать любой человек, используя стандартные методики расчетов, сверяя результаты с показателями в таблицах норм.

Что собой представляет?
Электрокардиограмма определяет электрическую активность сердечной мышцы или разницу потенциалов между двумя точками. Механизм работы сердца описывается следующими этапами:
У здорового человека возбуждение вызывает сердечное сокращение, а восстановление его расслабляет. Эти процессы отражаются на кардиограмме зубцами, сегментами и интервалами.
Как проводится?
Электрокардиограмма проводится следующим образом:
- Пациент в кабинете врача снимает верхнюю одежду, освобождает голени, ложится на спину.
- Доктор обрабатывает спиртом места фиксации электродов.
- На щиколотки и определенные участки рук прикрепляют манжеты с электродами.
- Электроды крепят к телу в строгой последовательности: на правую руку крепят электрод красного цвета, желтый — на левую. На левой ноге фиксируется зеленый электрод, черный цвет относится к правой ноге. Несколько электродов фиксируют на груди.
- Скорость фиксации ЭКГ- 25 или 50 мм в секунду. Во время замеров человек спокойно лежит, дыхание контролирует врач.
Вернуться к оглавлению
Элементы ЭКГ
Несколько подряд идущих зубцов объединяют в интервалы. Каждый зубец имеет определенное значение, маркировку и классификацию:
- Р — обозначение зубца, фиксирующего насколько сократились предсердия;
- Q, R, S — 3 зубца, которые фиксируют сокращение желудочков;
- Т — показывает степень релаксации желудочков;
- U — не всегда фиксируемый зубец.
Q, R, S — самые важные показатели. В норме они идут в порядке: Q, R, S. Первый и третий стремятся вниз, так как указывают на возбуждение перегородки. Особо важен зубец Q, так как если он расширен или углублен, это говорит об омертвении определенных участков миокарда. Остальные зубцы в этой группе, направленные вертикально, обозначаются буквой R. Если их количество больше одного, это говорит о патологии. R имеет наибольшую амплитуду и лучше всего выделяется при нормальной работе сердца. При болезнях этот зубец слабо выделяется, в некоторых циклах не виден.
Сегмент — это межзубцовая прямая изолиния. Максимальную длину фиксируют между зубцами S-T и P-Q. Задержка импульса происходит в предсердно-желудочковом узле. Возникает прямая изолиния P-Q. Интервалом считают участок кардиограммы, содержащий сегмент и зубцы. Наиболее ответственными принято считать значения интервалов Q-T и P-Q.
Расшифровка результатов
Определение основных показателей записи ЭКГ проводится по следующей схеме:
В норме отрезки между вершинами зубцов R соседних комплексов должны соответствовать интервалам между зубцами Р. Это говорит о последовательном сокращении сердечной мышцы и одинаковой частоте желудочков и предсердий. Если этот процесс нарушен, диагностируют аритмию.
Как считают ЧСС?
Для расчета числа сердечный сокращений врач делит протяженность ленты за минуту на расстояние между зубцами R в миллиметрах. Длина минутной записи — 1500 или 3000 мм. Замеры фиксируется на миллиметровке, клеточка содержит 5 мм, и эта длина равняется 300 или 600 клеточкам. Метод, позволяющий быстро посчитать сердечный ритм основан на формуле ЧСС = 600 (300) мм/ расстояние между зубцами. Недостаток этой методики расчета ЧСС: у здорового человека отклонение сердечного ритма — до 10%. Если у пациента аритмия, эта погрешность значительно увеличивается. В таких случаях врач вычисляет средний показатель по нескольким замерам.
Еще одна методика расчета ЧСС=60/R-R, где 60 — количество секунд, R-R — время интервала в секундах. Этот метод требует от специалиста концентрации внимания и временных затрат, что в условиях поликлиники или больницы не всегда осуществимо. В норме показатель ЧСС составляет 60—90 ударов. Если фиксируется слишком высокий пульс — диагностируют тахикардию. Сокращения менее 60 раз в минуту свидетельствует о брадикардии.
http://etodavlenie.ru/puls/kak-poschitat-chss-po-ekg.html
Как измерить ЧСС? Частота сердечных сокращений у здорового человека. ЧСС и пульс — в чем разница
Что такое ЧСС? Разберемся более подробно в этом вопросе. Здоровье – это, безусловно, самая важная часть жизни любого человека. Именно поэтому задача каждого – контролировать свое состояние и поддерживать хорошее самочувствие. Сердце имеет очень большое значение в кровообращении, поскольку сердечная мышца обогащает кровь кислородом и перекачивает ее. Для того чтобы эта система работала соответствующим образом, требуется постоянный контроль состояния сердца, в том числе частоты пульса и сокращений, являющихся неотъемлемыми показателями, которые отвечают за функционирование сердца. Как измерить ЧСС?
Основные понятия об ударах сердца
Частота сердечных сокращений представляет собой физиологическую характеристику, отражающую нормальный ритм биения сердца, широко используемую как в сфере медицины, так и в профессиональных спортивных занятиях. ЧСС определяется рядом многих факторов и способен значительно колебаться в силу влияния разных причин, однако важно, чтобы данные показатели не превышали установленные пределы. Уменьшение или учащение частоты колебаний сердца в патологической форме зачастую приводит к усугублению болезней эндокринной, нервной и сердечно-сосудистой систем, а также может стать причиной тяжелых последствий для здоровья.
В чем разница ЧСС и пульса?
Большинство людей считают, что это одно и то же. Но это не совсем так. ЧСС отражает количество сокращений, совершаемых сердцем, а конкретно — желудочками (нижними отделами), за одну минуту. Частота пульса, или пульс, — это число артериальных расширений во время выброса сердцем крови также за одну минуту. При прохождении по сосудам кровь во время сердечных сокращений создает в артериях выпуклость, которую можно определить на ощупь. ЧСС и пульс могут иметь равную величину, однако это характерно только для здорового человека. К примеру, при ритмических нарушениях сердце начинает беспорядочно сокращаться. При сокращении его два раза подряд левый желудочек не успевает наполняться кровью. Второе сокращение, таким образом, происходит уже с пустым желудочком, и кровь не выбрасывается из него в периферические сосуды и в аорту. В связи с этим в артериях не будет прощупываться пульс, хотя сердечное сокращение происходит. Во время мерцательной аритмии и ряде других патологий наблюдается несоответствие частоты пульса и ЧСС. Подобное явление имеет название дефицита пульса. В таких случаях становится невозможным определение ЧСС посредством измерений пульса. Сделать это можно только с помощью выслушивания сердечных ударов, к примеру, с использованием фонендоскопа. Важно знать, как измерить ЧСС правильно.

Показатели нормы
У взрослых людей в норме ЧСС колеблется в пределах от 60 до 80 ударов в течение минуты. При частоте менее 60 данное явление носит название брадикардии, более 80 – тахикардия. Норма ЧСС по возрастам указана ниже.
В состоянии покоя показатель будет отличаться в зависимости от следующих факторов:
- возраста;
- пола человека;
- тренированности;
- размеров тела.
У новорожденных детей данный показатель чаще всего находится в пределах от 120 до 140 ударов на протяжении минуты. У недоношенного ребенка значение более высокое – от 140 до 160. К году оно снижается и доходит до 110-120, в пять лет – до 100, к десяти – до 90, к тринадцати – до 80. Норма ЧСС по возрастам поможет в этом разобраться.
У тренированного человека
Если человек постоянно тренируется, то для него характерна ЧСС ниже показателей нормы и составляет в среднем около 50. Если же ведется сидячий образ жизни, то в покое может быть достигнуто до 100 ударов. ЧСС женщин выше мужчин приблизительно на шесть ударов, перед началом менструации увеличивается еще сильнее. Нормальная частота сокращений сердца у здорового пожилого человека чаще всего равна 80 ударам. При повышении данной цифры до 160 можно судить о наличии серьезной патологии.
Техникой измерения ЧСС интересуются многие.

Когда наблюдаются изменения?
В разное время суток значение неодинаковое. Изменение показателя может прослеживаться в течение дня в силу влияния различных факторов:
- в минуты страха, волнения, гнева и иных эмоций;
- при физической активности;
- после еды;
- в зависимости от положения тела (стоя, сидя или лежа);
- после употребления ряда лекарственных средств.
Частота сердечных сокращений увеличивается после приема пищи, в особенности это относится к белковым и горячим блюдам. Если температура тела повышается до 37 градусов, частота увеличивается на двадцать ударов. Когда человек спит, снижается примерно на пять-семь ударов. Возрастание ЧСС приблизительно на десять процентов наблюдается в положении сидя и на двадцать – стоя.

Частота ударов повышается также:
- в стрессовых ситуациях;
- при физической нагрузке;
- при нахождении в жарком и душном помещении.
Рассмотрим, как измерить ЧСС.
Каким образом проводятся измерения?
Делать это необходимо в теплом и тихом помещении в состоянии покоя. Чтобы осуществить процедуру, понадобится помощник и секундомер. Приблизительно за час до измерения необходимо отказаться от эмоциональных и физических нагрузок, а также от курения. Нежелательно принимать лекарственные препараты и пить алкогольные напитки. Тот, кому собираются измерить ЧСС, может сесть или лечь. После принятия человеком необходимого положения нужно спокойно посидеть или полежать на протяжении пяти минут. В это время помощник прикладывает к грудной клетке сухую чистую ладонь на определенный участок, что зависит от пола: у мужчины – ниже левого соска, у женщины – под молочной железой. Как определить частоту сердечных сокращений?
Необходимо почувствовать удар в верхней части сердца о грудную клетку, то есть верхушечный толчок. Прослушивается он у половины здоровых людей в положении стоя в пятом межреберье. При невозможности определения можно судить о том, что удар приходится на ребро. Затем берется секундомер и начинается счет сердечных сокращений человека на протяжении минуты. Если ритм неправильный, то делается это в течение трех минут, после чего полученное число делится на три.
Однако что такое ЧСС, знают не все.

Другие места для измерения числа сердечных ударов
Показатель можно измерять также в других местах, в которых артерии расположены близко от поверхности. Пульсация хорошо прощупывается:
Измерять пульс нужно на обеих сторонах тела, чтобы получить более точные результаты. В чем разница ЧСС и пульса, мы пояснили.
Максимальный показатель
Максимальный показатель ЧСС отражает наибольшее число ударов в течение минуты, которые могут быть сделаны сердцем. Данный показатель используется спортсменами для того, чтобы определить, какую максимальную нагрузку можно давать на сердце. Определять ЧСС лучше всего клинически, делать это должен кардиолог с использованием электрокардиографа или с помощью беговой дорожки. Еще одним простым способом выявления возможностей собственного сердца является расчет максимального значения ЧСС по следующей формуле (результат в таком случае приблизительный):
- для мужчин от 220 отнимается возраст;
- женщинам нужно отнять возраст от числа 226.
Теперь мы знаем, какова максимальная частота сердечных сокращений у здорового человека. Идем дальше.
Из-за чего возникают тахикардия и брадикардия?
При несоответствии ЧСС норме в спокойном состоянии можно судить о наличии определенного заболевания. Чаще всего при этом отмечаются и другие патологические проявления.
При сопровождении тахикардии такими симптомами, как одышка, головокружение, обморок, слабость, нельзя исключать:
- порок сердца;
- инфекционную болезнь;
- начало инсульта;
- нарушения эндокринной системы;
- заболевания нервной системы;
- анемия;
- опухолевые процессы.
Брадикардия может отмечаться в норме в таких случаях:
- 40 ударов – у спортсменов;
- у людей, которые занимаются тяжелым физическим трудом;
- при употреблении ряда лекарственных средств.
Также она может свидетельствовать о следующих заболеваниях:
- инфаркте;
- отравлении;
- гипотиреозе;
- желудочной язве;
- воспалении миокарда.
Правильно было бы измерить ЧСС при нагрузке.
Тахикардия
Данная разновидность аритмии характеризуется учащенным сердцебиением. У тахикардии имеется два вида:
- синусовая, которая возникает из-за чрезмерной активности СА-узла, посылающего электрические импульсы, заставляющие сердце сокращаться;
- пароксизмальная или эктопическая – появляется при исходе импульсов не из СА-узла, а из желудочков или предсердий.
Пароксизмальная тахикардия в зависимости от источника импульса может быть желудочковой и наджелудочковой. Если аритмия наджелудочковая, то сердечная мышца начинает сокращаться в предсердиях, то есть над желудочками. Тахикардии такого типа имеют следующие разновидности:
- физиологические – учащение пульса при физических нагрузках (являются нормой и не требуют лечения);
- реципрокные, когда кольцевое прохождение сократительного импульса происходит ускоренно;
- очаговые – сократительный импульс исходит не из синусового узла, а из более сильного источника;
- фибрилляции и трепетание – сильное и беспорядочное сокращение предсердий.
При тахикардии желудочной сократительный импульс возникает в желудочках. Данный вид чаще всего более опасен. Существуют следующие типы:
- экстрасистолии – внеочередное сокращение большей силы по сравнению с обычным, при неоднократном повторении приводит к тахикардии, хотя само по себе угрозы не представляет;
- синдром удлиненного интервала QT – обнаружение возможно только посредством электрокардиограммы (если показатель высокий, развиваются разного рода аритмии);
- трепетание и мерцание желудочков – сильное и хаотичное сокращение.
В целом тахикардия имеет такие основные симптомы, как сильное и частое сердцебиение, общая слабость и затрудненное дыхание.
Для того, чтобы ее определить, нужно знать, как посчитать ЧСС по ЭКГ.
Брадикардия
Такой тип аритмии отличается пониженной частотой сокращений мышцы сердца. Различаются следующие виды брадикардии:
- физиологическая, которая наблюдается при полном покое или ночью, пульс понижается не слишком сильно, и патологией такая аритмия не считается, не требует лечения;
- парасимпатическая – брадикардия, которая связана с блуждающим нервом; чаше всего приступы беспокоят ночью, в некоторых случаях после приема пищи или интенсивной физической нагрузки;
- синдром слабости СА-узла – при медленной передаче синоатриальным узлом сигналов сердечной мышце, в связи с чем происходит замедление ритма;
- атриовентрикулярные блокады, которые появляются из-за дефектов синхронности сократительного ритма, если предсердия сокращаются чаще желудочков.
Стоит отметить, что брадикардия порой может протекать вообще без симптомов, а может вызвать значительные недомогания. В некоторых случаях способна стать причиной аритмического шока и привести к летальному исходу. Очень редко бывает синдром, при котором тахикардия и брадикардия возникают одновременно, и замедленное и учащенное сердцебиение следуют друг за другом.
Стандарт «Подсчет частоты сердечных сокращений (пульса) у детей раннего возраста»
Приготовьте: часы с секундомером, температурный лист, ручка
Алгоритм действия
1. Объясните матери цель и ход проведения процедуры
2. Вымойте пуки, осушите, согрейте.
3.Ребенка удобно усадите или уложите. Расположите предплечье и кисть на столе
4.Слегка прижмите 2,3,4 пальцами на лучевую артерию, ( 1палец находится со стороны тыла кисти) и почувствуйте пульсацию артерии.
— у новорожденных пульс определяется на плечевой артерии
— у детей до 2х лет на височной артерии;
— у детей старше 2 лет на лучевой артерии.
5.Подсчитайте пульс строго в течение 1 минуты (у детей пульс ритмичный)
6.Запишите результаты в температурный лист.
7.Вымойте руки, осушите.
Примечание: подсчет пульса у ребенка производите во время покоя в течение 1 минуты. Пульс учащается во время плача и при повышении температуры тела.
— у новорожденного — 120-140 в мин
— у детей грудного возраста — 110-120 в мин
— у детей 2-4 года — 100-105 в мин -у детей 11-14 лет-80-85 в мин
Стандарт « Промывание желудка новорожденным и детям раннего возраста»
Цель: лечебная (удаление из желудка токсического вещества)
Показания: отравление ребенка
Приготовьте: стерильные: желудочные зонды №№ 6,8,10 (тонкий желудочный зонд), пинцет, салфетки, лотки, емкость для промывных вод, 20,0 шприц или шприц Жане, перчатки; фартук, клеенку, пеленки, емкость с кипяченной водой 20-22°С, таз для промывных вод, емкости с дезраствором, ветошь,
Алгоритм действия:
1.Объясните матери цель и ход проведения процедуры.
2.Проведите деконтаминацию рук на гигиеническом уровне, оденьте перчатки и фартук.
3.Обработайте поверхность пеленального стола ветошью, смоченной дезраствором, постелите клеенку, пеленку.
4.Достаньте пинцетом зонд из упаковки в лоток, измерьте глубину введения зонда от мочки уха до кончика носа и до конца мечевидного отростка, поставьте метку лейкопластырем, закройте канюлю зонда.
5.Уложите детей первых месяцев жизни и детей в тяжелом состоянии на бок со слегка повернутым вниз лицом, наденьте фартук
6.Поставьте таз для промывных вод у ног ребенка.
7.Возьмите зонд на расстоянии 7-8см от слепого конца как писчее перо, смочите кончик зонда в воде и введите через носовой ход до метки (если во время введения зонда ребенок начал задыхаться, кашлять — немедленно извлеките зонд и повторите процедуру).
8.Наберите в шприц (шприц Жане) 20-80 мл кипяченной воды 120-22°С, присоедините к зонду, поднимите шприц вверх, медленно введите жидкость в желудок.
9.Опустите конец зонда со шприцом вниз, отсосите содержимое желудка, вылейте в таз для промывных вод.
10.Повторите промывание до чистых промывных вод.
11.Отсоедините зонд от шприца, удалите через салфетку.
12. Передайте ребенка матери или положите в кроватку
13. Поместите в емкость с дезраствором пинцет, зонд.
14. Снимите фартук, перчатки, поместите их в КБУ.
15. Вымойте и осушите руки.
-объем раствора для одномоментного введения: новор.-1 мес — 5-8мл/кг; 2-6мес —
8-12мд/кг; 7-12мес — 15-20мл/кг; 1-6 лет — 16мл/кг.
-общее количество раствора для промывания желудка детям: до 1 года определяют по формуле lOOxn, где п число месяцев ребенку, старше года 1000мл*т, где m — число лет;
-во время промывания контролируйте общее состояние ребенка;
-детей старшего возраста можно усадитьна колени помощника так, чтобы он удерживал ноги ребенка своими скрещенными ногами, голову фиксирует одной рукой за лоб, другой обхватывает руки;
-при необходимости соберите содержимое желудка в стерильную емкость для промывных вод и отправьте в лабораторию в сопровождении направления;
Стандарт «Обработка полости рта при стоматите»
Приготовьте: 2% раствор натрия гидрокарбоната или 10-20% натрия тетрабората в глицерине, противогрибковые антибиотики, деревянные палочки с ватой, ватные шарики, марлевые салфетки, резиновый баллон или шприц, пинцет, лоток для стерильного материала, лоток для использованного материала, емкость, пеленку, фартук клеенчатый, емкое! 1 с дезинфицирующим раствором, резиновые перчатки, инструментальный столик.
Алгоритм действия
1.Объясните матери цель и ход проведения процедуры.
2.Проведите деконтаминацию рук на гигиеническом уровне, наденьте перчатки.
3.Поставьте на инструментальный столик необходимое оснащение
4.Приготовьте лекарственный раствор для орошения: 1 чайную ложку соды на 200мл воды.
5.Орошение полости рта с помощью стерильной салфетки ими палочки с ватой:
-уложите ребенка на пеленальный стол, помощник фиксирует его положение;
-захватите зажимом стерильную салфетку, обернув ее вокруг зажима, смочите в растворе, вращая осторожно зажим легкими движениями, снимите налет;
6.Орошение полости рта резиновым баллоном (шприцем):
-уложите ребенка на колени помощника, фиксируйте левую руку на лоб, правой охватите руки, скрещенными ногами помощник удерживает ноги ребенка;
-грудь и шею ребенка закройте передником внизу, возле подбородка подставьте лоток;
-наберите в резиновый баллон (шприц), лекарственный раствор, откройте рот ребенку и введите баллон (шприц) в полость рта
-сожмите баллон, направив струю к твердому небу
— голову ребенка наклоняйте вначале на одну сторону, затем на другую;
7.Осушите лицо ребенка.
8.Использованные предметы сложите в емкость с дезинфицирующим раствором.
9.Обработайте рабочие поверхности дезинфицирующим раствором.
10.Снимите перчатки поместите в КБУ, вымойте руки, осушите.
Стандарт «Соскоб на энтеробиоз с перианальных складок»
Приготовьте: резиновые перчатки, стеклянную баночку с лопаточкой, смоченной в клеоле, стеклограф, бланк направления, емкость с дезинфицирующим раствором
Алгоритм действия
1.Объясните матери цель и ход проведения процедуры.
2.Маркируйте баночку стеклографом,
3.Проведите деконтаминацию рук на гигиеническом уровне, наденьте перчатки.
4.Уложите ребенка на левый бок, верхнюю ногу согните в коленном суставе и отведите вверх (если ребенок грудной -уложите на спину и поднимите ноги вверх).
5.1 и 2 пальцами левой руки раздвиньте ягодицы.
6.Возьмите палочку и приложите несколько раз клейкой поверхностью к перианальным складкам и к анальному отверстию.
7.Вложите палочку в баночку.
8.Вымойте и обработайте антисептическим раствором руки в перчатках, снимите перчатки поместите в КБУ.
9.Вымойте руки и осушите.
10.Транспортируйте материал в лабораторию, сопровождайте направлением.
Примечание: перед исследованием — ребенка не подмывать!
Стандарт «Сбор мочи на общий анализ у детей до 1 года»
Показания: диспансерное наблюдение.
Приготовьте : чистая, сухая банка (200мл) с крышкой, резиновый круг, клеенку, пеленку, тарелку, лейкопластырь, направление-бланк,
Алгоритм действия
1.Объясните матери цель и ход проведения процедуры.
2.Выпишите направление в клиническую лабораторию.
3.Проведите деконтаминацию рук на гигиеническом уровне, наденьте перчатки.
4.Постелите на кровать ребенка клеенку.
3. Надуйте наполовину резиновый круг- оберните его пеленкой.
6.Поставьте на клеенку тарелку, поверх тарелки резиновый круг, края пеленки не должны находиться в тарелке.
7.Подмойте тщательно девочку, обсушите, уложите на резиновый круг, фиксируйте вынужденное положение ребенка, накройте пеленкой
8.При затруднении выделения мочи для рефлекторной стимуляции откройте кран с водой или поглаживайте живот и т.д.
9.Слейте осторожно мочу в чистую, сухую банку.
10.Организуйте доставку мочи в лабораторию, прикрепив бланк-направление.
11.Снимите перчатки, вымойте руки, осушите.
Примечание: у мальчиков для сбора мочи используйте пробирку или резиновый напальчник или презерватив, предварительно промойте от талька и смазки.