Атриовентрикулярная блокада (АВ-блокада), ЭКГ признаки, лечение, прогноз
Атриовентрикулярная блокада (АВ-блокада)
Пройти онлайн тест (экзамен) по теме \»Сердечные аритмии\».
Атриовентрикулярной блокадой (АВ-блокадой) называется частичное или полное нарушение проведения импульса возбуждения от предсердий к желудочкам.
Причины АВ-блокады:
- органические заболевания сердца:
- хроническая ишемическая болезнь сердца;
- острый инфаркт миокарда;
- кардиосклероз;
- миокардит;
- порок сердца;
- кардиомиопатия.
- интоксикация лекарственными препаратами:
- гликозидная интоксикация, хинидина;
- передозировка бета-адреноблокаторами;
- передозировка верапамилом, другими антиаритмическими средствами.
- выраженная ваготония;
- идиопатический фиброз и кальциноз проводящей системы сердца (болезнь Ленегра);
- фиброз и кальциноз межжелудочковой перегородки, колец митрального и аортального клапанов (болезнь Леви);
- поражение миокарда и эндокарда, вызванные заболеваниями соединительной ткани;
- нарушение электролитного баланса .
Классификация АВ-блокад
- устойчивость блокады:
- транзиторная (преходящая);
- интермиттирующая (перемежающаяся);
- постоянная (хроническая).
- топография блокирования:
- проксимальный уровень — на уровне предсердий или атриовентрикулярного узла;
- дистальный уровень — на уровне ствола пучка Гиса или его ветвей (наиболее неблагоприятный вид блокады в прогностическом отношении).
- степень АВ-блокады:
- АВ-блокада I степени — замедление проводимости на любом участке проводящей системы сердца;
- АВ-блокада II степени — постепенное (внезапное) ухудшение проводимости на любом участке проводящей системы сердца с периодическим полным блокированием одного (двух, трех) импульсов возбуждения;
- АВ-блокада III степени (полная АВ-блокада) — полное прекращение атриовентрикулярной проводимости и функционирование эктопических центров II, III порядка.
В зависимости от уровня блокирования импульса возбуждения в атриовентрикулярной системе выделяют следующие виды АВ-блокад, каждая из которых, в свою очередь, может достигать различной степени блокирования импульса возбуждения — от I до III степени (в то же время, каждой из трех степеней блокады может соответствовать разный уровень нарушения проводимости):
Клинические симптомы АВ-блокады:
- неодинаковая частота венного и артериального пульса (более частые сокращение предсердий и более редкие сокращения желудочков);
- \»гигантские\» пульсовые волны, возникающие в период случайного совпадения систолы предсердий и желудочков, имеющие характер положительного венного пульса;
- периодическое появление \»пушечного\» (очень громкого) I тона при аускультации сердца.
АВ-блокада I степени
ЭКГ признаки:
- все формы АВ-блокад I степени:
- правильный синусовый ритм;
- увеличение интервала PQ (более 0,22 с при брадикардии; более 0,18 с при тахикардии).
- узловая проксимальная форма АВ-блокады I степени (50% всех случаев):
- увеличение продолжительности интервала PQ (преимущественно за счет сегмента PQ);
- нормальная ширина зубцов P и QRS-комплекса.
- предсердная проксимальная форма:
- увеличение интервала PQ более 0,11 с (преимущественно за счет ширины зубца P);
- нередко расщепленный зубец P;
- длительность сегмента PQ не более 0,1 с;
- QRS-комплекс нормальной формы и продолжительности.
- дистальная трехпучковая форма блокады:
- увеличенный интервал PQ;
- ширина зубца P не превышает 0,11 с;
- уширенный QRS-комплекс (более 0,12 с) деформированный по типу двухпучковой блокады в системе Гиса.
АВ-блокада II степени
ЭКГ признаки:
- все формы АВ-блокад II степени:
- Синусовый неправильный ритм;
- Периодическое полное блокирование проведения отдельных импульсов возбуждения от предсердий к желудочкам (отсутствие QRS-комплекса после зубца P).
- узловая форма АВ-блокады (тип I Мобитца):
- постепенное увеличение ширины интервала PQ (от одного комплекса к другому), прерывающееся выпадением желудочкового QRST-комплекса при сохранении зубца P;
- нормальный, слегка уширенный интервал PQ, регистрирующийся, после выпадение комплекса QRST;
- вышеописанные отклонения носят название периодики Самойлова-Венкебаха — соотношение зубцов P и QRS-комплексов составляет 3:2, 4:3, 5:4, 6:5 и т.д.
- дистальная форма АВ-блокады (тип II Мобитца):
- регулярное или беспорядочное выпадение QRST-комплекса при сохранении зубца P;
- постоянный нормальный (уширенный) интервал PQ без прогрессирующего удлинения;
- расширенный и деформированный QRS-комплекс (иногда).
- АВ-блокада II степени типа 2:1:
- выпадение каждого второго QRST-комплекса при сохраненном правильном синусовом ритме;
- нормальный (уширенный) интервал PQ;
- возможно расширенный и деформированный желудочковый QRS-комплекс при дистальной форме блокады (непостоянный признак).
- прогрессирующая АВ-блокада II степени:
- регулярные или беспорядочные выпадения двух (или более) подряд желудочковых QRST-комплексов при сохраненном зубце P;
- нормальный или уширенный интервал PQ в тех комплексах, где есть зубец P;
- расширенный и деформированный QRS-комплекс (непостоянный признак);
- появление замещающих ритмов при выраженной брадикардии (непостоянный признак).
АВ-блокада III степени (полная АВ-блокада)
ЭКГ признаки:
- все формы полной АВ-блокады:
- атриовентрикулярная диссоциация — полное разобщение предсердного и желудочкового ритмов;
- регулярный желудочковый ритм.
- проксимальная форма АВ-блокады III степени (эктопический водитель ритма находится в атриовентрикулярном соединении ниже места блокады):
- атриовентрикулярная диссоциация;
- постоянные интервалы P-P, R-R (R-R >P-P);
- 40-60 желудочковых сокращений в минуту;
- QRS-комплекс практически не изменен.
- дистальная (трифасцикулярная) форма полной АВ-блокады (эктопический водитель ритма находится в одной из ветвей ножке пучка Гиса):
- атриовентрикулярная диссоциация;
- постоянные интервалы P-P, R-R (R-R >P-P);
- 40-45 желудочковых сокращений в минуту;
- QRS-комплекс уширен и деформирован.
Синдром Фредерика
Сочетание АВ-блокады III степени с фибрилляцией или трепетанием предсердий называется синдромом Фредерика. При данном синдроме полностью прекращается проведение импульсов возбуждения от предсердий к желудочкам — наблюдается хаотичное возбуждение и сокращение отдельных групп мышечных волокон предсердий. Желудочки возбуждаются водителем ритма, который расположен в атриовентрикулярном соединении или в проводящей системе желудочков.
Синдром Фредерика является следствием тяжелых органических поражений сердца, которые сопровождаются склеротическими, воспалительными, дегенеративными процессами в миокарде.
ЭКГ признаки синдрома Фредерика:
- волны мерцания предсердий (f) или трепетания предсердий (F), которые регистрируются вместо зубцов P;
- несинусовый эктопический (узловой или идиовентрикулярный) ритм желудочков;
- правильный ритм (постоянные интервалы R-R);
- 40-60 желудочковых сокращений в минуту.
Синдром Морганьи-Адамса-Стокса
АВ-блокады II, III степени (особенно дистальные формы) характеризуются снижением сердечного выброса и гипоксией органов (особенно головного мозга), обусловленные асистолией желудочков в течение которых не происходит эффективных их сокращений.
Причины асистолии желудочков:
- в результате перехода АВ-блокады II степени в полную АВ-блокаду (когда еще не начал функционировать новый эктопический водитель ритма желудочков, расположенный ниже уровня блокады);
- резкое угнетение автоматизма эктопических центров II, III порядка при блокаде III степени;
- трепетание и фибрилляция желудочков, наблюдающиеся при полной АВ-блокаде.
В случае, если асистолия желудочков длится более 10-20 секунд, развивается судорожный синдром (синдром Морганьи-Адамса-Стокса), обусловленный гипоксией мозга, который может закончиться летальным исходом.
Прогноз при АВ-блокаде
- АВ-блокада I степени и II степени (I тип Мобитца) — прогноз благоприятный, поскольку часто блокада носит функциональный характер и редко трансформируется в полную АВ-блокаду (или типа II Мобитца);
- АВ-блокада II степени (II тип Мобитца) и прогрессирующая АВ-блокада — носит более серьезный прогноз (особенно дистальная форма блокады), поскольку такие блокады усугубляют симптомы сердечной недостаточности, сопровождаются признаками недостаточной перфузии головного мозга, часто трансформируются в полную АВ-блокаду с синдромом Морганьи-Адамса-Стокса;
- Полная АВ-блокада имеет неблагоприятный прогноз, т.к. сопровождается быстрым прогрессированием сердечной недостаточности, ухудшением перфузии жизненно важных органов, высоким риском внезапной сердечной смерти.
Лечение АВ-блокад
- АВ-блокада I степени — необходимо лечение основного заболевания + коррекция электролитного обмена, специального лечения не требуется;
- АВ-блокада II степени (Мобитц I) — атропин в/в (0,5-1 мл 0,1% раствор), при неэффективности — временная или постоянная электростимуляция сердца;
- АВ-блокада II степени (Мобитц II)- временная или постоянная электростимуляция сердца;
- АВ-блокада III степени — лечение основного заболевания, атропин, временная электростимуляция.
Пройти онлайн тест (экзамен) по теме \»Сердечные аритмии\».
http://diabet-gipertonia.ru/cor/a_AV_blokada.html
АВ-блокада на ЭКГ
АВ-блокады являются одной из разновидностей патологии проводимости сердца и легко диагностируются с помощью электрокардиографического исследования
Электрокардиографическое исследование позволяет диагностировать различные сердечные патологии. Как выглядят разные степени АВ-блокады на кардиограмме, какова их клиническая картина.
Что такое кардиограмма
Кардиограммой называют запись на специальной пленке электрических импульсов, производимых миокардом. Такая запись позволяет судить о состоянии сердца, диагностировать различные патологии:
- нарушения проводимости сердечной мышцы — блокады;
- нарушения ритма сокращений сердца — аритмии;
- деформацию миокарда — ишемия, некроз (инфаркт).
Для расшифровки электрокардиограммы созданы определенные обозначения. С их помощью описывают функцию предсердий и желудочков сердца, состояние проводящих узлов и самого миокарда. Оценивая все элементы кардиограммы, специалист дает заключение о состоянии сердца.
Как проводится ЭКГ
Для проведения электрокардиографического исследования существуют некоторые правила. Проводить ЭКГ можно в любом возрасте и при любой сопутствующей патологии. Противопоказаний процедура не имеет.
Осуществляется исследование с помощью аппарата кардиографа. В стационарах находятся большие аппараты, для врачей скорой помощи используются портативные переносные кардиографы. Устроен он следующим образом:
- основная часть, анализирующая поступающие электроимпульсы;
- записывающее устройство, отмечающее электрические импульсы в виде кривой на бумажной пленке;
- электроды, прикладываемые к передней поверхности грудной клетки и к конечностям.
Во время снятия кардиограммы пациент находится в положении лежа. Его предупреждают о необходимости снять все металлические украшения, часы и другие предметы из металла. Места, куда будут наложены электроды, смачивают водой. Это необходимо для лучшего соединения электрода с кожей и проведения импульса.
Для наложения электродов имеются стандартные точки — на конечности накладывается по одному, а на переднюю поверхность грудной клетки — восемь электродов. С конечностей снимаются стандартные отведения, образующие треугольник Эйнтховена. С грудной клетки снимаются дополнительные грудные отведения, позволяющие более точно установить локализацию патологии. При экстренной необходимости снятия кардиограммы пользуются только стандартными отведениями с конечностей.
- На правую руку накладывается электрод с красной меткой.
- На левую руку — желтый.
- На левую ногу — зеленый.
- На правую ногу — черный, являющийся заземлением.
Что такое АВ-блокада
Причина этого – нарушение функции атриовентрикулярного узла, который пропускает через себя электроимпульс. Его функция может нарушаться вследствие ряда состояний: патология парасимпатической нервной системы, длительный приём некоторых сердечных средств (гликозиды, бета-блокаторы), органическое поражение – фиброзирование или воспаление этого участка миокарда.
Причины АВ-блокад
Причинами нарушения проведения электрического импульса в ткани сердца могут стать разные состояния. Они могут быть функциональными — то есть без наличия изменений в ткани сердца. Встречаются причины и органические — с какими-либо деформациями кардиомиоцитов.
К функциональным причинам относятся следующие:
- длительный прием лекарственных сердечных препаратов;
- нарушение иннервации сердца;
- иногда блокады встречаются у спортсменов как приспособительная реакция.
Органические причины включают:
- недостаточное кровоснабжение кардиомиоцитов и их ишемия;
- замещение участка сердечной ткани соединительной тканью;
- формирование некроза кардиомиоцитов.
Виды блокады на кардиограмме
В зависимости от того, сколько импульсов способен пропустить этот узел, выделяют три степени блокады. На ЭКГ все степени проявляются своими признаками.
При 1 степени наблюдается продолжительность интервала PQ более 200 мс. Сохраняется правильный сердечный ритм.
При 2 степени выделяют два варианта. Первый тип, или блокада по Мобитц 1 (периодика Венкебаха), характеризуется постепенным удлинением интервала PQ с каждым сердечным сокращением, в конце периодики желудочковый комплекс (QRS) выпадает и периодика начинается сначала. Второй тип, или Мобитц 2, характеризуется тем, что происходит внезапное выпадение желудочкового комплекса. Интервал PQ может быть все время нормальной продолжительности или все время увеличенный.
При 3 степени происходит полное прекращение передачи импульса на желудочки. Предсердия и желудочки сокращаются в разном ритме. Полная АВ-блокада — ЭКГ при этой степени выдает наложение волн сокращений предсердий на волны сокращения желудочков. Зубцы P и комплексы QRS располагаются хаотично.
Для каждой степени блокады существуют свои разновидности, которые имеют отличительные особенности на кардиографической пленке.
Первая степень АВ-блокады бывает следующих форм:
- узловая форма — наблюдается только патологическое удлинение интервала PQ;
- предсердная форма — помимо удлинения PQ можно обнаружить деформированный зубец P;
- дистальная форма характеризуется длинным PQ и деформацией комплекса QRS.
При второй степени выделяют вышеописанные формы (Мобитц 1 и Мобитц 2). Реже отмечаются еще две формы:
- блокада 2:1 — наблюдается периодическое выпадение сокращений желудочков (каждое второе);
- прогрессирующая форма — может выпадать несколько желудочковых комплексов подряд, без определенной последовательности.
При третьей степени отмечаются две формы:
- проксимальная — разобщение ритма сокращений предсердий и желудочков, комплекс QRS не деформирован;
- дистальная — имеется нескоординированное сокращение желудочков и предсердий, желудочковый комплекс деформирован и уширен.
Также выделяют клинические синдромы, являющиеся сочетанием АВ-блокады с другими патологиями:
- синдром Фредерика — признаки этого состояния заключаются в фиксации на кардиограмме волн F или f, которые свидетельствуют о мерцании или трепетании предсердий;
- при синдроме МАС (Морганьи-Адамса-Стокса) на ЭКГ обнаруживаются периоды асистолии желудочков.
Клинические проявления разных степеней
АВ-блокады могут быть транзиторными (быстро проходящими) и постоянными. Транзиторные блокады достаточно сложно диагностировать. Для их обнаружения требуется проведение Холтеровского мониторирования — регистрации кардиограммы в течение суток.
При первой степени атриовентрикулярной блокады нет явных клинических проявлений. Единственный симптом — это брадикардия. Некоторые пациенты могут ощущать слабость и повышенную утомляемость.
Более выраженная клиническая картина наблюдается при второй степени:
- пальпаторно можно обнаружить периодическое выпадение пульсовой волны;
- клинически это будет проявляться как ощущение пациентами перебоев в работе сердца;
- пациенты также чувствуют слабость и утомляемость.
Самой опасной является третья степень блокады:
- периодическое или постоянное головокружение;
- шум в ушах, мелькание мушек перед глазами;
- болевые ощущения за грудиной;
- ощущение перебоев в работе сердца;
- эпизоды потери сознания.
При выслушивании сердца стетоскопом можно услышать правильность ритма, но с появлением длинных пауз — это и есть выпадение сокращения желудочков. Отмечается брадикардия разной степени выраженности. Появляется характерный для блокад пушечный тон сердца, называемый тоном Стражеско.
Осложнением блокад может стать желудочковая тахикардия, ведущая к асистолии. При синдроме МАС, наблюдающемся совместно с этой блокадой, также могут возникать приступы асистолии желудочков, грозящие срывом ритма и прекращением сердечной деятельности.
Лечение АВ-блокад заключается в назначении препаратов для улучшения проводимости миокарда, устранении основного заболевания. При тяжелой блокаде требуется установка искусственного водителя ритма.
Блокада первой степени не требует особого лечения. Показано лишь наблюдение за пациентом, периодическое проведение Холтеровского мониторирования для определения динамики развития блокад.
При второй степени показано использование лекарственных препаратов, например, Коринфара. Также проводится наблюдение за пациентом.
Некротизированный или фиброзированный участок миокарда восстановить уже нельзя. В этом случае сначала проводят курсовой прием бета-адреностимуляторами, а затем имплантируют кардиостимулятор.
http://diametod.ru/funkcionalnaya/av-blokada-ekg
Что такое АВ блокада: причины, диагностика и лечение

Автор статьи: Бургута Александра , врач акушер-гинеколог, высшее медицинское образование по специальности \»Лечебное дело\».
Из этой статьи вы узнаете: что такое АВ блокада, как от степени тяжести зависят лечение и прогноз, какова длительность жизни после вживления кардиостимулятора, как поддержать сердце в домашних условиях.
Атриовентрикулярная блокада – это прекращение проведения нервного импульса между предсердиями и желудочками сердца.
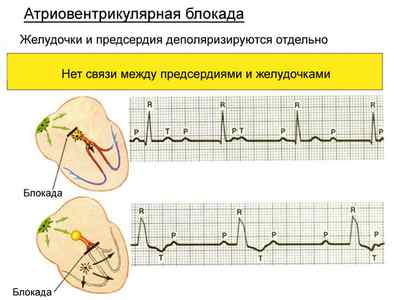
Вот что происходит при самой тяжелой атриовентрикулярной блокаде (3 степени)
Слаженную работу сердца координирует автономная проводящая система сердца. Она состоит из особых мышечных волокон, которые способны проводить нервный импульс. «Руководитель» автономной проводящей системы сердца – вегетативная нервная система.
Особенность проводящей системы сердца в том, что волокна ее способны самостоятельно генерировать импульс, необходимый для сокращения. При этом количество импульсов уменьшается сверху вниз.
Проводящая система сердца называется автономной, потому что сама вырабатывает импульсы для сокращения миокарда. Это дает человеку запас прочности для выживания. При тяжелых травмах, потере сознания и других катастрофах сердце продолжает биться, увеличивая шансы на жизнь.
В норме синусовый узел генерирует ритм с частотой от 60 до 90 ударов в минуту. С этой частотой сокращаются предсердия. Задача атриовентрикулярной части – задержать волну возбуждения на ее пути к желудочкам. Сокращение желудочков начинается только после того, как предсердия закончили свою работу. Частота из предсердно-желудочковой части – 40–60 импульсов. Для полноценной жизни этого маловато, но все же лучше, чем ничего.
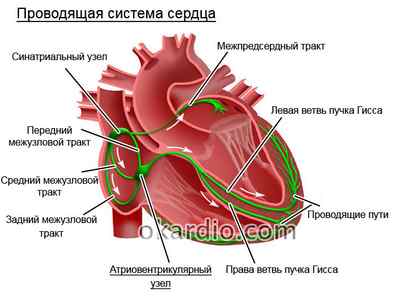
Атриовентрикулярный узел – часть проводящей системы сердца
Состояние, при котором импульс не проводится от синусового узла, называется AV блокадой. Чем ниже ее уровень, тем меньшее количество импульсов получает сердце. Уменьшение частоты сердечных сокращений делает кровообращение неэффективным, в тяжелых случаях угрожает жизни.
Лечением блокад сердца занимается кардиолог. К нему нужно обращаться в том случае, если человек чувствует перебои. После 40 лет желательно получать консультацию кардиолога ежегодно, чтобы «уловить» проблему на ранней стадии. Начальные формы блокад хорошо поддаются лечению, с ними можно жить долгие годы. В случае блокад средней степени тяжести их можно компенсировать регулярным приемом медикаментов и правильным чередованием нагрузок и отдыха. Тяжелые случаи лечатся вживлением кардиостимулятора, с которым успешно можно дожить до преклонных лет.
http://okardio.com/bolezni-serdca/av-blokada-376.html
Что такое АВ-блокада? Атриовентрикулярная блокада: причины, симптомы, диагностика и лечение
Атриовентрикулярная блокада – физиологическое нарушение передачи нервных импульсов посредством проводящей системы сердца от желудочков к предсердиям. Сложное на первый взгляд название происходит от латинских слов atrium и ventriculus, которые обозначают предсердие и желудочек соответственно.
О сердце, его строении и проводящей системе
Сердце человека, как и многих других живых существ, относящихся к млекопитающим, состоит из правой и левой частей, в каждой из которых есть предсердие и желудочек. Кровь со всего организма, а именно с большого круга кровообращения, поступает сначала в правое предсердие, а затем и в правый желудочек, далее — по сосудам к легким. Обогащенная кислородом кровь с малого круга кровообращения от легких течет в левое предсердие, из которого попадает в левый желудочек, а из него по аорте переносится к органам и тканям.
Ток крови в сердце обеспечивает функционирование его проводящей системы. Именно благодаря ей происходит правильное биение сердца — своевременное сокращение предсердий и желудочков и течение крови по ним. При нарушении в передаче нервных импульсов между предсердиями и желудочками последние сокращаются слишком медленно или несвоевременно — через большой промежуток времени после сокращения предсердий. В результате этого изменяется сила тока крови, не происходит выброс ее в кровеносные сосуды в нужное время, отмечается падение давления и другие серьезные изменения в работе сердечно-сосудистой системы.
Чем опасна АВ-блокада?
Степень опасности атриовентрикулярной блокады зависит от ее выраженности. Легкие формы нарушения проводимости могут протекать бессимптомно, средние – требовать выяснения причин и лечения для предотвращения сердечной недостаточности. При полной блокаде может наступить мгновенная смерть от остановки сердечной деятельности. Именно поэтому нарушение нервной проводимости в сердце нельзя оставлять без внимания, даже если на данный момент нет тяжелых признаков болезни.
Классификация по степени АВ-блокад
АВ-блокада сердца бывает нескольких типов и подтипов. По тяжести различают: АВ-блокаду первой степени, часто не сопровождающуюся какими-либо внешними нарушениями и во многих случаях являющуюся нормой, блокаду второй степени, подразделяющуюся, в свою очередь, на два подтипа: тип 1 (Мобитц 1, или блокада Венкебаха) и тип 2 (Мобитц 2), и блокаду третьей степени – полную остановку передачи нервных импульсов от предсердий желудочкам.
1-я степень АВ-блокады
АВ-блокада 1 степени может быть нормальным физиологическим явлением для молодых пациентов. Нередко диагностируется и у регулярно тренирующихся спортсменов, и у них также считается нормой. При такой блокаде у человека обычно нет никаких заметных симптомов, указывающих на проблемы с сердцем. АВ-блокада 1 степени при отсутствии признаков заболевания, как правило, лечения не требует, однако оно может быть необходимым при наличии других отклонений в работе сердца. Также в этом случае врачом могут быть назначены повторные ЭКГ, суточное ЭКГ-мониторирование и дополнительные исследования, например ЭхоКГ (ультразвуковое исследование сердца). На электрокардиограмме атриовентрикулярная блокада 1 степени проявляется увеличением интервала между зубцами P и R , в то время как все зубцы P нормальны, и за ними всегда следуют QRS-комплексы.

2-я степень
АВ-блокада 2 степени бывает, как уже было описано выше, первого и второго типа. При течении по 1-му варианту (Мобитц 1) она может быть бессимптомной и не требующей лечения. В этом случае физиологической основой возникновения блока обычно является проблема в предсердно-желудочковом узле. АВ-блокада второй степени по типу Мобитц 2 – обычно следствие патологии в нижней проводящей системе (Гиса-Пуркинье). Как правило, протекает с явными симптомами и требует дополнительной диагностики и быстрого начала лечения для предотвращения развития полной блокады с остановкой сердца.
АВ-блокады на ЭКГ (второй степени 1 типа) характеризуются прогрессирующим увеличением интервала PR, после чего происходит выпадение QRS-комплекса и далее — восстановление близкого к нормальному ритма. Затем все повторяется. Эта периодичность названа периодикой Самойлова-Венкебаха. Второй тип АВ-блокады со второй степенью на ЭКГ характеризуется постоянным или спонтанным выпадением QRS-комплекса, в то время как удлинения интервала PR, как при типе Мобитц 1, не происходит.

3-я степень
АВ-блокада 3 степени бывает врожденной и приобретенной. Характеризуется полным отсутствием импульсов, проходящих от предсердий к желудочкам, в связи с чем именуется полной блокадой. Так как импульсы через предсердно-желудочковый сердечный узел не проводятся, для экстренной поддержки работы сердца активизируются водители ритма второго порядка, т. е. желудочек работает по собственному ритму, не связанному с ритмом предсердия. Все это вызывает тяжелые нарушения в функционировании сердца и работе сердечно-сосудистой системы. Блокада третьей степени требует быстрого начала лечения, т. к. может привести к смерти пациента.
На ЭКГ блокада 3-ей степени выглядит так: полностью отсутствует связь между зубцами P и комплексами QRS. Они регистрируются в несоответствующее время и с разной частотой, т. е. выявляются два не связанных между собой ритма, один – предсердный, другой – желудочковый.
Причины возникновения АВ-блокады
Наиболее частыми причинами такого нарушения, как АВ-блокада, являются повышенный тонус блуждающего нерва у спортсменов, склероз и фиброз проводящей системы сердца, патология сердечных клапанов, миокардит, инфаркт миокарда, электролитные нарушения и применение некоторых лекарственных средств, например сердечных гликозидов (\»Дигоксин\», \»Коргликон\», \»Строфантин\»), блокаторов кальциевых каналов (\»Амлодипин\», \»Верапамил\», \»Дилтиазем\», \»Нифедипин\», \»Циннаризин\»), бета-блокаторов (\»Бисопролол\», \»Атенолол\», \»Карведилол\»). Полная блокада может быть врожденной. Эта патология часто регистрируется у детей, матери которых страдают системной красной волчанкой. Еще одной причиной возникновения блокады третьей степени называют болезнь Лайма, или боррелиоз.
Симптомы АВ-блокады
Атриовентрикулярная блокада 1 степени, так же как и блокада 2 степени по первому типу, обычно не сопровождается какими-либо симптомами. Однако при блокаде по типу Моритц 1 в некоторых случаях наблюдаются головокружение и обмороки. Второй тип второй степени проявляется этими же признаками, а также помутнением сознания, болями в сердце и ощущением его остановки, длительными обморочными состояниями. Симптомы полной атриовентрикулярной блокады – снижение частоты пульса, сильная слабость, кружение головы, потемнение в глазах, судороги, потеря сознания. Также может наступить полная остановка деятельности сердца с летальным исходом.

Диагностика АВ-блокады
Диагностика атриовентрикулярной блокады проводится при помощи электрокардиографии. Нередко АВ-блокада 2 степени (так же как и 1-й) обнаруживается случайно при проведении ЭКГ без жалоб в процессе профилактического медосмотра. В иных случаях диагностика осуществляется при наличии каких-либо симптомов, которые могут быть связаны с проблемами в проводящей нервные импульсы системе сердца, например при головокружении, слабости, потемнении в глазах, обмороках.
Если у пациента посредством ЭКГ диагностирована АВ-блокада, и есть показания к дальнейшему обследованию, врач-кардиолог обычно рекомендует суточное ЭКГ-мониторирование. Проводится оно при помощи монитора Холтера, поэтому также нередко именуется холтеровским мониторированием. В течение 24-х часов идет постоянная непрерывная запись ЭКГ, в то время как человек ведет привычный и свойственный ему образ жизни – двигается, принимает пищу, спит. Исследование неинвазивно и не доставляет практически никакого дискомфорта.
После окончания записи электрокардиограммы данные с монитора анализируются с выдачей соответствующего заключения. Плюс этого метода диагностики, по сравнению с обычной короткой записью ЭКГ, в том, что удается выяснить, с какой частотой случаются блокады, в какой период времени суток они фиксируются наиболее часто и при каком уровне активности пациента.
Далеко не всегда атриовентрикулярная блокада первой степени, так же как и второй, требует врачебного вмешательства. При 1-ой в лечебных мероприятиях, как правило, нет необходимости. Также при 2-й по первому типу (Моритц 1) терапия обычно не осуществляется, хотя дополнительные исследования для выявления сопутствующих проблем с сердцем могут быть рекомендованы.
Лечение АВ-блокады необходимо при второй степени по типу Моритц 2, а также при частичной или полной блокаде третьей степени, т. к. столь значительное нарушение проводимости может привести к внезапной смерти. Основным методом коррекции неправильной работы сердца является установка пациенту электрокардиостимулятора (ЭКС), временного или постоянного. Также назначается и специфическая медикаментозная терапия – \»Атропин\» и другие препараты. Лекарства не способны вылечить человека при этом заболевании и применяются обычно в период до имплантации ЭКС.
Подготовка к установке ЭКС
Подготовка к имплантации электрокардиостимулятора включает в себя, помимо электрокардиографии, проведение эхокардиографии – ультразвукового исследования сердца. ЭхоКГ позволяет визуализировать стенку, полости и перегородки сердца и обнаружить какие-либо первичные заболевания, которые могли являться причиной АВ-блокад, например патологии клапанов. Если врач-кардиолог при ультразвуковом исследовании обнаружил проблемы с сердцем, сопутствующая терапия проводится параллельно с лечением атриовентрикулярной блокады. Особенно это важно в тех случаях, когда именно эти патологии и являются причиной нарушения проводимости. Также назначаются стандартные клинические исследования – анализы крови и мочи. Если у пациента есть болезни других органов и систем, в предоперационном периоде ему могут быть рекомендованы соответствующие диагностические мероприятия.

Имплантация ЭКС
Установка электрокардиостимулятора при таком диагнозе, как АВ-блокада, – плановое хирургическое вмешательство. Проводиться оно может как под общим наркозом, так и под местной анестезией. Хирург через подключичную вену по сосудам проводит по направлению к сердцу электроды, которые там и фиксируются. Сам аппарат по специальной методике вшивается под кожу. На рану накладываются швы.
ЭКС является искусственным заменителем водителя ритма, проводящим импульсы от предсердий к желудочкам и приводящим в норму биение сердца. Благодаря периодической или постоянной стимуляции, камеры сокращаются в правильном порядке и с правильным интервалом, сердце полностью выполняет свою насосную функцию. В системе кровообращения не возникает застоев и резких изменений давления, и риск появления таких симптомов, как головокружение, потеря сознания, и других, обычно возникающих у пациентов, у которых диагностирована АВ-блокада, значительно снижается, так же как и риск внезапной смерти от остановки сердечной деятельности.

После операции
Послеоперационный период, если нет других осложняющих его течение проблем со здоровьем, обычно не сопровождается какими-либо серьезными ограничениями. Домой пациента отпускают на 1-7 суток, предварительно проведя некоторые исследования. Уход за раной в области имплантированного корпуса аппарата осуществляется по рекомендациям врача. Снятие швов необходимо, если они наложены шовным материалом, который не рассасывается самостоятельно. Если во время установки ЭКС рану закрыли косметическим швом, снимать его не нужно.
Первые недели после имплантации кардиостимулятора рекомендуется избегать физических нагрузок, а также беречь область шва (занятия спортом, если нет противопоказаний, можно начинать через несколько месяцев, обязательно посоветовавшись с врачом). Через 1 месяц после процедуры назначается контрольная консультация кардиолога. Затем проверка осуществляется через полгода и еще раз через год от дня имплантации, а затем – ежегодно.
Время работы ЭКС зависит от многих факторов. В среднем этот срок составляет 7-10 лет, а у детей обычно значительно меньше, что связано, в том числе, с ростом детского организма. Контроль работы стимулятора, а также его программирование под конкретного пациента осуществляет врач. Проверка работоспособности прибора обязательно должна проводиться своевременно. Также при необходимости корректируется и программа – заданные параметры функционирования. Это может быть необходимо в том случае, если электрокардиостимулятор не выполняет возложенные на него задачи: частота сердечных сокращений слишком низкая или высокая и/или у пациента неудовлетворительное самочувствие. Также другие настройки могут быть выставлены врачом при смене образа жизни человека и недостаточной стимуляции, например при активных занятиях спортом.

Основной причиной выхода из строя ЭКС является снижение емкости батареи – ее разрядка. В подобных случаях прибор необходимо заменить новым, и обязательно требуется консультация кардиолога. Электроды же, находящиеся в полости сердца, обычно остаются на всю жизнь и при исправной работе не требуют замены, давая возможность человеку полноценно жить, несмотря на сердечные проблемы.
Кардиолог — сайт о заболеваниях сердца и сосудов
Кардиолог онлайн
Кардиохирург онлайн
- Главная
- Кардиология
- Аритмии
- АВ-блокада
В зависимости от тяжести АВ-блокада (атриовентрикулярная блокада) может быть 1-й, 2-й и 3-й степени (полная).
АВ-блокада 1-й степени — это удлинение интервала PQ более 0,20 с. Она обнаруживается у 0,5% молодых людей без признаков заболевания сердца. У пожилых АВ-блокада 1-й степени чаще всего бывает следствием изолированной болезни проводящей системы (болезнь Ленегра).
При АВ-блокаде 2-й степени часть предсердных импульсов не доходит до желудочков. Блокада может развиваться на уровне АВ-узла и системы Гиса—Пуркинье.
Выраженность АВ-блокады можно охарактеризовать соотношением числа зубцов Р и комплексов QRS. Так, если проводится только каждый третий импульс, говорят об
АВ-блокаде 2-й степени с проведением 3:1.
- Если при АВ-блокаде (например, с проведением 4:3 или 3:2) интервалы PQ неодинаковы и наблюдается периодика Венкебаха, говорят об АВ-блокаде 2-й степени типа Мобитц I.
- При АВ-блокаде 2-й степени типа Мобитц I комплексы QRS обычно узкие, поскольку блокада происходит выше пучка Гиса на уровне АВ-узла.
- Даже если при АВ-блокаде типа Мобитц I отмечается блокада ножки пучка Гиса, уровень АВ-блокады, вероятнее всего, находится на уровне АВ-узла. Тем не менее в этом случае для подтверждения уровня блокады необходима электрограмма пучка Гиса.
Далеко зашедшая АВ-блокада (3:1, 4:1 и выше) относится к АВ-блокаде 2-й степени типа Мобитц II. Комплексы QRS при этом обычно широкие (характерна блокада правой или левой ножки пучка Гиса), а уровень блокады находится ниже АВ-узла. АВ-блокада типа Мобитц II обычно происходит на уровне системы Гиса—Пуркинье или ниже ее. Она часто переходит в полную АВ-блокаду.
При АВ-блокаде 2:1 определить ее тип (Мобитц I или Мобитц II) невозможно.
АВ-блокада 3-й степени, или полная АВ-блокада, может быть приобретенной и врожденной.
Среди больных с врожденной полной АВ-блокадой 60% составляют женщины. Матери детей с врожденной АВ-блокадой в 30—50% случаев страдают коллагенозами, чаще
всего системной красной волчанкой.
Приобретенная полная АВ-блокада обычно развивается в возрасте 60—70 лет, чаще у мужчин.
Клиническая картина
АВ-блокада 1-й степени обычно протекает бессимптомно.
АВ-блокада 2-й степени, если только это не далеко зашедшая АВ-блокада, редко вызывает жалобы, однако она может переходить в полную АВ-блокаду.
Полная АВ-блокада может проявляться слабостью или обмороками — все зависит от частоты замещающего ритма.
Величина артериального пульса непостоянна, поскольку сокращения предсердий попадают на разные фазы работы желудочков.
Для АВ-блокады 2-й степени характерно периодическое изменение амплитуды пульсовой волны. При полной АВ-блокаде наполнение артериального пульса меняется хаотично. Кроме того, при полной АВ-блокаде отмечаются высокие («пушечные») волны А пульса яремных вен (они возникают, когда сокращение предсердий происходит при закрытых АВ-клапанах).
Громкость тонов сердца тоже меняется из-за меняющегося наполнения желудочков.
- При удлинении интервала PQ I тон сердца становится тише, поэтому для АВ-блокады 1-й степени характерен тихий I тон, при АВ-блокаде 2-й степени типа Мобитц I громкость I тона уменьшается от цикла к циклу, а при полной АВ-блокаде она все время разная.
- При полной АВ-блокаде может возникать функциональный мезосистолический шум.
Причины АВ-блокады приведены в таблице. Самая частая причина — изолированная болезнь проводящей системы (болезнь Ленегра). Кроме того, АВ-блокада может возникать при инфаркте миокарда, обычно в первые 24 ч. Она возникает у больных с нижним инфарктом миокарда и у 2% больных с передним инфарктом.
http://cardiolog.org/cardiologia/aritmii2/av-blokada.html
Причины АВ блокады 1, 2, 3 степени
Причиной АВ блокад могут быть изолированная болезнь проводящей системы (болезнь Ленегра), инфаркт миокарда (блокада, как правило, проявляется при этом в первые 24 часа), ишемическая болезнь сердца (ИБС), врожденные и приобретенные пороки сердца, длительно существующая гипертония, кардиосклероз, некоторые эндокринологические заболевания и т.д. Причины возникновения АВ блокад могут быть также функциональными (прием некоторых типов лекарственных препаратов, интенсивные занятия спортом).
Функциональные причины АВ блокады сердца, такие как прием ?-блокаторов, сердечных гликозидов (дигиталиса), антиаритмических лекарств (хинидина), внутривенное введение дротаверина и папаверина, блокаторов кальциевых каналов (дилтиазема, верапамила, коринфарома), селей лития, могут быть устранены путем отказа от приема медикаментозных средств. В целом, функциональные причины возникновения и развития АВ блокад вызваны повышением тонуса парасимпатического отдела нервной системы.
Причинами АВ блокад у детей являются врожденные пороки сердца и некоторые заболевания матери во время беременности (например, системная красная волчанка у матери). Часто врожденная форма предсердно-желудочковой блокады у детей обусловлена отсутствием участков проводящей системы (между АВ-узлом и желудочками, между предсердием и АВ-узлом, между обеими ножками пуска Гиса).
Причины AV блокады 1 степени
Атриовентрикулярная блокада 1 и 2 степени в единичных случаях наблюдается у молодых тренированных людей (спортсменов, летчиков, военных и т.д.). Причиной AV блокады 1 степени в этом случае является повышенная активность блуждающего нерва – блокада проявляется, как правило, во сне и проходит во время физической активности. Такое ее проявление рассматривается как вариант нормы и не требует лечения.
Причиной появления АВ блокады 1 степени может быть употребление лекарственных препаратов, снижающих частоту сердечных сокращений (ЧСС). Подобные препараты при появлении AV блокады следует принимать с осторожностью. Само заболевание (отклонение) может быть обнаружено только на электрокардиограмме (ЭКГ).
Причины АВ блокады 1 ст. без фонового поражения миокарда не ищутся, лечение не назначается, однако пациенту рекомендуется проходить регулярный медицинский осмотр, т.к. заболевание имеет тенденцию прогрессировать. В большинстве случаев АВ блокада 1 ст. является преходящей (транзиторной), клинически себя не проявляет, а ее причиной может быть и вегето-сосудистая дистония гипотонического типа.
Причинами возникновения преходящих АВ блокад часто является злоупотребление медицинскими препаратами, в том числе неправильное их сочетание друг с другом. Повышенная физическая активность, ведущая к росту активности блуждающего нерва, также является причиной возникновения преходящих AV блокад во сне.
Причины АВ блокад 2 степени Мобитц I и II типа
В основе АВ блокад 2 ст. Мобитц I и II типа часто лежат органические заболевания:
- ИБС – при ишемии миокард испытывает длительную нехватку кислорода (гипоксию), в связи с чем возникают микроскопические участки ткани, не проводящие электрические импульсы (и полноценно не сокращающиеся). Если такие очаги концентрируются вблизи границ предсердий и желудочков, появляется препятствие на пути распространения импульса – возникает и развивается блокада;
- инфаркт миокарда (острый и подострый) – аналогичный механизм, но появляются еще и участки отмершей ткани;
- пороки сердца (врожденные или приобретенные) – серьезное нарушение строения мышечных волокон, ведущих к структурному изменению камер сердца, кардиомиопатий;
- артериальная гипертония (длительно существующая) – приводит к гипертрофической или обструктивной левожелудочковой кардиомиопатии.
Причины атриовентрикулярной блокады 2 степени могут быть и в изолированных болезнях проводящей системы сердца – болезни Ленегра и болезни Лева, обызвествлении клапанных колец, инфильтративных болезнях миокарда – амилоидозе, саркоидозе, гемохрамотозе. Причиной врожденной АВ блокады 2 ст. может стать системная красная волчанка у матери. Врожденные пороки сердца – дефект межпредсердной перегородки типа ostium primum и транспозиции магистральных артерий – также могут стать причинами АВ блокады 2 ст. Мобитц 1 и 2 типа.
Причинами AV блокады 2 степени становятся и воспалительные заболевания: инфекционный эндокардит, миокардит (лаймская болезнь, болезнь Чагаса, ревматизм, корь, туберкулез, эпидемический паротит). Эндокринологические заболевания, такие как сахарный диабет (особенно 1 типа), гипотериоз, а также язвенная болезнь желудка, первичная надпочечниковая недостаточность также являются причинами появления AV блокад 2 степени.
Причинами возникновения АВ блокад 2 степени могу быть: метаболические нарушения – гиперкалиемия, гипермагниемия, повреждения АВ-узла в ходе операций на сердце, катетеризации сердца, катетерной деструкции, облучения средостения, нервно-мышечных заболеваний (например, атрофической миотонии). Причинами возникновения АВ блокад 2 степени могут быть черепно-мозговые травмы, интоксикации и отравления, инфекционные болезни, лихорадки.
Опухоли (мезотелиома, меланома, лимфогранулематоз, рабдомиосаркома), коллагенозы (ревматоидный артрит, системная склеродермия, системная красная волчанка, синдром Рейтера, анкилозируюший спондилит, полимиозит) также могут выступать в качестве причин AV блокад 2 ст. Нейрогенные причины преходящих и постоянных АВ блокад 2 степени у молодых и пожилых людей могут быть спровоцированы такими заболеваниями как синдром каротидного синуса или вазовагальными реакциями.
В целом, причинами АВ блокад 2 степени являются развитие идиопатического фиброза и склероза проводящей системы сердца при различных его заболеваниях. Сюда можно отнести еще целый список заболеваний, связанных с ревматическими процессами в миокарде, сифилитическим повреждением сердца, кардиосклерозом, инфарктом межжелудочковой перегородки, диффузными заболеваниями соединительной ткани.
Вне зависимости от причин АВ блокад 2 степени, лечение, как правило, сводится к установке электрокардиостимулятора. Медикаментозное лечение самостоятельно не проводится. В редких случаях – когда причиной возникновения заболевания стал прием медикаментозных средств – лечение сводится к отмене приема лекарственных препаратов.
Причины полной АВ блокады (3 степени)
Причинами АВ блокады 3 степени (полной блокады) являются те же, что и 2 степени. Не редко AV блокада 2 ст. переходит в полную блокаду. Лечение – установка кардиостимулятора.
http://ivr-lv.ru/operatsiya/av-blokada/prichinyi/
Атриовентрикулярная блокада (АВ) сердца: причины, степени, симптомы, диагностика, лечение
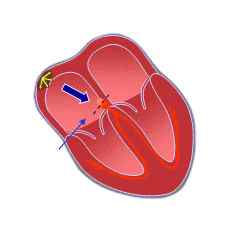

В норме частота сокращений сердца человека составляет 60-80 сокращений в минуту. Данный ритм в достаточной степени обеспечивает кровенаполнение сосудов в момент сердечного сокращения с целью полного соответствия потребности внутренних органов в кислороде.
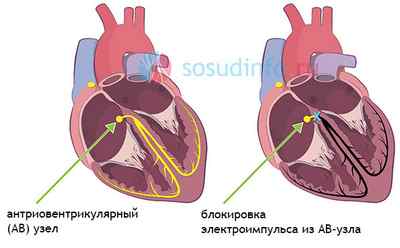
Нормальное проведение электрических сигналов обусловлены слаженной работой проводящих волокон миокарда. Ритмичные электрические импульсы генерируются в синусовом узле, затем по предсердным волокнам распространяются на атриовентрикулярное соединение (АВ-узел) и далее по ткани желудочков (см. изображение слева).
Блок для проведения импульса может возникнуть на каждом из четырех уровней. Поэтому выделяют синоатриальную, внутрипредсердную, атриовентрикулярную и внутрижелудочковую блокады. Внутрипредсердная блокада опасности для организма не несет, синоатриальная может быть проявлением синдрома слабости синусового узла и сопровождаться выраженной брадикардией (редким пульсом). Атриовентрикулярная (АВ, AV) блокада, в свою очередь может приводить к выраженным нарушениям гемодинамики, если выявляются нарушения проводимости по соответствующему узлу 2 и 3 степени.
Статистические данные
Согласно статистике ВОЗ, распространенность АВ-блокады по результатам суточного ЭКГ-мониторирования достигает следующих цифр:
- У здоровых лиц молодого возраста блокада 1 степени регистрируется до 2% всех обследуемых,
- У лиц молодого возраста с функциональной или органической патологией сердца и сосудов блокада 1 степени регистрируется в 5% всех случаев,
- У лиц старше 60 лет с основной патологией сердца АВ-блокада 1, 2 и 3 степени встречается в 15% случаев,
- У лиц старше 70 лет — в 40% случаев,
- У пациентов с инфарктом миокарда АВ-блокада 1, 2 или 3 степени регистрируется более, чем в 13% случаев,
- Ятрогенная (медикаментозная) АВ-блокада встречается в 3% случаях среди всех пациентов,
- Атриовентрикулярная блокада как причина внезапной сердечной смертности выступает в 17% всех случаев.
АВ-блокада 1 степени может встречаться в норме у здоровых людей, если нет фонового поражения миокарда. В большинстве случаев она является транзиторной (преходящей). Такой тип блокады нередко не вызывает клинических проявлений, поэтому выявляется при плановом прохождении ЭКГ во время профилактических медицинских осмотров.
Также 1 степень может быть обнаружена у пациентов с гипотоническим типом вегето-сосудистой дистонии, когда преобладают парасимпатические влияния на сердце. Однако стойко сохраняющаяся блокада 1 степени может свидетельствовать и о более серьезной патологии сердца.

2 и 3 степень в подавляющем большинстве случаев свидетельствуют о наличии у пациента органического поражения миокарда. К таким заболеваниям относятся следующие (по частоте выявления блокады):
структурного изменения камер сердца.
Симптоматика АВ-блокады 1 степени может быть скудной или отсутствовать вовсе. Тем не менее, часто пациенты отмечают такие признаки, как повышенная утомляемость, общая слабость, чувство нехватки воздуха при физической нагрузке, головокружение и ощущения перебоев в работе сердца, предобморочные состояния с мельканием мушек перед глазами, звоном в ушах и другими предвестниками того, что сейчас человек потеряет сознание. Особенно это выражено при быстрой ходьбе или беге, так как сердце с блокадой не в состоянии обеспечить полноценный приток крови к мозгу и к мышцам.

АВ-блокада 2 и 3 степени проявляется куда выраженней. Во время редкого сердцебиения (менее 50 в минуту) пациент может потерять сознание на небольшой период времени (не более 2 минут). Это называется приступом МЭС (Морганьи-Эдемса-Стокса) и несет в себе угрозу для жизни, так как данный тип нарушения проводимости может привести к полной остановке сердца. Но в обычно пациент приходит в сознание, в миокарде «включаются» обходные и дополнительные пути проведения, и сердце начинает сокращаться с обычной или чуть более редкой частотой. Тем не менее, пациент с приступом МЭС должен быть своевременно осмотрен врачом и госпитализирован в кардиологический, аритмологический или терапевтический стационар больницы, так как впоследствии будет решаться вопрос о необходимости установки электрокардиостимулятора, или искусственного водителя ритма.
В крайне редких случаях пациент после приступа МЭС может так и не прийти в сознание, тогда тем более его следует как можно быстрее доставить в стационар.
Диагностика АВ-блокады
Алгоритм диагностики нарушений ритма в целом и АВ-блокады складывается из следующих мероприятий:
При наличии у пациента вышеописанных жалоб — вызов бригады скорой медицинской помощи или осмотр терапевта (кардиолога/аритмолога) в поликлинике по месту жительства с проведением электрокардиограммы.
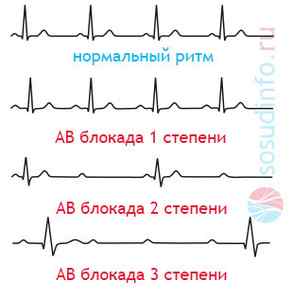
На ЭКГ сразу будут видны такие признаки, как уменьшение параметра, отражающего сокращения желудочков (брадикардия), увеличение расстояния на пленке между зубцами Р, ответственными за сокращения предсердий и комплексами QRS, ответственными за сокращения желудочков. При АВ-блокаде 2 степени выделяют тип Мобитца 1 и тип Мобитца 2, проявляющиеся по ЭКГ периодическим выпадением желудочковых сокращений. При 3 степени появляется крайне редкий пульс вследствие полного поперечного блока, предсердия работают в своем обычном ритме, а желудочки в своем (с частотой 20-30 в минуту и менее).
После госпитализации пациента в отделение терапии, кардиологии или аритмологии, ему проводятся инструментальные методы дообследования:
- УЗИ сердца (эхокардиоскопия), для уточнения характера патологии миокарда, если таковая имеется; также оценивается сократимость мышечной ткани и фракция выброса крови в крупные сосуды,
- Холтеровское мониторирование АД и ЭКГ в течение суток с последующей оценкой степени блокады, частоты ее возникновения и связи с физической нагрузкой,
- Пробы с физической нагрузкой применяются у пациентов с ишемией миокарда и хронической сердечной недостаточностью.
В любом случае, точный план обследования пациенту может назначить только врач в процессе очного осмотра.
Лечение АВ-блокады
Пациентам с атриовентрикулярной блокадой 1 степени лечение не требуется в том случае, если у него отсутствует органическая патология сердца или заболевания других органов.
В легких случаях обычно достаточно провести коррекцию образа жизни — отказаться от жирных жареных блюд, правильно питаться, больше времени проводить на свежем воздухе и исключить вредные привычки. При наличии вегето-сосудистой дистонии благотворно на сердечно-сосудистую систему влияют контрастные души.
Если пациент отмечает слабость, утомляемость и снижение активности, сопровождающиеся низким уровнем артериального давления и редким пульсом (не менее 55 в минуту), ему можно курсами принимать настойки женьшеня, лимонника или элеутерококка в качестве общеукрепляющих и тонизирующих препаратов, но только по согласованию с лечащим врачом.
При АВ-блокаде 2 и 3 степени, особенно сопровождающейся приступами или эквивалентами МЭС, пациенту требуется полноценное лечение.
Так, на первый план выходит терапия основного заболевания сердца или других органов. Пока проводится диагностика основной причины блокады и предпринимаются первые шаги в лечении блокады, пациенту назначают такие препараты, как атропин, изадрин, глюкагон и преднизолон (подкожно, в таблетках или внутривенно в зависимости от препарата). Кроме этого, в таблетках возможно назначение теопека, эуфиллина или коринфара (нифедипина, кордафлекса).
Как правило, после лечения основного заболевания проводимость по АВ-узлу восстанавливается. Однако, сформированный рубец в области узла может дать стойкое нарушение проводимости в этом месте, и тогда эффективность консервативной терапии становится сомнительной. В таких случаях пациенту предпочтительнее установить искусственный кардиостимулятор, который будет стимулировать сокращения предсердий и желудочков с физиологичной частотой, обеспечивая правильный ритмичный пульс.
Операция по установке ЭКС в настоящее время может быть выполнена бесплатно по квотам, полученным в региональных отделах министерства здравоохранения.
Возможны ли осложнения АВ-блокады?
Осложнения при атриовентрикулярной блокаде действительно могут развиться, и являются они довольно тяжелыми и жизнеугрожающими. Так, например, приступ МЭС вследствие выраженного редкого пульса при полной АВ-блокаде может привести к внезапной сердечной смерти или к аритмогенному шоку. Кроме остро возникающих осложнений, у пациентов с длительно существующей АВ-блокадой усугубляется течение хронической сердечной недостаточности, а также вследствие постоянно сниженного кровотока по сосудам головного мозга развивается дисциркуляторная энцефалопатия.
Профилактикой осложнений являются не только мероприятия, изначально направленные на возникновение тяжелой сердечно-сосудистой патологии. Своевременное обращение к врачу, полноценная диагностика и грамотное лечение помогут вовремя выявить блокаду и избежать развития осложнений.
Прогноз заболевания
Прогностически АВ-блокада 1 степени является более благоприятной, чем 2 и 3 степени. Тем не менее, в случае правильно подобранной терапии при 2 и 3 степени снижается риск развития осложнений, а качество жизни и ее продолжительность у пациентов улучшаются. Установленный ЭКС, по данным ряда исследований, достоверно повышает выживаемость пациентов в первые десять лет.







