Кардиогенный шок
Кардиогенный шок
R57.0 Кардиогенный шок
I50.0 Застойная сердечная недостаточность
I50.1 Левожелудочковая недостаточность
I50.9 Сердечная недостаточность неуточнённая
I51.1 Разрыв сухожилий хорды, не классифицированный в других рубриках
I51.2 Разрыв сосочковой мышцы, не классифицированной в других рубриках
Определение: Кардиогенный шок – крайняя степень левожелудочковой недостаточно-
сти, характеризующаяся резким снижением сократительной способности миокарда (паде-
нием ударного и минутного выброса), которое не компенсируется повышением сосуди-
стого сопротивления и приводит к неадекватному кровоснабжению всех органов и тканей,
прежде всего – жизненно важных органов. Когда критическое количество миокарда лево-
го желудочка повреждено, насосная недостаточность может быть распознана клинически
как легочная недостаточность или как системная гипотензия или оба варианта имеют ме-
сто одновременно. При выраженной насосной недостаточности может развиться отек лег-
ких. Комбинация гипотензии с насосной недостаточностью и отеком легких известна как
кардиогенный шок. Летальность колеблется от 70 до 95%.
Классификация по течению:
В настоящее время рекомендуется не включать в понятие кардиогенный шок реф-
лекторный и аритмический шоки, которые имеют другой генез.
1. Обширный трансмуральный инфаркт миокарда
2. Повторные инфаркты миокарда, особенно инфаркты с нарушением ритма и прово-
3. Зона некроза равная или превышающая 40% массы миокарда левого желудочка
4. Падение сократительной функции миокарда
5. Снижение насосной функции сердца в результате процесса ремоделирования, на-
чинающегося в первые часы и дни после начала развития острой коронарной окклюзии
6. Тампонада сердца
Истинный кардиогенный шок
Жалобы больного на выраженную общую слабость, головокружение, “туман перед
глазами”, сердцебиение, ощущение перебоев в области сердца, загрудинные боли, удушье.
1. Симптомы недостаточности периферического кровообращения:
• серый цианоз или бледно-цианотичная, “мраморная”, влажная кожа
• холодные кисти и стопы
• проба ногтевого ложа более 2 с (снижение скорости периферического кровотока)
2. Нарушения сознания: заторможенность, спутанность, реже — возбуждение
3. Олигурия (снижение диуреза менее 20 мм/ час, при тяжелом течении — анурия)
4. Снижение систолического артериального давления менее 90 – 80 мм рт.ст.
5. Снижение пульсового артериального давления до 20 мм рт.ст. и ниже.
Перкуторно: расширение левой границы сердца, при аускультации тоны сердца глу-
хие, аритмии, тахикардии, протодиастолический ритм галопа (патогномоничный симптом
выраженной левожелудочковой недостаточности).
Дыхание поверхностное, учащенное.
Наиболее тяжелое течение кардиогенного шока характеризуется развитием сердеч-
ной астмы и отека легких. Появляется удушье, дыхание клокочущее, беспокоит кашель с
отделением розовой пенистой мокроты. При перкуссии легких определяется притупление
перкуторного звука в нижних отделах. Здесь же выслушиваются крепитация, мелкопу-
зырчатые хрипы. При прогрессировании альвеолярного отека хрипы выслушиваются бо-
лее чем над 50% поверхности легких.
Диагноз основывается на выявлении снижения систолического артериального давле-
ния менее 90 мм Hg, клинических признаках гипоперфузии (олигурия, ментальное приту-
пление, бледность, потоотделение, тахикардия) и легочной недостаточности.
А. Рефлекторный шок (болевой коллапс) развивается в первые часы заболевания, в
период сильных болей в области сердца из-за рефлекторного падения общего перифери-
ческого сосудистого сопротивления.
• Систолическое АД около 70-80 мм рт.ст.
• Периферическая недостаточность кровообращения — бледность, холодный пот
• Брадикардия — патогномоничный симптом этой формы шока
• Длительность гипотензии не превышает 1 – 2 часов, симптомы шока исчезают са-
мостоятельно или после купирования болевого синдрома
• Развивается при ограниченных инфарктах миокарда задненижних отделов
• Характерны экстрасистолии, атриовентрикулярная блокада, ритм из АВ соедине-
• Клиника рефлекторного кардиогенного шока соответствует I степени тяжести
1. Тахисистолический (тахиаритмический вариант) кардиогенного шока
Чаще развивается в первые часы (реже – дни заболевания )при пароксизмальной же-
лудочковой тахикардии, также при суправентрикулярной тахикардии, пароксизмальной
мерцательной аритмии и трепетании предсердий. Общее состояние больного тяжелое.
Выражены все клинические признаки шока:
• значительная артериальная гипотензия
• симптомы недостаточности периферического кровообращения
• у 30% больных развивается тяжелая острая левожелудочковая недостаточность
• осложнения — фибрилляция желудочков, тромбоэмболии в жизненно важные ор-
• рецидивы пароксизмальных тахикардий, расширение зоны некроза, развитие кар-
2. Брадисистолический (брадиаритмический вариант) кардиогенного шока
Развивается при полной атриовентрикулярной блокаде с проведением 2:1, 3:1, мед-
ленном идиовентрикулярном и узловом ритмах, синдроме Фредерика (сочетание полной
атриовентрикулярной блокады с мерцательной аритмией). Брадисистолический кардио-
генный шок наблюдается в первые часы развития обширного и трансмурального инфарк-
• течение шока тяжелое
• летальность достигает 60% и более
• причины смерти – тяжелая левожелудочковая недостаточность, внезапная асисто-
лия сердца, фибрилляция желудочков
Выделяют 3 степени тяжести кардиогенного шока в зависимости от выраженности
клинических проявлений, показателей гемодинамики, ответной реакции на проводимые
•длительность не более 3-5 час
•АД систолическое 90 -81 мм Hg
•пульсовое АД 30 — 25 мм Hg
•симптомы шока выражены слабо
•сердечная недостаточность отсутствует или слабо выражена
•быстрая устойчивая прессорная реакция на лечебные мероприятия
длительность 5 – 10 час
•АД систолическое 80 – 61 мм Hg,
•пульсовое АД 20 – 15 мм Hg
•симптомы шока выражены значительно
•выраженные симптомы острой левожелудочковой недостаточности
•замедленная неустойчивая прессорная реакция на лечебные мероприятия
•больше 10 часов
•систолическое АД менее 60 мм Hg, может упасть до 0
•пульсовое АД менее 15 мм Hg
•течение шока крайне тяжелое
•тяжелое течение сердечной недостаточности, бурный отек легких,
•прессорная реакция на лечение отсутствует, развивается ареактивное состояние
Перечень основных диагностических мероприятий:
Перечень дополнительных диагностических мероприятий:
Измерение уровня ЦВД (для реанимационных бригад)
Тактика оказания медицинской помощи:
При рефлекторном шоке основное лечебное мероприятие – быстрое и полноценное
При аритмическом шоке по жизненным показаниям проводится кардиоверсия или
При шоке, связанном с разрывом миокарда, эффективно только экстренное хирурги-
Лечебная программа при кардиогенном шоке
1.3. Тромболитическая терапия
1.4. Коррекция ЧСС, гемодинамический мониторинг
2. Внутривенное введение жидкости
3. Снижение периферического сосудистого сопротивления
4. Повышение сократимости миокарда
5. Внутриаортальная баллонная контрапульсация
6. Хирургическое лечение.
Неотложное лечение осуществляют по этапам, быстро переходя к следующему этапу
при неэффективности предыдущего.
1. При отсутствии выраженного застоя в легких:
— уложить больного с приподнятыми под углом 20є нижними конечностями;
— обезболивание – морфин 2 – 5 мг в/в, повторно через 30 мин или фентанил 1-2 мл
0,005% (0,05 — 0,1 мг с дроперидолом 2мл 0,25% в/в диазепам 3-5 мг при психомоторном
— тромболитики по показаниям;
— гепарин 5000 ЕД в/в струйно;
— осуществить коррекцию ЧСС (пароксизмальная тахикардия с ЧЖС более 150 в 1
мин – абсолютное показание к кардиоверсии)
2. При отсутствии выраженного застоя в легких и признаков повышения ЦВД:
— 200 мл 0,9; натрия хлорида в/в за 10 мин, контролируя АД, ЦВД, частоту дыхания,
аускультативную картину легких и сердца;
— при отсутствии признаков трансфузионной гиперволемии (ЦВД ниже 15 см вод.
ст.) инфузионную терапию продолжать, используя реополиглюкин или декстран или 5%
раствор глюкозы со скоростью до 500 мл/час, контролируя показатели каждые 15 минут;
— если АД быстро стабилизировать не удается, перейти к следующему этапу.
3. Если в/в введение жидкости противопоказано или безуспешно, вводят пери-
ферические вазодилататоры – нитропруссид натрия со скоростью 15 — 400 мкг/мин или
изокет 10 мг в инфузионном растворе в/в капельно.
4. Вводить допамин (дофамин) 200 мг в 400 мл 5 % раствора глюкозы в виде внут-
ривенной инфузии, увеличивая скорость вливания с 5 мкг/кг/мин) до достижения мини-
мального достаточного артериального давления;
— нет эффекта – дополнительно назначить норадреналина гидротартрат 4 мг в 200 мл
5% раствора глюкозы внутривенно, повышая скорость инфузии с 5 мкг/мин до достиже-
ния минимального достаточного артериального давления
Основные опасности и осложнения:
— невозможность стабилизировать артериальное давление;
— отек легких при повышении артериального давления или внутривенном введении
— тахикардия, тахиаритмия, фибрилляция желудочков;
— рецидив ангинозной боли;
— острая почечная недостаточность.
Перечень основных медикаментов:
1.*Морфина гидрохлорид 1% 1 мл, амп
2.*Гепарин 5 мл фл, с активностью 5000 ЕД в 1 мл
3.*Алтеплаза 50 мг порошок для приготовления инфузионного раствора, фл
4.*Стрептокиназа 1 500 000 МЕ, порошок для приготовления раствора, фл
5.*Натрия хлорид 0,9% 500 мл, фл
6.*Глюкоза 5% 500 мл, фл
7.*Реополиглюкин 400 мл, фл
8.*Допамин 4% 5 мл, амп
Перечень дополнительных медикаментов
1.*Фентанил 0,005% 2 мл, амп
2.*Дроперидол 0,25% 10 мл, амп (фл)
3.*Диазепам 0,5% 2 мл, амп
4.*Декстран 70, 400 мл, фл
5.*Изосорбида динитрат (изокет) 0,1% 10 мл, амп
6.*Норадреналина гидротартрат 0,2% 1 мл, амп
Индикаторы эффективности оказания медицинской помощи:
Купирование болевого синдрома.
Купирование нарушений ритма и проводимости.
Купирование острой левожелудочковой недостаточности.
http://studfiles.net/preview/2766672/
Аритмический шок.
Развитие аритмического шока патогенетически связано со снижением минутного объема из-за выраженного нарушения темпа сердечных сокращений по типу тахи- или брадиаритмии.
При тахисистолическом шоке из-за укорочения диастолы уменьшается наполнение камер сердца и как следствие уменьшается ударный и минутный объем сердца.
Этот тип шока встречается у 4-6 % больных с инфарктом миокарда, почти исключительно при обширных проникающих поражениях, когда сердечная мышца не в состоянии увеличить силу сокращения при недостаточном систолическом наполнении.
Преимущественное значение для развития шока имеет желудочковая тахисистолия.
Анализ 919 случаев крупноочагового инфаркта миокарда, проведенный В.Н. Бриккером (1970), показал, что при пароксизмальной желудочковой тахисистолии шок возникает у 23% больных, при суправентрикулярной – у 9%, а при пароксизмальной мерцательной аритмии — у 7,7%.
Шок тахисистолического типа чаще развивается в первые часы либо в течение первых суток заболевания.
Однако он может развиться при возникновении тахисистолии и в последующие дни.
Состояние больных при тахисистолическом шоке тяжелое, имеются выраженная гипотензия и все периферические симптомы шока, резко снижается диурез.
Если тахисистолию долго не удается купировать или возникают ее рецидивы (при которых снова появляются симптомы шока), то развивается застой в легких, а иногда и правожелудочковая недостаточность.
Однако летальность в период шока, связанного с тахисистолией, очень невелика.
В единичных случаях летальный исход связан с переходом желудочковой тахисистолии, вызвавшей шок, в фибрилляцию желудочков.
Все же прогноз у тех больных, у которых заболевание осложнилось тахисистолическим шоком, неблагоприятен.
Развитие шока при тахиаритмии свидетельствует о сократительной недостаточности миокарда.
Летальность у этих больных в 2-3 раза выше, чем у тех, у которых заболевание не осложнилось шоком.
Основной причиной смерти больных, перенесших тахисистолический шок, является нарастающая сердечная недостаточность.
Одним из осложнений, особенно при мерцательной аритмии, может быть тромбоэмболия.
При повторных эпизодах тахисистолии шок, ухудшая коронарную перфузию и способствуя возникновению метаболических изменений в организме, ухудшает состояние сердечной мышцы.
Брадисистолический шок наблюдается у 2,5 % больных с острым инфарктом миокарда.
Патогенез этого типа шока связан с уменьшением МОС из-за урежения ЧСС, которое сердечная мышца не в состоянии компенсировать повышением сердечного выброса.
Брадисистолический шок наблюдается в 2 раза чаще при повторных, чем при первичных инфарктах миокарда.
Во всех случаях речь идет о проникающих, в подавляющем числе наблюдений — обширных инфарктах.
К развитию этого варианта шока наиболее часто приводят полная атриовентрикулярная блокада, иногда неполная с проведением 2:1, 3:1 и т. д., медленный узловой ритм, в некоторых случаях синдром Фредерика.
Шок возникает примерно у 40-60% больных с инфарктом миокарда с полной поперечной блокадой сердца, а при частоте желудочковых сокращений меньше 40 в 1 мин — почти у 100% больных.
В большинстве случаев аритмический шок возникает в первые минуты или часы после начала болевого приступа.
Непосредственный прогноз при шоке брадисистолического типа неблагоприятен.
Методом выбора является кардиостимуляция.
Но в то время, когда при остром инфаркте миокарда, осложненном полной поперечной блокадой, не сопровождающейся шоком, ритм навязывается обычно легко, на фоне шока сделать это удается далеко не всегда.
Следует отметить, что даже, если удается медикаментозной терапией увеличить число сердечных сокращений до 60-70 в 1 мин, явления шока часто не исчезают.
Это подтверждает точку зрения, что брадисистолический шок развивается на фоне сократительной недостаточности миокарда.
Непосредственная летальность от брадисистолического шока, по данным различных авторов, колеблется от 50 до 60%.
Часть больных погибает в клинике уже после выведения из шока от нарастающей сердечной недостаточности, внезапной остановки сердца или от фибрилляции желудочков.
Шок на фоне медленно текущего разрыва миокардаосложняет течение острого инфаркта в,0,8% случаев.
Смерть от внешнего разрыва миокарда относят в основном к внезапной, медленный же вариант течения наблюдается в 13-23% всех случаев разрывов.
По патогенезу данный вариант шока отличается от истинного кардиогенного.
Шок при разрыве возникает из-за медленного просачивания крови в перикард.
Процесс этот может длиться от десятков минут до нескольких суток (обычно не превышает 24 ч).
Все симптомы шока (выраженная гипотензия, потливость, заторможенность, олигурия и т.д.) наблюдаются и при медленно текущем разрыве, однако в этом случае они имеют определенные особенности.
Наблюдается двух- или трехэтапное течение шока.
На догоспитальном этапе регистрируют быстро преходящую гипотензию.
После обезболивания и введения кардиотонических средств АД нормализуется, а затем вновь через разные промежутки времени оно снова снижается.
Отчетливая реакция на вазопрессоры наблюдается почти у всех больных, и некоторое время давление сохраняется на адекватном уровне для осуществления нормальной периферической перфузии.
Однако иногда именно после незначительного повышения давления наступает смерть.
Пульсовое давление обычно более высокое, чем при истинном кардиогенном шоке, иногда развиваются явления застоя в легких и увеличивается печень.
Механизмы шока при медленно текущем разрыве миокарда сложны.
Они связаны как с депрессорными рефлексами, возникающими при раздражении перикарда (В.Н. Черниговский, 1943), так и с сократительной недостаточностью миокарда из-за наличия механического препятствия сокращению.
Снижение АД сопротивления на периферии способствует уменьшению силы сокращения левого желудочка и внутрижелудочкового давления и на определенный срок задерживают развитие гемоперикарда. В этом случае возможно закрытие разрыва тромбом. Диагностика разрывов на фоне шока очень трудна.
Между тем, именно в этих случаях, когда оперативное вмешательство при разрыве миокарда производят еще до наступления клинической смерти, оно должно иметь большие шансы на успех.
Относительная \» мягкость\» течения и двухэтапность шока, меньшая выраженность периферических симптомов, иногда клинические, рентгенологические и ультразвуковые симптомы нарастающего гемоперикарда, а в единичных случаях уменьшение содержания гемоглобина и эритроцитов могут навести на мысль о разрыве миокарда.
Необходимо подчеркнуть, что в большинстве случаев при шоке на фоне разрыва миокарда речь идет об очень обширных, часто тотальных инфарктах.
Смерть при медленно текущем разрыве обычно наступает на фоне замедления синусового ритма, атриовентрикулярной блокады или замедления идиовентрикулярного ритма.
Дата добавления: 2015-03-11 ; просмотров: 1693 ; ЗАКАЗАТЬ НАПИСАНИЕ РАБОТЫ
http://helpiks.org/2-101876.html
Неотложная помощь при кардиогенном шоке: алгоритм действий. Реанимационная бригада скорой помощи
Острая сердечно-сосудистая недостаточность относится к опасным для жизни состояниям. По механизму развития она подразделяется на право- и левожелудочковую ОСН. Оба эти состояния часто заканчиваются смертельным исходом. Чтобы спасти человека, врач скорой помощи должен немедленно приступить к реанимационным мероприятиям.
Чаще всего встречается левожелудочковая сердечная недостаточность. Она обычно следует за инфарктом миокарда, тяжёлыми нарушениями ритма и другими опасными состояниями. К разновидностям ОСН относят острый кардиогенный шок. Он обусловлен тяжёлыми для организма поражениями, при которых сердце не может перекачивать кровь в нормальном режиме.
Понятие о кардиогенном шоке
Неотложная помощь при кардиогенном шоке необходима в первые минуты его развития. Следует помнить, что это осложнение не пройдёт самостоятельно. И при отсутствии срочного лечения приведёт к гибели. Кардиогенный шок – это синдром, при котором происходит снижение сердечного выброса. Несмотря на компенсаторное повышение сопротивления сосудов, организм не справляется с этим осложнением без помощи врачей.
К основным его проявлениям относится снижение артериального и пульсового давления, диуреза, потеря сознания. Если помощь вовремя не оказана, смерть от кардиогенного шока наступает в течение нескольких часов после развития заболевания. Данное состояние не возникает самостоятельно. Ему всегда предшествуют острые патологии сердечно-сосудистой системы.
Какие причины приводят к кардиогенному шоку?
К причинам сердечного шока относятся различные кардиологические и сосудистые заболевания. Наиболее распространённым этиологическим фактором является инфаркт миокарда. При этом кардиогенный шок развивается только при массивном некрозе тканей и отсутствии скорой помощи. Также к частым причинам его возникновения относят жизнеугрожающие аритмии. Они могут беспокоить человека в течение многих лет. Но при их обострении и декомпенсации это состояния осложняются шоком.
В некоторых случаях фактором развития острой недостаточности сердца считается нарушение сосудистого тонуса. Это случается при массивных кровотечениях, болевом синдроме, ОПН. Необходимо помнить, что кардиогенный шок – это не самостоятельное заболевание, а осложнение основной патологии. Поэтому докторам необходимо сделать всё, чтобы предотвратить его развитие.
Кардиогенный шок: классификация заболевания
В зависимости от причины и патогенеза выделяют несколько форм кардиогенного шока. Каждая из них имеет собственный механизм развития. Тем не менее все варианты приводят к одним и тем же симптомам. Независимо от причины его появления, неотложная помощь при кардиогенном шоке необходима в любом случае. Так как данное состояние всегда одинаково опасно. Выделяют следующие виды этого осложнения:
Истинный кардиогенный шок: механизм развития
Истинный сердечный шок встречается чаще всего. Он возникает, если поражена большая часть миокарда (от 50% и более). В этом случае некроз распространяется не только по всей толще мышцы, но и занимает большую площадь. Помимо инфаркта, к истинному шоку могут привести и другие болезни. Среди них: септический эндокардит, выраженные пороки сердца, декомпенсированные миодистрофии и т. д. Также к тяжёлым кардиологическим нарушениям приводит острый гипертиреоз, некоторые генетические патологии.
В результате некроза тканей сердца сократительная способность значительно снижается. Поэтому орган не может работать в полную силу и обеспечивать кровью сосуды. Минутный объём тоже снижается. При этом происходит повышение сопротивляемости сосудов. Несмотря на это, сердце всё равно не справляется со своей работой. Результатом является нарушенное кровоснабжение всех органов и тканей.

Патогенез аритмического кардиогенного шока
В основе этой формы заболевания лежат нарушения проводимости и ритма сердца. Они могут возникнуть как спонтанно (в результате инфаркта миокарда), так и развиваться постепенно. Чаще всего аритмии беспокоят пациента в течение многих лет. Это же касается и нарушений проводимости. Тем не менее жизнеугрожающие состояния развиваются в течение короткого периода. Речь идет о часах и даже минутах. Чаще всего к кардиогенному шоку приводят нарушения ритма желудочкового характера. Среди них: тахикардия, переходящая в фибрилляцию, и трепетание. Помимо этого, к этим процессам могут привести частые групповые экстрасистолы.
Ещё одним состоянием, способным привести к шоку, является синусовая брадикардия. Снижение ЧСС обычно характерно нарушениями проводимости. Реже к кардиогенному шоку приводит мерцание и трепетание предсердий. В результате патологических сокращений и эктопических очагов в миокарде (экстрасистолы) сердце не может осуществлять свою функцию. Поэтому происходит снижение ударного и минутного объёма, падение пульсового давления, АД. При данном варианте врач скорой помощи первым делом должен купировать аритмию, проведя дефибрилляцию или искусственный массаж сердца.
Что представляет собой рефлекторный шок?
Данная форма шока развивает вследствие причин, изначально не связанных с поражением сердечной мышцы. Пусковым механизмом подобного осложнения может стать выраженный болевой синдром или кровотечение. При этом эти симптомы редко связаны с сердцем. Обычно такой шок диагностируют после аварии, острой почечной недостаточности.
Данный вариант имеет наиболее благоприятный прогноз. Неотложная помощь при кардиогенном шоке рефлекторного характера должна быть направлена на устранение его причины – болевого синдрома, а также на остановку кровотечения. Вследствие этих факторов регуляция сосудистого тонуса нарушается. Из-за этого кровь застаивается в венах и артериях, а в интерстициальное пространство пропотевает жидкость, образуя отёк. Всё это приводит к снижению венозного притока к сердцу. Далее, механизм тот же, что и при других формах.
Причины и патогенез ареактивного шока
Ареактивный кардиогенный шок возникает, если поражён весь миокард. Это происходит при повторных инфарктах. Также причиной может стать тампонада сердца. При этом в перикарде появляется жидкость, которая сдавливает орган, не давая ему сокращаться. В некоторых случаях тампонада способна привести к разрыву сердца. Данное состояние приводит к смерти. К сожалению, помочь больному в этом случае не удаётся. Механизм развития шока связан с полным прекращением работы сердца, в отличие от других форм, при которых минутный объём снижается. Смертность от данного осложнения приближена к 100%.
Симптомы кардиогенного шока
Клиническая картина одинакова, независимо от того, какая причина вызвала кардиогенный шок. Симптомы осложнения следующие: падение артериального и пульсового давления, тахикардия, олигурия (снижение диуреза). В зависимости от величины АД и клинических данных, выделяют 3 степени тяжести. При осмотре пациента можно выявить и другие признаки кардиогенного шока. К ним относится:
Как диагностировать шок?
Диагностика кардиогенного шока обычно основывается на клинических данных и расспросе родственников больного. Так как действовать необходимо немедленно, врачи оценивают АД, состояние кожных покровов, реакцию зрачков, ЧСС и частоту дыхания. Если у пациента имеются признаки шока, сразу оказывается неотложная помощь.
При наличии свободного медицинского персонала выясняется анамнез заболевания. Врач спрашивает: страдал ли больной аритмией, стенокардией, возможно, перенёс инфаркт миокарда ранее? Если осложнение развилось дома или на улице, то диагностика шока врачами скорой помощи заканчивается на этом. При содержании больного в условиях реанимационного отделения, помимо этого, проводят измерение пульсового давления, сопротивления сосудов, диуреза. Также исследуется газовый состав крови.
Кардиогенный шок: неотложная помощь, алгоритм действий
Стоит помнить, что от того, как быстро и качественно оказана помощь, зависит жизнь больного. При признаках подобного осложнения врачи начинают принимать меры немедленно. Если вовремя сделать всё необходимое, можно победить кардиогенный шок. Неотложная помощь — алгоритм действий выглядит следующим образом:
Помимо этого, необходимо устранить причину шока. При инфаркте миокарда проводят тромболитическую и антиагрегантную терапию (препараты «Альтеплаза», «Клопидогрель», «Аспирин»). Также для разжижения крови используют раствор «Гепарина». При желудочковых нарушениях ритма вводят медикамент «Лидокаин». В некоторых случаях необходима дефибрилляция.
Неотложная помощь в условиях стационара
Неотложная помощь при кардиогенном шоке продолжается в отделении реанимации. Там проводится интенсивная терапия, постоянный контроль показателей, выясняются причины осложнения. При инфаркте миокарда проводят оперативное лечение – шунтирование артерий, установление стента. Также хирургическая помощь необходима при некоторых вариантах аритмии и нарушений проводимости. При этом устанавливают искусственный кардиостимулятор, осуществляющий сократительную функцию сердца.
Аритмогенный шок — механизм, симптомы и лечение

Этим состоянием называются текущие патологические процессы, напрямую влияющие на резкое снижение сердечных сокращений.
Аритмогенный шок бывает первичным и вторичным и может возникнуть на фоне тахикардии и блокады 2 и 3 степеней.
Такое состояние требует безотлагательного обращения за врачебной помощью, а эффективной, терапии будет только после восстановления сердечного ритма.
Что такое аритмогенный шок?
Аритмогенный шок – разновидность нарушения кровообращения, со сниженным сердечным выбросом, протекающим на фоне дисбаланса ритмов сердечных сокращений:
- желудочковой параксизмальной тахикардии;
- пароксизмов трепетания;
- фибрилляции предсердий.
Стремительное увеличение частоты сердечных сокращений на этом фоне, влечет за собой укорочение диастолы, снижение наполнения желудочков и уменьшение сердечного выброса.
Клиника шока проявляется тахикардией, снижением систолического артериального и пульсового давления, а так же признаками гипоперфузии.
Подобный шок встречается редко, в основном у больных с большим очагом инфаркта миокарда. Чаще наблюдается тахикардическая форма предсердечного трепетания. Также встречаются случаи, когда аритмогенный шок протекает совместно с отеком легких.

Среди отличительных признаков и симптомов шока отмечается:
- частый пульс (который трудно прощупать);
- нарушенное сознание;
- спад диуреза на 20 мл;
- окисление крови на фоне низкой концентрации бикарбоната.
Также изменяется общее состояние:
- Кожа становится бледной, с синим оттенком.
- На кожных покровах выступает липкий пот.
- Спавшиеся жилы.
- Заторможенность.
- Упадок сил.
Обычно и чаще всего на практике, шок возникает на фоне длительной боли (несколько часов). Причину знать важней, чем сам тип патологического процесса. Часто она очевидна после ознакомления с анамнезом пациента.
Некоторые состояния больного при шоке могут говорить о разных серьезных осложнениях.
Частыми причинами бывают:
- Инфаркт миокарда.
- Тампонада сердца.
- Легочная эмболия.
- Длительный постельный режим.
- Панкреатит.
Аритмогенный шок нередко может возникнуть без видимых причин. Для установления точного «виновника», спровоцировавшего патологию, врачи начинают немедленное обследование пациента. Ему делают рентген грудины, ЭКГ, исследуют газы крови. При хороших показателях результатов, вероятной причиной может стать передозировка лекарствами, редкие инфекции, обструктивный шок.
Важное значение имеет регистрация ЭКГ. Тактика не зависима от вида тахикардии, но во всех случаях показана электрическая кардиоверсия.
Острый панкреатит может дать серьезные осложнения. Панкреатогенный шок — самое опасное последствие этого заболевания.
Причины и симптомы токсического шока подробно описаны тут.
Несмотря на то что перед переливанием крови донорский материал проверяют на совместимость, иногда бывает так, что организм реципиента отвергает кровь донора. В таком случае происходит гемотрансфузионный шок. В этой теме http://neuro-logia.ru/zabolevaniya/simptomy-i-sindromy/rasstrojstva-soznaniya/gemotransfuzionnyj-shok.html подробно о симптомах данного состояния и методах лечения.
Для начала делают обезболивание, в некоторых случаях это стабилизирует динамику. Далее необходима кислородная и оксигеновая терапии. Если понадобится, вводят катетер для мониторинга гемодинамики. На этапах лечения присутствуют такие пункты, как:
- фармакологическое лечение аритмии;
- введение лекарств через вену;
- выполнение действий, снижающих периферическое сопротивление;
- баллонная контрпульсация.
В ряде случаев прибегают к оперативному вмешательству – делают коронарное шунтирование.
Лечение шока подразумевает медикаментозные процедуры и другие, более серьезные меры. Речь идет о дефибрилляции и электрической стимуляции. При актуальности антиаритмических препаратов добавляют определенную дозировку 1% Мезатона.
При аритмогенном шоке, развитом на фоне брадисистолии, проводится незамедлительное введение разведенного Изопротеренола. Применяется он внутривенно и длительно. Успешное лечение вполне возможно, если были приняты все меры на облегчение состояния пациента и на купирование всех патологических процессов в организме.
Тактика лечения пациентов с подобной патологией имеет свои особенности. Помощь нужно оказывать быстро, поскольку заболевание считается тяжелым. Больные с приступом аритмогенного шока нетранспортабельны. Как только бригада снимает выраженность этого серьезного состояния, человека желательно поместить в отделение интенсивной терапии. Все лечение происходит по стандартной схеме, если нет сопутствующих, серьезных заболеваний внутренних органов:
- Осмотр пациента.
- Измерение пульса и артериального давления.
- Пальпация брюшины.
- Электрокардиография (по возможности).
- Установка капельницы (глюкоза, Полиглюкин, хлорид натрия).
- Постоянный контроль АД, сокращений сердечных мышц, внешнего вида кожи.
Если имеют место быть определенные показатели, лекарства вводят исключительно внутривенно. В этом случае стоит учитывать те медикаменты, которые принимал пациент за последние 48 часов.
В случае если ускоренный идиовентрикулярный ритм имеет картину шока, — он не является аритмогенным.
Успех будет только при ранней диагностике и своевременном начале лечения аритмогенного шока. Интенсивная терапия дает положительные результаты у больных. Благодаря «быстрому схватыванию» состояния и текущего заболевания, риск возникновения осложнений на фоне шока существенно снижается. В особенности это касается его ареактивного проявления.

Острый инфаркт миокарда — основная причина развития кардиогенного шока. Лечение кардиогенного шока проводится исключительно в условиях медицинского учреждения.
Почему возникают судороги икроножных мышц ночью, разберем в этой теме.
Видео на тему
http://neuro-logia.ru/zabolevaniya/simptomy-i-sindromy/rasstrojstva-soznaniya/aritmogennyj-shok.html
Кардиогенный шок – это всегда смертельный приговор? Как распознать патологию, принципы неотложной помощи больному
Кардиогенный шок – это тяжелое осложнение заболеваний сердечно-сосудистой системы, сопровождающееся нарушением сократительной способности сердечной мышцы и падением артериального давления. Как правило, кардиогенный шок развивается у больного на фоне тяжелой сердечной недостаточности, к которой приводят своевременно не вылеченные болезни сердца и коронарных сосудов.
Причины кардиогенного шока в большинстве случаев обусловлены закупоркой крупных ветвей легочной артерии кровяными сгустками, которые препятствуют полноценному кровообращению и вызывают тяжелую гипоксию органов.
К такому состоянию приводят:
- острый инфаркт миокарда;
- стеноз митрального клапана в острой форме;
- гипертрофическая кардиомиопатия в тяжелой форме;
- нарушения сердечного ритма;
- геморрагический шок (возникает при переливании не подходящей по группе или резусу крови);
- перикардит сдавливающего типа;
- разрыв перегородки между желудочками;
- септический шок, который спровоцировал нарушение работы миокарда;
- напряженный пневмоторакс;
- расслаивающаяся аневризма аорты или ее разрыв;
- выраженная тромбоэмболия легочной артерии;
- тампонада сердца.

Механизм развития кардиогенного шока
Для того, чтобы понять, что такое кардиогенный шок важно понимать механизм развития патологии, их несколько:
Классификация кардиогенного шока

В таблице представлены 4 формы кардиогенного шока:
Клинические признаки кардиогенного шока
На начальном этапе клинические проявления кардиогенного шока зависят от причины развития этого состояния:
- если кардиогенный шок обусловлен острым инфарктом миокарда, то первым симптомом данного осложнения будет сильная боль за грудиной и панический страх смерти;
- при нарушениях сердечного ритма по типу тахикардии или брадикардии на фоне развития осложнений больной будет жаловаться на боли в области сердца и ощутимые перебои в работе сердечной мышцы (то сердцебиение замедляется, то резко усиливается);
- при закупорке легочной артерии тромбами клинические симптомы кардиогенного шока проявляются в виде выраженной одышки.
На фоне резкого снижения артериального давления появляются сосудистые признаки кардиогенного шока:
- выступание холодного пота;
- резкая бледность кожи и синюшность губ;
- выраженная беспокойство, сменяющееся внезапной слабостью и заторможенностью;
- набухание вен на шее;
- одышка;
- сильный страх смерти;
- при тромбоэмболии легочной артерии у больного развивается мраморность кожи грудной клетки, шеи, головы.
Важно! При появлении подобных симптомов следует действовать очень быстро, так как прогрессирование клиники приводит к полной остановке дыхания, угнетению сознания и смерти.

Врач кардиолог оценивает тяжесть кардиогенного шока по нескольким показателям:
- параметрам артериального давления;
- продолжительности шокового состояния – момент от начала первых симптомов кардиогенного шока до обращения за медицинской помощью;
- выраженности олигурии.
В кардиологии выделяют 3 степени кардиогенного шока:
Диагностика
При появлении сильных болей за грудиной и страха смерти у пациента важно дифференцировать кардиогенный шок от инфаркта миокарда, аневризмы аорты и других патологических состояний.
Критериями для постановки диагноза являются:
- падение систолического давления до 90-80 мм рт ст;
- снижение диастолического давления до 40-20 мм рт ст;
- резкое уменьшение количества выделяемой мочи или полная анурия;
- сильное психическое возбуждение больного, которое внезапно сменяется апатией и заторможенностью;
- наличие признаков нарушения кровообращения в периферических сосудах – бледность кожи, синюшность губ, мраморность кожи, выступание холодного пота, похолодание конечностей, нитевидный пульс;
- спадание вен нижних конечностей.
Подтвердить диагноз и оценить критерии кардиогенного шока помогут ЭКГ, Эхо-КГ, ангиография.
Помощь при кардиогенном шоке
При появлении первых симптомов кардиогенного шока следует немедленно вызвать кардиологическую бригаду скорой помощи и приступать к оказанию доврачебных спасательных мер.
Неотложная помощь при кардиогенном шоке до приезда скорой заключается в следующем:
- успокоить больного;
- уложить его в постель и приподнять нижние конечности чуть выше уровня головы – таким образом, вы предупредите стремительное снижение давления;
- напоить сладким теплым чаем;
- обеспечить доступ свежего воздуха;
- расстегнуть пуговицы и избавиться от стесняющей грудную клетку одежды.
Важно! Больной может находиться в сильном возбуждении, вскакивать, порываться бежать, поэтому крайне важно не давать ему ходить – это предопределяет дальнейший прогноз.
Первая помощь при кардиогенном шоке по приезду бригады скорой помощи заключается в следующих действиях:

Уже в стационаре больному проводится интенсивная терапия:
- для нормализации трофики миокарда внутривенно капельно вливают растворы глюкозы с инсулином;
- для течения сердечной аритмии в раствор поляризующей смеси добавляют Мезатон, Лидокаин или Панангин;
- для устранения явлений ацидоза на фоне выраженной гипоксии органов и тканей больному внутривенно капельно вводятся растворы гидрокарбоната натрия – это поможет стабилизировать кислотно-щелочной баланс крови;
- при развитии атриовентрикулярной блокады начинают вводить Преднизолон, Эфедрин и дополнительно под язык дают таблетку Изадрина.
Помимо медикаментозного лечения пациенту устанавливают мочевой катетер, чтобы определить количество отделяемой мочи в сутки и обязательно подключают к кардиомонитору, который будет регулярно замерять параметры пульса и артериального давления.
Хирургическое лечение
При неэффективности медикаментозной терапии пациенту с кардиогенным шоком проводят хирургическое лечение:
Пациенты, которым поставлен диагноз кардиогенный шок, остаются в палате интенсивной терапии до момента стабилизации состояния и минования кризиса, после чего при благоприятном прогнозе их переводят в кардиологическое отделение, где продолжают лечение.
Развитие данного осложнения – это не всегда смертный приговор для больного. Очень важно своевременно вызвать скорую помощь и купировать болевой синдром.
http://cardio-help.ru/infarkt/kardiogennyj-shok-eto-596
Крайняя степень недостаточности сократительной функции сердца или кардиогенный шок: есть ли шансы?
При тяжелой недостаточности сократительной способности левого желудочка падает объем крови, выбрасываемый сердцем в артериальную сеть. Обычно он настолько мал, что не может быть компенсирован сопротивлением сосудов, и кровоснабжение всех органов снижается до критического минимума.
Такое состояние названо кардиогенным шоком. Его диагностируют при инфаркте миокарда, выраженном нарушении ритма, миокардите, а также при остром нарушении внутрисердечной гемодинамики при пороках. Пациентам требуется срочная врачебная помощь в стационарных условиях.
Читайте в этой статье
Причины развития кардиогенного шока
Развитие шока из-за неспособности сердца прокачивать кровь в артерии является основной причиной смерти от инфаркта миокарда. Но подобное осложнение бывает и при других болезнях сердца и сосудов:
- комбинированные пороки развития,
- миокардиопатии,
- воспаление миокарда,
- опухоль сердца,
- токсическое поражение сердечной мышцы,
- тяжелая аритмия,
- травма,
- закупорка легочной артерии тромбом или эмболом.
При возникновении шокового состояния на фоне инфаркта миокарда выделены такие факторы риска:
- пожилые пациенты,
- имеется сахарный диабет,
- обширная зона некроза, более 40% левого желудочка,
- трансмуральный инфаркт (проникает во всю стенку сердца),
- на ЭКГ есть нарушения в 8 или 9 отведениях,
- на ЭхоКГ обнаружена большая зона снижения движений стенки,
- повторный инфаркт с аритмией,
- тампонада сердца.
Рекомендуем прочитать статью об осложнениях инфаркта миокарда. Из нее вы узнаете о стадиях патологии и классификации ранних и поздних осложнений, методах лечения и профилактики.
А здесь подробнее о последствиях инфаркта, перенесенного на ногах.
Классификация патологии
В зависимости от причин кардиогенный шок может принимать форму рефлекторного, истинного и аритмического. Первая и последняя больше относятся к коллапсу, их течение легче, а шансы на восстановление гемодинамики гораздо выше.
Рефлекторный
Связан с болевым синдромом, раздражением рецепторов на задней стенке левого желудочка. Рефлекторно это вызывает падение артериального давления из-за резкого расширения сосудов. Считается самым легким из шоковых состояний, так как после купирования боли состояние пациентов быстро восстанавливается, растет давление крови. Опасен только в случае несвоевременной диагностики и отсутствия лечения инфаркта, способен перейти в истинный шок.
Истинный при инфаркте
Возникает при обширном некрозе миокарда, если площадь поражения близка к 40%, то реакция сердечной мышцы на сосудосуживающие препараты отсутствует. Такая патология названа ареактивным истинным кардиогенным шоком, для пациента практически не остается шансов на излечение.
Пониженное кровоснабжение органов приводит к таким последствиям:
- нарушению циркуляции крови,
- формированию тромбов в сосудах,
- понижению функционирования головного мозга,
- острой недостаточности печени и почек,
- образованию эрозий или язв в пищеварительном тракте,
- пониженному насыщению крови кислородом,
- застою в легочной системе,
- сдвигу реакции крови в кислую сторону.
Особенностью прогрессирования шока является образование «замкнутого круга»: низкое давление ухудшает кровоток в венечных сосудах, приводит к распространению области инфаркта, что вызывает падение сократительной функции и усиливает признаки шока.
Аритмический
Ослабление сердечной деятельности в таком случае возникает на фоне низкой или очень высокой частоты пульса. Это бывает при полной блокаде проведения сердечных импульсов от предсердий к желудочкам или при приступе желудочковой тахикардии, фибрилляции предсердий. Если удается нормализовать ритмичность сокращений, то можно восстановить основные гемодинамические показатели.
Симптомы развития шока
Больные при нарастании кардиогенного шока заторможены, но бывают краткие эпизоды двигательного возбуждения. Сознание постепенно ослабевает, имеются жалобы на головокружение, потемнение в глазах, частое и нерегулярное сердцебиение. Возникает боль за грудиной, холодный пот.
Кожные покровы бледнеют и приобретают синюшно-серый оттенок, ногти цианотичные, при надавливании белое пятно исчезает дольше 2 секунд. Пульс на запястье слабый или отсутствует, давление падает ниже 90 мм рт. ст. (систолическое), тоны сердца глухие, аритмия. Характерным признаком недостаточности сердечной деятельности является ритм галопа.
При тяжелом течении нарастают признаки отека легких:
- клокочущее дыхание;
- приступы удушья;
- кашель с мокротой розоватого цвета;
- сухие и мелкопузырчатые влажные хрипы в легких.
При образовании эрозий желудка и кишечника пальпация живота становится болезненной, возникают боли в эпигастральной области, рвота с кровью, застойные явления приводят к увеличению печени. Типичным проявлением шока является понижение выделения мочи.
Смотрите на видео о кардиогенном шоке и его проявлениях:
Методы диагностики
Главными признаками кардиогенного шока считают:
- систолическое давление до 90, а пульсовое – менее 20 мм рт. ст.,
- выделение мочи за час не превышает 20 мл,
- нарушение сознания,
- цианоз конечностей,
- слабый пульс,
- холодный пот.
ЭКГ при диагностике кардиогенного шока
Данные дополнительных методов исследования:
- Анализ крови – повышен билирубин, мочевина, креатинин. Гипергликемия (высокий уровень глюкозы) как декомпенсация или первые признаки сахарного диабета, реакция на выброс гормонов стресса.
- Коагулограмма – увеличена свертывающая активность крови.
- ЭКГ и ЭхоКГ – признаки обширного некроза сердечной мышцы.
Варианты лечения
Целью медицинской помощи при кардиогенном шоке является повышение артериального давления для того, чтобы не допустить гибели клеток жизненно важных органов.
Неотложная помощь
Введение препаратов для стабилизации кровообращения начинают еще до транспортировки больного в стационарное отделение и не прекращают до получения эффекта. Основными средствами для этого могут быть: Добутамин, Дофамин и Норадреналин. Одновременно проводится интенсивная обезболивающая и антиаритмическая терапия. Показаны ингаляции кислорода и окиси азота (снятие боли).
Лекарственная терапия
После поступления в палату интенсивной терапии или реанимацию продолжается введение сосудосуживающих препаратов, которое дополняется внутривенными инфузиями заменителей плазмы (Реополиглюкин, поляризующая смесь), инъекциями Гепарина, Преднизолона.
Для восстановления ритма используют чаще 10% раствор Лидокаина в дозе 100 — 120 мг, он помогает также повысить устойчивость миокарда к гипоксии. При помощи капельниц восстанавливают нарушение содержания электролитов крови и кислотно-щелочного баланса.
Хирургическое вмешательство
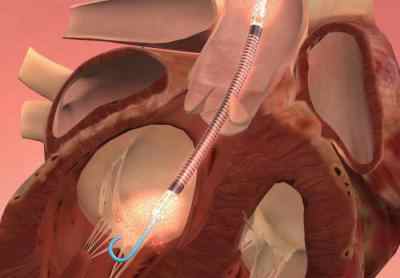
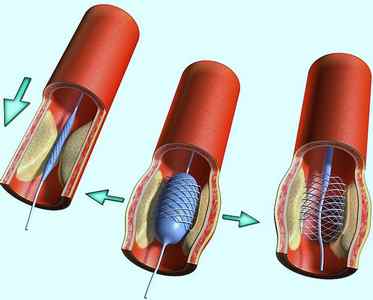
Если проведенная медикаментозная терапия оказалась мало результативной, а это встречается примерно в 80% случаев, то рекомендуется внутриартериальная баллонная контрпульсация. При этом методе в грудной отдел аорты через бедренную артерию проводится катетер, баллончик которого движется синхронно сокращениям сердца, усиливая его насосную функцию.
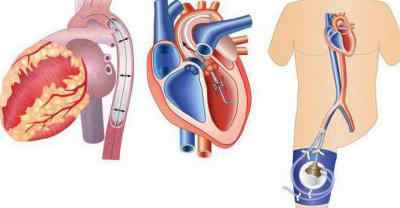
Основным средством, которое может существенно понизить риск смертельного исхода, является пластика коронарных артерий. При закупорке трех основных сосудов, питающих миокард, проводится срочное шунтирование.
Внутриартериальная баллонная контрпульсация при кардиогенном шоке
Наблюдение
Все лечебные мероприятия проводятся строго под контролем величин артериального давления, пульса, выделения мочи. При помощи катетера, введенного в легочную артерию, может быть определен такой показатель, как давление заклинивания легочных капилляров, по нему можно ориентироваться для оценки преднагрузки на сердечную мышцу. ЭхоКГ и ангиография позволяют исследовать объем сердечного выброса.
Благоприятный прогноз может быть при рефлекторном кардиогенном шоке в случае ликвидации болевого синдрома, или аритмогенном, после восстановления нормальных сердечных сокращений. Если шок возникает на фоне обширного поражения сердца, особенно в ареактивной форме, то смертность в таких случаях чрезвычайно высокая.
Рекомендуем прочитать статью о симптомах инфаркта миокарда у мужчин. Из нее вы узнаете о причинах развития патологии, классификации заболевания, методах лечения и профилактики.
А здесь подробнее о внезапной коронарной смерти.
Кардиогенный шок – это крайняя степень недостаточности сократительной функции сердца. Он осложняет течение обширного инфаркта, может быть вследствие болевого синдрома, аритмии. Проявления связаны со слабым поступлением крови из левого желудочка в артериальную сеть. Основной признак – систолический показатель давления ниже 90 мм рт. ст.
При истинном кардиогенном шоке на введение препаратов для сужения сосудов обычно отмечается слабая реакция, поэтому для спасения жизни пациента может потребоваться экстренная операция.
Применяются негликозидные кардиотоники для выведения из состояния шока, для возобновления работы сердца. Поскольку синтетические препараты довольно сильно влияют на организм, их применяют в условиях стационара. Существует определенная классификация кардиотоников.
Острая сосудистая недостаточность, или сосудистый коллапс, может возникнуть в любом возрасте, даже у самых маленьких. Причины могут заключаться в отравлении, обезвоживании, кровопотере и прочих. Симптомы стоит знать, чтобы отличить от обморока. Своевременная неотложная помощь спасет от последствий.
Зачастую аритмия и инфаркт неразрывно сопровождают друг друга. Причины появления тахикардии, мерцательной аритмии, брадикардии кроются в нарушении сократительной способности миокарда. При усилении аритмии проводится стентирование, а также купирование желудочковых аритмий.
В зависимости от времени наступления, а также сложности различают такие осложнения инфаркта миокарда: ранние, поздние, острого периода, частые. Их лечение непростое. Чтобы их избежать, поможет профилактика осложнений.
Если выявлена сердечная недостаточность, осложнения без лечения станут закономерным продолжением патологии. Особенно они опасны при хронической форме, поскольку при острой больше шансов на восстановление нормальной сердечной деятельности.
Существуют различные причины, из-за которых может развиться острая сердечная недостаточности. Также выделяют и формы, в том числе легочную. Симптомы зависят от первоначального заболевания. Диагностика сердца обширная, лечение необходимо начать незамедлительно. Только интенсивная терапия поможет избежать смерти.
Назначается препарат Дизапирамид не так часто, поскольку он сравнительно дорогой. Применение простое. Показания к назначению — аритмия. Инструкция указывает, что при беременности и наличия определенных заболеваний его применять нельзя. Есть более дешевые аналоги.
Показаниями для проведения баллонной контрпульсации становится подготовка к операции, а также другие проблемы с сердцем. Имеются противопоказания для введения внутриаортальной процедуры.
Еще у плода может быть диагностирована гипоплазия отделов сердца. Это тяжелый синдром сердечной недостаточности может быть как левых, так и правых отделов. Прогноз неоднозначный, у новорожденных будет несколько операций.







