Острая ишемическая болезнь сердца: причины
Острая ишемическая болезнь сердца
ИБС – аббревиатура, в которую включены патологии сердца, подразумевающие частичное или полное прекращение поступления крови в главный орган тела человека.
Прекращение подачи крови происходит из-за разных проблем, но при любой причине ишемия остается одним из главных состояний, чреватых летальным исходом.
Факторы, провоцирующие перебои циркуляции крови, возникают поодиночке или в комплексе:
- увеличение числа низкоплотных липопротеидов в крови, что повышает вероятность развития ишемия в пять раз;
- на фоне повышенного АД риск ишемии повышается соответственно повышению давления;
- часто острая ишемия миокарда провоцируется курением – чем больше сигарет выкуривает мужчина в возрасте 30-60 лет, тем больше риск ИБС;
- при избыточном весе и малой подвижности можно столкнуться с ишемией;
- болезни эндокринной системы, сбой углеводного обмена, сахарный диабет – это всё факторы, повышающие вероятность возникновения патологии сердца.
Формы ишемии
Все три известные формы ишемической болезни опасны и без своевременного лечения спасти человека не удастся:
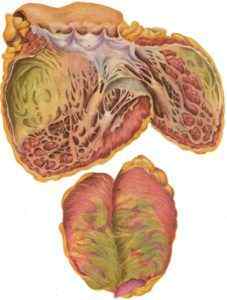
- внезапная коронарная смерть. Характеризуется острым проявлением ишемии и смертью в течение 6 часов. По мнению врачей, причиной становится разрозненность работы желудочков сердца. Патология фиксируется, когда нет других смертельно опасных болезней. ЭКГ в данном случае не дает нужно информации, хотя в большинстве случаев её не успевают сделать. При вскрытии обнаруживают обширный атеросклероз, поразивший все кровеносные сосуды. Тромбы обнаруживают в сосудах миокарда у половины умерших людей;
- острая очаговая дистрофия миокарда. После развития ишемии эта форма возникает спустя 6-18 часов. Выявить её можно с помощью ЭКГ. В течение 12 часов поврежденная сердечная мышцы может выпускать ферменты в кровоток. Главной причиной смерти становится сердечная недостаточность, фибрилляция, отсутствие биоэлектрической активности;
- инфаркт миокарда. Такое заболевание характеризуется некрозом мышцы сердца. После острой ишемии инфаркт можно выявить спустя сутки. Патология развивается поэтапно – сначала происходит некроз ткани, потом рубцевание. Инфаркт подразделяют на формы с учетом локализации и срока выявления. Последствиями такой формы ИБС становятся: аневризма, фибрилляция, сердечная недостаточность. Все перечисленные состояния могут привести к смерти.
Внезапная коронарная смерть
О такой патологии заходит речь, когда люди умирают без видимых причин, точнее на фоне признаков остановки сердца, если:
- смерть наступила в течение часа от начала неприятных симптомов;
- до приступа человек чувствовал себя стабильно и хорошо;
- нет обстоятельств, способных вызвать смерть (ушиб, удушение и пр.).
К причинам наступления внезапной сердечной смерти относят ИБС в разных проявлениях — разрастание сердечной мышцы и связанные с этим патологии, скопление жидкости в перикарде, сбой сократительных функций сердца, тромбоз легочной артерии, болезнь коронарных сосудов, врожденный порок, интоксикация, сбой обмена веществ и пр. В зоне риска находятся пациенты с сердечной недостаточностью, гипертонией, курильщики.
Одним из факторов внезапной коронарной смерти считается сложность выявления риска возникновения патологии. К сожалению, в 40% сама смерть и была симптомом болезни. На основании данных патологоанатомов, выявлено сильное сужение коронарных артерий. Заметно поражение кровеносных сосудов, утолщение их стенок, накопление жировых налетов. Нередко выявляется поражение эндотелия, закупорка просвета сосудов тромбами.
Как происходит приступ? Спазм возникает в венечных сосудах. В сердце не поступает нужный объем кислорода, в результате возникает острая ишемическая болезнь сердца , которая может окончиться внезапной смертью. На вскрытии инфаркт сердечной мышцы подтверждается в 10% случаев, поскольку его макроскопические симптомы будут заметны только через 24 часа и более. В этом состоит главное отличие разных форм ИБС.
Медики говорят о 2 причинах, от которых можно умереть при острой ишемии:
Электронный микроскоп позволяет увидеть, как через 30 минут после начала острой ишемии останавливается сердечное кровообращение. После этого ткани сердца претерпевают деформацию в течение 2-3 часов, а в метаболизме сердца выявляют значительные отклонения. Это ведет к электрической нестабильности и сбою сердечного ритма. Согласно данным статистики, в большинстве своем внезапные смерти как следствие ишемии происходят не в больнице, а там, где не было возможности вовремя оказать пострадавшему помощь.
Обострение состояния может случиться после сильного нервного потрясения либо физической перегрузки. Иногда внезапная коронарная смерть человека застает во сне. Предвестниками этого состояния будут:
- давящая боль в грудине на фоне сильного страха смерти;
- одышка и усталость, плохая работоспособность и нехорошее самочувствие за неделю до обострения состояния;
- когда желудочки сердца начнут работать вразнобой, это станет причиной слабости, головокружения, шумного дыхания;
- потеря сознания происходит из-за недостатка кислорода в мозгу;
- кожа становится холодной и бледно-серой;
- зрачки расширяются, не реагируют на раздражители;
- пульс в области сонной артерии не прощупывается;
- дыхание переходит в судорожное и останавливается примерно через 3 минуты.
Начало ишемии в данной форме требует срочной медицинской помощи. Необходимо сделать сердечно-легочную реанимацию, улучшить проходимость каналов дыхания, обеспечить принудительную подачу кислорода в легкие и сделать массаж сердца, чтобы поддержать кровообращение.
Лекарства при таком состоянии нужны, чтобы снять патологию, вызванную фибрилляцией желудочков или частым сердцебиением. Врач даст препараты, способные влиять на ионные мембраны сердца. Есть несколько групп лекарств, отличающихся по спектру действия:
- направленные на предотвращения нарушений в клетках и тканях сердца;
- способные ослабить тонус и чрезмерную возбудимость нервной системы;
- ингибиторы и блокаторы, действующие антиаритмически;
- для профилактики назначают антагонист калия, статины.
Если меры профилактики не дают ожидаемого результата, врачи прибегают к хирургическим методам:
- кардиостимуляторы имплантируются при брадиаритмии;
- дефибрилляторы имплантируют при желудочковой фибрилляции и тахикардии;
- катетер внедряют через кровеносные сосуды при синдроме возбуждения желудочков сердца.
Дистрофия миокарда
Такая форма ишемической болезни развивается на фоне нарушенного метаболизма и биохимических отклонений. Состояние относят к серьезным патологиям, но не выносят в отдельную болезнь. Несмотря на это, выраженные клинические проявления позволяют опознать именно это состояние, а не какое-либо другое. Дистрофию миокарда выявляют, когда подтверждаются нарушения циркуляции крови, в результате чего и развивается патологическое состояние. Очаговой дистрофией миокарда чаще болеют люди преклонного возраста и спортсмены.
К причинам, вызывающим очаговую дистрофию сердечной мышцы, относят болезни сердца (миокардит, ИБС, кардиомиопатию), а также патологические состояния в организме, развивающиеся вследствие гормональных сбоев, болезней нервной системы, тонзиллита, интоксикации, нарушения состава крови. Также дистрофию миокарда провоцирует злоупотребление лекарствами, болезнь дыхательной системы и щитовидки, чрезмерные физические нагрузки на протяжении долгого времени.
Иногда дистрофия миокарда протекает без ярких симптомов, в других случаях проявляет себя характерными признаками сердечной недостаточности. Это могут быть отечные суставы, одышка, слабость и нарушенное сердцебиение, боли в грудине после физических и психоэмоциональных нагрузок. Если не оказать вовремя помощь, клиническая картина становится ярче, боль разливается по всей грудине, становится интенсивной. Кожа больного краснеет, усиленно выделяется пот. На фоне приема алкоголя может развиться тахикардия, кашель, ощущение нехватки воздуха.
При легкой степени дистрофии миокарда достаточно лечения в поликлинике или условиях дневного стационара, госпитализация не обязательна. Целью помощи пациенту в первую очередь является установление причины патологии.
Если сбой вызван проблемами эндокринной системы, то назначают медикаменты, способные скорректировать их работу. Обычно это гормональные препараты.
При анемии пациенту прописывают витамины с железом. При тонзиллите в ход идут антибиотики. Когда причиной миодистрофии становятся стрессы, пациенты выписывают успокоительные средства, а дополнительно назначают кардиотропные лекарства, нормализующие кровообращение и питающие сердечную мышцу. Врач должен контролировать ход лечения и состояние пациента.
Инфаркт миокарда
По большей части такую форму ишемической болезни считают мужской проблемой, поскольку именно у мужчин инфаркт выявляют в 2 раза чаще, чем у женщин. Инфаркт является следствием запущенного атеросклероза, развивается на фоне постоянного повышенного давления (гипертонии). Другими провоцирующими факторами становятся: ожирение, курение, спиртные напитки в не лимитированном количестве, малая физическая активность. Иногда инфаркт – только первый симптом ишемии, а летальность от него составляет до 15%. Спасти человека от такой патологии можно, если реагировать правильно и вовремя. Смерть грозит человеку примерно через 18 часов от начала острой ишемии, и это время нужно потратить с пользой на оказание адекватной помощи.
Главная причина инфаркта – непроходимость сердечных артерий, вернее, коронарные сосуды перекрываются тромбами, которые образуются в месте атеросклеротических накоплений. Если тромб закупорит сосуд, это резко останавливает подачу крови к сердцу, а с ней – и воздуха. Без кислорода клетки миокарда не могут долго поддерживать жизнедеятельность. Примерно 30 минут сердечная мышца еще будет живой, после чего начинается некротический процесс. Длится отмирание клеток 3-6 часов. Исходя из размеров зоны поражения (некроза) врачи различают мелкоочаговый и крупноочаговый инфаркт, а еще трансмуральный – состояние, когда некроз поражает всё сердце.
Лечение нужно начинать незамедлительно. Если кто-то рядом испытывает долгую и сильную боль в грудине, на фоне этого кожа бледнеет и потеет, состояние предобморочное, то сразу нужно вызывать неотложку. Пока приедут врачи, больному нужно дать под язык таблетку нитроглицерина, 3-4 капли корвалола и разжевать аспирин.
Неотложка отвезет больного в реанимацию, где пациенту дадут обезболивающие препараты, понизят давление, нормализуют ритм сердечных сокращений и кровоток, устранят тромб. Если реанимация прошла успешно, за ней последует реабилитационный период, длительность которого определяется общим состоянием и возрастом пациента.
Общая схема лечения ишемии
При назначении лечения врач учитывая особенности каждой из клинических форм ишемической болезни, о которых было рассказано выше. Но есть и общие принципы действий в отношении пациентов с ИБС:
- лекарственная терапия;
- немедикаментозное лечение;
- реваскуляризация миокарда – операция, которая еще называется аортокоронарным шунтированием;
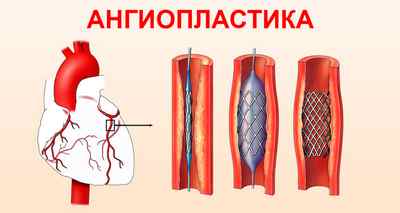
- эндоваскулярная методика (ангиопластика).
Немедикаментозная терапия подразумевает ряд мероприятий, направленных на коррекцию образа жизни пациента, выборе правильного питания. При разных проявлениях ишемии физическую активность рекомендуется снизить, поскольку при повышении активности миокард требует больше крови и кислорода. Если эта потребность не удовлетворяются в полной мере, возникает ишемия. Поэтому при любой форме болезни сразу рекомендуется ограничить нагрузки, а во время реабилитационного периода врач даст рекомендации относительно нормы нагрузок и постепенного наращивания их объема.
Рацион при ишемической болезни меняется, пациенту рекомендуется ограничить потребление питьевой воды в день и меньше солить пищу, поскольку это создает нагрузку на сердце. Чтобы затормозить атеросклероз и начать борьбу с избыточным весом нужно готовить блюда из низкожировой диеты. Нужно серьезно ограничить, а по возможности убрать из меню следующие продукты: животные жиры (жирное мясо, сало, сливочное масло), копчености и жареные блюда, быстрые углеводы (шоколад, конфеты, торты и сдобу).
Не набрать лишний вес поможет баланс между потребляемой энергией и её расходом. Таблицу калорийности продуктов можно держать всегда перед глазами. Чтобы снизить вес до определенного уровня, нужно создать дефицит между калориями, потребляемыми с пищей и расходом энергетических запасов. Этот дефицит для похудения должен быть равен примерно 300 килокалорий каждый день. Примерная цифра дается для тех, кто ведет обычную жизнь, при которой затрачивается до 2500 килокалорий на ежедневные дела. Если человек совсем мало двигается в силу состояния здоровья или элементарной лени, то он затрачивает меньше калорий, а значит, ему нужно создать больший дефицит.
Тем не менее, простым голоданием проблему не решить – так быстрее будут сгорать мышцы, а не жиры. И даже если весы показывают потерю килограмм, это уходит вода и мышечная ткань. Жиры легче и уходят они в последнюю очередь, если не двигаться. Поэтому минимальные физические нагрузки все же нужны, чтобы сжигать избыток жировых отложений и выводить вредные липиды из организма.
Что касается лекарств, при ишемии назначают антиагреганты, бетаадреноблокаторы и гипохолестеринемические средства. Если нет противопоказаний, в схему лечения подключают диуретики, нитраты, препараты против аритмии и другие лекарства с учетом состояния пациента.
Если медикаментозная терапия не дает эффекта и есть риск развития инфаркта, необходима консультация кардиохирурга и последующая операция. АКШ или аортокоронарное шунтирование проводится для восстановления участка, поврежденного ишемией, такая операция показана при резистентности к медикаментам, если состояние больного не изменяется или становится хуже, чем было. В ходе операции накладывается аутовенозный анастомоз на участке между аортой и коронарной артерией ниже участка, который сильно сужен или перекрыт. Таким образом удается создать новое русло, по которому кровь будет доставляться к пострадавшему участку. АКШ проводится на искусственном кровообращении или на работающем сердце.
Другим хирургическим способом лечения ИБС является ЧТКА – малоинвазивная хирургическая операция, представляющая собой чрескожную транслюминальную коронарную ангиопластику. В ходе операции суженный сосуд расширяют путем введения баллона, далее устанавливается стент, который будет каркасом для поддержания стабильного просвета в кровеносном сосуде.
Прогноз при ишемии
Состояние пациента после выявления и лечения ИБС зависит от многих факторов. К примеру, неблагоприятным считается ишемия на фоне повышенного давления, сахарного диабета, расстройств жирового обмена. В таких тяжелых случаях лечение способно замедлить прогрессирование ишемической болезни, но не остановить её.
Чтобы минимизировать риск возникновения ишемии нужно снизить влияние неблагоприятных факторов на сердце. Это известные рекомендации – исключить курение, не злоупотреблять спиртными напитками, избегать нервного перенапряжения.
Важно поддерживать оптимальную массу тела, ежедневно давать организму порцию посильных физических нагрузок, контролировать давление и питаться полезными продуктами. Простые рекомендации способны существенно изменить жизнь в лучшую сторону.
http://wmedik.ru/zabolevaniya/kardiologia/ostraya-ishemicheskaya-bolezn-serdca.html
Судебно-медицинский диагноз — ишемическая болезнь сердца
При исследовании трупов умерших скоропостижно от сердечнососудистых заболеваний необходимо учитывать рекомендации, содержащиеся в «Указаниях о порядке установления причины смерти при основных заболеваниях органов кровообращения» Минздрава СССР (Москва, 1989).
В них в качестве непосредственных причин смерти больных ишемической болезнью сердца (ИБС) названы: острая и хроническая недостаточность кровообращения, разрыв миокарда, внезапная коронарная смерть.
Внезапной коронарной смертью считается смерть, наступившая мгновенно или в период от 1 до 6 часов после начала сердечного приступа.
Основными причинами смерти больных ишемической болезнью являются её формы или заболевания:
— острая коронарная недостаточность,
— постинфарктный кардиосклероз (старый инфаркт миокарда),
Перечисленные формы ИБС в МКБ объединены под общим родовым понятием «Ишемическая болезнь сердца», поэтому в судебно-медицинском диагнозе родовое понятие ишемическая болезнь сердца не указывается, а констатируются конкретные её формы. Термином «острая коронарная недостаточность» определяется острое нарушение коронарного кровоснабжения, явившееся причиной смерти, но к моменту патологоанатомического исследования не проявившееся некрозом (инфарктом) миокарда.
Непосредственными причинами смерти больных гипертонической болезнью, симптоматической артериальной гипертонией являются:
— нарушение мозгового кровообращения (инсульт),
— острая недостаточность кровообращения,
— хроническая недостаточность кровообращения,
— острая недостаточность кровообращения как следствие развившегося инфаркта миокарда,
— хроническая почечная недостаточность, уремия,
В приложении к «Указаниям» приведены «Критерии установлений диагноза ишемической болезни сердца, гипертонической болезни, как заболеваний, явившихся причиной смерти», которые могут быть рекомендованы при диагностике данных нозологических форм.
Диагноз ишемической болезни сердца у умерших определяется при наличии любого из нижеперечисленных состояний:
а) инфаркта (некроза) миокарда вне зависимости от степени выраженности коронарного атеросклероза и наличия кардиосклероза;
б) тромбоза коронарной артерии сердца без макроскопически видимого инфаркта миокарда и вне зависимости от наличия кардиосклероза и степени выраженности коронарного атеросклероза;
в) постинфарктных рубцов;
г) атеросклеротического стеноза более чем на 50% просвета коронарных артерий без наличия очаговых изменений миокарда, если исключены все другие возможные причины смерти (травма, отравление, острые респираторные заболевания, миокардиты и др.). Окончательный диагноз ИБС в этих случаях устанавливается после микроскопического исследования. При этом в пользу ИБС свидетельствует наличие микроскопически выявляемых формирующихся очагов некроза миокарда.
Диагноз ИБС исключается в случаях, если инфаркт миокарда или кардиосклероз обусловлены травматическим повреждением сердца, первичной или метастатической опухолью сердца, различного генеза коронаритом (в частности, с поражением устьев артерии), миокардитами, миокардиопатиями, пороками развития коронарных артерий, тромбоэмболией сосудов сердца (например, при тромбоэндокардитах) и др.
При обнаружении у умершего злокачественной опухоли с метастазами и ишемической болезни сердца без острых проявлений (тромбоз коронарных артерий, инфаркт миокарда) в качестве основного заболевания указывается онкологическое заболевание; при наличии острых проявлений ИБС — заболевание сердца.
При наличии у умершего достаточно выраженных изменений в сердце и сосудах и содержании в крови 3,5% и более алкоголя основной причиной смерти следует считать отравление алкоголем вне зависимости от степени выраженности коронарною атеросклероза и наличия очаговых изменений миокарда.
При дифференциальной диагностике между ИБС и хроническим алкогольным поражением сердца следует учитывать следующие признаки, характерные для последнего: умеренно увеличенное (обычно до 500г.) дряблое сердце, в коронарных артериях преобладают плоские фиброзно-липидные бляшки, микроскопически выявляется атрофия мышечных волокон с избыточным накоплением в них липофусцина, очаговый миолиз, набухание и пролиферация эндотелия капилляров, сладжфеномен эритроцитов. В пользу хронического алкогольного поражения сердца могут свидетельствовать и косвенные признаки (определённые изменения печени, лёгких, мягких мозговых оболочек и др.).
Диагноз атеросклеротического кардиосклероза (как формы ишемической болезни сердца) в качестве основного заболевания, явившегося причиной смерти, определяется при наличии следующей морфологической картины:
— распространённых атеросклеротических изменений основных коронарных артерий и их ветвей,
— мелких очагов склероза миокарда (до 1 см в диаметре),
— фрагментации и контрактурных повреждений мышечных волокон,
— кровоизлияний в интиму основных коронарных артерий.
Чаще всего смерть больных атеросклеротическим кардиосклерозом наступает от острых форм ишемической болезни сердца, патологоанатомические признаки которой см. выше. При наличии атеросклеротического кардиосклероза смерть может наступить и в результате хронической недостаточности кровообращения, морфологически проявляющейся застоем по большому и малому кругам кровообращения, дегенеративными изменениями печени, лёгких, почек и т.д.
Заключение
В заключении «Акта судебно-медицинского исследования трупа» так же, как и в выводах «Заключения» со ссылкой на использованные данные (результаты судебно-медицинского исследования трупа, данные лабораторных и иных методов исследования) приводятся развёрнутые, обоснованные ответы на вопросы, поставленные на разрешение эксперта при исследовании или экспертизе трупа.
http://polechimsa.ru/sudebka/sudebno-meditsinskiy-diagnoz-ishemicheskaya-bolezn-serdtsa
Ишемическая болезнь сердца
Ишемическая болезнь сердца (ИБС) – органическое и функциональное поражение миокарда, вызванное недостатком или прекращением кровоснабжения сердечной мышца (ишемией). ИБС может проявляться острыми (инфаркт миокарда, остановка сердца) и хроническими (стенокардия, постинфарктный кардиосклероз, сердечная недостаточность) состояниями. Клинические признаки ИБС определяются конкретной формой заболевания. ИБС является самой распространенной в мире причиной внезапной смерти, в том числе лиц трудоспособного возраста.
Ишемическая болезнь сердца
Ишемическая болезнь сердца является серьезнейшей проблемой современной кардиологии и медицины в целом. В России ежегодно фиксируется около 700 тыс. смертей, вызванных различными формами ИБС, в мире смертность от ИБС составляет около 70%. Ишемическая болезнь сердца в большей степени поражает мужчин активного возраста (от 55 до 64 лет), приводя к инвалидности или внезапной смерти.
В основе развития ИБС лежит дисбаланс между потребностью сердечной мышцы в кровоснабжении и фактическим коронарным кровотоком. Этот дисбаланс может развиваться в связи с резко возросшей потребностью миокарда в кровоснабжении, но недостаточном его осуществлении, либо при обычной потребности, но резком снижении коронарного кровообращения. Дефицит кровоснабжения миокарда особенно выражен в случаях, когда коронарный кровоток снижен, а потребность сердечной мышцы в притоке крови резко возрастает. Недостаточное кровоснабжение тканей сердца, их кислородное голодание проявляется различными формами ишемической болезни сердца. В группу ИБС входят остро развивающиеся и хронически протекающие состояния ишемии миокарда, сопровождающиеся последующими его изменениями: дистрофией, некрозом, склерозом. Эти состояния в кардиологии рассматриваются, в том числе, и в качестве самостоятельных нозологических единиц.
Причины и факторы риска ишемической болезни сердца
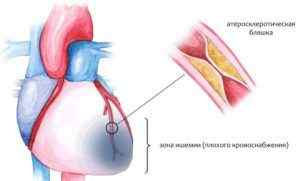
Подавляющее большинство (97-98%) клинических случаев ИБС обусловлено атеросклерозом коронарных артерий различной степени выраженности: от незначительного сужения просвета атеросклеротической бляшкой до полной сосудистой окклюзии. При 75%-ном коронаростенозе клетки сердечной мышцы реагируют на недостаток кислорода, и у пациентов развивается стенокардия напряжения.
Другими причинами, вызывающими ИБС, служат тромбоэмболия или спазм венечных артерий, развивающиеся обычно на фоне уже имеющегося атеросклеротического поражения. Кардиоспазм усугубляет обструкцию коронарных сосудов и вызывает проявления ишемической болезни сердца.
К факторам, способствующим возникновению ИБС, относятся:
Способствует развитию атеросклероза и увеличивает риск ишемической болезни сердца в 2-5 раз. Наиболее опасными в плане риска ИБС являются гиперлипидемии типов IIа, IIб, III, IV, а также уменьшение содержания альфа-липопротеинов.
Артериальная гипертония увеличивает вероятность развития ИБС в 2-6 раз. У пациентов с систолическим АД = 180 мм рт. ст. и выше ишемическая болезнь сердца встречается до 8 раз чаще, чем у гипотоников и людей с нормальным уровнем артериального давления.
По различным данным, курение сигарет увеличивает заболеваемость ИБС в 1,5-6 раз. Летальность от ишемической болезни сердца среди мужчин 35-64 лет, выкуривающих 20-30 сигарет ежедневно, в 2 раза выше, чем среди некурящих той же возрастной категории.
Физически малоактивные люди рискуют заболеть ИБС в 3 раза больше, чем лица, ведущие активный образ жизни. При сочетании гиподинамии с избыточной массой тела этот риск возрастает в разы.
- нарушение толерантности к углеводам
При сахарном диабете, в т. ч. латентном, риск заболеваемости ишемической болезнью сердца увеличивается в 2-4 раза.
К факторам, создающим угрозу развития ИБС следует также отнести отягощенную наследственность, мужской пол и пожилой возраст пациентов. При сочетании нескольких предрасполагающих факторов, степень риска в развитии ишемической болезни сердца существенно возрастает.
Причины и скорость развития ишемии, ее длительность и выраженность, исходное состояние сердечно-сосудистой системы индивидуума определяют возникновение той или иной формы ишемической болезни сердца.
Классификация ишемической болезни сердца
В качестве рабочей классификации, по рекомендации ВОЗ (1979 г.) и ВКНЦ АМН СССР (1984 г.), кардиологами-клиницистами используется следующая систематизация форм ИБС:
1. Внезапная коронарная смерть (или первичная остановка сердца) – внезапно развившееся, непредвиденное состояние, в основе которого предположительно лежит электрическая нестабильность миокарда. Под внезапной коронарной смертью понимается мгновенная или наступившая не позднее 6 часов после сердечного приступа смерть в присутствии свидетелей. Выделяют внезапную коронарную смерть с успешной реанимацией и с летальным исходом.
- стенокардия напряжения (нагрузки):
- спонтанная стенокардия (син. особая, вариантная, вазоспастическая, стенокардия Принцметала)
3. Безболевая форма ишемии миокарда.
- крупноочаговый (трансмуральный, Q-инфаркт);
- мелкоочаговый (не Q-инфаркт);
6. Нарушения сердечной проводимости и ритма (форма).
7. Сердечная недостаточность (форма и стадии).
В кардиологии существует понятие «острого коронарного синдрома», объединяющего различные формы ишемической болезни сердца: нестабильную стенокардию, инфаркт миокарда (с Q-зубцом и без Q-зубца). Иногда в эту же группу включают и внезапную коронарную смерть, вызванную ИБС.
Симптомы ишемической болезни сердца
Клинические проявления ИБС определяются конкретной формой заболевания (смотри инфаркт миокарда, стенокардия). В целом ишемическая болезнь сердца имеет волнообразное течение: периоды стабильно нормального самочувствия чередуются с эпизодами обострения ишемии. Около 1/3 пациентов, особенно с безболевой ишемией миокарда, совсем не ощущают наличия ИБС. Прогрессирование ишемической болезни сердца может развиваться медленно, десятилетиями; при этом могут изменяться формы заболевания, а стало быть, и симптомы.
К общим проявлениям ИБС относятся загрудинные боли, связанные с физическими нагрузками или стрессами, боли в спине, руке, нижней челюсти; одышка, усиленное сердцебиение или ощущение перебоев; слабость, тошнота, головокружение, помутнение сознания и обмороки, чрезмерная потливость. Нередко ИБС выявляется уже на стадии развития хронической сердечной недостаточности при появлении отеков на нижних конечностях, выраженной одышке, заставляющей пациента принимать вынужденное сидячее положение.
Перечисленные симптомы ишемической болезни сердца обычно не встречаются одновременно, при определенной форме заболевания наблюдается преобладание тех или иных проявлений ишемии.
Предвестниками первичной остановки сердца при ишемической болезни сердца могут служить приступообразно возникающие ощущения дискомфорта за грудиной, страх смерти, психоэмоциональная лабильность. При внезапной коронарной смерти пациент теряет сознание, происходит остановка дыхания, отсутствует пульс на магистральных артериях (бедренных, сонных), не прослушиваются тоны сердца, расширяются зрачки, кожные покровы становятся бледно-сероватого оттенка. Случаи первичной остановки сердца составляют до 60% летальных исходов ИБС, преимущественно на догоспитальном этапе.
Осложнения ишемической болезни сердца
Гемодинамические нарушения в сердечной мышце и ее ишемические повреждения вызывают многочисленные морфо-функциональные изменения, определяющие формы и прогноз ИБС. Результатом ишемии миокарда являются следующие механизмы декомпенсации:
- недостаточность энергетического метаболизма клеток миокарда – кардиомиоцитов;
- «оглушенный» и «спящий» (или гибернирующий) миокард – формы нарушения сократимости левого желудочка у пациентов с ИБС, имеющие преходящий характер;
- развитие диффузного атеросклеротического и очагового постинфарктного кардиосклероза – уменьшение количества функционирующих кардиомиоцитов и развитие на их месте соединительной ткани;
- нарушение систолической и диастолической функций миокарда;
- расстройство функций возбудимости, проводимости, автоматизма и сократимости миокарда.
Перечисленные морфо-функциональные изменения миокарда при ИБС приводят к развитию стойкого снижения коронарного кровообращения, т. е. сердечной недостаточности.
Диагностика ишемической болезни сердца
Диагностику ИБС осуществляют кардиологи в условиях кардиологического стационара или диспансера с использованием специфических инструментальных методик. При опросе пациента выясняются жалобы и наличие характерных для ишемической болезни сердца симптомов. При осмотре определяются наличие отеков, цианоза кожных покровов, шумов в сердце, нарушений ритма.
Лабораторно-диагностические анализы предполагают исследование специфических ферментов, повышающихся при нестабильной стенокардии и инфаркте (креатинфосфокиназы (в течение первых 4—8 часов), тропонина-I (на 7—10 сутки), тропонина-Т (на 10—14 сутки), аминотрансферазы, лактатдегидрогеназы, миоглобина (в первые сутки)). Эти внутриклеточные белковые ферменты при разрушении кардиомиоцитов высвобождаются в кровь (резорбционно-некротический синдром). Также проводится исследование уровня общего холестерина, липопротеидов низкой (атерогенных) и высокой (антиатерогенных) плотности, триглицеридов, сахара крови, АЛТ и АСТ (неспецифических маркеров цитолиза).
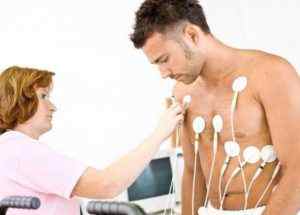
Важнейшим методом диагностики кардиологических заболеваний, в т. ч. ишемической болезни сердца, является ЭКГ – регистрация электрической активности сердца, позволяющая обнаружить нарушения нормального режима работы миокарда. ЭхоКГ – метод УЗИ сердца позволяет визуализировать размеры сердца, состояние полостей и клапанов, оценить сократимость миокарда, акустические шумы. В некоторых случаях при ИБС проводят стресс эхокардиографию – ультразвуковую диагностику с применением дозированной физической нагрузки, регистрирующую ишемию миокарда.
В диагностике ишемической болезни сердца широко используются функциональные пробы с нагрузкой. Они применяются для выявления ранних стадий ИБС, когда нарушения еще невозможно определить в состоянии покоя. В качестве нагрузочных тестов используются ходьба, подъем по лестнице, нагрузки на тренажерах (велотренажере, беговой дорожке), сопровождающиеся ЭКГ-фиксацией показателей работы сердца. Ограниченность применения функциональных проб в ряде случаев вызвана невозможностью выполнения пациентами требуемого объема нагрузки.
Холтеровское суточное мониторирование ЭКГ предполагает регистрацию ЭКГ, выполняемую в течение суток и выявляющую периодически возникающие нарушения в работе сердца. Для исследования используется портативный аппарат (холтеровский монитор), фиксируемый на плече или поясе пациента и снимающий показания, а также дневник самонаблюдения, в котором пациент отмечает по часам свои действия и происходящие изменения в самочувствии. Полученные в ходе мониторирования данные обрабатываются на компьютере. ЭКГ-мониторирование позволяет не только выявить проявления ишемической болезни сердца, но также причины и условия их возникновения, что особенно важно в диагностике стенокардии.
Чрезпищеводная электрокардиография (ЧПЭКГ) позволяет детально оценить электрическую возбудимость и проводимость миокарда. Суть метода состоит во введении датчика в пищевод и регистрации показателей работы сердца, минуя помехи, создаваемые кожными покровами, подкожно-жировой клетчаткой, грудной клеткой.
Проведение коронарографии в диагностике ишемической болезни сердца позволяет контрастировать сосуды миокарда и определять нарушения их проходимости, степень стеноза или окклюзии. Коронарография используется для решения вопроса об операции на сосудах сердца. При введении контрастного вещества возможны аллергические явления, в т. ч. анафилаксия.
Лечение ишемической болезни сердца
Тактика лечения различных клинических форм ИБС имеет свои особенности. Тем не менее, можно обозначить основные направления, применяемые для лечения ишемической болезни сердца:
- немедикаментозная терапия;
- лекарственная терапия;
- проведение хирургической реваскуляризации миокарда (аорто-коронарного шунтирования);
- применение эндоваскулярных методик (коронарной ангиопластики).
К немедикаментозной терапии относятся мероприятия по коррекции образа жизни и питания. При различных проявлениях ИБС показано ограничение режима активности, т. к. при физической нагрузке происходит увеличение потребности миокарда в кровоснабжении и кислороде. Неудовлетворенность этой потребности сердечной мышцы фактически и вызывает проявления ИБС. Поэтому при любых формах ишемической болезни сердца ограничивается режим активности пациента с последующим постепенным расширением его во время реабилитации.
Диета при ИБС предусматривает ограничение приема воды и соли с пищей для снижения нагрузки на сердечную мышцу. С целью замедления прогрессирования атеросклероза и борьбы с ожирением также назначается низкожировая диета. Ограничиваются, а по возможности, исключаются следующие группы продуктов: жиры животного происхождения (сливочное масло, сало, жирное мясо), копченая и жареная пища, быстро всасывающиеся углеводы (сдобная выпечка, шоколад, торты, конфеты). Для поддержания нормального веса необходимо соблюдать баланс между потребляемой и расходуемой энергией. При необходимости снижения веса дефицит между потребляемыми и расходуемыми энергозапасами должен составлять минимум 300 кКл ежедневно, с учетом, что за сутки при обычной физической активности человек тратит около 2000—2500 кКл.
Лекарственная терапия при ИБС назначается по формуле «A-B-C»: антиагреганты, ?-адреноблокаторы и гипохолестеринемические препараты. При отсутствии противопоказаний возможно назначение нитратов, диуретиков, антиаритмических препаратов и др. Отсутствие эффекта от проводимой лекарственной терапии ишемической болезни сердца и угроза развития инфаркта миокарда являются показанием к консультации кардиохирурга для решения вопроса об оперативном лечении.
К хирургической реваскуляризации миокарда (аортокоронарное шунтирование — АКШ) прибегают с целью восстановления кровоснабжения участка ишемии (реваскуляризации) при резистентности к проводимой фармакологической терапии (например, при стабильной стенокардии напряжения III и IV ФК). Суть метода АКШ заключается в наложении аутовенозного анастомоза между аортой и пораженной артерией сердца ниже участка ее сужения или окклюзии. Тем самым создается обходное сосудистое русло, доставляющее кровь к участку ишемии миокарда. Операции АКШ могут проводиться с использованием искусственного кровообращения или на работающем сердце. К малоинвазивным хирургическим методикам при ИБС относится чрескожная транслюминальная коронарная ангиопластика (ЧТКА) – баллонное «расширение» стенозированного сосуда с последующей имплантацией каркас-стента, удерживающего достаточный для кровотока просвет сосуда.
Прогноз и профилактика ишемической болезни сердца
Определение прогноза при ИБС зависит от взаимосвязи различных факторов. Так неблагоприятно сказывается на прогнозе сочетание ишемической болезни сердца и артериальной гипертонии, тяжелых расстройств липидного обмена и сахарного диабета. Лечение может лишь замедлить неуклонное прогрессирование ИБС, но не остановить ее развитие.
Самой эффективной профилактикой ИБС является снижение неблагоприятного воздействия факторов угрозы: исключение алкоголя и табакокурения, психоэмоциональных перегрузок, поддержание оптимальной массы тела, занятия физкультурой, контроль АД, здоровое питание.
http://www.krasotaimedicina.ru/diseases/zabolevanija_cardiology/ischemic_heart
Ишемическая болезнь сердца в острой форме
Основной причиной внезапного наступления смерти является острая ишемическая болезнь сердца. К ИБС относятся все сердечно-сосудистые заболевания, в ходе которых частично или полностью нарушается поступление крови к миокарду:
- cтенокардия;
- инфаркт миокарда;
- атеросклеротический кардиосклероз;
- артериальная гипертензия.
Во время поражения коронарной артерии снижается уровень кровотока, к миокарду поступает мало необходимых элементов и кислорода. Происходит это, потому что холестериновые бляшки сужают или закупоривают просвет сердечных сосудов.
Факторы и причины
Острая ишемия сердца не возникает на ровном месте. Риск развития заболевания возрастает в следующих случаях:
- Человек имеет вредные привычки (в частности, никотиновая зависимость).
- Больной страдает сахарным диабетом или артериальной гипертонией.
- Имеют место частые стрессы, эмоциональное напряжение.
- Пациент ведет малоподвижный образ жизни и неправильно питается, из-за чего у него появляется ожирение.
ИБС может быть наследственной. По статистическим данным, заболевание чаще встречается у мужчин возрастом после 45-50 лет. Это обусловлено тем, что половые гормоны женщин защищают сосуды от поражения атеросклерозом. Во время климакса женский гормональный фон меняется, и риск ишемической болезни сердца возрастает.
Классификация
Ишемическая болезнь бывает острой и хронической. Течение заболевания зависит от степени выраженности кислородной недостаточности и от ее продолжительности.
Человек может страдать сразу от нескольких сердечных патологий: к примеру, аритмия со стенокардией, на фоне которых случается инфаркт.
Симптоматика

Симптомы болезни зависят от ее формы. При «немой» (бессимптомной) разновидности пациент долгое время не ощущает никакого дискомфорта и болей. При стенокардии напряжения человек чувствует болезненность и давление в области сердца, эти симптомы могут охватить всю левую сторону тела и чувствоваться в нижней челюсти, шейном отделе, плече, предплечье, кисти, лопатке. Такую боль можно описать так: человеку кажется, словно тяжелые предметы, положили ему на грудь. Во время ходьбы и подъема по лестнице больного мучает одышка.
При аритмической форме у больного присутствует одышка, сердцебиение становится быстрым и ощутимым, будто сердце сейчас выпрыгнет наружу. Сократительные ритмы нарушены, могут быть перебои. Боль бывает разной интенсивности, давящей, жгучей, сжимающей, душащей. Облегчение приносит «Нитроглицерин».
При инфаркте миокарда у человека случается острый приступ болевого синдрома, похожий на боль во время стенокардии, только намного сильнее. В случае развития некротических процессов в сердечной мышце боль не устраняется с помощью таблеток «Нитроглицерина».
На начальной стадии острой ишемии миокарда болевой синдром исчезает, если убрать факторы, которые ей поспособствовали. К примеру, если боль началась при быстром передвижении, то достаточно остановиться и отдохнуть. Со временем этот трюк перестает срабатывать, а боль начинает возникать не только во время физических нагрузок, но и в спокойном состоянии.
Течение заболевания
Ишемическая болезнь необратима. На сегодняшний момент в медицине нет методов, позволяющих полностью излечить пациента от данного заболевания. Благодаря лечению, можно немного замедлить развитие болезни и держать под контролем ее течение. Постепенно поражается не только сердце, но и почки, головной мозг, поджелудочная железа. Ишемия проходит следующие основные этапы развития:
- Бессимптомная стадия. Пациент чувствует себя хорошо, но в сосудах начинает откладываться холестерин, который пока не закрывает их просвет и не мешает движению крови.
- Первые предвестники — повышение сахара и давления. Холестериновые бляшки, разрастаясь, закрывают половину сосудистого просвета. Миокард начинает менять структуру, что становится причиной его недостаточности.
- Нарастающие симптомы таковы: появляются проблемы с дыханием, сердцебиение нарушает свой ритм, человек испытывает болевой синдром в грудной полости. Во время ультразвукового исследования заметно расширенное сердце и истощенный миокард. Артерии и вены существенно сужаются.

- Последняя стадия. Сердце очень плохо выполняет свою прямую функцию (перекачивание крови), появляется отечность конечностей, присутствует мерцательная аритмия. Артериальное давление внезапно повышается. Сильные болезненные ощущения появляются даже во время получения небольших физических нагрузок и в спокойном состоянии.
Во время всех стадий, но в чаше при двух последних, есть риск, что возникнет инфаркт или внезапная остановка сердца. Некроз миокарда всегда становится причиной очень быстрого прогрессирования ишемии.
Осложнения
Самым опасным осложнением заболевания является острая сердечная недостаточность, из-за которой может случиться коронарная смерть (мгновенная или в течение шести часов после начала боли или нарушения ритма). От данного осложнения при ИБС умирают приблизительно 75% больных людей. Очень рискуют пациенты, которые полноценно не обследовались или пренебрегли врачебной помощью.
Среди других осложнений заболевания можно выделить инфаркт миокарда, а так же хроническую сердечную недостаточность, возникающую из-за неспособности сердца качать кровь с необходимой скоростью. Во время этого оно само не получает достаточное количество кислорода и полезных элементов, из-за чего у пациента появляется одышка, отеки, приступы сердцебиения и слабость.
Диагностика
При возникновении симптомов ИБС, стоит посетить кардиолога. Доктор выслушает жалобы, уточнит, как часто случаются приступы, какой они интенсивности и где локализуется боль. Обязательным в процессе обследования будет проведение электрокардиографического исследования, в дополнение может быть назначен холтеровский мониторинг, который в течение суток непрерывно регистрирует сократительную динамику сердца на ЭКГ. С помощью полученного результата ЭКГ врач сможет определить:
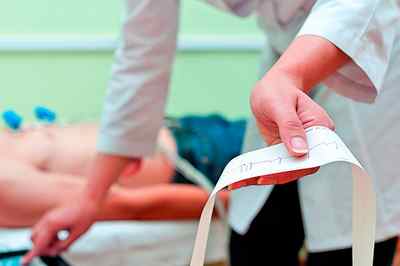
- дату события;
- артерию, стеноз которой является причиной ишемии;
- оценить степень поражения миокарда;
- определить доминантную коронарную артерию;
- размер артериального сегмента;
- локализацию, объем и степень коронарного стеноза;
- наличие коллатеральных сосудов.
Какие Экг признаки характерны для острой ишемии миокарда? Очаговое нарушение кровотока ведет к гипоксии отдельной области сердечной мышцы и дисметаболизму. Как результат наблюдается изменение биоэлектрической активности, происходит явление реполяризации. На кардиограмме это отражается сменой полярности Т-зубца, меняется его форма и амплитуда. Длительное протекание ишемии с ярко выраженными симптомами вызывает дистрофию миокарда, при этом сегмент ST смещается вверх или вниз по отношению к изолинии. Но в этом случае еще принято говорить об обратимой форме заболевания.
Чтобы исключить пороки сердца и сосудов, проводится компьютерная томография. В диагностике не обойтись без исследований с помощью селективной коронографии, сцинтиграфии миокарда. Делаются нагрузочные и фармакологические пробы, ультразвуковая эхокардиография и сдается анализ на холестерин.
Терапия при заболевании направлена на увеличение доставки кислорода к сердцу или на снижение потребности миокарда в этом элементе. Она может быть консервативной или хирургической. Медикаментозное лечение заключает в себе прием таких препаратов:
- бета-адреноблокаторов;
- «Нитроглицерина» (если требуется купировать острый приступ);
- нитратов, имеющих пролонгированный эффект;
- блокаторов кальциевых каналов.
При высоком уровне холестерина кардиолог назначает ацетилсалициловую кислоту в небольших дозах, которая предупреждает образование тромбов.
Если консервативное лечение не дает должного эффекта, доктора проводят оперативное лечение: делают ангиопластику просвета сосудов через кожу (вводят стент, который сохраняет возобновленный просвет) и прибегают к аортокоронарному шунтированию (накладывают шунты рядом с пораженными участками коронарных артерий). В качестве шунта врачи используют личные вены пациента (чаще подкожную бедренную вену) или внутреннюю грудную артерию.
Профилактика
Так как нарушения в кровоснабжении миокарда чаще всего происходят из-за атеросклероза сердечных сосудов, то и профилактика должна быть направлена на то, чтоб не допустить этого заболевания.
Человеку, находящемуся в зоне риска (пожилым мужчинам, курильщикам, людям с ожирением), следует придерживаться диеты, в которой жиры и холестерин содержаться в минимальных количествах. Лучше не есть жирные мясные и молочные блюда, а также субпродукты. Животные жиры лучше всего поменять на растительные.
Доктора советуют кушать большое количество морепродуктов, овощей и фруктов с высоким содержанием клетчатки. При подозрении на начало болезни кардиолог может назначить гиполипидемические средства.
Положительный эффект имеет отказ от никотина, так как 20% от всех коронарных смертей при ишемии провоцируются курением. Специальные кардиотренировки и свежий воздух в разы уменьшают вероятность заболевания.
http://mirkardio.ru/dekompensaciya-serdca/ishemicheskaya-bolezn-serdtsa-ostraya.html
Что такое острая ишемическая болезнь сердца
Сердечные патологии с полностью или частично нарушенным кровоснабжением сердечной мышцы называются ишемической болезнью сердца (ИБС).
Возникает это состояние из-за проблем с коронарным кровообращением, когда в сосудах сердечной мышцы нарушается кровоток.
У данной болезни неутешительная статистика, так как она является одной из главных причин внезапного летального исхода.
- Вся информация на сайте носит ознакомительный характер и НЕ ЯВЛЯЕТСЯ руководством к действию!
- Поставить ТОЧНЫЙ ДИАГНОЗ Вам может только ВРАЧ!
- Убедительно просим Вас НЕ ЗАНИМАТЬСЯ самолечением, а записаться к специалисту!
- Здоровья Вам и Вашим близким!
Причины развития ИБС
Неуточненная острая ишемическая болезнь сердца возникает из-за факторов, негативно воздействующих на поступление крови в сердечную мышцу одновременно с нескольких сторон. К примеру, вместе с закупоркой коронарных сосудов возникают судороги, и ухудшается кровоток, что чревато образованием тромбов и мешает качественной терапии.
Заболевание могут провоцировать следующие причины:
- в крови становится больше низкоплотных липопротеидов – вероятность развития патологии увеличивается в пять раз;
- при гипертонии риск возникновения ИБС равен росту систолического давления;
- одной из самых распространенных причин является курение; в зоне риска мужчины от 30 до 60 лет, чем больше выкуривается в день сигарет, тем выше вероятность возникновения болезни;
- лишний вес и малоактивный образ жизни тоже приводят к ишемической болезни;
- в четыре раза увеличивается риск заболевания болезни эндокринной системы, сахарный диабет и проблемы с обменом углеводов.

На протяжении нескольких десятилетий определение и терапия ИБС остается актуальной государственной задачей
Формы острой ишемической болезни сердца
Выделяют три формы недуга, каждая из которых одинаково опасна для жизни и без медицинского вмешательства может закончиться летальным исходом:
- Согласно данным Всемирной организации здравоохранения, если смерть наступила в течение шести часов после начала острой ишемии, диагностирую данную форму заболевания. Предполагается, что развивается она из-за разрозненной работы желудочков.
- Такая форма патологии фиксируется, только когда отсутствуют другие серьезные заболевания, способные вызвать смерть.
- Электрокардиограмму в большинстве клинических ситуаций не успевают сделать, но она редко оказывается информативной. Вскрытие показывает тяжелый и обширный атеросклероз, который поражает практически все артерии. У половины умерших людей обнаруживают тромбы в сосудах миокарда.
- Обнаружить неправильную работу желудочков можно только с применением сложных микроскопических анализов (например, окраска по Рего).
- Фибрилляция может возникнуть под воздействием метаболических и электролитных нарушений. Когда в клетках, отвечающих за проводящую функцию, наблюдаются изменения, повышается количество внеклеточного калия, накапливаются аритмогенные вещества и т. д.
- Проявление этой формы после развития сильной ишемии может возникнуть через 6-18 часов. Диагностируют ее согласно результатам электрокардиограммы.
- На протяжении двенадцати часов ферментные субстанции из поврежденной сердечной мышцы могут попадать в кровяной состав.
- Среди главных причин летального исхода выделяют сердечную недостаточность, отсутствие биоэлектрической активности и нарушение желудочковой координации (фибрилляция).
- Характеризуется полным отмиранием мышечного слоя, которое определяют макро и микроскопически. Для развития инфаркта хватает чуть меньше суток после начала острой ишемии сердца – от 18 до 24 часов.
- Инфаркт может протекать некоторое время, проходя две стадии: некроз и рубцевание. Классифицируется по месторасположению и времени возникновения.
- Данная форма интенсивной ИБС может иметь последствия в виде сердечной недостаточности, фибрилляции желудочков, аневризма, сократительной дисфункции и т. д. Каждое из этих последствий грозит летальным исходом.
Каким должно быть правильное питание и как сформировать правильное меню — ответы тут.
Внезапная сердечная (коронарная) смерть
К данной форме острой ишемической болезни сердца относятся признаки, свидетельствующие о внезапном прекращении работы органа:
- летальный исход наступил через час после появления первых опасных признаков;
- прежде состояние больного было стабильным и удовлетворительным;
- отсутствуют обстоятельства, способствующие вызвать смерть по иным причинам (ушибы насилие, прочие угрожающие жизни болезни).
Если летальный исход наступил через несколько часов (от 1 до 6) после развития ишемии, диагностируют внезапную сердечную смерть (ВСС). Она имеет место только в том случае, если жизни больного не угрожали другие заболевания и насильственное воздействие.
- Примерно 90% случаев – это последствия ИБС. Летальный исход может быть вызван разными клиническими исходами недуга, даже когда оказывается единственным его симптомом.
- Увеличение массы сердечной мышцы и развивающиеся на этом фоне болезни.
- Запущенные формы сердечной недостаточности.
- Различные патологические состояния, вызванные накапливанием жидкости в полости перикарда.
- Нарушения сократительных функций сердечной мышцы.
- Тромбообразования в легочной артерии.
- Первичные патологии электрофизиологического характера.
- Болезни коронарных сосудов неатеросклеротического характера.
- Очаги воспаления, дегенеративные состояния, инфильтративные и опухолевые процессы.
- Врожденные пороки.
- Проблемы с работой ЦНС и регулирующими функциями организма.
- Беспричинная смерть новорожденных.
- Травмы органа.
- Расслаивающая аневризма аорты.
- Нарушения в обменных процессах и сильная интоксикация.
Кто находится в зоне риска:
- В течение часа после начала инфаркта может наступить смерть, которая рассматривается как летальный исход от этой клинической формы. Но вскрытие показывает, что механизм развития, протекание и реанимационное воздействие соответствуют внезапной коронарной смерти.
- Люди, страдающие сердечной недостаточностью.
- Больные ИБС с сильной желудочковой аритмией, гипертонией, нарушением обмена веществ, увеличение левого предсердия, курящие.
Согласно медицинским сведениям, одним из основных факторов внезапной коронарной смерти является трудность в выявлении повышенного риска ее возникновения. В 40% случаев данная форма являлась единственным проявлением заболевания.
Как развивается
Обследования умерших и пациентов, которые переносят недуг без симптомов, показывают сильное сужение коронарных сосудов (более чем на 70%).
В коронарном кровообращении заметны поражения сосудов, утолщаются стенки артерий и накапливаются на них жировые налеты. Эндотелий артерий часто бывает поврежден, а их просвет закупорен тромбами. В венечных сосудах возникают спазмы.
Сердечная мышца недополучает кислород, что перерастает в острую ишемическую стадию и чревато ВСС. Вскрытие подтверждает инфаркт мышечного слоя лишь в 10-12% случаев, потому что для развития его макроскопических признаков и полного изменения тканей требуется больше суток. В этом состоит отличие форм ИБС.
Медики называют две главные причины почему, возникает смерть от острой ишемической болезни сердца:
Предвестники
С помощью электронного микроскопа можно увидеть, что приблизительно через полчаса после начала острой формы замирает коронарное кровообращение:
- Структуры клеток мышечного слоя переживают диффузные трансформации, длящиеся от двух до трех часов.
- В метаболизме сердечной мышцы происходят выраженные отклонения. Это приводит к электрической неоднородности миокарда и роковому нарушению сердечного ритма.
Большинство внезапных смертей, вызванных ИБС, происходят во внебольничной обстановке, когда первая помощь не оказана вовремя.
Зачастую обострение начинается после чрезмерного физического труда или нервно-психического потрясения. Иногда внезапная смерть происходит во сне.
К предвестникам относят такие состояния:
- болезненная, сдавливающая боль в области сердца, часто сопровождаемая паническим предчувствием смерти;
- каждый четвертый летальный исход происходит без продромальных симптомов практически сразу;
- остальные сердечники могут ощущать за неделю или две до обострения изменение состояния: нарушается сердцебиение, появляется боль, одышка, усталость, плохое самочувствие, низкая работоспособность.
Начало разрозненной работы желудочков проявляется в виде слабости, шумного дыхания и головокружения. Из-за нехватки кислорода в головном мозге больной теряет сознание. Отмечаются другие симптомы:
- кожа приобретает бледно-серый оттенок, становится холодной;
- зрачки сильно расширяются и утрачивают рефлексы;
- на сонных артериях не прощупывается пульс;
- дыхание становится судорожным и через три минуты прекращается;
- за это время клетки полностью изменяются.
Начало данной формы ИБС требует незамедлительного медицинского вмешательства. Она состоит из следующих манипуляций:
http://serdce.hvatit-bolet.ru/ostraja-ishemicheskaja-bolezn-serdca.html







