Методы сердечно-легочной реанимации на догоспитальном этапе
Методы сердечно-легочной реанимации на догоспитальном этапе. Массаж сердца, виды, методики, показатели эффективности, осложнения.
Мероприятия догоспитальной фазы реанимации состоят из трёх ступеней (ABC).
На госпитальном этапе проводят ступень D (Definitive treatment: defibril-lation, drugs, diagnostic aids) — специализированные реанимационные мероприятия [дефибрилляция, лекарственная терапия, диагностические исследования (мониторинг сердечной деятельности, выявление нарушений ритма и пр.)].
Такую последовательность мероприятий объясняют тем, что самостоятельное и искусственное дыхание не может быть эффективным при непроходимости дыхательных путей. Восстановить дыхание рекомендуется раньше, чем кровообращение, так как даже при адекватном сердечном выбросе, но без оксигенации крови снабжение мозга кислородом не возобновится. И, наконец, невозможно провести ликвидацию тканевой гипоксии без восстановления сердечной деятельности и циркуляции.
А — восстановление проходимости дыхательных путей
Начинать реанимационные мероприятия рекомендуется с обеспечения проходимости дыхательных путей. Для этого голову ребёнка рекомендуется отвести назад, осмотреть и очистить полость рта от инородных предметов (пищи, рвотных масс и т.д.) при помощи влажной салфетки, намотанной на палец. Удалить из полости рта и глотки слизь и слюну можно с помощью электроотсоса или резиновой груши. Она возникает при тяжёлой прогрессирующей гипоксии на фоне ваготонии. Асистолия может развиться у детей с эндокринными заболеваниями, выраженной анемией, при тяжёлых интоксикациях.
Помимо нарушения деятельности самого сердца к терминальному состоянию может привести и сосудистый коллапс, обусловленный самыми различными причинами (шоки различного генеза).
После очищения полости рта и глотки рекомендуется выпрямить дыхательные пути ребёнка за счёт затылочного сгибания головы и подкладывания валика под плечи. Для предотвращения западения корня языка, закрывающего дыхательные пути у находящегося в бессознательном состоянии пациента, необходимо приподнять нижнюю челюсть больного. Для этого крупными пальцами обеих рук рекомендуется отвести подбородок больного книзу, а указательным и средним пальцами, помещёнными за угол нижней челюсти, выдвинуть её вперёд. В зависимости от условий, где проводят первичную реанимацию, далее можно воспользоваться воздуховодом или провести интубацию трахеи. На догоспитальном этапе чаще всего такая возможность отсутствует.
В — обеспечение дыхания и оксигенации
Основным компонентом терапии при полной декомпенсации дыхательной функции служит ИВЛ. Методы ИВЛ зависят от условий, где их применяют. Различают безаппаратную и аппаратную ИВЛ. Как средство первой помощи на догоспитальном этапе чаще всего используют безаппаратную экспираторную вентиляцию методом «рот в рот» или «рот в нос и рот». Этот метод позволяет нето время поддержать газообмен в тканях до появления возможности проведения более эффективной аппаратной вентиляции с кислородным обеспечением через маску или эндотрахеальную интубацион-ную трубку. Продолжительность экспираторной вентиляции не должна превышать 15–20 мин.
С — восстановление кровообращения
Восстановление сердечной деятельности наряду с ИВЛ служит основным компонентом выведения из состояния клинической смерти. К основным методам, применяемым в таком случае, относят непрямой массаж сердца, дефибриляцию желудочков и внутрисердечное введение лекарственных препаратов. Выбор метода во многом зависит от условий, где проводят реанимацию.
Непрямой массаж сердца
поддерживает кровообращение за счёт создания искусственной систолы при сдавливании сердца между грудиной и позвоночником с последующей диастолой при пассивном расправлении желудочков, а также за счёт разницы внутригрудного давления при сжатии и расслаблении грудной клетки.
Непрямой массаж сердца рекомендуется проводить в двух случаях: при полном прекращении сердечной деятельности и при её гемодинамической неэффективности, когда пульс не проводится даже на крупные артериальные стволы (в первую очередь сонные артерии). Непрямой массаж сердца не рекомендуется выполнять без ИВЛ.
При проведении непрямого массажа сердца больного рекомендуется уложить на спину на твёрдую поверхность (на землю, на пол и т.д.). Врач располагается справа от больного.
Эффективность терапевтических мероприятий
Реанимацию рекомендуется приостанавливать на 5 с каждые 2–3 мин, чтобы своевременно зарегистрировать появление самостоятельных сердечных сокращений и дыхательных движений. Об эффективности проводимых мероприятий свидетельствуют проведение пульсовой волны от массажа сердца на сонную артерию, уменьшение цианоза кожи и слизистых оболочек, сужение зрачков (при отсутствии предшествующего введения адреналина или атропина).
Отсутствие восстановления самостоятельных сердечных сокращений и дыхания при имеющихся признаках эффективности реанимации служит отображением для продолжения последней. Отсутствие признаков эффективности проводимой сердечно-лёгочной реанимации в течение 30 мин служит отображением для её прекращения.
Если сердечная деятельность восстановилась, лицо больного порозовело и стал отчётливым пульс, непрямой массаж сердца можно прекращать, а искусственное дыхание в соответствующем ритме рекомендуется продолжить до появления самостоятельных дыхательных движений. За больным рекомендуется наблюдать до восстановления сознания, так как при отсутствии последнего возможны западение языка и повторные нарушения дыхания.
При травматичном проведении массажа возможны такие осложнения, как переломы рёбер и пневмоторакс при чрезмерном давлении на грудину, повреждение печени при неправильном положении рук во время проведения массажа.
Ребёнка, перенёсшего клиническую смерть, рекомендуется госпитализировать для проведения интенсивной лекарственной терапии с целью устранения метаболических нарушений и предотвращения тяжёлых изменений, связанных с перенесённой гипоксией ЦНС и других органов. После проведения первичной сердечно-лёгочной реанимации необходимо проводить экстренное лечение основного состояния.
Прямой массаж сердца
проводится на операционном столе, когда есть возможность очень быстро добраться до сердца. Например, при операции в полости грудной клетки или в брюшной полости, но в области диафрагмы. Сжимать сердце необходимо осторожно всеми пальцами ладони одновременно, соизмеряя силу с ощущениями. Большой палец должен быть противопоставлен остальным четырьмя. В первую очередь необходимо сжимать область левого желудочка — это обеспечит выброс остатка крови в большой круг кровообращения. Каждое нажатие должно быть в течении 1-2 секунд. Затем делается перерыв на несколько секунд, в течение которых производится два искусственных вдоха в легкие. В случае искусственной вентиляции легких, вдохи осуществляются при помощи аппарата ИВЛ и, если ни каких особых указаний нет — он должен работать в прежнем режиме. Перед следующим циклом нажатий рука должна несколько сместиться
Этапы сердечно-легочной реанимации. Критерии эффективности сердечно-легочной реанимации. Осложнения при проведении реанисации
I этап—восстановление проходимости дыхательных путей. Причиной нарушения проходимости дыхательных путей могут быть слизь, мокрота, рвотные массы, кровь, инородные тела. Кроме того, состояние клинической смерти сопровождается мышечной релаксацией: в результате расслабления мышц нижней челюсти последняя западает, тянет корень языка, который закрывает вход в трахею. Пострадавшего или больного необходимо уложить на спину на твердую поверхность, повернуть голову набок, скрещенными I и II пальцами правой руки раскрыть рот и очистить полость рта носовым платком или салфеткой.
II этап — искусственная вентиляция легких. На первых этапах сердечно-легочной реанимации она осуществляется методами «изо рта в рот», «изо рта в нос» и «изо рта в рот и в нос»
III этап—искусственное кровообращение — осуществляется с помощью массажа сердца. Сжатие сердца позволяет искусственно создать сердечный выброс и поддержать циркуляцию крови в организме. При этом восстанавливается кровообращение жизненно важных органов: мозга, сердца, легких, печени, почек. Различают закрытый (непрямой) и открытый (прямой) массаж сердца.
Основные критерии эффективности сердечно-легочной реанимации: улучшение цвета кожи и видимых слизистых оболочек (уменьшение бледности и цианоза кожи, появление розовой окраски губ); сужение зрачков; восстановление реакции зрачков на свет; пульсовая волна на магистральных, а затем и на периферических сосудах (можно ощутить слабую пульсовую волну на лучевой артерии на запястье); артериальное давление 60-80 мм.рт.ст.; появление дыхательных движений.
Осложнения сердечно-лёгочной реанимации:
? Переломы рёбер и повреждения хрящей;
? Жировая эмболия (эмболия костным мозгом);
16. Электротравма: симптомы, первая медицинская помощь.
Электротравма — это повреждение электрическим током.
нужно освободить пострадавшего от действия тока — выключить рубильник, вывинтить предохранитель, перерезать провода или отбросить их с помощью деревянной палки или других непроводящих ток предметов. Если это невозможно, следует оттащить пострадавшего. Вынос пострадавшего, во избежание поражения спасающего, проводят с соблюдением мер предосторожности: не прикасаясь к открытым частям тела, удерживают пострадавшего только за одежду и переносят в безопасное место. На месте происшествия немедленно приступают к мероприятиям, направленным на восстановление деятельности сердечно-сосудистой системы и дыхания.
17. Утопление: симптомы, первая помощь.
Утопление — это вид механического удушья, которое наступает в результате заполнения легких жидкостью.
— потеря сознания, отсутствие дыхания и кровообращения;
— синюшность или бледность кожных покровов, холодное на ощупь тело;
— выделение изо рта или носа воды или пенистой жидкости;
— отсутствие рефлексов (сухожильных при поколачивании в области ниже надколенника, а также реакции зрачков на свет).
— поддерживать пострадавшего на плаву, чтобы предотвратить дальнейшее попадание воды в дыхательные пути, а затем как можно быстрее доставить его на берег;
— тщательно освободить от воды и тины полость рта;
— удалить из тела пострадавшего воду, для чего уложить его животом на свое колено (рис. 20) и, надавливая на спину и реберные дуги, добиваться вытекания воды из дыхательных путей.
18. Тепловой и солнечный удары: симптом м первая помощь
Тепловой удар — острое перегревание организма, развивающееся в результате воздействия высокой температуры окружающей среды и сопровождающееся нарушением теплорегуляции.
Симптомы. Первые признаки теплового удара — ощущение духоты, общая слабость, мучительная жажда, нередко сопровождающаяся головной болью и чувством сдавления в области сердца, ноющими болями в спине, надчревье и конечностях. Дыхание и пульс становятся частыми, возникает резкое покраснение кожи и обильное потоотделение. Лицо обычно гиперемировано, конъюнктивы инъецированы.
Первая помощь при тепловом ударе состоит в том, чтобы по возможности быстро устранить перегревание тела путем облегчения теплоотдачи (под контролем термометрии предпочтительно в прямой кишке) любым имеющимся в наличии физическим методом. Пострадавшего следует перенести в более прохладное и проветриваемое место, раздеть, обложить холодными примочками или обернуть мокрой простыней, на голову и на область крупных артерий положить лед, натереть тело льдом, эфиром, спиртом с обдуванием вентилятором до падения температуры в прямой кишке до 38°С. При сохраненном сознании пострадавшего можно поить холодными напитками.
Каковы симптомы солнечного удара?
* Рвота. Головная боль. Внезапное головокружение. Слабость. Высокая температура тела до 40 и более градусов. Ускоренный пульс. Учащенное дыхание. Мышечные спазмы и боль. Потоотделение полностью останавливается. Кожа становится более горячей и сухой. Потеря сознания.
19. Причины, симптомы, принцип первой помощи при отравлениях: пищевых, лекарственными препаратами, угарным газом.
Пищевое отравление (пищевая интоксикация) — острые, редко хронические заболевания, возникающие в результате употребления пищи, массивно обсеменённой микроорганизмами определённого вида или содержащей токсичные для организма вещества микробной или немикробной природы.
Чаще всего, симптомы пищевого отравления проявляются через 1-2 часа после употребления недоброкачественной пищи. Основными симптомами являются боль в области живота, тошнота, рвота, диарея, нередко головная боль и головокружение, резкая слабость, в тяжелых случаях, потеря сознания.
При подозрении на ботулизм до приезда скорой нужно сделать промывание желудка слабым содовым или марганцевочным раствором, пить активированный уголь и обильное горячее питье (молоко, чай).
При отравлении аспирином наблюдаются боли в животе, рвота, понос, возникает одышка, резко понижается температура тела, значительно ухудшается зрение, сердечно-сосудистая деятельность заметно снижается.
При отравлении сердечными препаратами – такими, как гликозиды (дигоксин или коргликон), – могут возникнуть рвота, понос, боли в животе, а также головная боль, наблюдаются замедление пульса и нарушение сердечного ритма. В особо тяжелых случаях отравления у пожилых людей появляется бред, а часто и происходит остановка сердца.
При отравлении лекарствами нужно в первую очередь промыть пострадавшему желудок и вызвать у него рвоту.
Промывание желудка проводят путем приема нескольких стаканов воды с солью или сухой горчицей. Можно также использовать светло-розовый раствор перманганата калия. При его приготовлении нужно проследить, чтобы ни в коем случае в нем не присутствовали нерастворенные фиолетовые кристаллики, которые могут вызвать ожог на стенках желудка.
Отравление угарным газом — острое патологическое состояние, развивающееся в результате попадания угарного газа в организм человека, является опасным для жизни и здоровья, и без адекватной медицинской помощи может привести к летальному исходу.
Симптомы: При лёгком отравлении: появляются головная боль, стук в висках, головокружение, боли в груди, сухой кашель, слезотечение, тошнота, рвота, возможны зрительные и слуховые галлюцинации, покраснение кожных покровов, карминнокрасная окраска слизистых оболочек, тахикардия, повышение артериального давления.
при отравлении средней тяжести: сонливость, возможен двигательный паралич при сохраненном сознании
при тяжёлом отравлении: потеря сознания, коматозное состояние судороги, непроизвольное отхождение мочи и кала, нарушение дыхания, которое становится непрерывным, иногда типа Чейна-Стокса, расширение зрачков с ослабленной реакцией на свет,
Необходимо немедленно устранить источник загрязненного воздуха и обеспечить дыхание чистым кислородом
20. Укусы животных, ядовитых змей, насекомых: симптомы, первая мед помощь.
Укусы как диких, так и домашних животных опасны, прежде всего, тем, что они могут стать причиной инфицирования человека бешенством. Помимо этого такие укусы могут спровоцировать возникновение гнойника, а также заражение раны. Первая помощь при укусах животных предусматривает тщательное промывание пораженного участка проточной водой, наложение стерильной повязки, а также своевременную консультацию врача.
Симпотмы при укусе змеи: Общие признаки: головокружение, снижение артериального давления, возможны обморочные состояния. Чувство онемения в области лица и языка, нарушение речи и глотания, особенно при питье. Быстро возникает восходящий паралич, начинающийся с нижних конечностей и распространяющийся на туловище, в том числе и на дыхательную мускулатуру. Дыхание вначале кратковременно учащается, затем становится все более и более редким. Часты нарушения ритма сердца.
Крайне важно, чтобы пораженная конечность оставалась неподвижной, Поэтому пострадавший не должен пытаться поймать или убить укусившую змею, двигать укушенной конечностью, трясти ее, пытаться бежать или самостоятельно добираться до медицинского учреждения. С самого начала должны быть обеспечены покой в положении лежа (как на месте укуса, так и при транспортировке в лечебное учреждение) и неподвижность пораженной конечности, для чего она должна быть фиксирована лонгетой или фиксирующей повязкой.
http://lektsii.org/3-103362.html
Порядок проведения сердечно-легочной реанимации у взрослых и детей

Автор статьи: Нивеличук Тарас , заведующий отделением анестезиологии и интенсивной терапии, стаж работы 8 лет. Высшее образование по специальности \»Лечебное дело\».
Из этой статьи вы узнаете: когда необходимо проводить сердечно-легочную реанимацию, какие мероприятия включает оказание помощи человеку, находящемуся в состоянии клинической смерти. Описан алгоритм действий при остановке сердца и дыхания.
Сердечно-легочная реанимация (сокращенно СЛР) – это комплекс неотложных мероприятий при остановке сердца и дыхания, с помощью которого пытаются искусственно поддержать жизнедеятельность головного мозга до восстановления спонтанного кровообращения и дыхания. Состав этих мероприятий напрямую зависит от умений оказывающего помощь человека, условий их проведения и наличия определенного оборудования.
В идеале реанимация, проводимая человеком, не имеющим медицинского образования, состоит из закрытого массажа сердца, искусственного дыхания, применения автоматического наружного дефибриллятора. В реальности же такой комплекс практически никогда не выполняется, так как люди не умеют правильно проводить реанимационные мероприятия, а наружные внешние дефибрилляторы просто отсутствуют.
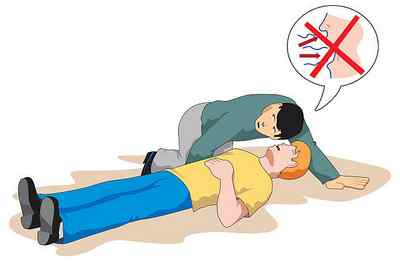
Определение признаков жизнедеятельности
В 2012 году были опубликованы результаты огромного японского исследования, в котором было зарегистрировано более 400 000 людей с остановкой сердца, возникшей за пределами лечебного учреждения. Примерно у 18% из тех пострадавших, которым проводились реанимационные мероприятия, удалось восстановить спонтанное кровообращение. Но только 5% пациентов оставались живыми через месяц, а с сохраненным функционированием центральной нервной системы – около 2%.
Следует учитывать, что без проведения СЛР эти 2% пациентов с хорошим неврологическим прогнозом не имели бы никаких шансов на жизнь. 2% от 400 000 потерпевших – это 8 000 спасенных жизней. Но даже в странах с часто проводимыми курсами по реанимации помощь при остановке сердца за пределами больницы оказывается менее чем в половине случаев.
Считается, что реанимационные мероприятия, правильно проведенные человеком, находящимся вблизи от потерпевшего, увеличивают его шансы на оживление в 2–3 раза.
Реанимацию обязаны уметь проводить медики любой специальности, включая медицинских сестер и врачей. Желательно, чтобы ее умели делать и люди без медицинского образования. Наибольшими профессионалами в восстановлении спонтанного кровообращения считаются анестезиологи-реаниматологи.
Реанимация должна быть начата сразу же после обнаружения потерпевшего человека, находящегося в состоянии клинической смерти.
Клиническая смерть – это промежуток времени, длящийся от остановки сердца и дыхания до возникновения необратимых нарушений в организме. Основные признаки этого состояния включают отсутствие пульса, дыхания и сознания.
Необходимо признать, что далеко не все люди без медицинского образования (да и с ним тоже) могут быстро и верно определить наличие этих признаков. Это может привести к неоправданной отсрочке начала реанимационных мероприятий, что очень сильно ухудшает прогноз. Поэтому современные европейские и американские рекомендации по СЛР учитывают только отсутствие сознания и дыхания.
Приемы реанимации
Перед началом реанимации проверьте следующее:
- Окружающая среда безопасна для вас и потерпевшего?
- Пострадавший в сознании или в бессознательном состоянии?
- Если вам кажется, что больной без сознания, коснитесь его и спросите громко: «С вами все в порядке?»
- Если пострадавший не ответил, а около него, кроме вас, есть еще кто-то, один из вас должен вызвать скорую помощь, а второй – начать проводить реанимацию. Если вы один и у вас есть мобильный телефон – перед началом реанимации позвоните на скорую.
Чтобы запомнить порядок и методику проведения сердечно-легочной реанимации, нужно выучить аббревиатуру «CAB», в которой:
1. Закрытый массаж сердца
Проведение ЗМС позволяет обеспечить кровоснабжение головного мозга и сердца на минимальном – но критически важном – уровне, который поддерживает жизнедеятельность их клеток до восстановления спонтанного кровообращения. При компрессиях изменяется объем грудной клетки, благодаря чему происходит минимальный газообмен в легких даже при отсутствии искусственного дыхания.
Головной мозг – это орган, наиболее чувствительный к сниженному кровоснабжению. Необратимые повреждения в его тканях развиваются уже через 5 минут после прекращения поступления крови. Вторым наиболее чувствительным органом является миокард. Поэтому успешная реанимация с хорошим неврологическим прогнозом и восстановлением спонтанного кровообращения напрямую зависит от качественного выполнения ЗМС.
Потерпевшего с остановкой сердца нужно расположить в положении лежа на спине на твердой поверхности, оказывающий помощь человек должен разместиться сбоку от него.
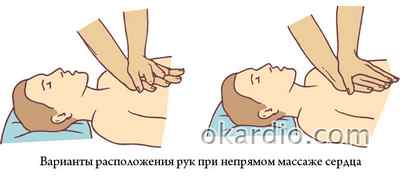
Поместите ладонь доминантной руки (в зависимости от того, правша вы или левша) в центре грудной клетки, между сосками. Основание ладони должно размещаться точно на грудине, ее положение должно отвечать продольной оси тела. Это сосредотачивает силу компрессий на грудине и снижает риск перелома ребер.
Поместите вторую ладонь поверх первой и переплетите их пальцы. Проследите, чтобы никакая часть ладоней не касалась ребер, чтобы минимизировать давление на них.
Для максимально эффективной передачи механической силы держите руки выпрямленными в локтях. Положение вашего тела должно быть таким, чтобы плечи располагались вертикально над грудиной потерпевшего.
Кровоток, созданный закрытым массажем сердца, зависит от частоты компрессий и эффективности каждой из них. Научные доказательства продемонстрировали существование связи между частотой компрессий, длительностью пауз в выполнении ЗМС и восстановлением спонтанного кровообращения. Поэтому любые перерывы в компрессиях должны быть минимизированы. Прекращать ЗМС можно только в момент осуществления искусственного дыхания (если оно проводится), оценки восстановления сердечной деятельности и для дефибрилляции. Необходимая частота компрессий составляет 100–120 раз в минуту. Чтобы примерно представить, в каком темпе проводится ЗМС, можно послушать ритм в песне британской поп-группы BeeGees «Stayin\’ Alive». Примечательно, что само название песни соответствует цели экстренной реанимации – «Оставаться в живых».
Глубина прогиба грудной клетки при ЗМС должна составлять у взрослых 5–6 см. После каждого нажатия нужно позволить грудной клетке полностью выпрямиться, так как неполное восстановление ее формы ухудшает показатели кровотока. Однако не следует снимать ладони с грудины, так как это может привести к снижению частоты и глубины компрессий.
Качество проводимого ЗМС резко снижается со временем, что связано с усталостью оказывающего помощь человека. Если же реанимационные мероприятия проводят два человека, им следует меняться каждые 2 минуты. Более частые смены могут привести к ненужным перерывам в ЗМС.
2. Открытие дыхательных путей
В состоянии клинической смерти все мышцы человека пребывают в расслабленном состоянии, из-за чего в положении лежа на спине дыхательные пути потерпевшего могут быть перекрыты сместившимся к гортани языком.
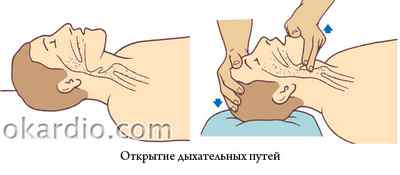
Для того чтобы открыть дыхательные пути:
- Поместите ладонь своей руки на лбу потерпевшего.
- Запрокиньте его голову назад, разогнув ее в шейном отделе позвоночника (этот прием нельзя делать, если есть подозрение на повреждение позвоночника).
- Разместите пальцы другой руки под подбородком и выдвиньте нижнюю челюсть вверх.
3. Искусственное дыхание
Современные рекомендации по СЛР разрешают людям, не прошедшим специального обучения, не проводить ИД, так как они не умеют этого делать и лишь тратят драгоценное время, которое лучше полностью посвятить закрытому массажу сердца.
Людям, которые прошли специальное обучение и уверены в своих способностях качественно выполнять ИД, рекомендуют реанимационные мероприятия проводить в соотношении «30 компрессий – 2 вдоха».
Правила проведения ИД:
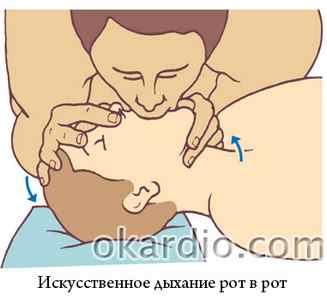
- Откройте дыхательные пути потерпевшего.
- Зажмите ноздри больного пальцами своей руки, находящейся на его лбу.
- Плотно прижмитесь своим ртом ко рту потерпевшего и сделайте свой обычный выдох. Сделайте 2 таких искусственных вдоха, следя за подъемом грудной клетки.
- После 2 вдохов немедленно начните ЗМС.
- Повторяйте циклы «30 компрессий – 2 вдоха» до окончания реанимационных мероприятий.
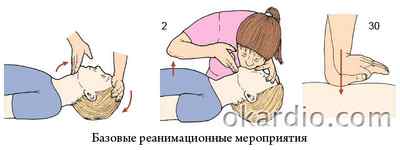
Алгоритм базовых реанимационных мероприятий у взрослых
Базовые реанимационные мероприятия (БРМ) – это комплекс действий, который может осуществить оказывающий помощь человек без применения лекарственных средств и специального медицинского оборудования.
Алгоритм сердечно-легочной реанимации зависит от умений и знаний человека, оказывающего помощь. Он состоит из следующей последовательности действий:
Особенности реанимационных мероприятий у детей
Последовательность данной реанимации у детей имеет небольшие отличия, которые объясняются особенностями причин развития остановки сердца у этой возрастной группы.
В отличие от взрослых, у которых внезапная остановка сердца чаще всего связана с сердечной патологией, у детей самыми распространенными причинами клинической смерти являются проблемы с дыханием.
Основные отличия детской реанимации от взрослой:
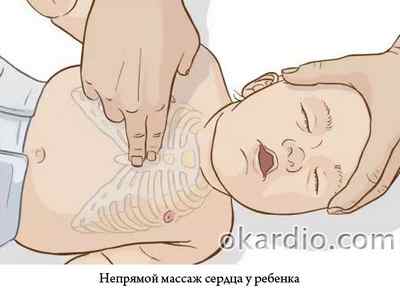
- После выявления ребенка с признаками клинической смерти (без сознания, не дышит, нет пульса на сонных артериях) реанимационные мероприятия нужно начинать с 5 искусственных вдохов.
- Соотношение компрессий к искусственным вдохам при проведении реанимации у детей составляет 15 к 2.
- Если помощь оказывает 1 человек, скорую помощь нужно вызывать после выполнения реанимационных мероприятий в течение 1 минуты.
Использование автоматического наружного дефибриллятора
Автоматический наружный дефибриллятор (АНД) – это небольшое, портативное устройство, которое способно наносить электрический разряд (дефибрилляция) сердцу через грудную клетку.
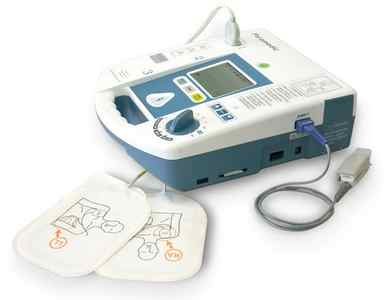
Автоматический наружный дефибриллятор
Этот разряд потенциально может восстановить нормальную сердечную активность и возобновить спонтанное кровообращение. Так как не все остановки сердца нуждаются в выполнении дефибрилляции, АНД обладает способностью оценивать сердечный ритм потерпевшего и определять наличие необходимости в нанесении электрического разряда.
Большинство современных аппаратов способны воспроизводить голосовые команды, дающие указания людям, оказывающим помощь.
Использовать АНД очень просто, эти приборы специально были разработаны для того, чтобы ими могли воспользоваться люди без медицинского образования. Во многих странах АНД размещают в местах с большим скоплением людей – например, на стадионах, вокзалах, в аэропортах, университетах и школах.
Последовательность действий по использованию АНД:
- Включите питание прибора, который после этого начинает давать голосовые инструкции.
- Оголите грудную клетку. Если кожа на ней влажная, вытрите кожу. АНД имеет липкие электроды, которые нужно прикрепить к грудной клетке так, как нарисовано на приборе. Один электрод прикрепите выше соска, справа от грудины, второй – ниже и левее от второго соска.
- Убедитесь, что электроды плотно прикрепились к коже. Провода от них присоедините к прибору.
- Убедитесь, что никто не касается потерпевшего, и нажмите кнопку «Анализ» (\»Analyze\»).
- После того, как АНД проанализирует сердечный ритм, он даст указание о дальнейших действиях. Если аппарат решит, что нужна дефибрилляция, он предупредит вас об этом. В момент нанесения разряда никто не должен прикасаться к потерпевшему. Некоторые приборы выполняют дефибрилляцию самостоятельно, на некоторых нужно нажать кнопку «Разряд» («Shock»).
- Сразу же после нанесения разряда возобновите проведение реанимационных действий.
Прекращение реанимации
Прекращать проведение СЛР нужно в следующих ситуациях:
http://okardio.com/ostalnoe/serdechno-legochnaya-reanimaciya-590.html
Шпаргалка по Сестринскому делу от \»GABIYA\»
Главное меню
Навигация по записям
реанимация : этапы сердечно – легочной реанимации, критерии эффективности, возможные осложнения.
Сердечно-легочная реанимация состоит из четырех этапов: I — восстановление проходимости дыхательных путей; II — искусственная вентиляция легких; III — искусственное кровообращение; IV — дифференциальная диагностика, медикаментозная терапия, дефибрилляция сердца.
Первые три этапа могут быть проведены во внебольничных условиях и немедицинским персоналом, имеющим соответствующие навыки по реанимации. IV этап осуществляется врачами скорой медицинской помощи и реанимационных отделений.
I этап—восстановление проходимости дыхательных путей. Причиной нарушения проходимости дыхательных путей могут быть слизь, мокрота, рвотные массы, кровь, инородные тела. Кроме того, состояние клинической смерти сопровождается мышечной релаксацией: в результате расслабления мышц нижней челюсти последняя западает, тянет корень языка, который закрывает вход в трахею.
Пострадавшего или больного необходимо уложить на спину на твердую поверхность, повернуть голову набок, скрещенными I и II пальцами правой руки раскрыть рот и очистить полость рта носовым платком или салфеткой, намотанными на II или III пальцы левой руки (рис. 3). Затем голову повернуть прямо и максимально запрокинуть назад. При этом одна рука размещается под шеей, другая располагается на лбу и фиксирует голову в запрокинутом виде. При отгибании головы назад нижняя челюсть оттесняется вверх вместе с корнем языка, что восстанавливает проходимость дыхательных путей.
II этап — искусственная вентиляция легких. На первых этапах сердечно-легочной реанимации она осуществляется методами «изо рта в рот», «изо рта в нос» и «изо рта в рот и в нос» (рис. 6).
Исскуственная реанимация изо рта в рот через трубку
Для проведения искусственного дыхания методом «изо рта в рот» оказывающий помощь становится сбоку от пострадавшего, а если пострадавший лежит на земле, то опускается на колени, одну руку подсовывает под шею, вторую кладет на лоб и максимально запрокидывает голову назад, I и II пальцами зажимает крылья носа, свой рот плотно прижимает ко рту пострадавшего, делает резкий выдох. Затем отстраняется для осуществления больным пассивного выдоха. Объем вдуваемого воздуха — от 500 до 700мл. Частота дыхания—12 раз в 1 мин. К нтролем правильности проведения искусственного дыхания является экскурсия грудной клетки —- раздувание при вдохе и спадение при выдохе.
При травматических повреждениях нижней челюсти или в случаях, когда челюсти плотно стиснуты, рекомендуется проводить ИВЛ методом «изо рта в нос». Для этого, положив руку на лоб, запрокидывают голову назад, другой рукой захватывают нижнюю челюсть и плотно прижимают ее к верхней челюсти, закрывая рот. Губами захватывают нос пострадавшего и производят выдох. У новорожденных детей ИВЛ осуществляется методом «изо рта в рот и в нос». Голова ребенка запрокинута назад. Своим ртом реаниматор охватывает рот и нос ребенка и осуществляет вдох. Дыхательный объем новорожденного составляет 30 мл, частота дыхания — 25—30 в минуту.
В описанных случаях ИВЛ необходимо осуществлять через марлю или носовой платок, чтобы предупредить инфицирование дыхательных путей лица, проводящего реанимацию. С этой же целью ИВЛ можно проводить с помощью 5-образной трубки, которая используется только медицинским персоналом (см. рис. 5, г). Трубка изогнута, удерживает корень языка от западения и тем самым предупреждает обтурацию дыхательных путей. 8-образную трубку вводят в ротовую полость изогнутым концом вверх, скользя по нижнему краю верхней челюсти. На уровне корня языка осуществляют поворот ее на 180°. Манжетка трубки плотно закрывает рот пострадавшего, а нос его зажимают пальцами. Через свободный просвет трубки осуществляют дыхание.
Сердечно-легочная реанимация, осуществляемая одним (а) и двумя лицами (б).
ИВЛ можно проводить также лицевой маской с мешком Амбу. Маску накладывают на лицо пострадавшего, закрывая рот и нос. Узкую носовую часть маски фиксируют большим пальцем, нижнюю челюсть приподнимают вверх тремя пальцами (III, IV, V), II палец фиксирует нижнюю
часть маски. Одновременно голова фиксируется в запрокинутом положении. Ритмичным сжатием мешка свободной рукой производят вдох, пассивный выдох осуществляется через особый клапан в атмосферу. К мешку можно подвести кислород.
III этап—искусственное кровообращение — осуществляется с помощью массажа сердца. Сжатие сердца позволяет искусственно создать сердечный выброс и поддержать циркуляцию крови в организме. При этом восстанавливается кровообращение жизненно важных органов: мозга, сердца, легких, печени, почек. Различают закрытый (непрямой) и открытый (прямой) массаж сердца.
Непрямой массаж сердца
На догоспитальном этапе, как правило, проводится закрытый массаж, при котором сердце сжимается между грудиной и позвоночником. Манипуляцию необходимо проводить, уложив больного на твердую поверхность или подложив под его грудную клетку щит. Ладони накладывают одна на другую под прямым углом, расположив их на нижней трети грудины и отступив от места прикрепления мечевидного отростка к грудине на 2 см (рис. 6). Надавливая на грудину с усилием, равным 8—9 кг, смещают ее к позвоночнику на 4—5 см. Массаж сердца осуществляется непрерывно ритмичным надавливанием на грудину прямыми руками с частотой 60 надавливаний в минуту.
У детей до 10 лет массаж сердца осуществляют одной рукой с частотой 80 надавливаний в минуту. У новорожденных наружный массаж сердца проводят двумя (II и III) пальцами, их располагают параллельно сагиттальной плоскости грудины. Частота надавливаний 120 в минуту.
Открытый (прямой) массаж сердца применяется при операциях на грудной клетке, ее травмах, значительной ригидности грудной клетки и неэффективном наружном массаже. Для осуществления открытого массажа сердца производят вскрытие грудной клетки в четвертом межре-берье слева. Руку вводят в грудную полость, четыре пальца подводят под нижнюю поверхность сердца, большой палец располагают на его передней поверхности. Проводят массаж ритмичным сжатием сердца. При операциях, когда грудная клетка широко раскрыта, открытый массаж сердца можно проводить, сжимая сердце двумя руками. При тампонаде сердца необходимо вскрыть перикард.
Реанимационные мероприятия могут быть проведены одним или двумя лицами (рис. 7, а, б). При проведении реанимационных мероприятий одним лицом оказывающий помощь становится сбоку от пострадавшего. После того как поставлен диагноз остановки сердца, очищена полость рта, производятся 4 вдувания в легкие методами «изо рта в рот» или «изо рта в нос». Затем последовательно чередуют 15 надавливаний на грудину с 2 вдуваниями в легкие. При проведении реанимационных мероприятий двумя лицами оказывающие помощь стоят по одну сторону от пострадавшего. Один осуществляет массаж сердца, другой — ИВЛ. Соотношение между ИВЛ и закрытым массажем составляет 1:5, т. е. одно вдувание в легкие осуществляется через каждые 5 надавливаний на грудину. Проводящий ИВЛ контролирует по наличию пульсации на сонной артерии правильность проведения закрытого массажа сердца, а также следит за состоянием зрачка. Два человека, проводящие реанимацию, периодически меняются. Реанимационные мероприятия у новорожденных проводятся одним лицом, который осуществляет последовательно 3 вдувания в легкие, а затем 15 надавливаний на грудину.
Об эффективности реанимации судят по сужению зрачка, появлению его реакции на свет и наличию рого-вичного рефлекса. Поэтому реаниматор периодически должен следить за состоянием зрачка. Через каждые 2—3 мин необходимо прекращать массаж сердца, чтобы определить ‘появление самостоятельных сокращений сердца по пульсу на сонной артерии. При их появлении необходимо прекратить массаж сердца и продолжать ИВЛ.
Первым двум этапам сердечно-легочной реанимации (восстановление проходимости дыхательных путей, искусственная вентиляция легких) обучают широкую массу населения—школьников, студентов, рабочих на производстве. Третьему этапу—закрытому массажу сердца — обучаются работники специальных служб (милиции, ГАИ, пожарной охраны, службы спасения на воде), средний медицинский персонал.
IV этап — дифференциальная диагностика, медикамеитозная терапия, дефибрилляция сердца — осуществляется только врачами-специалистами в отделении реанимации или в реанимобиле. На этом этапе проводятся такие сложные манипуляции, как электрокардиографическое исследование, внутрисердечное введение лекарственных средств, дефибрилляция сердца.
Критерии эффективности сердечно-легочной реанимации
Во время проведения сердечно-легочной реанимации необходим постоянный мониторинг состояния пострадавшего.
Основные критерии эффективности сердечно-легочной реанимации:
— улучшение цвета кожи и видимых слизистых оболочек (уменьшение бледности и цианоза кожи, появление розовой окраски губ);
— восстановление реакции зрачков на свет;
— пульсовая волна на магистральных, а затем и на периферических сосудах (можно ощутить слабую пульсовую волну на лучевой артерии на запястье);
-артериальное давление 60-80 мм.рт.ст.;
— появление дыхательных движений
. Если появилась отчетливая пульсация на артериях, то компрессию грудной клетки прекращают, а искусственную вентиляцию легких продолжают до нормализации самостоятельного дыхания.
Наиболее распространенные причины отсутствия признаков эффективности сердечно-
легочной реанимации:
— больной расположен на мягкой поверхности;
— неправильное положение рук при компрессии;
— недостаточная компрессия грудной клетки (менее чем на 5 см);
— неэффективная вентиляция легких (проверяется по экскурсиям грудной клетки и наличию пассивного выдоха);
-запоздалая реанимация или перерыв более 5-10 с.
При отсутствии признаков эффективности сердечно-легочной реанимации проверяют правильность ее проведения, и продолжают спасательные мероприятия. Если, несмотря на все усилия, через 30 минут после начала реанимационных действий признаки восстановления кровообращения так и не появились, то спасательные мероприятия прекращают. Момент прекращения первичной сердечно-легочной реанимации фиксируют как момент смерти пациента.
Возможные осложнения:
Переломы ребер, грудины; разрывы легких, печени, селезенки, желудка; кровоизлияния в мышцу сердца. Эти осложнения происходят:
- От неправильного выполнения техники сердечно-легочной реанимации: слишком сильного и быстрого вдувания воздуха в легкие, грубого массажа сердца в неверно выбранной точке;
- От возраста пациента: у стариков чаще бывают переломы ребер и грудины из-за снижения податливости грудной клетки;
- У младенцев чаще разрывы легких и желудка от чрезмерного нагнетания воздуха.
Хруст ломающихся ребер не является поводом к прекращению реанимации! Проверьте, правильно ли определена точка для проведения массажа, не смещаются ли Ваши руки вправо или влево от средней линии и продолжайте!
Добавить комментарий Отменить ответ
Этот сайт использует Akismet для борьбы со спамом. Узнайте как обрабатываются ваши данные комментариев.
Основные осложнения после проведения сердечно-легочной реанимации

Дата публикации: 31.03.2016 2016-03-31
Статья просмотрена: 8442 раза
Библиографическое описание:
Лобан И. А., Шилович О. С. Основные осложнения после проведения сердечно-легочной реанимации // Молодой ученый. ? 2016. ? №7. ? С. 401-405. ? URL https://moluch.ru/archive/111/27731/ (дата обращения: 17.01.2019).
Сердечно-легочная реанимация (СЛР) — неотложная медицинская процедура, направленная на восстановление жизнедеятельностиорганизмаи выведение его из состояния клинической смерти. Включает искусственную вентиляцию лёгких (искусственное дыхание) и компрессии грудной клетки (непрямой массаж сердца). Начинать СЛР пострадавшего необходимо как можно раньше. При этом наличие двух из трёх признаков клинической смерти — отсутствие сознания, дыхания и пульса — достаточные показания для её начала. Основателем сердечно-лёгочной реанимации считается австрийский врачПетер Сафар, по имени которого названтройной приём Сафара.
Показания для проведения сердечно-легочной реанимации:
Касаемо последнего пункта наиболее достоверным критерием для определения наличия кровообращения у пациента служит исследование пульса на сонных артериях. В случае отсутствия пульса на сонных артериях, следует считать, что произошла остановка кровообращения.
В соответствии с «Методическими рекомендациями по проведению сердечно-легочной реанимации» Европейского Совета по реанимации 2010 г. показаниями к началу проведения базовых реанимационных мероприятий служат только отсутствие дыхания и сознания.
Порядок действия при проведении реанимации, рекомендованный АНА [3, c.1], включает следующие пункты:
До недавнего времени алгоритм действий был представлен системой “ABCDE”, где:
Согласно рекомендации АНА по СЛР от 2011 г. изменён порядок проведения сердечно лёгочной реанимации с ABCDE на CABED [3, c.2–4]. Очень важен порядок, этапность и последовательность выполнения мероприятий.
При проведении сердечно-легочной реанимации помимо вышеперечисленного алгоритма выполняемых действий, так же важно избегать наиболее важных ошибок, которые могут существенно ухудшить прогноз для жизни пациента. К наиболее распространенным ошибкам при проведении сердечно-легочной реанимации относятся:
Противопоказания к проведению сердечно-легочной реанимации.
Оказание сердечно-легочной реанимации имеет целью возвращение больного к полноценной жизни, а не затягивание процесса умирания. Поэтому реанимационные мероприятия не проводят в том случае, если состояние клинической смерти стало закономерным окончанием длительного тяжелого заболевания, истощившего силы организма и повлекшего за собой грубые дегенеративные изменения во многих органах и тканях. Речь идет о терминальных стадиях онкологической патологии, крайних стадиях хронической сердечной, дыхательной, почечной, печеночной недостаточности и тому подобное. Противопоказанием к проведению сердечно-легочной реанимации являются также видимые признаки полной бесперспективности любых медицинских мероприятий. Прежде всего, речь идет о видимых повреждениях, несовместимых с жизнью. По той же причине не проводятся реанимационные мероприятия в случае обнаружения признаков биологической смерти. Ранние признаки биологической смерти появляются через 1–3 часа после остановки сердца. Это высыхание роговицы, охлаждение тела, трупные пятна и трупное окоченение. Высыхание роговицы проявляется в помутнении зрачка и изменении цвета радужной оболочки, которая кажется подернутой белесой пленкой (этот симптом носит название «селедочного блеска»). Кроме того, наблюдается симптом «кошачьего зрачка» — при легком сжатии глазного яблока зрачок сжимается в щелочку. Охлаждение тела при комнатной температуре происходит со скоростью один градус в час, но в прохладном помещении процесс происходит быстрее. Трупные пятна образуются вследствие посмертного перераспределения крови под действием силы тяжести. Первые пятна можно обнаружить на шее снизу (сзади, если тело лежит на спине, и спереди, если человек умер лежа на животе). Трупное окоченение начинается с челюстных мышц и впоследствии распространяется сверху вниз по всему телу. Таким образом, правила проведения сердечно-легочной реанимации предписывают немедленное начало мероприятий сразу же после установки диагноза клинической смерти. Исключение составляют лишь те случаи, когда невозможность возвращения пациента к жизни очевидна (видимые несовместимые с жизнью травмы, документально подтвержденные невосстановимые дегенеративные поражения, вызванные тяжелым хроническим заболеванием, или выраженные признаки биологической смерти).
Основные критерии эффективности проведения сердечно-легочной реанимации (СЛР:)
Если появилась отчетливая пульсация на артериях, то компрессию грудной клетки прекращают, а искусственную вентиляцию легких продолжают до нормализации дыхания.
Возможные осложнения при сердечно-легочной реанимации.
При проведении сердечно-легочной реанимации риск регургитации и аспирации желудочного содержимого довольно высок. Считают, что он увеличивается при чрезмерно глубоком искусственном дыхании, что приводит к повышению внутрижелудочкового давления. Способствует регургитации также нарушение проходимости входа в гортань, когда большая часть вдуваемого газа попадает в желудок. Поэтому первостепенными мерами профилактики этого осложнения следует считать адекватный объем вдоха (до достижения видимой экскурсии грудной стенки) и эффективное выведение нижней челюсти. Кроме того, многие специалисты предлагают шире использовать дыхание «изо рта в нос» считая, что снижение давления вдоха при этом уменьшит растяжение желудка. С этой же целью рекомендуют делать более медленный вдох. Опыт показывает, что попытка мануальным прижатием надчревной области ограничить растяжение желудка увеличивают риск регургитации, особенно, если желудок полный. Если регургитация все же произошла, необходимо повернуть больного набок, освободить ротовую часть глотки и затем снова уложить пациента на спину и продолжить сердечно-легочную реанимацию.
Осложнения непрямого массажа сердца.
К возможным осложнениям непрямого массажа сердца относят переломы ребер, грудины, разрывы реберно-грудинных сочленений, пневмоторакс, гемоторакс, разрывы печени и селезенки, жировую эмболию. Тщательное соблюдение методики непрямого массажа сердца уменьшает риск этих осложнений, но не исключает их. Альтернативой эффективному непрямому массажу сердца (даже с высоким риском развития осложнений) является только смерть. Очень важным фактором является правильное положение ладони реаниматора на грудине. Часто осложнения сердечно-легочной реанимации связываются и с внутрисердечным введением препаратов при невскрытой грудной стенке, что ограничивает показания к использованию этого метода. Кроме того, возможны осложнения таких ургентных методов ИВЛ, как дыхание «изо рта в рот», «изо рта в нос». К ним относят заражение (как пациента, так и реаниматора) вирусами иммунодефицита человека, гепатита и др. Также описаны случаи передачи инфекционных заболеваний при обучении сердечно-легочной реанимации через учебные манекены.
Использование специальных масок, воздуховодов, интубации трахеи позволяет значительно снизить риск инфицирования при применении ургентных методов ИВЛ.
Основными задачами терапии в постреанимационный период являются: предотвращение необратимых изменений в клетках, прежде всего в нейронах коры головного мозга, которые выжили после остановки кровообращения; стабилизация основных функций организма; профилактика синдрома полиорганной недостаточности.
Вентиляцию, как правило, осуществляют чистым кислородом. Риск гипероксии меньше, чем риск неадекватной оксигенации тканей. При малейших признаках гипоксемии или гиперкапнии начинают ИВЛ. Постоянно проводят дыхательный мониторинг, пульсоксиметрию, контролируют газовый состав крови и кислотно-основное состояние. При сердечно-легочной реанимации и в постреанимационный период определяют парциальное давление С02в выдыхаемом газе. Если этот показатель выше 10 мм рт.ст., сердечно-легочную реанимацию можно считать эффективной. Быстрое его повышение при проведении сердечно-легочной реанимации может свидетельствовать о восстановлении спонтанной циркуляции. [3, c.16]
После восстановления спонтанной сердечной деятельности функция сердечно-сосудистой системы еще остается нарушенной, поэтому необходима медикаментозная поддержка. Наиболее частыми признаками расстройства функции сердечно-сосудистой системы в постреанимационный период являются похолодание конечностей, слабый периферический пульс, плохой капиллярный кровоток, тахикардия, олигоанурия, гипотензия и др. Снижение сердечного выброса можно корригировать внутривенной инфузией жидкости и (или) кардиотонических препаратов. Артериальное давление, измеренное непрямым методом, не всегда соответствует действительному уровню, более точные данные получают при измерении артериального давления прямым методом.
В постреанимационном периоде большое внимание необходимо уделять восстановлению функций ЦНС. Необходимо поддерживать адекватный экстрацеребральный гомеостаз: адекватную оксигенацию крови, умеренную гипервентиляцию до устранения внутричерепной гипертензии. Артериальное давление должно быть нормальным или несколько повышенным. В постреанимационном период емаксимальное внимание следует уделять профилактике осложнений со стороны легких (острый респираторный дистресс-синдром, пневмония), почек (острая почечная недостаточность), пищеварительного канала.В этот период особенно важно избегать гипергликемии, поэтому применение растворов глюкозы резко ограничивают. Рекомендуют маннит, антиоксидантную терапию, ноотропные препараты. Существенно улучшает прогноз локальная гипотермия головного мозга. [3, c.24–26]







