Легочная эмболия – симптомы, лечение эмболии легочной артерии
Легочная эмболия
Легочная эмболия (эмболия легочной артерии, тромбоэмболия легочной артерии, ТЭЛА) – механическое препятствие (обструкция) кровотока в бассейне легочной артерии, обусловленное попаданием в нее эмбола (тромба), что сопровождается выраженным спазмом ветвей легочной артерии, развитием острого легочного сердца, уменьшением сердечного выброса, бронхоспазмом и снижением оксигенации крови.
Из всех аутопсий, ежегодно проводимых в России, легочная эмболия обнаруживается в 4–15% случаев. По статистике 3% хирургических вмешательств в послеоперационном периоде осложняются развитием ТЭЛА, летальный исход при этом наблюдается в 5,5% случаев.
Пациенты с легочной эмболией нуждаются в срочной госпитализации в отделение реанимации.
Эмболия легочной артерии преимущественно наблюдается у людей старше 40 лет.
Причины и факторы риска
В 90% случаев источник тромбов, приводящих к легочной эмболии, располагается в бассейне нижней полой вены (подвздошно-бедренный сегмент, вены малого таза и предстательной железы, глубокие вены голени).
Факторами риска являются:
Формы заболевания
В зависимости от локализации патологического процесса выделяют следующие виды легочной эмболии:
- эмболия мелких ветвей легочной артерии;
- эмболия долевых или сегментарных ветвей легочной артерии;
- массивная – местом локализации тромба является главный ствол легочной артерии или одна из ее основных ветвей.
В зависимости от объема выключенных из кровотока сосудов выделяют четыре формы легочной эмболии:
- смертельная (объем отключенного легочного артериального кровотока свыше 75%) – приводит к быстрому летальному исходу;
- массивная (объем пораженных сосудов свыше 50%) – отмечаются тахикардия, гипотония, потеря сознания, острая правожелудочковая недостаточность, легочная гипертензия, может развиться кардиогенный шок;
- субмаксимальная (поражается от 30 до 50% легочных артерий) – характеризуется умеренной одышкой, слабовыраженными признаками острой правожелудочковой недостаточности при нормальном уровне артериального давления;
- малая (из кровотока отключено менее 25%) – незначительная одышка, признаков недостаточности правого желудка нет.
Острая массивная легочная эмболия может стать причиной внезапной смерти.
В соответствии с клиническим течением легочная эмболия может принимать следующие формы:
Симптомы легочной эмболии
Выраженность клинической картины зависит от следующих факторов:
- скорость развития нарушения кровотока в системе легочной артерии;
- размер и количество тромбированных артериальных сосудов;
- степень выраженности нарушений кровоснабжения ткани легких;
- исходное состояние пациента, наличие у него сопутствующей патологии.
Патология проявляется широким клиническим диапазоном от бессимптомного течения до внезапной смерти. Клинические симптомы легочной эмболии не являются специфичными, они свойственны многим другим заболеваниям легких и сердечно-сосудистой системы. Однако их внезапное возникновение и невозможность объяснить их другой патологией (пневмония, инфаркт миокарда, сердечно-сосудистая недостаточность) позволяет с высокой долей вероятности предположить у больного эмболию легочной артерии.
В классической клинической картине легочной эмболии выделяют несколько синдромов.
По статистике 3% хирургических вмешательств в послеоперационном периоде осложняются развитием ТЭЛА, летальный исход при этом наблюдается в 5,5% случаев. Читайте также:
Диагностика
При подозрении на эмболию легочной артерии назначают комплекс лабораторно-инструментального обследования, включающий:
- рентгенографию органов грудной клетки – признаками легочной эмболии являются: ателектаз, полнокровие корней легких, симптом ампутации (внезапный обрыв хода сосуда), симптом Вестермарка (локальное уменьшение легочной васкуляризации);
- вентиляционно-перфузионная сцинтиграфия легких – признаками высокой вероятности легочной эмболии являются: нормальная вентиляция и снижение перфузии в одном или нескольких сегментах (диагностическая ценность метода снижается при перенесенных в прошлом эпизодов ТЭЛА, опухолях легкого и хронической обструктивной болезни легких);
- ангиопульмонография – классический метод диагностики легочной эмболии; критериями для постановки диагноза служат обнаружение контура тромба и внезапный обрыв ветви легочной артерии;
- электрокардиография (ЭКГ) – позволяет выявить косвенные признаки легочной эмболии и исключить инфаркт миокарда.
Дифференциальная диагностика проводится с нетромботической эмболией легочной артерии (опухолевой, септической, жировой, амниотической), психогенной гипервентиляцией, переломом ребер, пневмонией, бронхиальной астмой, пневмотораксом, перикардитом, сердечной недостаточностью, инфарктом миокарда.
Лечение легочной эмболии
Пациенты с легочной эмболией нуждаются в срочной госпитализации в отделение реанимации. Медикаментозное лечения легочной эмболии на первом этапе заключается во введении гепарина, антикоагулянтов непрямого действия и фибринолитических средств.
Эмболия легочной артерии преимущественно наблюдается у людей старше 40 лет.
При выраженной артериальной гипотензии проводят инфузионную терапию, применяют дофамин, Добутамин, Адреналина гидрохлорид. При рецидивирующем клиническом течении легочной эмболии длительным курсом или пожизненно назначают непрямые антикоагулянты, ацетилсалициловую кислоту (Аспирин), производят установку кавафильтра, препятствующего попаданию тромбов в нижнюю полую вену.
Развитие инфаркт-пневмонии является показанием для назначения антибиотиков широкого спектра действия.
При массивной эмболии легочной артерии и неэффективности проводимой консервативной терапии проводится хирургическое вмешательство одним из двух способов:
- закрытая эмболэктомия при помощи аспирационного катетера;
- открытая эмболэктомия в условиях искусственного кровообращения.
Хирургическое лечение легочной эмболии сопровождается довольно высоким риском осложнений и летального исхода.
Возможные последствия и осложнения
Острая массивная легочная эмболия может стать причиной внезапной смерти. В тех случаях, когда успевают сработать компенсаторные механизмы, больной не погибает сразу, но у него быстро нарастают вторичные нарушения гемодинамики, которые при отсутствии своевременного лечения приводят к летальному исходу. Возможными последствиями легочной эмболии могут стать:
При своевременном и адекватном лечении легочной эмболии показатель летальности не превышает 10%, без лечения он достигает 30%. Прогноз хуже у лиц с предшествующими заболеваниями сердца или легких.
Примерно у 1% пациентов, перенесших эмболию легочной артерии в отдаленном периоде, развивается хроническая легочная гипертензия.
Из всех аутопсий, ежегодно проводимых в России, легочная эмболия обнаруживается в 4–15% случаев.
Профилактика
С целью профилактики легочной эмболии в предоперационную подготовку пациентов при наличии факторов риска включают:
- пневматическую компрессию;
- ношение компрессионного белья (эластичных чулок);
- малые дозы гепарина.
В послеоперационном периоде подкожно вводят небольшие дозы гепарина, назначают непрямые антикоагулянты.
При рецидивирующем течении легочной эмболии непрямые антикоагулянты назначают пожизненно, решают вопрос об установке кавафильтра.
Видео с YouTube по теме статьи:
http://www.neboleem.net/legochnaja-jembolija.php
Легочная эмболия или инфаркт легкого – опасная закупорка артерии
Легочная эмболия – это осложнение, которое часто создает серьезную угрозу для жизни. Инфаркт легкого является следствием блокировки просвета легочной артерии. Это состояние проявляется внезапным приступом удушья, дыхание становится поверхностным и быстрым.
Иногда возникает тупая боль за грудиной и сильное беспокойство. Также может появляться лихорадка и кашель. Симптомы инфаркта легкого довольно похожи на симптомы инфаркта миокарда.
Причины легочной эмболии и инфаркта легкого
Легочная эмболия образуется, когда происходит резкое перекрытие протока легочной артерии или ее ветви. Легочная артерия, которая делится на левую и правую, обеспечивает доставку венозной крови из правого желудочка сердца в легкие, где кровь выделяет не нужные газы и насыщается кислородом.
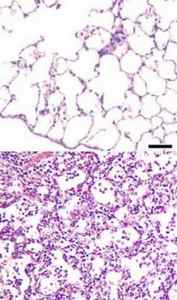
Ткань легких под .
Закупорка в легочной артерии, как правило, является следствием тромбоза глубоких вен, в основном, нижних конечностей. Чтобы образовался затор, тромб должен отделиться от стенок вен и с током крови переместить в правую часть сердца, а затем в легочную артерию. Если в ходе тромбоза глубоких вен возникает легочная эмболия, то говорят о венозной тромбоэмболии.
Эмболия легких является причиной около 7% смертей в больницах Соединенных Штатов. Смертность от этой болезни достигает 30%.
Повышенный риск возникновения закупорки легочной артерии возникает у людей, которые имеют склонность к образованию сгустков крови в сосудах, т.е. у тех, которые:
- долго лежат в постели: это очень существенный фактор риска тромбоза глубоких вен и легочной эмболии, поэтому врачи всегда стараются как можно быстрее подымать на ноги пациентов после операции;
- страдают от недостаточности сердечной мышцы или болезни крови, облегчающей процесс свертывания;
- страдают ожирением;
- прошли серьезные хирургические операции, особенно в области нижних конечностей и брюшной полости;
- болеют злокачественным раком;
- имеют общее заражение;
- перенесли в последнее время тяжелую травму, особенно полиорганную или перелом таза, ближайшей части бедренной кости и других длинных костей нижних конечностей, повреждения спинного мозга связанное с параличом нижних конечностей и длительной неподвижностью;
- имеют повышенную склонность к образованию тромбов, врожденную или приобретенную;
- болеют болезнью Крона или неспецифическим язвенным колитом;
- имеют случаи легочной эмболии в семейной истории;
- имеют варикозное расширение вен нижних конечностей (само варикозное расширение вен не являются фактором риска, но оно усиливает воздействие других факторов риска тромбоза).
Кроме того, риск возрастает, если эти факторы возникают у человека в возрасте старше 40 лет. Кроме того, особую группу риска представляют беременные и женщины в послеродовой период. Увеличение свертываемости крови может возникнуть также у лиц, принимающих лекарства, а также гормональные методы контрацепции (особенно в сочетании с курением). Риск возрастает при использовании гормональной заместительной терапии (таблетки) или приеме селективных модуляторов эстрогеновых рецепторов, например, тамоксифен, ралоксифен.
До недавнего времени легочную эмболию делили на массивную, субмассивную и немассивную. С некоторых пор функционирует новая и улучшенная классификация этого заболевания. Теперь эмболию классифицируют, как заболевание высокого риска (риск смерти оценивается выше 15%) и невысокого риска. В рамках эмболии невысокого риска выделяют состояния промежуточного риска, когда угроза смерти составляет 3-15%, и легочную эмболию низкого риска с вероятностью смерти ниже 1%.
Кроме тромбов, вызвать закупорку легочной артерии могут также:
- околоплодные воды (например, после преждевременной отслойки плаценты);
- воздух (например, при введении катетера в вену или его удалении);
- жировая ткань (например, после перелома длинной кости);
- опухолевые массы (например, при раке почки или раке желудка);
- инородное тело (например, материал, используемый для эмболизации сосудов).
Симптомы и диагностика легочной эмболии и инфаркта легкого
Легочная эмболия проявляется, как правило, через внезапную сильную боль в груди (примерно у половины больных), появляется одышка (более чем 80% пациентов), ускорение дыхания (у 60% пациентов). Кроме того, иногда возникают проблемы с сознанием или даже обморок (кратковременная потеря сознания). Часть пациентов испытывает ускорение ритма сердца (выше 100 ударов в минуту).
В более тяжелых случаях, когда забита большая ветвь артерии, может произойти падение артериального давления (гипотония) и даже шок. Иногда наблюдается кашель (довольно сухой при эмоболии и с кровянистыми выделениями при инфаркте легкого). Кроме того, в ходе легочной эмболии может возникать лихорадка, кровохарканье (у 7%), потливость, ощущение страха. При таких признаках необходимо как можно быстрее вызвать скорую помощь.
Иногда диагностировать эмболию довольно затруднительно, так как симптомы, перечисленные выше, появляются также и при других заболеваниях, таких как воспаление легких или инфаркт. Симптомы также могут быть слабо выраженными и это вводит в заблуждение. Между тем легочная эмболия является состоянием, угрожающим жизни и требует строго стационарного лечения. Многие люди, у которых происходит закупорка легочной артерии, умирают. В тех случаях, когда не доходит до смерти, увеличивается риск повторной эмболии, такие люди должны быть постоянно под контролем врача.
Если клинические проявления указывают на легочную эмболию, также рекомендуется выполнить ультразвуковое исследование вен нижних конечностей. Если в этом исследовании обнаруживают наличие тромбов в венозной системе нижних конечностей, это почти на 100% подтверждает диагноз.
Легочную эмболию всегда необходимо отличать, прежде всего, от:
- заболеваний легких, т.е. астма, хроническая обструктивная болезнь легких (обострение), плевральный пневмоторакс, воспаление легких и плевры, синдром острой дыхательной недостаточности;
- заболеваний сердечно-сосудистой системы, таких как инфаркт миокарда, сердечная недостаточность;
- невралгии межреберного нерва.
Поставить диагноз легочная эмболия иногда очень сложно. Чтобы помочь врачам был создан тест Wellsa. Он представлен ниже. За утверждение каждого из указанных заболеваний начисляется определенное количество баллов:
- Перенесенное в прошлом воспаление глубоких вен или эмболия легких (1,5 балла).
- Недавно проведенная хирургическая операция или иммобилизация (1,5 балла).
- Злокачественная опухоль (1 балл).
- Кровохарканье (1 балл).
- Сердцебиение выше 100 уд/мин (1,5 балла).
- Симптомы воспаления глубоких вен (3 балла).
- Вероятность других диагнозов ниже, чем легочная эмболия (3 балла).
- 0-1: клиническая легочная эмболия маловероятна;
- 2-6: промежуточная вероятность клинической легочной эмболии;
- выше или равна 7: высокая вероятность клинической легочной эмболии.
Лечение легочной эмболии
Метод лечения легочной эмболии зависит от степени тяжести заболевания. В самых тяжелых случаях, связанных с большим риском смерти, применяется тромболитическая терапия или лечение препаратами, которые активируют растворение тромбов крови.
Чаще всего используется альтеплаза или стрептокиназа . Эти препараты вводят внутривенно во время острой фазы заболевания. После их ввода добавляют, как правило, гепарин, то есть вещество предотвращает свертывание крови.
После стабилизации состояния пациента, дают еще один тип препарата – аценокумарол . Этот препарат действует через замедление производства факторов свертывания в печени. Это приводит к снижению. Этот препарат применяется затем постоянно, иногда до конца жизни.
В менее тяжелых случаях эмболии, на первом этапе достаточно лечения гепарином , без тромболитических препаратов, применение которых связано с риском серьезных осложнений (внутричерепные кровотечения у 3%).
Кроме того, в лечении легочной эмболии иногда применяются инвазивные методы: эмболектомия или установка фильтра в главной нижней вене. Эмболектомия заключается в физическом удалении тромбов из легочных артерий. Эта процедура применяется только в тех случаях, когда легочная эмболия очень тяжелая и существуют противопоказания к классической терапии, например, кровотечения из внутренних органов или перенесенные в прошлом внутричерепные кровотечения.
Эмболектомию выполняют также и в том случае, когда проведение тромболитической терапии оказалось неэффективным. Чтобы можно было провести эмболектомию, требуется использование систем искусственного кровообращения. Но, так как эта процедура обременительна для организма, на нее решаются в крайних случаях.
Фильтр вставляют в главную нижнюю вену с целью блокировать проход эмболического материала от нижних конечностей к сердцу и легким. Используется у больных с подтвержденным тромбозом глубоких вен нижних конечностей, у которых невозможно применить тромболизис, потому что имеются критические противопоказания, либо тромболитическая терапия является неэффективной.
Осложнение легочной эмболии – инфаркт легкого
Когда дело доходит до закупорки ветвей легочной артерии, может возникнуть инфаркт легких. Это осложнение касается 10-15% больных легочной эмболией. Инфаркт легкого происходит при перекрытии малых сердечно-легочных сосудов (диаметром меньше 3 мм) и при наличии сопутствующих дополнительных факторов (о чем ниже). Инфаркт легкого – это очаг некроза в легочной ткани, возникающий вследствие недостаточного поступления кислорода к данной «местности» – аналогично инфаркту миокарда.
Это редкое осложнение легочной эмболии, потому что легкие васкуляризированы через две системы – малый круг кровообращения и ветви бронхиальной артерии. Когда одна из систем, доставляющих кислород, подводит, вторая, по крайней мере, частично компенсирует снижение доставки кислорода. На практике, инфаркт легкого обычно возникает у пожилых людей, которые страдают, кроме того, от недостаточности левого желудочка, а также у тех, чьи легкие уже страдают какой-то болезнью: рак, ателектаз, пневмоторакс, воспаление.
Если легочная эмболия осложняется инфарктом легких, симптомы последнего появляются в течение нескольких часов. Это сильная боль в груди (особенно во время вдоха) и кашель, нередко-с кровянистыми выделениями. Иногда присоединяется лихорадка. Зона некроза, как правило, располагается на периферии легких, в основном, в пределах нижней левой или правой доли. Более чем в половине случаев их больше, чем один.
Лечение инфаркта легкого заключается прежде всего в устранении легочной эмболии. Необходима подача кислорода и предотвращение заражения омертвевших тканей.
Стоит помнить о других возможных причинах возникновения инфаркта легкого, таких как:
- серповидно-клеточная анемия;
- воспалительные заболевания сосудов;
- инфекции в рамках сосудов;
- затор, вызванный раковыми клетками, которые могли попасть в сосуды.
Симптомы инфаркта легкого могут напоминать сердечный приступ. В любом случае, их не следует недооценивать.
http://sekretizdorovya.ru/publ/ehmbolija_infarkt_legkogo/4-1-0-355
Легочная эмболия — что это такое? Причины и лечение заболевания

Легочная эмболия — что это такое знают не многие. Как правило, она развивается внезапно, когда один или несколько сгустков крови перекрывают легочную артерию. Тромб отрывается от сосудов, расположенных в нижних конечностях (особо опасен тромбоз бедренного сегмента). Блокировка притока крови к легким провоцирует дефицит кислорода (легочный ствол может быть закупорен полностью). В 30% случаев эмболия заканчивается смертельным исходом.
Опасность данного заболевания заключается в том, что примерно в половине случаев закупорка мелких артерий в легких протекает бессимптомно. Состоянию могут быть свойственны признаки простуды (кашель, невысокая температура), из-за чего не удается своевременно его диагностировать и оказать адекватную помощь.
Симптомы легочной эмболии
К основным симптомам заболевания можно отнести следующее:
- одышка, свистящее дыхание, боль в груди (как при сердечном приступе). Симптомы чаще появляются во время сна, после пережитого эмоционального или физического напряжения;
- кашель с кровью;
- аритмия, учащенное дыхание, гипертония;
- лихорадка;
- дыхательные шумы и шумы в сердце;
- легочная гипертензия;
- отек, воспаление тканей пораженной конечности (в месте образования тромба), боль при прикосновении, изменение цвета, чувствительность, повышенная температура этого участка;
- трудности при ходьбе.
Причины эмболии
Вероятность развития осложнений зависит от размера сгустка крови, попавшего в легкие, от состояния сосудов. Риск выше, когда артерии уже частично закупорены, при имеющихся болезнях сердца, повреждении вен.
Факторами риска (они идентичны возникающим при тромбозе) являются:
- пожилой возраст (особенно период с 60 до 75 лет) – артерии, как правило, уже имеют повреждения, усугубляют ситуацию ожирение и такие заболевания, как диабет и гипертония;
- неактивный образ жизни – те, кто игнорирует физическую нагрузку, чаще сталкиваются с тромбозом из-за нарушенного кровотока. Риск эмболии возрастает при авиаперелетах, длительных поездках автотранспортом, иммобилизации после хирургического вмешательства, сидячей работе;
- избыточный вес – чреват хроническими воспалениями, повышением давления, также избыток жировой ткани повышает уровень эстрогена;
- инсульт, инфаркт или наличие тромбоза – при ослабленных артериях, пережитом сердечном приступе, гипертонии риск образования новых тромбов возрастает. Развиться эмболия может и после травм, операций на сосудах;
- госпитализация – около 20% случаев легочной эмболии происходит в лечебном учреждении (из-за неподвижности, стресса, скачков давления, инфекций, использования внутривенного катетера);
- травма, сильный стресс – травматические события (психического или физического характера) увеличивают риск развития тромбоза десятикратно, повышая свертываемость крови, нарушая гормональный баланс, провоцируя гипертонию;
- недавно перенесенные инфекционные заболевания – воспалительные процессы отрицательно сказываются на свертываемости крови;
- хронические заболевания – артрит, рак, аутоиммунные болезни, диабет, заболевания почек, кишечника ухудшают состояние сосудов и клеток в легких, провоцируя тромбоз;
- менопауза и другие гормональные изменения – рост уровня эстрогена (в результате заместительной терапии или приема противозачаточных средств) усиливает свертываемость крови, провоцирует осложнения в работе сердца;
- беременность – организм вырабатывает больше крови, чтобы её хватало и матери, и на поддержку плода, давление на вены усиливается (усугубляет ситуацию увеличившийся вес);
- курение, наркозависимость, употребление алкоголя;
- генетические факторы – нарушения в производстве тромбоцитов и свертываемости крови могут передаваться по наследству (но чтобы состояние приобрело угрожающий характер, необходимо воздействие и других перечисленных триггеров).
Традиционные методы лечения тромбоэмболии
При лечении легочной эмболии назначают антикоагулянты – варфарин, гепарин, кумадин (в таблетках, инъекциях или капельницах), проводят процедуры удаления тромбов, комплекс мероприятий, препятствующих их появлению.
Разжижающие кровь препараты принимать следует осторожно, не нарушая дозировки, чтобы не спровоцировать кровотечение (этот побочный эффект представляет для жизни не меньшую угрозу, чем тромб).
Профилактика легочной эмболии
Избавиться от тромба можно и хирургически, но без изменений в образе жизни проблема вернется снова. Благотворно на кроветворение и состояние сосудов влияют следующие действия:
Корректировка питания
Естественными антикоагулянтами, снижающими риск образования тромбов, являются:
- продукты, содержащие витамины А и D: фундук, подсолнечное масло, миндаль, курага, шпинат, чернослив, овсянка, лосось, судак, шиповник, калина, сливочное масло, рыбий жир, говяжья, свиная и печень трески, желтки яиц;
- здоровые белковые продукты: бобовые, белое мясо (куриное), орехи, семена;
- специи: чеснок, орегано, куркума, имбирь, кайенский перец;
- черный шоколад;
- ананас, папайя;
- мед;
- яблочный уксус;
- зеленый чай;
- омега-3 жиры;
- масло примулы;
- вода, травяные чаи (от сладких напитков, алкоголя и кофеина придется отказаться).
Нет необходимости избегать продуктов с витамином К, несмотря на способность элемента усиливать свертываемость крови. В натуральных продуктах (листовых, крестоцветных овощах, ягодах, авокадо, оливковом масле, батате) его концентрация невелика, зато в них есть антиоксиданты, электролиты, противовоспалительные соединения.
Физическая активность
Периодов длительного покоя необходимо избегать (особенно — многочасового сидения за рабочим столом или телевизором).

Лучшие виды упражнений для поддержки давления в норме, защиты сердца и легких – аэробные тренировки: бег, велоспорт, интервальный тренинг.
Важно поддерживать активность и в пожилом возрасте, выполняя хотя бы простую разминку, упражнения на растяжку.
При наличии предпосылок к образованию тромбов (или уже развивающихся нарушениях кровообращения и закупорке сосудов) в сидячем положении нельзя оставаться долго, каждые 30 минут необходимо разминаться, ходить.
Поддержка здорового веса
Лишние килограммы – это дополнительная нагрузка на сердце, нижние конечности, кровеносные сосуды. Жировая ткань является местом базирования эстрогена – гормона, провоцирующего воспаления и образование тромбов.
Поддержке оптимального веса способствует не только диета и физическая нагрузка, но и отказ от алкоголя, здоровый сон, устранение стресса.
Осторожность при выборе лекарств
Многие препараты (от гипертонии, гормональные, противозачаточные) провоцируют тромбоз. Необходимо попросить о назначении других лекарственных средств или совместно со специалистом поискать альтернативные способы лечения.
Будьте внимательны к симптомам эмболии, которые могут развиться после хирургических операций, во время соблюдения постельного режима при реабилитации после травм (особенно, затрагивающих нижние конечности).
При одышке, внезапном спазме в груди, отеке ног или рук, сбоях дыхания нужно обращаться к врачу немедленно.
Народные средства
Легочная эмболия — очень серьёзное и быстроразвивающееся заболевание. В связи с этим использование одних лишь народных средств для его лечения ни в коем случае не допустимо. Рецепты народных целителей могут лишь применяться при восстановлении после уже оконченного назначенного врачом медикаментозного лечения.
В основном в восстановительный период применяются средства для укрепления сердечно-сосудистой системы и повышения иммунитета организма.
Тромбоэмболия относится к состояниям, на возникновение которых нужно реагировать быстро. Изучите перечисленные выше признаки, чтобы в случае необходимости своевременно получить экстренную помощь. Будьте здоровы!
http://narod-lekar.ru/legochnaya-emboliya-chto-eto-takoe/
Легочная эмболия
Легочной эмболией называют состояние, выраженное в закупорке тромбами легочной артерии или ее ответвлений. По своей распространенности заболевание занимает третье место после ишемической болезни сердца и инсульта .
Особенности
К развитию эмболии приводит блокировка легочной артерии вследствие отрыва и движения сгустка крови от места его первоначального образования. Последствия зависят от размера и количества оторвавшихся эмболов, общего состояния кровеносной системы. Закупорка кровотока крупными сгустками приводит к нарушению газообмена и развитию гипоксии. В легочных артериях повышается давление и растет нагрузка на правый желудочек сердца.
Помимо сгустков крови сосуды могут закупоривать:
- пузырьки воздуха;
- капли жира (образуются при переломе костей, внутривенном введении маслянистых растворов);
- частички опухолей;
- инородные тела.
Чаще всего источниками тромбов служат вены нижних конечностей, реже – рук и правый отдел сердца.
Распространенность патологии является довольно высокой и составляет 1 случай на тысячу человек. Мужчины при этом подвергаются более высокому риску, особенно в пожилом возрасте.
В качестве основных причин возникновения заболевания кардиологи называют:
- нарушение кровотока (варикозное расширение вен, кисты, опухоли, чрезмерная вязкость крови) – застой крови в конечностях значительно увеличивает вероятность образования и отрыва тромбов;
- повышенная свёртываемость крови;
- воспаление венозных стенок.
Дополнительными факторами риска являются:
- наличие сердечно-сосудистых заболеваний – инфаркта миокарда, аритмии, митрального порока, сердечной недостаточности;
- ожирение;
- низкая двигательная активность;
- продолжительный постельный режим;
- послеоперационный период;
- беременность и роды;
- курение;
- прием противозачаточных таблеток;
- онкологические заболевания – рак поджелудочной железы, желудка, легких;
- установка кардиостимулятора.
Также повышенному риску подвергаются люди, страдающие гипертонией и рядом заболеваний желудочно-кишечного тракта (язвенной болезнью, колитами), проходящие лечение гормонами и химиотерапию.
Классификация
Выделяют следующие типы эмболий:
- массивная – проявляется в поражении более половины объема сосудистого русла. Сопровождается снижением артериального давления и шоком;
- субмассивная – поражено от 30 до 50% объема. Наблюдается закупорка нескольких сегментарных артерий. У пациента проявляются симптомы сердечной недостаточности;
- немассивная – патологические явления захватывают менее 30% сосудистого русла. Проявления заболевания при этом минимальны.
Развитие клинической картины позволяет описать следующие формы заболевания:
- молниеносная – развивается при блокировке тромбом главного ствола артерии либо обеих ее ветвей. Состояние характеризуется стремительным падением давления, развитием дыхательной недостаточности. Смерть наступает в течение нескольких минут;
- острая – возникает в случае закупорки тромбами основных, долевых или сегментарных ветвей. В течение 3–5 суток у пациентов развивается дыхательная и сердечная недостаточность, возникает инфаркт легкого;
- подострая – диагностируется при непроходимости крупных и средних сосудов, длится несколько недель, нередко рецидивирует;
- хроническая – проявляется в повторных закупорках тромбами сосудов и возникновении рецидивирующих плевритов и инфарктов. Возникает преимущественно в послеоперационный период, а также у пациентов с онкологическими и кардиологическими заболеваниями.
Симптомы легочной эмболии
Специалисты не выделяют специфических проявлений, присущих исключительно данному заболеванию. К основным симптомам относят:
- одышку;
- боль в груди, усиливающуюся при вдохе и движениях;
- кашель с возможным отхождением кровянистой мокроты;
- снижение артериального давления;
- учащенное сердцебиение;
- повышение температуры;
- образование холодного пота;
- бледность кожных покровов;
- потеря сознания.
При развитии эмболии в мелких ответвлениях легочных артерий у пациента могут развиваться неспецифические симптомы (редкий кашель, незначительное повышение температуры), или любые проявления могут отсутствовать вообще.
Тяжесть симптомов не всегда досконально отражает истинную ситуацию развития патологии. Так, при закупорке мелкого сосуда человек может испытывать непереносимую боль, в то время как при поражении легочной артерии возможно возникновение лишь небольшой одышки.
Проявления легочной эмболии во многом совпадают с симптомами пневмонии, инфаркта миокарда, сердечной недостаточности. В этом заключается главная опасность состояния, так как при отсутствии своевременной медицинской помощи возможен летальный исход данного заболевания.
Диагностика
Постановка диагноза сопряжена с определенными трудностями, т. к. болезнь не обладает специфическими симптомами, а стандартные исследования проводятся в основном для исключения других патологий.
При подозрении на развитие эмболии проводят следующие обследования:
- электрокардиографию – позволяет исключить инфаркт миокарда и по косвенным признакам подтвердить факт эмболии;
- рентгенографию – выявляет наличие переломов, пневмонии, отека легкого, пневмоторакса.
В настоящее время наиболее информативными являются:
- эхокардиография – позволяет обнаружить нарушения в работе правого желудочка, выявить тромбы в полости сердца;
- компьютерная томография – позволяет выявить эмболы любых размеров в легочной артерии и их месторасположение;
- магнитно-резонансная томография служит для обнаружения тромбов в ветвях артерий;
- ангиопульмонография – основывается на введении в легочную артерию специального окрашенного раствора, позволяющего досконально определить положение и размер сгустка;
- определение уровняd-димера, повышение которого свидетельствует о недавнем образовании тромба;
- ультразвуковое исследование (доплеровское и компрессионное) позволяет обнаружить наличие кровяных сгустков в нижних конечностях.
Пациент с диагнозом «легочная эмболия» должен быть незамедлительно помещен в реанимационное отделение или палату интенсивной терапии.
В случае остановки сердца выполняются сердечно-легочные реанимационные мероприятия – дефибрилляция, непрямой массаж сердца. При развитии кислородного голодания проводится оксигенотерапия при помощи масок и носовых катетеров, в сложных ситуациях – искусственная вентиляция легких. При значительном снижении артериального давления показано внутривенное введение адреналина, допамина, а также солевого раствора.
Дальнейшее лечение предусматривает проведение антикоагулянтной терапии. Для подавления выработки тромбина прописывают однократное введение гепарина в дозировке от 5000 до 10000 единиц внутривенно с последующим назначением поддерживающей капельницы (до 1500 ЕД в час). Продолжительность терапевтического курса составляет 5–10 дней.
В качестве альтернативы предлагаются подкожные инъекции низкомолекулярного гепарина – эноксапарина, далтепарина или фондапаринукса. Они отличаются высокой эффективностью и большей безопасностью. Дозировка подбирается индивидуально с учетом массы тела пациента и его индивидуальных особенностей.
На второй день после начала лечения пациенту назначается варфарин, подавляющий синтез необходимых для свертывания в крови белков. Препарат принимается в таблетированной форме 1 раз в день по 5 или 7,5 мг. Продолжительность терапии варфарином составляет не менее 3 месяцев.
Для восстановления кровотока и растворения сгустков проводится тромболитическая терапия. Наибольшей эффективностью обладают препараты:
- стрептокиназа – быстро удаляет недавно сформировавшиеся тромбы. Вводится внутривенно в течение 2 часов в дозировке 1500000 МЕ или в 2 этапа – 250000 МЕ в течение 30 минут, а затем 100000 МЕ/час в течение суток;
- урокиназа – активирует разрушающий тромбы фермент плазмин. 3 миллиона МЕ вводится внутривенно за 2 часа;
- альтерплаза – также способствует разрушению тромбов. Данный препарат является гипоаллергенным. Назначается внутривенно в однократной дозировке 100 мг.
При проведении тромболитической терапии существует высокая вероятность возникновения кровотечений, которые фиксируются у 13% пациентов.
В качестве альтернативного метода лечения предусматривается оперативное удаление тромба хирургическим путем. Выполняются 2 вида операций:
Проведение данных операций сопряжено с множеством сложностей. Необходимо охладить тело пациента до 28°C, полностью вскрыть грудную клетку, подключить систему искусственного кровообращения и затем вырезать тромб.
При выявлении значительного риска возникновения осложнений или при наличии веских противопоказаний к медикаментозному лечению показана установка кава-фильтров, представляющих специальные сетки для улавливания отрывающихся тромбов и препятствующих их попаданию непосредственно в легочную артерию.
Кава-фильтры вводятся через бедренную, подключичную или яремную вены через прокол на коже. Операция длится не более часа, осложнений, как правило, не возникает. Данная манипуляция может выполняться как уже после развития легочной эмболии, так и в качестве профилактической меры.
Осложнения
К наиболее серьезным последствиям легочной эмболии относят:
Неоказание своевременной медицинской помощи может привести к летальному исходу. В настоящее время при проведении адекватного лечения летальность не превышает 10%.
Профилактика
Чтобы с большой степенью вероятности избежать возникновения легочной эмболии следует соблюдать несколько несложных правил:
- придерживаться принципов здорового питания;
- во время длительных переездов или перелетов, при продолжительном нахождении в фиксированной позе необходимо выполнять комплекс упражнений для нижних конечностей;
- в послеоперационный период рекомендовано скорейшее возобновление двигательной активности;
- при наличии факторов риска образования тромбов показано ношение компрессионных колгот или чулок;
- массаж и пневмомассаж способствует улучшению кровообращения и отводу лимфы из нижних конечностей.
Знание общих симптомов легочной эмболии помогут дифференцировать ее от других заболеваний и незамедлительно обратиться за помощью к специалистам, которые назначат подходящее лечение. Соблюдение профилактических мер позволит сохранить здоровье и избежать тяжелых осложнений.
Узнайте мнение специалистов о легочной эмболии из видео.
http://nmedik.org/legochnaia-emboliia.html
Потенциальная угроза для жизни — легочная эмболия и ее проявления
Легочная эмболия — патологическое состояние, когда часть сгустка крови (эмбол), оторвавшаяся от первичного место своего образования (часто ноги или руки), перемещается по кровеносным сосудам и закупоривает просвет легочной артерии.
Это серьезная проблема, которая может привести к инфаркту участка легочной ткани, низкому содержанию кислорода в крови, повреждению других органов из-за кислородного голодания. Если эмбол больших размеров или одновременно блокируется несколько ветвей легочной артерии — это может привести к летальному исходу.
Читайте в этой статье
Причины появления
Чаще всего сгусток крови падает в систему легочной артерии (медицинский термин — тромбоэмболия легочной артерии) в результате отрыва от стенки глубоких вен ног. Состояние известное, как тромбоз глубоких вен (ТГВ). В большинстве случаев такой процесс носит длительный характер, не сразу все тромбы открываются и закупоривают артерии легких. Блокировка сосуда способна привести к развитию инфаркта (отмиранию тканей). Постепенное «отмирание легких» приводит к ухудшению оксигенации (насыщение кислородом) крови, соответственно, страдают и другие органы.
Легочная эмболия, причины которой в 9 из 10 случаев является тромбоэмболия (описанная выше), может возникнуть в результате закупорки другими субстратами, попавшими в кровоток, например:
- капельки жира из костного мозга при переломе трубчатой кости;
- коллаген (составная часть соединительной ткани) или фрагмент ткани при повреждении любого органа;
- кусочек опухоли;
- пузырьки воздуха.
Признаки закупорки легочных сосудов
Симптомы легочной эмболии у каждого конкретного пациента могут значительно варьироваться, что во многом зависит от количества закупоренных сосудов, их калибра и наличия у больного присутствующей до этого легочной или сердечно-сосудистой патологии.
Наиболее частыми признаками блокировки сосуда являются:
- Прерывистое, затрудненное дыхание. Симптом, как правило, появляется внезапно и всегда ухудшается при малейшей физической активности.
- Боль в груди. Иногда напоминает «сердечную жабу» (боль за грудиной), как при сердечном приступе, усиливается при глубоком вдохе, кашле, когда меняется положение тела.
- Кашель, который довольно часто бывает кровавый (в мокроте прожилки крови или она коричневого цвета).
Эмболия легких может проявляться и другими признаками, которые могут выражаться в следующем:
- отеки и боли в ногах, как правило, в обеих, чаще локализуются в икроножных мышцах;
- липкая кожа, цианоз (синюшность) кожных покровов;
- лихорадка;
- повышенное потоотделение;
- нарушение сердечного ритма (учащенное или нерегулярное сердцебиение);
- головокружение;
- судороги.
Факторы риска
Некоторые заболевания, медицинские процедуры, определенные условия могут способствовать возникновению тромбоэмболии легочной артерии. К ним относят:
- малоподвижный образ жизни;
- продолжительный постельный режим;
- любая операция и некоторые хирургические процедуры;
- избыточный вес;
- установленный кардиостимулятор или венозная катетеризация;
- беременность и роды;
- применение противозачаточных таблеток;
- семейная история;
- курение;
- некоторые патологические состояния. Довольно часто тромбоэмболия легочной артерии возникает у больных с активным онкологическим процессом (особенно, это касается рака поджелудочной железы, яичников и легких). Также легочная эмболия, связанная с опухолями, может появиться у пациентов, принимающих химиотерапию или гормонотерапию. Например, эта ситуация может возникнуть у женщины с историей рака молочной железы, которая в целях профилактики принимает тамоксифен или ралоксифен. Люди, страдающие гипертонией, а также воспалительными заболеваниями кишечника (например, язвенный колит или болезнь Крона), имеет повышенный риск развития этой патологии.
Диагностика легочной тромбоэмболии
Легочную эмболию довольно трудно диагностировать, особенно это касается пациентов, у которых одновременно присутствуют патология сердца и легких. Чтобы установить точный диагноз, врачи порой назначают несколько исследований, лабораторных тестов, позволяющих не только подтвердить эмболию, но и найти причину ее возникновения. Чаще всего применяются следующие тесты:
- рентгенография грудной клетки,
- изотопное сканирование легких,
- легочная ангиография,
- спиральная компьютерная томография (КТ),
- анализ крови на D-димер,
- ультразвуковое исследование,
- флебография (рентгенологическое исследование вен),
- магнитно-резонансная томография (МРТ),
- анализы крови.
Лечение
Лечение легочной эмболии ставит главной целью предотвращение дальнейшего увеличения тромба и появления новых, что имеет важное значение в профилактике серьезных осложнений. Для этого используются лекарственные средства или хирургические процедуры:
- Антикоагулянты — препараты, разжижающие кровь. Группа лекарственных средств, которая предотвращает формирование новых сгустков и помогает организму растворять уже образовавшиеся. Гепарин — один из наиболее часто используемых антикоагулянтов, который применяется как внутривенно, так и подкожно. Он начинает действовать молниеносно после попадания в организм, в отличие от пероральных антикоагулянтов, таких как, например, варфарин. Недавно появившийся класс препаратов этой группы — новые оральные антикоагулянты: КСАРЕЛТО (Ривароксобан), ПРАДАКСА (Дабегатран) и ЭЛИКВИС (Апиксабан) — настоящая альтернатива варфарину. Эти препараты действуют быстро и имеют меньше «непредвиденных» взаимодействий с другими лекарствами. Как правило, нет необходимости их применение дублировать с гепарином. Тем не менее, у всех антикоагулянтов есть побочный эффект — возможны серьезные кровотечения.
- Тромболитики — растворители сгустков крови. Обычно при образовании тромба в организме запускаются механизмы, направленные на его растворение. Тромболитики после введения их в вену также начинают растворять сформировавшийся тромб. Так как эти лекарственные средства способны вызвать внезапное и серьезное кровотечение, их применяют обычно в угрожающей для жизни больного ситуациях, связанных с тромбозом легочной артерии.
- Удаление тромба. В случае, если он очень большой (тромб в легком угрожает жизни больного), врач может предложить его удалить с помощью гибкого тонкого катетера, который вводится в кровеносные сосуды.
- Венозный фильтр. С помощью эндоваскулярной процедуры в нижнюю полую вену устанавливается специальные фильтры, которые препятствуют передвижению сгустков крови из нижних конечностей в легкие. Венозный фильтр устанавливается тем пациентам, у которых противопоказано применение антикоагулянтов, или в ситуациях, когда их действие недостаточно эффективно.
Профилактика
Тромбоэмболия легочной артерии может быть предупреждена еще до начала развития. Мероприятия начинаются с профилактики тромбоза глубоких вен нижних конечностей (ТГВ). Если у человека имеется повышенный риск возникновения ТГВ — необходимо принять все меры для предотвращения этого состояния. Если у человека никогда не было тромбоза глубоких вен ног, но существуют вышеописанные факторы риска эмболии легких, то следует позаботиться о следующем:
- Во время длительных автомобильных поездок и авиаперелетов необходимо позаботиться о застоявшихся венах ног (периодически выполнять упражнения, задействующие мышцы нижних конечностей).
- В послеоперационном периоде, как только врач разрешил вставать с кровати и ходить, необходимо активно заниматься предложенным комплексом физических нагрузок. Чем больше движений, тем меньше шансов появления тромбов.
- Если врач прописал после операции лекарство, которое предотвращает образование тромбов, то это назначение необходимо неукоснительно соблюдать.
Если в анамнезе уже были инциденты с ТГВ или легочной эмболией, то чтобы предотвратить дальнейшее образование сгустков крови, следует выполнять следующие рекомендации:
- регулярно посещать своего лечащего врача с целью профилактических осмотров;
- не забывать принимать лекарства, которые назначил доктор;
- использовать компрессионный трикотаж, чтобы предотвратить дальнейшее усугубление хронической недостаточности вен нижних конечностей, если это советуют врачи;
- немедленно обратиться к врачу, если появились какие-либо признаки тромбоза глубоких вен или легочной эмболии.
Эмболия легочной артерии чаще всего возникает в результате отрыва части тромба, образовавшегося в ногах, и его миграции в систему легочной артерии, что приводит к блокировки кровотока определенного участка легкого. Состояние, которое довольно часто заканчивается летальным исходом. Лечение, как правило, зависит от серьезности ситуации, от появившейся симптоматики. Некоторые пациенты требуют немедленной ургентной помощи, в то время как другие могут проходить лечение амбулаторно. Если вы заподозрили, что у вас тромбоэмболия глубоких вен, имеются симптомы тромбоэмболии легочной артерии — необходимо немедленно обратиться к врачу!
Пациентам с проблемами вен нижних конечностей ни в коем случае нельзя пускать все на самотек. Осложнения варикозного расширения вен нижних конечностей опасно своими последствиями. Какими? Узнайте в нашей статье.
Опасная легочная гипертензия может быть первичная и вторичная, она имеет разные степени проявления, существует специальная классификация. Причины могут быть в патологиях сердца, врожденными. Симптомы — цианоз, сложности с дыханием. Диагностика многообразна. Более-менее позитивный прогноз при идиопатической легочной артерии.
При резком подъема на верх любители нырять поглубже вдруг могут ощутить резкую боль в груди, тремор. Это может быть воздушная эмболия. Сколько воздуха для нее нужно? Когда возникает и какие симптомы имеет патология? Как оказать неотложную помощь и лечение?
Существуют различные причины, из-за которых может развиться острая сердечная недостаточности. Также выделяют и формы, в том числе легочную. Симптомы зависят от первоначального заболевания. Диагностика сердца обширная, лечение необходимо начать незамедлительно. Только интенсивная терапия поможет избежать смерти.
Если диагностирована легочная гипертензия, лечение необходимо начинать скорее, чтобы облегчить состояние больного. Препараты для вторичный или высокой гипертензии назначаются комплексно. Если методы не помогли, прогноз неблагоприятен.
В медицине все еще остаются не до конца разгаданные заболевания, и одно из них — жировая эмболия. Она может возникнуть при переломах, ампутации, проявляться в легких, почечных капиллярах. Что представляет собой синдром? Как лечится? Какие мера профилактики существуют?
Крайне опасный флотирующий тромб отличается тем, что не примыкает к стенке, а свободно плывет по венам нижней полой вены, в сердце. Для лечения может быть применена реканализация.
Иногда сложно выяснить причину, почему появилась легочная гипертензия у детей. Особенно сложно изначально она прослушивается у новорожденных. У них она считается первичная, а вторичная возникает на фоне ВПС. Лечение крайне редко обходится без операции.
Врожденный дренаж легочных вен может убить малыша еще до года. У новорожденных он бывает тотальный и частичный. Аномальный дренаж у детей определяется на эхокардиографии, лечение — операция.







