Тахикардия: симптомы, лечение, причины тахикардии
Учащенное сердцебиение диагноз

Учащенное сердцебиение, когда частота сердечных сокращений в минуту 90 ударов и более называется тахикардией. Тахикардия не является самостоятельным заболеванием, а лишь отдельным проявлением, симптомом.
Причины возникновения тахикардии
В медицине условно выделяют два типа тахикардии:
Физиологическая тахикардия
Физиологическая тахикардия может быть лишь свидетельством сильного эмоционального или физического напряжения. Чаще всего это естественная реакция организма на различные внешние раздражители, способствующие повышению кровотока к определенным органам.

Причины физиологической тахикардии:
- эмоциональные нагрузки — любые положительные или отрицательные эмоции;
- физические нагрузки — от простого подъема по лестнице до интенсивных тренировок в тренажерном зале;
- употребление тонизирующих средств — крепкий чай, кофе, алкоголь, энергетические напитки, курение;
- употребление лекарственных препаратов — атропина, кортикостероидов и т. д.;
- климатические воздействия — жара, высокая влажность воздуха, духота.
Паталогическая тахикардия
Причиной паталогической тахикардии могут быть сердечнососудистые заболевания или нарушения функциональности других систем организма, например, вегетативной, эндокринной.
Основные «внесердечные» причины:
- обезвоживание,
- большая кровопотеря,
- анемия,
- опухоль надпочечников,
- гипертиреоз,
- психоз,
- невроз,
- лихорадка при ангине, туберкулезе или при любом другом инфекционном заболевании.
Часто причиной увеличения частоты сердечных сокращений становятся болевые синдромы любого происхождения, повышение температуры.
Большинство сердечнососудистых заболеваний также может спровоцировать развитие тахикардии:
- хроническая сердечная недостаточность;
- инфаркт миокарда;
- миокардит, эндокардит, перикардит и другие воспалительные сердечные заболевания;
- пороки сердца — врожденные, приобретенные;
- дополнительные пучки проведения.
В случае идиопатической тахикардии установить явные причины нарушения ритма не удается.
Классификация тахикардии
Первоисточник сердечного сокращения — излишнее возбуждение определенных отделов сердца. В норме формирование электроимпульса происходит в синусовом узле, впоследствии распространяясь на миокард. При наличии патологий первоисточниками становятся нервные клетки, находящиеся в желудочках, предсердиях. Именно на определении первоисточников сердечного сокращения основана классификация тахикардии.
Медики различают несколько типов тахикардии:
- синусовая,
- желудочковая,
- предсердная,
- атриовентрикулярная.
Она может свидетельствовать о нарушениях гемодинамики или функций эндокринной, вегетативной нервной систем и других заболеваниях.
Синусовая тахикардия
Синусовая тахикардия характеризуется правильностью сердечного ритма и постепенным увеличением числа сердечных сокращений до 220 ударов в минуту. Она может быть неадекватной или адекватной. Первая является редким заболеванием неясного генеза, проявляется в состоянии покоя, сопровождается нехваткой воздуха.
Синусовая тахикардия может протекать бессимптомно или сопровождаться незначительными симптомами:
-

частые головокружения,
- чувство нехватки воздуха,
- слабость,
- одышка,
- бессонница,
- утомляемость,
- снижение аппетита,
- стойкое учащенное сердцебиение,
- снижение работоспособности и ухудшение настроения.
Степень симптомов зависит от порога чувствительности нервной системы и от основного заболевания. Например, при сердечных заболеваниях увеличение ЧСС становится причиной углубления симптомов сердечной недостаточности, приступа стенокардии.
Синусовая тахикардия характеризуется постепенными началом и концом. Уменьшение сердечного выброса сопровождается нарушением кровоснабжения тканей и различных органов. Могут наблюдаться головокружения, обмороки, в случае поражения сосудов головного мозга — судороги, очаговые неврологические нарушения. Длительная синусовая тахикардия сопровождается уменьшением диуреза, снижением артериального давления, наблюдается похолодание конечностей.
Диагностика
Цель диагностических мероприятий — дифференциация синусовой тахикардии и выявление причин.
- ЭКГ — определение ритмичности и частоты сердечных сокращений;
- Суточный мониторинг ЭКГ — выявление и анализ всех видов нарушений сердечного ритма, изменений сердечной деятельности при обычной активности пациента.
- МРТ сердца, ЭхоКГ — выявление внутрисердечных патологий.
- ЭФИ — изучение распространения электрического импульса по сердечным мышцам для определения нарушений проводимости сердца, механизма тахикардии.
Для исключения заболеваний крови, паталогической активности ЦНС, эндокринных нарушений проводятся дополнительные методы исследований — ЭЭГ головного мозга, общий анализ крови и т. д.
Методика лечения определяется кардиологом и другими специалистами в зависимости от причин ее возникновения.
При физиологической синусовой тахикардии медикаментозного лечения не требуется. Необходимо лишь устранить факторы, вызывающие повышение ЧСС — употребление алкоголя, напитков, содержащих кофеин, острой пищи, никотина (курение), шоколада. Также следует избегать интенсивных физических и психоэмоциональных нагрузок.
При паталогической синусовой тахикардии лечение, в первую очередь, направлено на лечение основного заболевания. В случае неэффективности лекарственных препаратов, методов психо- и физиотерапии или угрозе человеческой жизни может применяться РЧА сердца (прижигание пораженного участка) или имплантация электрокардиостимулятора.
Желудочковая тахикардия
При желудочковой тахикардии сердечная активность может достигать 220 ударов в минуту. Работа сердца в неэкономном режиме приводит к сердечной недостаточности, что может стать причиной желудочковой фибрилляции — полной дезорганизации сердечных функций, остановке кровообращения и закончится летальным исходом.
Выделяют два типа желудочковой тахикардии, отличающихся своими симптомами:
- гемодинамически стабильные — учащенное сердцебиение, тяжесть, сжатие в области сердца, в груди, головокружение;
- гемодинамически нестабильные — пациент теряет сознание через несколько секунд после первых проявлений желудочковой тахикардии.
Возникает внезапно, во втором случае потеря сознания является единственным проявлением повышения ЧСС.
Диагностика
Для подтверждения диагноза желудочковой тахикардии обычно достаточно ЭКГ. По данным электрокардиограммы можно дать оценку локализации желудочковой тахикардии.
- Суточный мониторинг ЭКГ — не просто констатирует факт, но также отвечает за длительность эпизодов, их связь с различными событиями, например, с физической нагрузкой.
- ЭФИ — определяются электрофизиологические характеристики желудочковой тахикардии.
В некоторых случаях могут использоваться имплантируемые петлевые мониторы, кардиотелеметрия.
Основные методы лечения желудочковой тахикардии направлены на профилактику новых приступов, терапию основного заболевания.
Избавиться от приступов во многих случаях позволяет катетерная абляция (прижигание). Методами медикаментозной терапии добиться постоянного стабильного эффекта пока не удается. При наличии наследственных каналопатий, структурных патологий имплантируется кардиовертер-дефибриллятор.
Предсердная тахикардия
Предсердная тахикардия — редкая форма тахикардии. Возникает на любом небольшом участке предсердий. Может проявляться время от времени или это состояние может длиться на протяжении нескольких дней, месяцев. У пожилых пациентов, страдающих серьезными формами сердечной недостаточности, может возникнуть несколько паталогических очагов.
Предсердная тахикардия может протекать бессимптомно или пациенты ощущают лишь сильное сердцебиение. В некоторых случаях наблюдается головокружение, одышка, боли в груди. Люди старшего возраста могут не обратить внимание на незначительное увеличение ЧСС.
Диагностика
Обычно предсердная тахикардия выявляется случайно — во время проведения стресс-тестов с ЭКГ или при обращении к врачу с жалобами на боли в сердце и головокружение.
Диагностировать предсердную тахикардию можно только во время приступа —
ЭКГ. В некоторых случаях кардиолог стимулирует приступ при электрофизиологическом исследовании.
Предсердная тахикардия обычно не представляет серьезной опасности для здоровья человека. Но во избежание риска увеличения размеров сердца кардиологом может быть порекомендована медикаментозная терапия, катетерная абляция.
Атриовентрикулярная тахикардия
Два основных варианта атриовентрикулярной тахикардии:
- атриовентрикулярная узловая тахикардия;
- атриовентрикулярная тахикардия с участием дополнительных путей проведения.
Атриовентрикулярная тахикардия встречается достаточно часто.
Протекающие с высокой частотой редкие приступы очень значимы клинически. Они сопровождаются:
- снижением артериального давления,
- ангиозными болями,
- удушьем,
- пульсацией в области шеи,
- нарушением сознания.
Начинается внезапно, продолжительность приступа — от нескольких минут до нескольких суток. Чаще всего встречается у женщин и обычно не связана с сердечными заболеваниями.
Диагностика
Диагностические мероприятия включают в себя:
- сбор анамнеза — достаточно для предварительной диагностики атриовентрикулярной тахикардии;
- физикальное обследование;
- методы инструментальной диагностики — ЭКГ, ЧППС, ЭФИ, мониторинг по методу Холтера; нагрузочные ЭКГ-пробы.
Частоту приступов атриовентрикулярной тахикардии иногда можно значительно снизить с помощью лекарственных препаратов и физиотерапии. Методика определяется этиологией, формой тахикардии, наличием дополнительных осложнений, частотой приступов. В некоторых случаях применяется метод абляции.
Тахикардия у детей
Нормальная частота сердечных сокращений у детей зависит от возраста:
- 123-159 ударов в минуту — возраст 1–2 дня;
- 129-166 ударов в минуту — возраст 3–6 дней;
- 107-182 — возраст 1–3 недели;
-
121-179 — возраст 1–2 месяца;
- 106-186 — возраст 3–5 месяцев;
- 109-169 — возраст 6–11 месяцев;
- 89-151 — возраст 1–2 года;
- 73-137 — возраст 3–4 года;
- 65-133 — возраст 5–7 лет;
- 62-130 — возраст 8–11 лет;
- 60-119 — возраст 12–15 лет.
Наджелудочковая тахикардия — самый распространенный вид тахикардии, встречающийся у детей. Обычно она проходит с возрастом без вмешательства медиков.
Реже встречается у детей желудочковая тахикардия, при отсутствии лечения она представляет угрозу для жизни.
Симптомы детской тахикардии аналогичны симптомам тахикардии у взрослых:
- боли в груди,
- головокружение,
- учащенное сердцебиение,
- одышка,
- обмороки,
- тошнота,
- бледность,
- потливость,
- слабость.
Дети с тахикардией беспокойны, капризны. Пульсируют вены, ребенок пугается, может задыхаться, бледнеет или синеют слизистые оболочки, кожа. Повышенная сонливость является одним из симптомов тахикардии у новорожденных.
Диагностика
Диагностика тахикардии у детей осложняется возрастом пациентов. Ребенок не может рассказать о своих ощущениях, поэтому специалист должен опираться только на данные исследований:
- лабораторные — анализ крови, мочи, исследования на гормоны;
- инструментальные — ЭКГ, суточный мониторинг по Холтеру, УЗИ сердца, МРТ, эхокардиография и т. д.
Чаще наблюдается у худых детей с узкой грудной клеткой, неразвитыми мышцами — астеническое телосложение.
Методика лечения определяется типом тахикардии, возрастом ребенка. Обычно достаточно медикаментозного лечения, но в некоторых случая может потребоваться радиочастотная абляция или хирургическое вмешательство.
Тахикардия у беременных
Тахикардия — одна из наиболее часто встречающихся патологий у беременных женщин. Основной причиной этого состояния являются изменения в сердечнососудистой системе. На сегодняшний день научно обоснованы еще несколько причин тахикардии у беременных:
- анемия,
- ожирение,
- передозировка витаминных и лекарственных препаратов,
- бронхиальная астма,
- легочная инфекция,
- патологии щитовидной железы,
- повышение температуры,
- внематочная беременность,
- обезвоживание организма,
- сердечная недостаточность и другие заболевания сердечнососудистой системы,
- кровопотеря,
- отслойка плаценты,
- травма,
- сепсис.
Спровоцировать приступ тахикардии может также постоянное чувство тревоги, стресс. Тахикардия беременных может быть связана с вредными привычками — курение, алкоголь, содержащие кофеин напитки.
Учащение ЧСС беременных женщин считается физиологической нормой, но следует обратиться к врачу при следующих симптомах:
- боли в сердце или в груди;
- тошнота, рвота;
- частые головокружения, обмороки;
- необоснованная усталость;
- чрезмерная тревожность.
Также может наблюдаться онемение отдельных частей тела.
Диагностика
Диагностические мероприятия — лабораторные и инструментальные исследования с соответствующими ограничениями в зависимости от срока беременности и состояния здоровья женщины.
Чаще тахикардия проходит, как только женщина успокаивается. В других случаях врач подбирает метод лечения по степени развития тахикардии. При этом учитывается индекс массы тела будущей мамы.
Чем опасна тахикардия?
Кроме быстрой утомляемости, неприятных, иногда болезненных ощущений любая тахикардия становится причиной сердечной недостаточности — сердце изнашивается. Кроме нарушений проводимости, ритма сердца тахикардия может дать такие осложнения, как:
- сердечная астма,
- аритмический шок,
- отек легких,
- тромбоэмболия мозговых сосудов,
- острая недостаточность кровообращения головного мозга,
- тромбоэмболия легочной артерии.
Желудочковая тахикардия в сочетании с острым инфарктом миокарда может стать причиной смерти.
Профилактика тахикардии
Профилактика тахикардии — отказ от вредных привычек, ранняя диагностика, лечение основного заболевания. В значительной мере отягощают тахикардию воспаления десен, больные зубы, любые хронические воспаления — носоглотки, мочеполовой системы и т. д.
http://bezboleznej.ru/tahikardiya
Почему бывает частое сердцебиение и как его лечить
Учащенное сердцебиение (тахикардия) – это увеличение числа сердечных сокращений более 90 ударов/мин. Оно бывает вполне оправданным, но также существует много патологических состояний, вызывающих тахикардию: диабет, анемия и др.
Чтобы избежать осложнений, следует различать, когда тахикардия является физиологической, а когда – проявлением того или иного заболевания.
Разновидности учащенного сердцебиения
Существует несколько классификаций этого состояния.
По происхождению:
Физиологическое – ускорение ритма сердца при волнении или физических нагрузках. Этот вид тахикардии является естественным. Чаще всего ускоренные сокращения вызывает гормон адреналин, действия которого направлены на быструю адаптацию человеческого тела к любым условиям (стресс, экстремальные нагрузки).
Патологическое – учащенное сердцебиение, возникающее в покое из-за различных патологий или заболеваний. Существует несколько видов патологической тахикардии, представляющих опасность для жизни:
Эпизодическое – вид учащенного сердцебиения, для которого характерно внезапное эпизодическое повышение ЧСС (частоты сердечных сокращений, как его померить узнайте в этой статье). Причинами могут послужить медикаменты, энергетические напитки, переутомление, сильные эмоциональные потрясения.
При приеме алкоголя – этот вид выделяют в отдельную категорию, так как употребление алкогольных напитков нельзя назвать ни физиологическим, ни патологическим явлением.
Учащенный ритм – естественная реакция сердца на спиртное.
При постоянном употреблении высоких доз алкоголя тахикардия может приобрести патологический характер.
По типу сердечного ритма тахикардия может быть:
- Синусовой – когда сердечный ритм задается одним нервным узлом и имеет четкую периодичность;
- Аритмичной – когда биение сердца происходит с нарушением периодичности, импульсы могут возникать в нехарактерных местах.
Разновидности учащенного сердцебиения
Почему учащается сердцебиение?
От чего бывает ускорение сердечного ритма? Среди факторов, которые могут вызывать физиологическую тахикардию стоит выделить:
Патологическое учащенное сердцебиение также может иметь множество причин:
Дефицит кальция.
Основные симптомы учащенного сердцебиения
При частом повышении ЧСС могут появляться также симптомы, характерные для заболевания, вызывающего тахикардию. Именно они являются решающими в определении патологии.
Среди симптомов, часто сопровождающих ускоренные сердечные сокращения, следует выделить:
- Ускорение пульса (иногда количество ударов сердца может не соответствовать пульсу, сообщите о наличии отклонений доктору, чтобы ускорить процесс поиска патологии);
- «пляска каротид» — термин, означающий сильную пульсацию сонных артерий, которая часто видна даже невооруженным взглядом;
- Одышка даже при обычных физических усилиях;
- Головокружение, спутанность сознания;
- Тревожность;
- Давящая боль в области сердца, в грудной клетке;
- Потемнение или «мушки» перед глазами;
- Ощущение сухости во рту;
- Общее недомогание;
- Отеки ног;
- Кашель без выделения мокроты;
- Повышенное артериальное давление.
Статья из которой можно узнать: как найти сонную артерию и померить пульс
Учащенное сердцебиение у беременных
Сердце женщин во время беременности бьется учащенно даже в обычном режиме. ЧСС в этот период выходит за рамки нормы на 20-25 ударов в минуту. Этому есть множество объяснений.
Женщины в этот период переживают сильные изменения гормонального фона, перестройку сердечно-сосудистой системы. Сказывается также дефицит витаминов и микроэлементов.
Если ЧСС у беременной повышен незначительно, ей не стоит принимать каких-либо препаратов без консультации доктора. Чаще всего даже после консультации бывает достаточно витаминотерапии и коррекции образа жизни.
Женщинам в этот период рекомендуется чаще бывать на свежем воздухе, а также выполнять специальную гимнастику для беременных.
Учащенное сердцебиение у детей
Нормальный сердечный ритм детей отличается от взрослого человека. Сердце ребенка бьется быстро, ЧСС может достигать отметки в 160 ударов у новорождённых.
Со временем показатель снижается до 140 (дети в год). До семи лет норма опускается до 80 – 100 ударов/мин.
Смена режима работы сердца происходит по причине постоянного развития сердечно-сосудистой системы. Если у ребенка все же обнаруживается ЧСС выше возрастной нормы, следует обратиться к педиатру. Причины тахикардии у детей могут быть теми же, что и у взрослых.
Чтобы вовремя обнаружить патологию у грудных детей, которые еще не могут высказать жалоб на свое состояние, обратите внимание на следующую симптоматику:
- Повышенная температура;
- Усиленное потоотделение;
- Бледность кожных покровов;
- Нехарактерный режим дыхания;
- Рвота и тошнота;
- Нарушения стула.
Диагностика
Если после физической нагрузки долго не проходит повышение ЧСС или наблюдается внезапная тахикардия без каких-либо видимых причин, необходимо обратиться в больницу для выявления патологии.
Внезапно начинающееся сильное сердцебиение чаще всего сигнализирует о наличии нарушений в центральной нервной системе или самом сердце. Определить точную причину можно лишь при помощи диагностики.
Самыми распространенными исследованиями, которые применяются для определения этиологии тахикардии, являются:
Данный перечень исследований не является обязательным. В каждом индивидуальном случае врач сам определяет необходимый план обследования пациента, который составляется таким образом, чтобы патология была обнаружена в кратчайшие сроки.
Внезапное сердцебиение в состоянии покоя или при подозрении на другие патологии может потребовать консультации следующих специалистов:
- Терапевт;
- Кардиолог;
- Эндокринолог;
- Инфекционист;
- Гематолог;
- Гинеколог.
Возможные осложнения
Если болезнь, вызывающая приступы тахикардии, длительное время остается без лечения, могут возникать различные осложнения:
Если вы не знаете, почему сердце начинает часто биться без видимых причин, обязательно обратитесь к доктору. Только так можно уберечь себя от опасных последствий.
Что делать если сердце бьется сильно часто?
Приступы учащенного сердцебиения требуют квалифицированной врачебной помощи.
До приезда медиков вы также можете совершить некоторые действия для облегчения состояния:
Ускоренное сердцебиение можно устранить при помощи валерианы или корвалола. Данные средства не являются сильнодействующими, они помогут привести в покой нервную систему, которая участвует в контроле ЧСС.
Если под рукой не оказалось никаких препаратов, попробуйте напрячь мышцы пресса и нижних конечностей на 15-20 секунд. После чего расслабьтесь и повторите это же действие спустя 2 минуты.
Рефлекторно успокоить резкое учащение сердечного ритма можно при помощи массажа. Необходимо осторожно помассировать кончики мизинцев рук. В горизонтальном положении с холодной повязкой это поможет снять приступ.
Лечение тахикардии
Что следует принимать при учащенном сердцебиении?
Во время приступа тахикардии стоит принять средство следующего типа:
Синусовая тахикардия
Если причины тахикардии уже были определены врачом, следует выпить также медикаменты, показанные при вашем конкретном заболевании.
Главной задачей медикаментозного лечения при внезапном приступе тахикардии является быстрое снижение частоты сердечных сокращений.
Вот некоторые распространенные средства, применяемые при данном состоянии:
http://moyakrov.info/heart/tahikardiya/uchashhennoe-serdtsebienie
Тахикардия: симптомы и лечение
Давайте сразу разберемся, что это такое – тахикардия? Самый распространенный вариант нарушения сердечного ритма, который характеризуется увеличением частоты сердечных сокращений (ЧСС) более 90 ударов в минуту, носит название – тахикардия. Основные проявления учащенного сердцебиения – беспокойство, ощущение нехватки воздуха, головокружение и, в тяжелых случаях, обморок. Пациенты, страдающие заболеваниями сердечно-сосудистой системы, при тахикардии подвержены развитию недостаточности кровообращения. Ведущим механизмом возникновения увеличения ЧСС являются изменения, приводящие к повышению автоматизма синусового узла.
Тахикардия при здоровом сердце
Тахикардия у здоровых людей наблюдается в случае:
- физических, эмоциональных нагрузок и стрессовых ситуаций;
- резкого изменения положения тела;
- употребления чая, кофе, алкоголя и других активных веществ;
- повышения температуры тела;
- некоторых патологических процессов в организме.
У детей до 7 лет тахикардия является нормальным физиологическим состоянием.
Классификация тахикардий
В зависимости от причины выделяют патологическую и физиологическую формы увеличения ЧСС. Последняя возникает при вышеописанных состояниях. Патологический вариант может развиваться при различных болезнях.
Нефизиологическая тахикардия опасна своими осложнениями и некоторыми сопутствующими состояниями. В частности, происходит нарушение циркуляции крови в камерах сердца и снижается выброс крови в сосудистую систему человека. Это ведет к снижению артериального давления и ухудшению кровообращения во всех системах и органах организма, развивается гипоксия (недостаток кислорода). Длительно протекающее стабильное повышение ЧСС снижает сократимость сердечной мышцы, происходит гипертрофия (увеличение) желудочков и предсердий. Такая кардиопатия нередко осложняется различными видам аритмий, в том числе летальными.
В зависимости от возникновения источника возбуждения выделяется два основных вида патологии:
Причины возникновения тахикардии
Тахикардия встречается как у здоровых, так и у людей с определенными заболеваниями. Возрастные категории также абсолютно разные. Причины возникновения тахикардии делят на внесердечные и сердечные (экстракардиальные и интракардиальные соответственно).
Среди лиц, страдающих заболеваниями сердечно-сосудистой системы, тахикардия может быть одним из проявлений:
- ИБС (ишемической болезни сердца);
- сердечной недостаточности при острой и хронической формах;
- инфаркта миокарда;
- ревматических и врожденных пороках сердца;
- артериальной гипертензии (гипертонии);
- эндо- или миокардитов;
- перикардита и различных кардиомиопатий;
- постинфарктного и атеросклеротического кардиосклероза.
Внесердечные физиологические факторы, являющиеся причиной тахикардии, обычно связаны с физической нагрузкой или эмоциональным состоянием человека.
Большинство аритмий представлены тахикардиями нервного генеза. Они связаны с нарушением функции подкорковых элементов и коры головного мозга. Причиной могут служить и нарушения функционирования вегетативной нервной системы. К ним относятся:
- неврозы;
- некоторые психозы;
- НЦД (нейроциркуляторная дистония).
Таким состояниям в большинстве своем подвержены лица молодого возраста, имеющие лабильную нервную систему.
К иным экстракардиальным факторам относятся:
- шок;
- коллапс;
- обморок;
- острая кровопотеря.
- повышенный уровень адреналина при феохромоцитоме;
- тиреотоксикоз.
Тахикардия также возникает в ответ на рост температуры тела при воспалительно-инфекционных заболеваниях. Таким образом, при ангине, пневмонии, туберкулезе и других болезнях происходит увеличение ЧСС на 10 ударов при росте температуры на 1 градус. У детей величина прироста частоты сокращений миокарда чуть меньше.
Тахикардия, вызванная изменением работы синусового узла, встречается при действии на него некоторых медикаментозных и химических веществ. К ним относятся:
- симпатомиметики (Адреналин);
- холиноблокаторы (Атропин, Платифиллин);
- глюкокортикоиды/кортикостероиды (Преднизолон, Дексаметазон);
- мочегонные препараты (Фуросемид);
- тиреотропные гормоны;
- алкоголь, никотин и кофеин.
Некоторые из этих веществ опосредовано влияют на синусовый узел, повышая тонус симпатической нервной системы. Такая тахикардия в медицине называется рефлекторной.
Синусовая тахикардия бывает адекватной и неадекватной. Адекватная представляет собой компенсаторную реакцию на физическую нагрузку или эмоциональный стресс. Неадекватная тахикардия слабо изучена. Она сопровождается чувством нехватки воздуха и ощущением сильного сердцебиения. В данном случае повышение ЧСС не зависит от вышеописанных факторов.
Симптомы и проявления тахикардии
Все симптомы тахикардии зависят от выраженности патологии и ее продолжительности. Многие проявления являются следствием основного заболевания.
Физиологическая тахикардия в молодом возрасте чаще всего не имеет никаких проявлений и субъективных ощущений. В зрелости такое состояние может сопровождаться ощущением сердцебиения или тяжестью в области сердца. У больных, страдающих заболеваниями сердечно-сосудистой системы, тахикардия нередко проявляется одышкой, болями за грудиной. В некоторых случаях учащение сердцебиения может увеличить степень сердечной недостаточности.
Неадекватная синусовая тахикардия проявляется одышкой, частыми головокружениями, повышенной утомляемостью, снижением работоспособности и аппетита. Это все связано с нарушением гемодинамики (кровообращения).
Пароксизмальное течение имеет гораздо большую опасность. Особенно это касается желудочковых тахикардий. При них происходит значительное нарушение гемодинамических показателей вплоть до обмороков и остановки сердца. Помимо этого все органы и ткани организма страдают от недостатка кислорода и питательных веществ.
Чем опасна тахикардия сердца?
Помимо неприятных ощущений длительное течение тахикардии скрывает в себе более серьезные осложнения. Так, из-за неэффективности работы сердца повышается его уязвимость и изнашиваемость. Еще одним опасным последствием тахикардии может быть развитие хронической сердечной недостаточности, ведущей к развитию аритмий и нарушений проводимости сердца (возникновение блокад).
При хронической ишемической болезни сердца и сердечной недостаточности тахикардия может предшествовать:
- аритмическому шоку;
- острой левожелудочковой недостаточности (сердечная астма и кардиогенный отек легких);
- острой недостаточности кровообращения головного мозга.
Такой вариант нарушение ритма, как пароксизмальная мерцательная аритмия, сопровождающаяся тахикардией, ведет к повышенному тромбообразованию и последующим инфарктам миокарда и ишемическим инсультам. Возможна тромбоэмболия легочной артерии (ТЭЛА) и фибрилляция желудочков с летальным исходом.
Диагностика
Основным исследованием для определения вида тахикардии является проведение электрокардиографии (ЭКГ). При пароксизмальной непостоянной форме необходим суточный мониторинг по Холтеру. Так можно выявить все случаи нарушения ритма в течение суток.
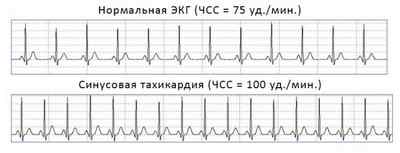
Искусственная ЭКГ при здоровом сердце и тахикардии
При наличии тахикардии эхокардиография позволит определить размеры сердечных камер, степень износа миокарда, патологию клапанного аппарата и изменение сократимости. МРТ (магнитно-резонансная томография) поможет определить врожденные пороки развития.
Если показано хирургическое лечение для предотвращения тахикардии, то важно перед оперативным вмешательством выполнить электрофизиологическое исследование. Это необходимо для изучения проведения нервного импульса по проводящей системе сердца и определения механизма развития заболевания.
С целью определения причины тахикардии или же с целью их исключения проводят:
- общий анализ крови;
- электроэнцефалографию;
- анализ крови на гормоны щитовидной железы.
Лечение тахикардии
Физиологическая тахикардия – состояние, не требующее никаких медицинских вмешательств. Лечение любого другого вида тахикардии основано на предотвращении причины, вызвавшей ее. Терапия должна проводиться только под контролем специалиста.
Начать необходимо с устранения всех провоцирующих факторов. Необходимо исключить:
- крепкий чай;
- кофе;
- никотин;
- алкоголь;
- повышенные физические и эмоциональные нагрузки.
Синусовые тахикардии неврогенного характера лечатся совместно с неврологами. В таком случае основу лечения составляет психотерапия и прием транквилизаторов и нейролептиков. К ним относятся Реланиум, Седуксен, Транквилан.
При патологии, вызванной компенсаторными механизмами (при анемии или гипотиреозе), необходимо устранение причины. При такой тахикардии прямое медикаментозное снижение ЧСС может привести к резкому снижению артериального давления и развитию сосудистой недостаточности.
Тахикардия на фоне тиреотоксикоза лечится совместно с эндокринологами. Назначается прием тиреостатических препаратов и бета-блокаторов (Метопролол, Анаприлин). Если у пациента имеются противопоказание к последней группе препаратов, возможно назначение антагонистов кальция (Дилтиазем, Верапамил).
Синусовая тахикардия при хронической сердечной недостаточности лечится сочетанием вышеописанных бета-блокаторов с сердечными гликозидами (Дигоксин, Коргликон, Строфантин).
Целевая частота сердечных сокращений у каждого пациента должна быть индивидуальной, так у взрослого человека в состоянии покоя этот показатель не должен превышать 80 – 90 ударов в минуту. Пациенты, страдающие ИБС, должны придерживаться 55 – 60 ударов в минуту.
Повышение тонуса блуждающего нерва также приводит к снижению ЧСС. Для этого достаточно просто надавить на глазные яблоки через закрытые веки. При отсутствии эффекта от всех вышеописанных препаратов и мероприятий целесообразно назначение противоаритмических веществ (Кордарон, Пропафенон).
При возникновении желудочковой тахикардии необходима экстренная медицинская помощь и госпитализация.
Иногда для терапии длительной стойкой, не поддающейся лечению тахикардии, используют хирургический метод. Он заключается в аблации (радиочастотном прижигании) определенного участка миокарда, вызывающего аритмию.
Физиологическая тахикардия без выраженных проявлений не опасна для жизни и здоровья человека. Стойкое увеличение ЧСС у больных с заболеваниями сердечно-сосудистой системы может быть опасным. Возможно усугубление сердечной недостаточности вплоть до летального исхода.
Профилактика
Профилактика всех неадекватных тахикардий заключается в ведении здорового образа жизни и своевременном лечении кардиальных и экстракардиальных патологий.
Таким образом, тахикардия – это увеличение ЧСС. Ее проявления напрямую зависят от причины и вида заболевания. Лечение направлено на устранение причины, вызвавшей учащение сердцебиения. Прогноз болезни также зависит от вида тахикардии и наличия сопутствующих заболеваний.
Видео по теме: «Тахикардия у детей. Советы родителям»
http://www.webmedinfo.ru/tahikardiya.html
Что такое тахикардия: как проявляется, чем лечится и какие бывают прогнозы?
Тахикардией называется состояние организма, когда частота сокращений сердца превышает 90 ударов в минуту. Ее называют одним из видов аритмии. Чаще всего провоцируют заболевание сильные стрессы, физические нагрузки, неправильное питание, бесконтрольное употребление лекарств.
Особенности заболевания
Когда сердце начинает биться очень сильно, это всегда вызывает тревогу, большинство людей хватается за препараты, опираясь на знания из интернета или рекламу. Но очень важно знать об особенностях этого заболевания, поскольку не все лекарства могут помочь.
Когда человек испытывает стресс, работа сердца усиливается, частота пульса учащается. Это объясняется тем, что начинают вырабатываться нейроэндокринные клетки адреналина, идет выброс в кровь, срабатывает защита организма, реакция на опасность. Именно адреналин и учащает сердцебиение.

Если подобные моменты происходят часто, сердечные желудочки не успевают получать кровь, в результате, нарушается кровообращение, падает давление, кровь не успевает насыщаться кислородом.
Причины появления
Причин, по которым возникает тахикардия, несколько, их условно делят на 2 группы:
- сердечная недостаточность;
- инфаркт миокарда;
- ишемическая болезнь сердца;
- стенокардия;
- гипертония;
- анемия;
- гипоксемия;
- острая сосудистая недостаточность;
- перикардит.
- сильные физические нагрузки;
- стресс, страхи;
- вегетососудистая дистония;
- расстройства психики;
- инфекционные заболевания: ангина, туберкулез, сепсис;
- высокая температура, каждый градус повышает количество ударов в минуту на 8;
- сбой в работе эндокринной системы: тиреотоксикоз, феохромоцитома;
- влияние гормональных препаратов или симпатомиметиков, диуретиков, сердечных гликозидов;
- воздействие алкоголя, никотина;
- употребление кофе или крепкого чая;
- обезвоживание;
- приступы боли;
- укусы змей, пауков, ос и пчел.
Классификация
В стандартной классификации тахикардию подразделяют на 3 формы, по принципу этиологии.
Основные виды и их симптомы
Основное разделение видов тахикардии происходит по источнику, который вырабатывает сердечные импульсы.
Выделяют 2 вида пароксизмальной тахикардии:
- желудочковая, когда сбой в ритме сердца появляется из-за нарушений в работе сердечных желудочков, они начинают сильно сокращаться еще до того, как наполнятся кровью;
- наджелудочковая, причина – активизация симпатической нервной системы, реакция на страх или стресс;
- сильное головокружение;
- судороги скелетных мышц, с непроизвольным мочеиспусканием;
- увеличение зрачков;
- спазм дыхания.

Медики разделяют фибрилляцию желудочков на 3 типа:
- первичная, может проявиться в первые 2 суток после инфаркта миокарда, характерна высокая смертность;
- вторичная, развивается из-за слабого снабжения кровью левого желудочка, приводит к кардиогенному шоку;
- поздняя, может случиться через 2-5 недель после инфаркта миокарда, в половине случаев больных удается спасти.
Основные симптомы тахикардии:
- сильное сердцебиение;
- ощущение тяжести и боли в сердце;
- головокружения;
- нехватка воздуха, одышка;
- понижение давления.
Дополнительно могут проявляться:
- бессонница;
- слабость, усталость;
- плохой аппетит;
- раздражительность;
- судороги.
Тахикардия у детей
У детей частота пульса намного выше, чем у взрослых, поэтому выявленная до 8 лет тахикардия не представляет угрозы для здоровья. При условии, что у ребенка нет врожденных патологий. Чтобы исключить этот момент, необходимо пройти комплексное обследование. Кроме того, такое проявление может быть признаком инфекции или отравления.
У новорожденных количество сердечных ударов насчитывается 160 за минуту, но со временем эта цифра уменьшается. Причинами учащенного сердцебиения у детей называют кислородное голодание, анемию, прием лекарств, наследственность.
У подростков такая форма аритмии объясняется гормональными изменениями в организме, обычно недуг со временем проходит сам. Иногда тахикардия сигнализирует о вегетососудистой дистонии.
Симптомы у детей:
- сильная бледность;
- усталость, упадок сил;
- медлительность;
- сонливость;
- учащенное дыхание.
Тахикардия у беременных
Очень часто эта форма аритмии фиксируется у будущих мамочек на 12 неделе ожидания ребенка. Это вызвано гормональными изменениями, нехваткой витаминов, нередко – неоправданным беспокойством. Чтобы избавиться от неприятных симптомов, достаточно оградить женщину от стрессов, обеспечить хороший отдых и питание. Если же приступы случаются несколько раз в день, с тошнотой или рвотой, необходимо обратиться в клинику.
Диагностика
Для установления точного диагноза врачи назначают серию специальных обследований.

Методы диагностики тахикардии:
- Электрофизиологическое исследование. Определяется источник и форма заболевания.
- ЭКГ – электрокардиограмма. Метод регистрации электроимпульсов сердца. Определяют частоту и ритмичность сокращений сердца, уточняют, о каком виде тахикардии речь: синусовой или желудочковой.
- Суточный мониторинг ЭКГ.
- Велоэнергометрия. Работу сердца изучают при физических нагрузках.
- Оценка чувствительности барорефлекса. Исследуется вегетативная регуляция.
- МРТ – магнитно-резонансная терапия. Изучаются очаги фиброзной и жировой сердечной ткани.
- Рентген сердца. Применяют для исследования сердечной мышцы.
- Общий анализ крови. Помогает уточнить количество эритроцитов и других клеток крови.
- ЭФИ – электрофизиологическое исследование сердца.
- Электроэнцефалография головного мозга. Специальные датчики улавливают электромагнитные всплески и передают данные на основное оборудование.
При синусовой тахикардии врачи стараются убрать причину, которая провоцирует недуг: исключают из рациона кофе, крепкий чай, шоколад, советуют избегать стрессов и больших нагрузок. Параллельно назначаются лекарства.
- Седативные препараты: валериана, диазепам, люминал, персен, седуксен. Выписываются при неврологических расстройствах.
- Транквилизаторы: транквилар, реланиум.
- Нейролептики: промазин, левомепромазин. Помогают при психических расстройствах.
- Антиаритмические средства: лидокаин, новокаинамид или аймалин. Назначаются при желудочковой тахикардии.
- ?-адреноблокаторы: тразикор, пиндолол. Поддерживают организм при синусовой тахикардии.
- Недигидропиридиновые препараты: дилтиазем, верапамил. Заменяют ?-адреноблокаторы.
Дополнительно при пароксизмальной тахикардии назначают специальный массаж лицевых зон. Если артериальное давление падает ниже 100 миллиметров ртутного столба, включают в комплекс прессорные ванны, электроимпульсную терапию.
Хирургическое лечение
Если препараты не дали нужного эффекта, прибегают также к оперативным методам.
- РЧА — радиочастотная аблация. Рентгенохирургический метод лечения аритмии, который заключается в установке эндоваскулярного катетера, он проводит токи высокой частоты и нормализует сердечный ритм.
- ЭКС – электрокардиостимулятор, прибор, поддерживающий частоту сердечных сокращений.
Народные методы
Хорошим дополнением к медикаментозной терапии зарекомендовали себя народные средства лечения тахикардии.
Наиболее действенные и проверенные рецепты:
Смесь из меда и лимона
- Лимоны – 4 штуки
- Мед – 250 грамм
- Листья комнатной герани – 16 штук
- Плоды миндаля – 18 штук
- Настойка валерианы – 10 грамм
- Настойка боярышника – 10 грамм
- Камфара – 6 зерен
Приготовление: Лимоны очистить, выдавить сок, перемолоть, смешать с медом. Измельчить герань и миндаль, добавить в смесь вместе с настойками. Перемешать с камфарой. Принимать по столовой ложке натощак, с утра, за полчаса до еды. Хранить в холодильнике.
Смесь из чеснока и лимона
- Чеснок – 10 зубчиков
- Лимоны – 10 штук
- Мед — 1 литр
Приготовление: положить в банку измельченный чеснок, сок лимонов и мед. Плотно закрыть, настаивать 7 дней. Принимать раз в день по 2 ст. ложки.
Отвар из адониса
- Адонис – 1 ч. ложка
- Вода – 250 миллилитров
Приготовление: вскипятить воду, добавить адонис, варить 3 минуты. Настоять полчаса, процедить. Пить по столовой ложке трижды в день.
Смесь из лимонов и косточек
- Лимоны – 500 грамм
- Мед – 2 ст. ложки
- Абрикосовые косточки – 20 ядрышек
Приготовление: лимоны очистить, измельчить, добавить мед и косточки. Перемешать. Принимать по 1 ст. ложке утром и вечером.
Отвар из горицвета
- Трава – 1 ч. ложка
- Вода – 250 грамм
Приготовление: горицвет залить стаканом кипятка, подержать 5 минут на медленном огне. Настоять 2 часа, процедить. Пить по столовой ложке 3 раза в день, за полчаса до еды.
Отвар из боярышника
- Цветки боярышника – 1 ст. ложка
- Вода – 250 грамм
Приготовление: сырье залить кипятком, настоять 30 минут. Процедить. Пить по 100 миллилитров трижды в день, за полчаса до еды.

Прогнозы и осложнения
Полностью излечивается синусовая тахикардия, если лечение начать своевременно. Слабее поддается аритмия, вызванная болезнями сердца, но справляются с ней тоже успешно.
- сердечная недостаточность;
- гипотония;
- сердечная астма;
- тромбоэмболия мозговых сосудов или легочной артерии;
- аритмический шок;
- отек легких;
- острая недостаточность кровообращения.
Профилактика
Чтобы избежать такого неприятного заболевания, как тахикардия, врачи рекомендуют уделять внимание профилактике.
Тахикардия – довольно опасное заболевание, и игнорировать его нельзя. Если домашние средства не справляются с недугом, нужно подобрать правильные лекарства, пройти обследование. Очень часто такая аритмия является последствием других, более сложных болезней, поэтому крайне важно поставить точный диагноз.
http://serdce.biz/zabolevaniya/aritmii/tahikardiya/tahikardiya.html







