Васкулит: симптомы, фото, лечение
Васкулит — что это за болезнь? Симптомы, причины и лечение
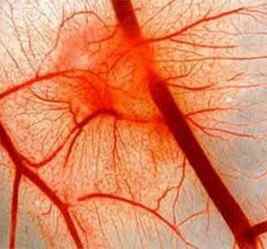
Васкулит — это аутоиммунное воспаление стенки сосудов. При этом синдроме могут поражаться любые сосуды разного калибра: артериолы, вены, артерии, венулы, капилляры.
В процессе своего развития патология приводит к осложнениям со стороны различных органов, что бывает обусловлено нарушением нормального притока крови к этим частям тела. В зависимости от того, что и как спровоцировало болезнь, васкулиты подразделяются на первичные и вторичные.
В большинстве случаев заболевание протекает доброкачественно. Им может заболеть каждый — взрослый или ребенок. Васкулиты имеют большое количество подвидов и классификаций, отличаются они тяжестью, локализацией и этиологией. Отдельно выделяют геморрагический васкулит, поражающий сосуды кожи, почек, ЖКТ, суставов.
Причины васкулита
Что это за болезнь, и каковы причины ваcкулита: основная причина данного заболевания воспаление стенок кровеносных сосудов. Чаще всего встречается васкулит на ногах, лечение которого необходимо начинаться своевременно.
Нередко заболевание возникает вследствие аллергической реакции на медикаменты. В настоящее время известно более 150 лекарств, прием которых запускает развитие васкулита. К этим средствам относятся: сульфаниламидные препараты, рентгеноконтрастные вещества, витамины группы В, туберкулостатики, анальгетики, препараты йода, антибиотики и т.д. Кроме этого, следует уделить внимание аллергическим проявлениям после введения некоторых вакцин, сывороток. Особенно это касается детей.
Каждый из указанных факторов может послужить причиной начала процесса изменения антигенной структуры ткани, которая составляет основу сосудов. В результате чего запуститься аутоиммунный процесс, при котором организм начнёт воспринимать собственные ткани организма как чужеродные. В результате иммунная система человека начинает атаковать собственные ткани, повреждая кровеносные сосуды.
Классификация
Существует большое количество различных видов васкулитов, каждый из которых сопровождается поражением определенного вида сосудов и собственными специфическими симптомами. Наиболее распространенные из них.
Кроме этого, васкулит может быть первичным — развивается в качестве самостоятельного заболевания, и вторичный — возникает в качестве проявления другого заболевания.
Симптомы васкулита
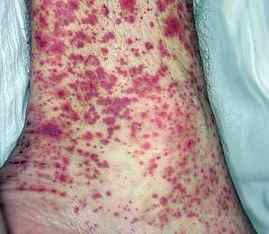
При васкулите симптомы могут быть различны. Они зависят от характера поражения, вида васкулита, локализации воспалительного процесса, а также от степени выраженности основного заболевания.
В случае поражения кожи, на ее поверхности появляется сыпь. Если же поражены нервы, то теряется, обостряется или полностью исчезает чувствительность человека. Когда же нарушено кровообращение мозга, возникает инсульт.
Среди общих симптомов васкулита у взрослых можно отметить слабость и утомляемость, потерю аппетита, бледность, увеличение температуры тела и другое. Первым признаком заболевания становятся небольшие едва заметные, постепенно прогрессирующие кровоизлияния на коже, остальные проявления при этом отсутствуют либо возникают чуть позже.
Симптоматика при поражении нижних конечностей:
- сыпь и геморрагические пятна;
- кровяные пузыри;
- повышенная температура тела;
- суставные боли или боли в мышцах;
- слабость;
- зуд кожи в пораженном месте.
Заболевание характеризуется длительным и хроническим течением с периодическими обострениями, сложностями в лечении и прогрессированием.
Лечение васкулита
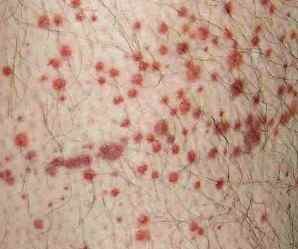
Лечением васкулита, как и диагностикой заболевания, должен заниматься врач ревматолог. Только он способен с помощью симптомов, которые указывает пациент, сделать вывод о том, какая форма васкулита перед ним и назначить индивидуальное лечение.
Стоит учитывать, что практически все виды васкулитов имеют хронический прогрессирующий характер, поэтому терапия должна быть комплексная и длительная.
Для лечения васкулита назначают препараты, подавляющие выработку антител, уменьшающие чувствительность тканей: цитостатики (циклофосфан), глюкокортикостероиды (преднизолон). Могут быть назначены такие процедуры, как — гемосорбция и плазмаферез. Необходимым лечением геморрагического васкулита являются антибиотики. Больным с облитерирующими формами васкулита, тромбозом крупных артерий, развитием стеноза магистральных артерий показано хирургическое лечение.
Что касается первичного аллергического васкулита, то он в большинстве случаев проходит самостоятельно, не требуя при этом абсолютно никакого специального лечения. Когда же болезнь поражает органы, важные для жизни (мозг, сердце, легкие, почки), больному необходима интенсивная и агрессивная терапия.
Если есть желание использовать какие-либо народные средства лечения васкулита, то их также нужно обсудить со своим лечащим врачом.
Прогноз заболевания может быть разнообразным. Как правило, васкулиты поражают лишь кожные покровы. Но есть и такие виды болезни, которые способны нанести серьезный вред жизненно важным органам, и привести к летальному исходу. У больных с васкулитом без специфического лечения иммуносупрессивной терапией прогноз не благоприятный, 5-летняя выживаемость составляет 10 % от общего числа больных.
Диета при васкулите
Рацион питания больного васкулитом составляется с учетом причин, повлекших за собой развитие недуга. В первую очередь такая диета направлена на исключение возможности аллергических реакций. Поэтому во время обострения и некоторое время после него больной должен придерживаться строгой гипоаллергенной диеты.

Не стоит отказываться от употребления свежих овощей, фруктов (за исключением тех, что провоцируют аллергию), кисломолочных продуктов, в частности творога, сухофруктов, различных круп. К примеру, некоторые препараты повышают артериальное давление, а значит, потребление кофе, жирного мяса, консервов, копченостей, сдобы, соли нужно ограничить.
Имеет значение и характер приготовления пищи. При обострении нельзя употреблять жареные блюда, лучше перейти на отварные или тушеные. В целом диета при васкулите должна составляться на основе формы заболевания и индивидуальных особенностей организма, поэтому при составлении рациона диеты очень важно прислушиваться мнения врача.
http://simptomy-lechenie.net/vaskulit-chto-eto-za-bolezn-simptomy-prichiny-lechenie/
Обзор васкулита: что это, причины, симптомы и лечение

Автор статьи: Бургута Александра , врач акушер-гинеколог, высшее медицинское образование по специальности \»Лечебное дело\».
Из этой статьи вы узнаете: характеристика васкулита, что это за болезнь, и как ее лечить. Виды патологии, методы лечения.
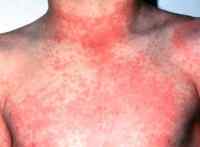
Васкулит – что же это такое? Это группа заболеваний, сопровождающихся воспалением и последующим некрозом (омертвлением) сосудистой стенки. Данная группа патологий приводит к существенному ухудшению кровообращения в тканях, окружающих сосуд. Разные формы этих недугов имеют как характерные, так и общие симптомы (лихорадка, утрата веса, неисчезающая при надавливании сыпь, суставные боли). При отсутствии лечения первичный очаг может распространяться и вызывать поражение других тканей или органов. Впоследствии болезнь способна приводить к инвалидности и даже наступлению смерти.
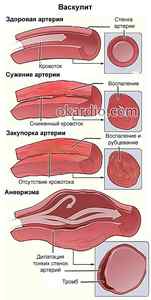
Пока васкулиты все еще остаются недостаточно изученными, и специалисты не пришли к единому мнению о причинах и механизмах развития воспаления, классификации и тактике терапии. Сейчас этот недуг относят к системным заболеваниям соединительной ткани, и его лечением занимаются ревматологи. При необходимости для терапии могут привлекаться инфекционисты и дерматологи.
По данным статистики, васкулитами одинаково часто болеют как мужчины, так и женщины, а наиболее часто они выявляются у детей и людей пожилого возраста. С каждым годом количество таких пациентов ревматолога увеличивается, и специалисты полагают, что такой рост заболеваемости связан с бесконтрольным приемом иммунных стимуляторов и ухудшением экологии.
Виды васкулитов
Такая болезнь, как васкулит, классифицируется по разным параметрам.
По первопричине выделяют следующие две формы заболевания:
По тяжести течения васкулиты могут быть:
- легкой степени – проявляются только необильной сыпью и не вызывают ухудшения общего состояния;
- среднетяжелой степени – у больного присутствует обильная сыпь, суставные боли, кровь в моче, а общее состояние является среднетяжелым (утрата аппетита, слабость);
- тяжелой степени – у больного отмечается обильная сыпь, значительные нарушения в органах и суставах, появляются легочные и кишечные кровотечения, развивается почечная недостаточность, а общее состояние является тяжелым.
В зависимости от типа воспаленных сосудов выделяют следующие формы васкулитов:
- капиллярит – воспалены капиллярные стенки;
- артериолит – воспалены стенки артериол;
- артериит – воспалены артериальные стенки;
- флебит – воспалены венозные стенки.
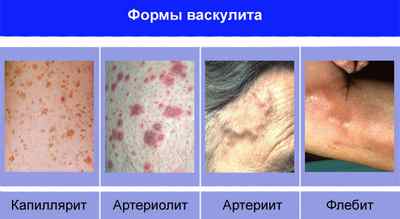
В зависимости от места расположения пораженных сосудов выделяют такие формы и разновидности васкулита:
Гигантоклеточный темпоральный артериит
Поражение кожных покровов – кожный лейкоциткластный ангиит, узелковый периартериит, кожный артериит
Поражение суставов – геморрагический васкулит
Поражение сердца – изолированный аортит
Общие симптомы
Симптомы васкулитов крайне разнообразны, а самым характерным признаком этих недугов является сыпь на кожных покровах. Степень выраженности признаков заболевания и общее состояние больного во многом зависит от формы и вида васкулита. В тяжелых случаях и при отсутствии лечения недуг может становиться причиной инвалидности или наступления летального исхода.
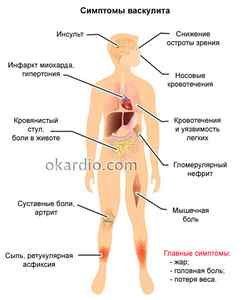
Признаки кожных высыпаний при васкулите могут быть разнообразными, но ряд из них позволяет отличать этот недуг от других:
- появление сыпи часто связано с перенесенной инфекцией;
- сыпь появляется на фоне аллергии, системного, аутоиммунного или ревматического заболевания;
- сыпь располагается относительно симметрично;
- первые элементы высыпаний появляются именно на ногах (обычно в области голеней);
- элементы сыпи предрасположены к кровоизлияниям, отеку и некрозу;
- сыпь чаще представлена разными элементами, изменяющими свой цвет, размер и форму со временем.
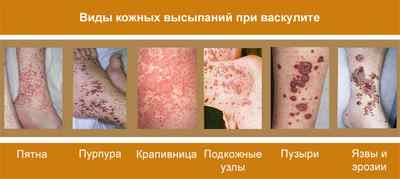
У больных с васкулитом могут выявляться такие виды высыпаний:
Интоксикация
Васкулиты сопровождаются нарушениями кровообращения, приводящими к образованию токсинов, отравлению организма и изменению обмена веществ. Эти процессы вызывают у больного появление следующих симптомов:
- снижение толерантности к физическим нагрузкам и слабость;
- ухудшение аппетита и похудение (до 0,3–1 кг каждый месяц);
- частая сонливость;
- головные боли (степень их интенсивности зависит от тяжести болезни);
- повышение температуры до 37,5–40 градусов (в зависимости от тяжести заболевания).

Поражения нервной системы
Воздействие токсинов и вызванные нарушениями кровообращения и кровоизлияниями повреждения нервной ткани при васкулитах провоцируют появление следующих симптомов:
- резкие перепады в психоэмоциональном состоянии;
- приступы судорог;
- мышечная слабость, неполный паралич рук и ног,
- изменения чувствительности (чаще по типу «носков» и «перчаток» – то есть в этих областях тела);
- кровоизлияния в головной мозг, приводящие к развитию геморрагического инсульта.
Нарушения зрения
Наблюдающееся при васкулитах недостаточное кровоснабжение и питание органов зрения может вызывать их одно- или двухстороннее поражение:
- постоянно прогрессирующее ухудшение зрения (вплоть до полной слепоты);
- отечность и покраснение глаза;
- ощущение затруднения при движении глазного яблока;
- выпячивание глаза.
Повреждения органов дыхания
Присутствие воспалительной реакции и нарушение проницаемости сосудистых стенок при васкулите приводит к отеку и воспалению разных участков дыхательной системы. В результате могут развиваться следующие заболевания органов дыхания:
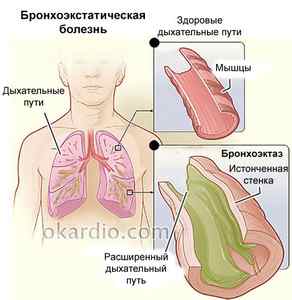
При разрывах стенок сосудов у больного развиваются бронхо-легочные кровотечения разной интенсивности.
Поражение почек
Многие разновидности васкулитов приводят к нарушению питания и функционирования почек. Вначале у больного появляются признаки снижения их функции, проявляющиеся следующими симптомами:
- боли в пояснице;
- лихорадка;
- отеки;
- снижение объема выделяемой мочи;
- белок и кровь в моче.
Впоследствии нарушение кровообращения и питания в почечных тканях становится более выраженным, и ткани этих органов поражаются более массивно. Из-за таких изменений у больного развивается острая, а затем и хроническая почечная недостаточность.
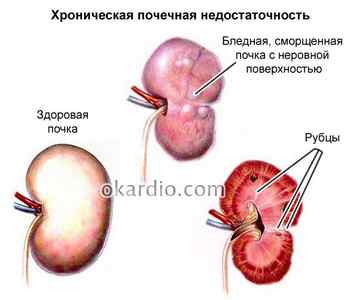
Поражение суставов
Васкулиты сопровождаются поражением суставной сумки, которое вызывается проникновением в нее жидкости, развитием воспаления и отека. Первыми чаще страдают именно коленные суставы, и у больного появляются следующие симптомы:
- покраснение, отек и сыпь в области колен;
- интенсивные боли, приводящие к затруднению двигательной функции.
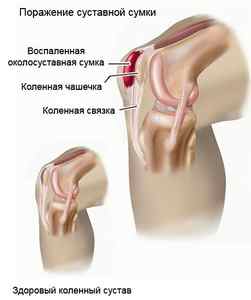
Спустя несколько дней воспалительный процесс переходит на соседние суставы и боли в коленях становятся слабее. Обычно такие суставные повреждения самоустраняются и не приводят к необратимым последствиям.
Поражения органов пищеварения
Поражение стенок сосудов брыжейки и кишечника вызывает нарушение кровообращения и приводит к появлению кровоизлияний. В результате развивается воспалительная реакция и у больного с васкулитом появляются следующие симптомы:
- приступообразные и интенсивные боли в животе, усиливающиеся через полчаса после еды;
- тошнота и рвота;
- учащенный стул водянистого характера (иногда с включениями крови).
Массивные повреждения сосудов могут вызывать атрофию, постепенное разрушение и разрыв стенки кишечника. При таких масштабных поражениях у больного развивается перитонит.
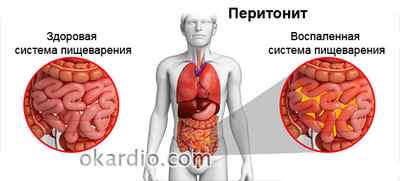
Лечение васкулита должно быть комплексным, и его тактика зависит от тяжести и вида заболевания. Оно может проводиться амбулаторно или в условиях ревматологического отделения.
Показания для госпитализации больного с васкулитом таковы:
Во время острой фазы высыпаний пациентам рекомендуется соблюдать постельный режим, способствующий исчезновению сыпи и стабилизации кровообращения. Спустя неделю после появления последних элементов высыпаний режим постепенно расширяют.
Медикаментозная терапия
Выбор тех или иных лекарств для лечения васкулита может выполняться только врачом, учитывающим данные обследования пациента, тяжесть и вид заболевания. При легкой форме прием препаратов назначается на 2–3 месяца, при среднетяжелой – примерно на 6 месяцев, а при тяжелой – до года. Если васкулит является рецидивирующим, то больному терапия проводится курсами по 4–6 месяцев.
Для лечения васкулитов могут использоваться следующие препараты:
- нестероидные противовоспалительные (Ортофен, Пироксикам и др.) – устраняют воспалительные реакции, суставные боли, отеки и сыпь;
- антиагреганты (Аспирин, Курантил и др.) – разжижают кровь и препятствуют формированию тромбов;
- антикоагулянты (Гепарин и др.) – замедляют свертывание крови и предупреждают тромбообразование;
- энтеросорбенты (Нутриклинз, Тиоверол и др.) – связывают в просвете кишечника токсины и биоактивные вещества, образующиеся во время болезни;
- глюкокортикостероиды (Преднизолон и др.) – оказывают противовоспалительное действие при тяжелом течении васкулита, подавляют выработку антител;
- цитостатики (Азатиоприн, Циклофосфамид и др.) – назначаются при неэффективности глюкокортикостероидов и быстром прогрессировании васкулита, подавляют выработку антител;
- антигистаминные средства (Супрастин, Тавегил и др.) – назначаются только детям на начальных стадиях васкулита при наличии лекарственной или пищевой аллергии.
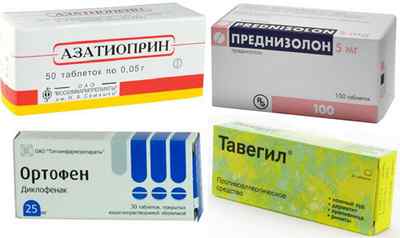
Немедикаментозная терапия
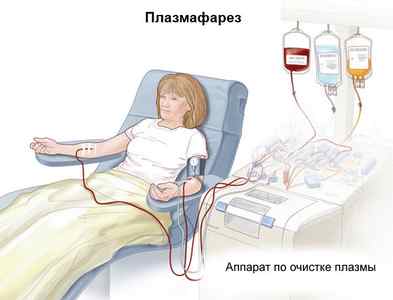
При васкулитах для очищения крови от веществ, вызывающих и усугубляющих заболевание, лечащий врач может порекомендовать больному проведение различных методик гравитационной хирургии крови:
Гипоаллергенная диета и питание
Васкулиты часто предрасполагают к возникновению аллергической реакции, и для предупреждения такого осложнения больным рекомендуется исключить из своего рациона следующие продукты:
- яйца;
- шоколад;
- фрукты и ягоды красного цвета (особенно землянику и клубнику);
- цитрусовые;
- мед, маточное молочко, пыльцу;
- продукты с усилителями вкуса, стабилизаторами, красителями и ненатуральными ароматизаторами (колбасы, ароматизированные сыры, паштеты, сухарики, чипсы и пр.);
- грибы;
- выпечку из сдобного теста;
- консервы;
- кофе и крепкий чай;
- острые, соленые и жареные блюда;
- алкоголь;
- индивидуально непереносимые продукты.
При признаках поражения почек рекомендуется соблюдение диеты № 7, а при повреждении органов пищеварения – диеты № 4.
Фитотерапия, нетрадиционные и народные методы
Самолечение васкулита недопустимо, т. к. прием некоторых лекарственных трав может провоцировать аллергию и усугублять течение заболевания. При отсутствии противопоказаний врач-ревматолог может порекомендовать следующие фитопрепараты, нетрадиционные и народные методы:
- корень солодки;
- фитосборы на основе календулы, хвоща полевого, почек тополя, череды, цветков бузины, мяты перечной, тысячелистника и др.;
- гирудотерапия (медицинские пиявки).
Прогнозы этого заболевания зависят от его вида и формы, возраста пациента, наличия осложнений и своевременности начала терапии. Пятилетняя выживаемость больных с тяжелой формой васкулита, лечение которого было начато сразу и с применением глюкокортикостероидов и цитостатиков, составляет 90%. Без своевременной терапии этот показатель составляет всего 5% и приводит к инвалидизации и смерти.
Ухудшить прогнозы при васкулите могут такие клинические случаи:
Эти факты означают, что людям с такими заболеваниями необходимо постоянное диспансерное наблюдение и строгое соблюдение всех рекомендаций врача. Такое отношение к своему здоровью поможет им избежать развития тяжелых осложнений.
http://okardio.com/bolezni-sosudov/vaskulit-271.html
Васкулит – опасное заболевание кровеносных сосудов
Васкулит – безобидная патология или опасное заболевания, требующее вмешательства врачей и комплексного лечения? О причинах развития недуга, его видах и формах, симптомах, методах диагностики, лечения и профилактики поговорим подробнее в нашей статье.
Что это такое?
Васкулит – группа болезней, которые поражают сосуды в организме человека, как крупные, так и мелкие. Происходит иммунопатологическое воспаление вен, артерий, артериол, венол и мелких капилляров.
Это опасный и весьма неприятный недуг, который тяжело поддается лечению.
Причины развития
Точные причины заболевания достоверно не известны. Болезнь может внезапно возникнуть даже у здорового человека. Официальная медицина выдвигает сразу несколько основных теорий, касательно причин развития васкулита.
В 90% случаев заболевание возникает на фоне иной инфекционной или вирусной болезни. Вирусы и бактерии дают мощный толчок к развитию воспаления в сосудистой системе организма.
Наиболее опасен с точки зрения возможности развития васкулита вирусный гепатит. Именно после этой болезни воспалительные процессы в сосудах возникают наиболее часто.
Предрасполагающие факторы
Не являются основными «виновниками» развития васкулита, но могут способствовать развитию и прогрессированию патологии.
Наиболее распространенные предрасполагающие факторы:
- частые и длительные переохлаждения;
- негативное воздействие на организм различных токсических веществ;
- генетическая предрасположенность;
- ослабление защитных функций организма (сниженный иммунный статус);
- гиперактивность иммунитета (как реакция на инфицирование);
- перегрев;
- отравления;
- повреждения кожи (механические, термические и т.п.);
- аллергия на некоторые виды медикаментов;
- заболевания и воспалительные процессы щитовидной железы;
- аутоимунные заболевания;
- осложнения таких болезней, как системная красная волчанка, реактивный артрит.
Механизм развития
Развитие васкулита происходит в результате образования так называемых иммунных комплексов. Попадая в кровь и циркулируя, данные элементы откладываются на стенках сосудов и провоцируют их повреждения с последующим развитием воспаления. Воспалительный процесс, в свою очередь, усиливает проницаемость сосудов и вызывает появление основных патологических признаков васкулита.
Виды, формы, классификация
Васкулиты имеют огромное количество видов, форм, подвидов и классификаций.
Некоторые формы и виды заболевания затрагивают исключительно кожные покровы. Иные – поражают жизненно-важные органы и наносят существенный вред всему организму, в крайних случаях приводя к летальному исходу.
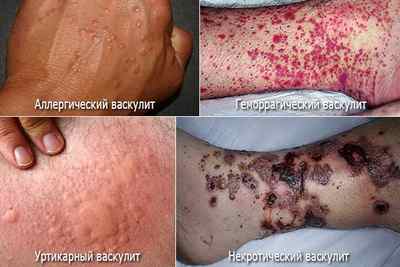
По причинам возникновения васкулиты делятся на:
- Первичные. Являются следствием воспаления стенок самих кровеносных сосудов. Возникают самостоятельно и никак не связаны с иными патологиями.
- Вторичные. Представляют собой реакцию самих сосудов на иные болезни, протекающие в организме. Вторичные васкулиты – это воспаления, возникшие на фоне вирусных или инфекционных заболеваний, онкологии, приема некоторых медикаментов.
Рассмотрим ниже классификацию васкулитов (CHCC-номенклатуру) в зависимости от локализации возникновения заболевания.
Васкулиты крупных сосудов. Речь идет про следующие заболевания:
- Артериит Такаясу. Патология аутоиммунного характера, при которой стенки аорты и ее ветвей затрагивает выраженный воспалительный процесс. Женщины страдают артериитом Такаясу намного чаще, чем мужчины – в соотношении 8:1.
- Гигантоклеточный артериит. Еще одна патология аутоиммунного характера, которая также поражает аорту и ее ответвления и часто протекает на фоне ревматизма. Наиболее частая причина развития данного типа васкулита – инфицирование больного вирусами герпеса или гепатита.
Васкулиты средних сосудов:
- Болезнь Кавасаки. Заболевание, которое протекает в острой лихорадочной форме и чаще всего поражает детей. В воспалительный процесс при данном виде патологии вовлекаются не только крупные, а также средние сосуды – вены и артерии.
- Узелковый периартериит. Недуг, во время которого происходит воспаление стенок мелких и средних сосудов, которое провоцирует более серьезные заболевания и патологии – инфаркт миокарда, тромбоз и т.п. Наиболее частые «виновники» патологии – вирус гепатита, а также индивидуальная непереносимость некоторых лекарственных средств.
Васкулиты мелких сосудов. ANCA-ассоциированные васкулиты в свою очередь подразделяются на:
- Гранулематоз с полиангиитом. Тяжелый недуг аутоиммунного характера, который имеет тенденцию к быстрому прогрессированию. Поражает капилляры, венулы, артериолы. Довольно часто вовлеченными в патологический процесс оказываются легкие, органы зрения, почки.
- Микроскопический полиангиит. Патология, плохо изученная современной медициной. При воспалении мелких сосудов данного характера страдают сразу несколько жизненно-важных органов — чаще всего почки и легкие.
- Эозинофильный гранулематоз с полиангиитом. Недуг, возникающих при избыточном количестве в крови эозинофилов, переизбыток которых и приводит к развитию тяжелого воспаления в мелких и средних сосудах. В большинстве случаев при данном заболевании поражаются органы дыхания и почки, а больной страдает от тяжелой одышки, интенсивного насморка или бронхиальной астмы.
- Иммунокомплексные васкулиты мелких сосудов: иммуноглобулин-А ассоциированный васкулит, криоглобулинемический васкулит, анти-GBM-болезнь.
Кроме того, официальная медицина выделяет васкулиты, которые могут поражать одновременно крупные, средние и мелкие сосуды. Речь идет про такие заболевания, как:
- Болезнь Бехчета. Патология заявляет о себе частым появлением язв на поверхности слизистых оболочек (во рту, в области гениталий, на слизистой желудка и т.п.).
- Синдром Когана.
В некоторых ситуациях болезнь затрагивает определенные органы (васкулит отдельных органов). При поражении одновременно 2 и 3 органов медики ставят диагноз «системный васкулит».
Симптоматика
Независимо от формы и вида, большинство васкулитов протекают со схожей симптоматикой. Наиболее характерные симптомы патологии:
- ухудшение аппетита с последующей потерей веса;
- снижение температуры тела;
- появление на коже неэстетичных высыпаний;
- постоянно преследующая боль в суставах;
- бледность кожных покровов;
- быстрая утомляемость, слабость, недомогание;
- частые синуситы;
- регулярные обострения заболеваний сердца и сосудов;
- тошнота и рвота;
- нарушения чувствительности – от минимальной до ярко-выраженной;
- миалгии и артралгии.
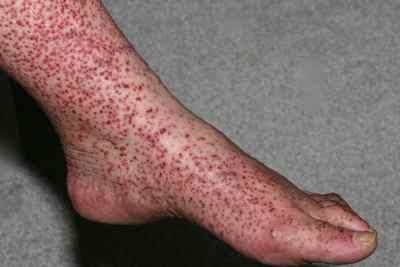
Клинические проявления недуга могут меняться в зависимости от вида васкулита и места его локализации. При этом основным симптомом патологии, в любом случае, остается нарушение нормального кровообращения в органах и системах организма.
Дети страдают патологией в разы чаще, чем взрослые. Частота заболевания – 25 случаев на 100 тыс. детей. Малолетние больные в подавляющем случае сталкиваются с болезнью Кавасаки, а также различными видами системных васкулитов. Более всего подвержены недугу дети в возрасте от 4 до 12 лет. Дети до 3 лет болеют васкулитом крайне редко.
При развитии заболевания, происходит воспаление стенок сосудов с последующей их закупоркой тромбами. В результате отмечается нарушение процессов питания тканей. Адекватная и вовремя назначенная терапия дает возможность справиться с болезнью в течение 4-6 недель у 70% детей. У 30% — патология переходит в хроническую форму и периодически заявляет о себе рецидивами.
Диагностика
Для своевременного выявления опасного недуга проводится комплексное обследование. Анализы и специфические исследования, которые показаны больным с подозрением на васкулит:
- общий анализ крови и мочи (позволяют подтвердить или опровергнуть наличие воспалительного процесса в организме);
- биохимический анализ крови (при развитии васкулита определяет снижение гемоглобина, умеренный тромбоцитоз, лейкоцитоз и гематокрит);
- ангиография;
- ЭХО-кардиография;
- УЗИ сердца, почек, органов брюшной полости.
Рентгенологическое обследование легких позволяет оценить состояние пораженных сосудов и место локализации воспалительного процесса.
Наиболее сложно диагностируется васкулит на ранних стадиях, когда болезнь не имеет ярко-выраженных симптомов. При интенсивном развитии недуга определить его намного проще. Более явные признаки проявляются только при поражении сразу нескольких органов.
В наиболее тяжелых случаях для диагностики заболевания проводится биопсия пораженных тканей с их последующим детальным исследованием.
Точная и своевременная диагностика на 50% определяет эффективность лечения васкулитов любой формы и вида. Немаловажное значение имеет устранение первоначальных поражений органов и сопутствующих заболеваний.
При лечении патологии с выраженной симптоматикой необходим комплексный подход. Только комплексная терапия позволит быстро снять неприятные симптомы болезни, улучшить состояние больного и избежать тяжелых осложнений.

Медикаментозное лечение
Проводится с целью:
- устранения патологических реакций со стороны иммунной системы, которые лежат в основе заболевания;
- продления периодов стойкой ремиссии;
- терапии рецидивов патологии;
- предупреждения появления второстепенных недугов и осложнений.
Лечение медикаментами предусматривает назначение и прием следующих препаратов:
- Глюкокортикоиды. Особая группа препаратов из разряда гормональных, которые обладают выраженным действием: противоаллергическим, противовоспалительным, антистрессовым, иммунорегулирующим и некоторыми другими.
Прием препаратов имеет высокие показатели терапевтической эффективности и обеспечивает более длительные и стойкие периоды ремиссии. Наиболее популярные и часто используемые при васкулитах глюкокортикоиды – Гидрокортизон, Преднизолон. - Цитостатики. Лекарственные средства, замедляющие процессы роста и деления всех клеток в организме, в том числе и опухолевых. Прием медикаментов данной серии особенно эффективен при васкулитах, сопровождающихся поражениями почек. При системных васкулитах одновременный прием глюкокортикоидов и цитостатиков обеспечивает максимально быстрое снятие симптомов патологии и улучшение состояния.
Средний курс приема цитостатиков при васкулите – от 3 до 12 месяцев. Распространенные цитостатитики, рекомендованные к приему при васкулитах – Доксорубицин, Метотрексат, Циклофосфамид и др. - Моноклональные антитела. Особый вид антител, вырабатываемых иммунной системой организма. Препараты из этого разряда показаны больным, которые, ввиду тех или иных причин, не могут проходить терапию цитостатиками.
Лекарственные средства этой серии имеют свои противопоказания для применения. Основное из них – вирусный гепатит В. Наиболее популярные среди врачей для назначения моноклональные антитела – Ритуксимаб. - Иммуносупрессанты. Препараты, которые используются в составе комплексной терапии вместе с глюкокортикоидами, и обеспечивают угнетающее воздействие на иммунную систему. Азатиоприн, Лефлуномид – наиболее популярные препараты данной серии.
- Иммуноглобулины человека. Лекарственные средства, имеющие наибольшую эффективность при тяжелых инфекционных поражениях почек и других органов, геморрагическом альвеолите.
- Противоинфекционные средства. Используются в случае развития васкулита на фоне заболеваний и патологий инфекционной природы бактериального происхождения.
Вирусные поражения лечатся противовирусными медикаментами – Интерферон, Ламивудин. Вирусные гепатиты лечатся средствами по типу вируса гепатита. - Противоинтаксикационная терапия. Главная цель ее проведения – вывод из организма токсинов. Для связывания используются популярные препараты-абсорбенты – Атоксил, Энтеросгель.
- НПВС. Применяются в случае тромбофлебита при узловых формах васкулита, стойких воспалительных процессах, обширных некротических очагах. Ибупрофен, Индометацин, Ацетилсалициловая кислота – наиболее востребованные и часто назначаемые нестероидные противовоспалительные лекарственные препараты с высокими показателями эффективности.
- Антикоагулянты. Показаны для приема больным, имеющим склонность к тромбозу. Препараты данной категории предупреждают появление тромбов в кровеносных сосудах, улучшают процессы кровообращения, нормализуя ток крови в кровяном русле. Эффективные при васкулитах коагулянты – Гепарин и Варфарин.
- Антигистамины. Противоаллергические средства назначаются при появлении аллергических реакций – пищевой или медикаментозной аллергии. Тавегил, Кларитин, Диазолин – относительно недорогие, но достаточно эффективные антигистаминные лекарственные препараты.
Довольно часто при васкулитах с поражением кожных покровов используются средства местного действия – крема, мази, гели с противовоспалительным и обезболивающим эффектом. Они наносятся непосредственно на пораженные участки кожи. Основная цель их применения – уменьшить выраженность воспалительного процесса, а также снять интенсивные боли.
У больных с участками некроза на коже, а также язвами, показаны регулярные перевязки с применением антисептических препаратов местного действия, а также мазей, ускоряющих процессы эпителизации.
Немедикаментозная терапия
Включает в себя современные методы экстракорпоральной гемокоррекции – специальных процедур по очистке крови от веществ, вызывающих возникновение и развитие васкулитов.
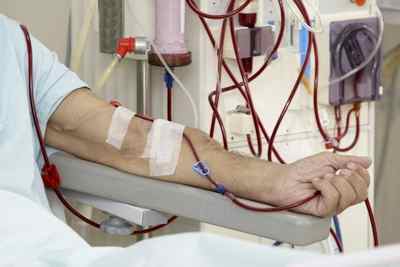
Основные виды немедикаментозного лечения:
- Гемокоррекция. Предусматривает очистку крови больного с помощью специального сорбента. Венозным катетером проводится отбор крови. После — кровь пропускается через специальный аппарат, который вводит в нее абсорбирующий компонент. Затем кровь вновь возвращается в кровяное русло. При этом сорбент делает свое дело – очищает кровь и ее компоненты, улучшает кровообращение и питание тканей.
- Иммуносорбция. Процедура, во время которой кровь больного пропускается через аппарат, заполненный иммуносорбентом. Именно это вещество связывает антитела, вырабатываемые иммунной системой, которые провоцируют повреждение сосудов.
- Плазмаферез. Особый метод очистки плазмы крови с помощью специальной центрифуги. Проведение процедуры благоприятно сказывается на состоянии сосудов, уменьшает выраженность воспаления, а также предупреждает риск развития почечной недостаточности, в целом улучшает работоспособность почек.
Главный принцип диеты при васкулите – исключить из рациона продукты, которые могут вызывать или усиливать проявления аллергии. С этой целью из рациона больного исключаются следующие продукты:
- молоко и яйца;
- морепродукты;
- клубника и земляника;
- манго, бананы, цитрусовые;
- некоторые овощи – болгарский перец, морковь, помидоры;
- консервы;
- шоколад;
- сдобная выпечка;
- продукты, на которые у больного имеется индивидуальная непереносимость.
Если васкулит сопровождается поражениями почек, врач может порекомендовать диету №7. Больным с тяжелыми нарушениями в работе органов ЖКТ показан стол №4.
Профилактические мероприятия
Необходимы не только для предупреждения возникновения патологии, а также для ускорения процесса выздоровления, снижения риска развития осложнений, а также продления периодов стойкой ремиссии.
Основные профилактические мероприятия:
- минимизация стрессов;
- рациональное и правильное питание с исключением из рациона вредных продуктов;
- поддержание массы тела в пределах нормы;
- отказ от любого самолечения — приема медикаментов без назначения врача;
- своевременное лечение возникших заболеваний во избежание перехода недугов в хроническую форму;
- ведение активного образа жизни;
- отказа от вредных привычек – алкоголя, курения и т.п.;
- употребление в пищу большого количества продуктов, богатых витаминами, минералами, микро- и макроэлементами.
У детей лечение васкулитов проводится по той же схеме и теми же препаратами, что и у взрослых. После выздоровления или достижения стойкой ремиссии ребенок ставится на диспансерный учет к врачу-ревматологу и в последующем проходит плановые осмотры у специалиста не менее 3-6 раз в год.

Возможные осложнения
При несвоевременном лечении васкулит может вызывать тяжелые осложнения:
- частичную или полную потерю зрения;
- инсульт или инфаркт;
- некроз почек;
- ишемическую болезнь сердца.
Васкулит – болезнь, которая в 95% случаев не проходит сама по себе. Чаще всего при обнаружении проблем с сосудами больной помещается в стационар. Лечение при любых формах васкулита довольно длительное – от 1 до 2 месяцев.
При игнорировании заболевания высока вероятность тяжелых поражений внутренних органов и летального исхода.
Еще 10-15 лет тому назад показатели смертности при васкулите были довольно высокими. В последние годы количество смертей среди больных с данной патологией заметно сократилось.
Даже при обращении при васкулите на поздних стадиях болезнь излечима, а нарушения функций внутренних органов, как правило, восстановимы.
В целом, васкулит относится к категории опасных патологий, которые нуждается в комплексной диагностике и индивидуально подобранном лечении. Постановка правильного диагноза и адекватная терапия довольно быстро блокируют патологию, обеспечивают излечение – полное или временное, снижают вероятность тяжелых осложнений и смерти.
http://domadoktor.ru/1342-vaskulit.html
Васкулит – что это за болезнь? Причины, виды и формы васкулита (геморрагический, аллергический, системный, кожный и др.), симптомы и диагностика заболевания, фото

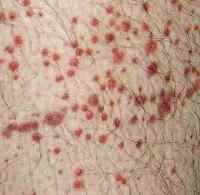
Васкулиты – это группа заболеваний, при которых происходит воспаление и некроз стенки кровеносных сосудов, что ведет за собой ухудшение кровотока в окружающих тканях. Болезнь остается до конца неизученной: ведутся споры по поводу причин васкулита, механизма развития воспаления, классификации и подходов к лечению. Согласно современной классификации, васкулит относится к системным заболеваниям соединительной ткани. Его лечением занимаются врачи-ревматологи.
Точной статистики по заболеваемости васкулитом нет, однако врачи отмечают, что число людей с этой патологией с каждым годом увеличивается. Возможно это связано с ухудшением экологической ситуации и бесконтрольным приемом иммуностимулирующих средств. Установлено, что заболеванию более подвержены дети и пожилые люди. Мужчины и женщины болеют одинаково часто.
Разные формы васкулита имеют свои характерные симптомы. Общие проявления болезни: лихорадка, высыпания на коже, не исчезающие при надавливании, боль в суставах, потеря веса. Из первоначального очага васкулит может распространяться на другие органы и ткани, причем чаще всего страдают почки.
Причины васкулита
По последним данным, основная роль в развитии васкулитов отводится стафилококкам и стрептококкам. Это доказывается наличием соответствующих антигенов в крови у большинства больных.
Располагающие факторы. Развитию болезни практически всегда предшествуют ситуации, снижающие иммунитет и нарушающие нормальное протекание иммунных реакций:
- возраст – наиболее восприимчивы дети и пожилые люди. У этих категорий часто отмечается незрелость или возрастное снижение иммунитета;
- болезни, связанные с нарушениями обмена веществ – сахарный диабет, атеросклероз, подагра, патологии щитовидной железы, гипертония, заболевания печени;
- переохлаждение;
- длительное пребывание на солнце;
- чрезмерные психические нагрузки;
- тяжелые травмы и операции;
- работа, связанная с длительным стоянием;
- лимфостаз – нарушение оттока лимфы;
- склонность к аллергическим реакциям;
- злокачественные опухоли;
- хронические инфекционные очаги – отит, аднексит, гайморит, тонзиллит.
Механизм развития заболевания
2. Далее сосудистая стенка инфильтрируется иммунными клетками нейтрофилами. В результате реакций через стенку нейтрофилов выделяются ферменты (миелопероксидаза, эластаза, лизоцим, лактоферрин) и перекись водорода. Эти агрессивные вещества разрушают стенки сосудов и вызывают воспаление.
3. Сосудистая стенка становится мишенью атаки иммунной системы – начинают вырабатываться специфические антитела, которые нацелены против эндотелия сосудов.
4. Антиэндотелиальные антитела атакуют сосудистую стенку делая ее более проницаемой и хрупкой.
5. Иммунное воспаление часто сопровождается образованием тромбов, перекрывающих просвет сосудов.
6. Разрушение сосудистой стенки приводит к ее разрыву и кровоизлиянию в окружающие ткани.
7. Нарушение кровообращения приводит к тому, что окружающие ткани получают недостаточно кислорода и питательных веществ. Это вызывает гибель клеток и некроз отдельных участков ткани.
Виды и формы васкулита. Классификация васкулитов
Классификация васкулита по степени тяжести
Классификация по первопричине заболевания
Классификация по размеру поражаемых сосудов
Классификация по типу поражаемых сосудов
Классификация по локализации пораженных сосудов
Наиболее распространенные виды васкулитов и их признаки
Поражение крупных сосудов
1. Гигантоклеточный (височный) артериит
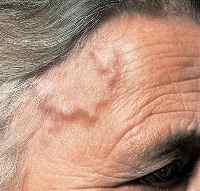
Гигантоклеточный (височный) артериит – воспаление крупных и средних артерий. На внутренней стенке сосуда образуются гранулемы – скопления лимфоцитов и гигантских многоядерных клеток, имеющие вид плотных узелков. Поражаются отдельные сегменты височных, глазных и позвоночных артерий, реже артерии печени и кишечника. В местах поражения образуются тромбы, которые могут стать причиной инсульта. Также возможно повреждение аорты, которое может привести к разрывам. Болезнь развивается у людей пожилого возраста 50-90 лет с хорошо сохраненным иммунитетом. Количество больных мужчин и женщин примерно одинаково.
Симптомы
- Повышение температуры до 37,5-40 градусов.
- Признаки общей интоксикации – слабость, сонливость, потливость, похудение.
- Головная боль. Боль в участках, соответствующих пораженным артериям (чаще в висках).
- Кожа над пораженными сосудами покрасневшая. Надавливание на этом участке вызывает боль. Под кожей прощупываются неравномерно утолщенные артерии.
- Резкая боль в жевательных мышцах и языке при жевании.
- Снижение или отсутствие пульса на отдаленных участках поврежденной артерии.
- Нарушение или частичная потеря зрения при поражении глазных артерий. Нарушения зрения могут быть временным или стойким явлением.
Поражение сосудов среднего калибра
1. Узелковый периартериит
Узелковый периартериит – воспаление сосудистой стенки мелких и средних артерий. В них образуются многочисленные узелковые утолщения и микроаневризмы (выпячивания стенки, появившиеся в результате ее перерастяжения), которые нарушают кровоток. У 75% больных поражаются внутренние органы, у 25% кожа. Чаще выявляется у мужчин 30-60 лет. Причина развития не установлена.
Симптомы
-
Кожная форма.
- Небольшие плотные безболезненные узелки, размером с чечевичное зерно и более, расположенные группами или поодиночке.
- Локализация – чаще всего поражаются стопы, голени и колени. Высыпания могут появиться на слизистой оболочке рта, половых органов или любых внутренних органов.
- Цвет узелков от ярко-красного до пурпурного. Кожа вокруг них не измененная.
- Встречаются разнообразные элементы сыпи – волдыри по типу крапивницы, пятна, язвочки и плотные бляшки. Редко появляются пузыри, наполненные водянистым содержимым. После их вскрытия остаются кровянистые корки.
- Отеки кожи – она становится утолщенной, плотной и пористой.
- Поражение внутренних органов. Комбинация симптомов зависит от расположения поврежденных сосудов.
- Повышение температуры.
- Общая слабость. Похудение.
- Тошнота, рвота.
- Интенсивные приступообразные боли в животе.
- Сильные боли по ходу нервных стволов и корешков.
- Нарушения зрения.
- Судорожные припадки.
- Тахикардия, нарушения сердечного ритма, боли в области сердца.
- Боли в половых органах. У мужчин в мошонке, у женщин в нижней части живота в области придатков матки.
- В моче обнаруживается белок и следы крови, что свидетельствует о поражении почек.
2. Болезнь Кавасаки
Болезнь Кавасаки – поражает в основном артерии среднего калибра. Чаще других страдают коронарные артерии сердца, а также слизистых носоглотки. На внутренней стенке сосуда образуются утолщения – просвет сужается и может закупориться тромбом. Стенка сосуда расслаивается, что приводит к образованию аневризм. Развивается через 1-3 недели после перенесенных стрептококковых или стафилококковых инфекций. Встречается у детей 1-5 лет. Мальчики болеют чаще, чем девочки. У японцев болезнь Кавасаки встречается в 10-30 раз чаще, чем в Европейских странах. Прогноз в большинстве случаев благоприятный, выздоровление наступает через 6-10 недель.
Симптомы
- Острое повышение температуры. Лихорадка продолжается 12-45 дней.
- Покраснение конъюнктив.
- Сухость и покраснение губ.
- Покраснение слизистой оболочки рта.
- Увеличение шейных лимфатических узлов одно- или двухстороннее.
- Сильное покраснение пальцев рук и ног, связанное с расширением капилляров.
- Плотный отек стоп и кистей.
- Сыпь – мелкие красные точечные элементы (напоминающие сыпь при скарлатине) располагаются на туловище, конечностях и в паховых складках.
- \»Малиновый\» язык. Этот признак появляется на второй неделе после начала лихорадки.
- Шелушение пальцев рук и ног. Кожа отходит пластинами через 2 -3 недели после начала болезни.
Поражение мелких сосудов
1. Гранулематоз Вегенера
Гранулематоз Вегенера – тяжелая форма васкулита, связанная с нарушением иммунитета. Проявляется насморком, болью в горле и кашлем. Поражаются мелкие артерии, вены и капилляры. В связи с ускоренным делением клеток на их стенках образуются многочисленные гранулы, а со временем происходит некроз внутренней сосудистой оболочки. У 90% больных поражаются лор-органы и легкие. Мужчины болеют в 2 раза чаще, чем женщины. Средний возраст больных – около 40-ка лет.
Симптомы
- Слабость, снижение аппетита и повышение температуры.
- Насморк, затрудненное дыхание.
- Боль в ухе, снижение слуха.
- Конъюнктивит.
- Изъязвления в слизистой оболочки носоглотки.
- Одышка.
- Боли в суставах и мышцах.
- Кашель, кровохарканье, боль в груди. Поражение легких начинается одновременно с насморком и болью в горле.
-
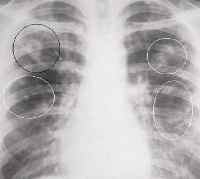
При рентгене легких обнаруживается картина, характерная для туберкулеза (при этом туберкулезная палочка не высевается). В легких обнаруживаются инфильтраты, узлы и полости, экссудативный плеврит, спадение доли легкого.
- Выпячивание глазных яблок вниз и вперед. Это происходит из-за гранулематозного воспаления и разрушения тканей глазного яблока. Сопровождается покраснением и болью, которая усиливающейся при нажатии на глазное яблоко.
- Из-за разрастания гранулематозной ткани может разрушаться носовая перегородка и западать спинка носа – \»седловидный\» нос.
- Некротическое поражение почек проявляется уменьшением количества мочи, болью в пояснице. В моче обнаруживаются белок, эритроциты и цилиндры.
Симптомы нарастают постепенно и без лечения состояние больного ухудшается.
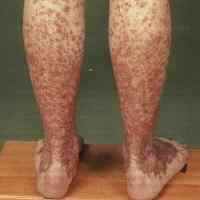
2. Геморрагический васкулит
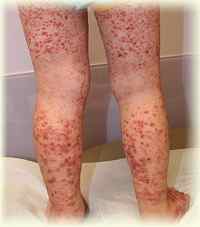
Геморрагический васкулит или Болезнь Шенлейна-Геноха – воспаление сосудов кожи, которое в дальнейшем осложняется поражением суставов, желудочно-кишечного тракта и почек. Страдают преимущественно мельчайшие вены (венулы) и капилляры. Геморрагический васкулит развивается через 1-3 недели после инфекционного заболевания. Основная группа больных – дети 4-8 лет, преимущественно мальчики.
Симптомы
- Острое начало с лихорадкой и тяжелой интоксикацией. У взрослых обычно начало стертое.
- Папулезно-геморрагическая сыпь характерна для кожной формы. Красные элементы, возвышающиеся над кожей. При надавливании сыпь не исчезает. Со временем ее цвет изменяется, темнеет. При исчезновении высыпаний могут оставаться небольшие рубчики.
- Характер высыпаний полиморфный. На теле больного могут одновременно обнаруживаться:
- красные пятна;
- папулы – бесполосные небольшие узелки;
- пузырьки, наполненные кровянистым содержимым;
- пустулы с гнойным содержимым;
- некрозы – участки омертвления;
- телеангиэктазии – расширенные сосуды под кожей;
- волдыри – плотные образования без полости внутри;
- изъязвления – глубокие дефекты эпителия.
- Симметричное расположение сыпи. Преимущественно она локализуется на обеих ногах и ягодицах.
- Волнообразное появление высыпаний. Новые высыпания появляются 1 раз в 6-8 дней. Первые волны сыпи всегда самые обильные.
- Поражение суставов характерно для суставной формы. Боль в суставах появляется одновременно с сыпью или на несколько дней позже. Страдают преимущественно коленные и голеностопные суставы. Появляются боль, отечность и покраснение. Эти изменения обратимые и проходят через несколько дней.
- Желудочно-кишечные явления. Возникают при абдоминальной форме геморрагического васкулита. При появлении этих симптомов требуется наблюдение хирурга:
- схваткообразные боли в животе;
- тошнота;
- рвота;
- стул с примесью крови.
- Поражение почек развиваются у больных с почечной формой васкулита. Проявления варьируют от незначительного повышения уровня белка и эритроцитов в моче до симптомов острого гломерулонефрита:
- олигурия – уменьшение суточного объема мочи до 500 мл;
- бледность кожи;
- одышка;
- боль в поясничной области и головная;
- отеки, особенно характерны на лице. Количество \»лишней\» воды в организме может достигать 20 литров;
- повышение артериального давления до 180/120 мм.рт.ст.
- Некротическая пурпура характерна для молниеносной формы болезни. На коже появляются очаги некроза, источающие неприятный запах, изъязвления, корки запекшейся крови. При таком течении болезни состояние больного тяжелое и ему требуется экстренная помощь.
3. Синдром Черджа-Стросса
Синдром Черджа-Стросса – воспалительно-аллергическое заболевание с образованием некротизирующих воспалительных гранулем в мелких и средних сосудах. Болезнь поражает дыхательную, центральную и периферическую нервную систему, кожу и суставы. Возраст больных 15-70 лет, женщины болеют несколько чаще, чем мужчины.
В своем развитии васкулит Черджа-Стросса проходит несколько стадий:
- поражения слизистой носа – длится несколько лет;
- поражение легких – длится 2-3 года;
- системный васкулит с поражением многих органов (нервной системы, кожи, суставов) – имеет хроническое течение.
Симптомы
- Аллергический ринит – заложенность носа является первым признаком болезни.
- Разрастание полипов в носовых ходах.
- Поражение легких связано с эозинофильной инфильтрацией – проникновением эозинофилов в слизистую оболочку дыхательных путей. Возникают сильные приступы кашля, удушье, кровохарканье, одышка, боли в груди при глубоком дыхании. У больных возникают:
- затяжные бронхиты с астматическим компонентом;
- бронхиальная астма – хроническое заболевание, проявляющееся сужением дыхательных путей и приступами удушья;
- бронхоэктатическая болезнь – локальные расширения просветов бронхов;
- эозинофильная пневмония – воспаление легких, вызванное накоплением эозинофилов в легочных альвеолах;
- плевриты – воспаление листков плевры (серозной оболочки, покрывающей легкие).
- Поражение сердца связано с разрушением коронарных сосудов, питающих его. Проявляется болью в области сердца и нарушением сердечного ритма (тахикардией или брадикардией). У больных развивается:
- миокардит – воспаление сердечной мышцы;
- коронарит – воспаление коронарных сосудов сердца;
- констриктивный перикардит – воспаление наружной соединительнотканной оболочки сердца, при котором в его полости скапливается жидкость, сдавливающая камеры сердца;
- поражения митрального и трехстворчатого клапанов;
- инфаркт миокарда – некроз (отмирание) участка миокарда, возникшее из-за нарушения кровоснабжения.
- Поражения нервной системы называют \»васкулитом мозга\». Развивается:
- периферическая невропатия – повреждение периферических нервов: зрительного нерва, корешков спинномозговых нервов (радикулит);
- геморрагический инсульт – кровоизлияние в мозг, вызванное разрывом сосуда;
- эпилептические припадки – спонтанные приступы судорог;
- эмоциональные расстройства.
- Сыпь на коже нижних конечностей
- геморрагическая пурпура – кровоизлияния в кожу. Болезненные мелкие красно-багровые пятна с неправильными краями;
- эритема – покраснение кожи;
- крапивница – мелкие волдыри, возвышающиеся над кожей;
- подкожные узелки – твердые гладкие образования.
- Поражение суставов. Возникает мигрирующий артрит, поражающий последовательно несколько суставов. Чаще всего страдают голеностопные, коленные, лучезапястные и локтевые суставы. Для синдрома Черджа-Стросса характерно симметричное поражение суставов.
- Поражения почек – повреждение отдельных почечных клубочков. Встречается редко, протекает невыраженно. На патологию указывают лишь отклонения в анализе мочи.







