Синусовая аритмия у детей: причины, что делать, Азбука здоровья
Причины синусовой аритмии у детей — когда это опасно
В старые добрые времена советской медицины общая врачебная установка была на добро и выражалась примерно так: “Заключений узких специалистов и данных промежуточных обследований на руки пациентам не давать, бланков готовых анализов не показывать, за разъяснениями направлять к лечащему врачу”.
Однако, в эпоху страховой медицины нравы помягчели, и в руках у любой мамы запросто может оказаться пленка ЭКГ с написанным рукою функционального диагноста заключением.
А заключения, надо сказать, бывают разными, например — Синусовая аритмия. Падать ли маме в обморок сразу или прежде бежать к платному кардиологу, имея на руках такое ЭКГ своего чада?
Что такое синусовая аритмия?
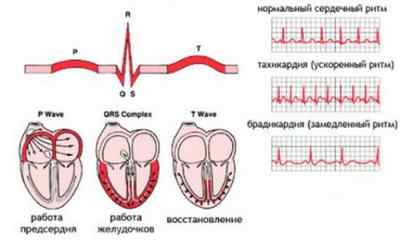
В большем проценте случаев синусовая аритмия – состояние, которое не угрожает жизни и здоровью ребенка. Вообще синусовый ритм – это нормальные сердечные сокращения, частота которых навязывается основным водителем ритма (синусовым узлом), промежутки между такими сокращениями одинаковы. При синусовой аритмии между отдельными ударами сердца интервалы становятся разными. При этом общая частота ударов сердца за минуту остается в пределах нормы, может быть увеличенной (тахиаритмия) или сниженной (брадиаритмия).
В отличие от взрослых, для которых нормальная частота сердечных сокращений составляет от 60 до 90 ударов в минуту, сердце ребенка бьется в разном возрасте по-разному.
Существует несколько вариантов синусовой аритмии.
Какая синусовая аритмия неопасна?
Синусовая аритмия у детей, связанная с дыханием, носит наименование дыхательной аритмии. Это состояние не приводит к нарушениям в перекачивании крови сердцем, поэтому неопасна для детского здоровья.
Происхождение ее объясняется тем, что во время вдоха частота сердечных сокращений рефлекторно увеличивается, а во время выдоха уменьшается. Аналогичная ситуация происходит, если ребенка во время проведения ЭКГ уложить на кушетку, покрытую холодной клеенкой. В это время ребенок инстинктивно задерживает дыхание, и частота сердцебиений сокращается на несколько ударов.
Если перед исследованием ребенок пробежался, а затем вошел в холодное помещение, на ЭКГ также может быть зафиксирована синусовая артимия. Тем не менее, утверждение о том, что синусовая аритмия у детей – норма, неверно.
Какова основная причина дыхательного варианта аритмии?
Во всем виновата незрелость нервной системы. Чем младше ребенок, тем легче возникают у него подобные эпизоды. Наиболее подвержены таким нарушениям ритма:

- Младенцы с постнатальной энцефалопатией, синдромом внутричерепной гипертензии (см. повышенное внутричерепное давление у новорожденных), недоношенные малыши.
- Рахит у детей, изменяющий возбудимость нервной системы также провоцирует синусовую дыхательную аритмию.
- У чересчур полных деток при физической нагрузке может проявляться выраженная синусовая аритмия.
- У ребенка в периоды бурного роста (6-7, 9-10 лет) вегетативная система не успевает быстро адаптироваться к новым требованиям выросшего организма.
Поэтому эти возрастные промежутки также может сопровождать дыхательная синусовая аритмия. По мере того, как происходит созревание вегетативной нервной системы, риски развития синусовой аритмии становятся все меньше.
Недыхательная синусовая артимия
Это нарушение ритма может быть постоянным или приступообразным . Частота приступов может меняться от пары за год до нескольких в сутки. Основной водитель ритма при этом продолжает навязывать сердцу правильный ритм, однако, в проводящей системе сердца или его клетках (кардиоцитах) появляются такие изменения, которые приводят к аритмии. Чаще всего такие изменения преходящие, то есть, они связаны не с заболеванием сердца, а какими-то другими болезнями или патологическими состояниями.
Причины недыхательных аритмий
Примерно в тридцати процентах случаев встречается патологическая синусовая аритмия у детей. Причины ее кроются в различных кардиальных патологиях.
- Наследственная предрасположенность . Если родители ребенка были подвержены синусовой аритмии недыхательного происхождения, то ребенку может передаться такая предрасположенность. Хотя сто процентной обязательной зависимости нет.
- Инфекционные болезни, сопровождающиеся интоксикацией , лихорадкой или обезвоживанием. Так как проведение нервного импульса, от которого зависит сокращение сердечной мышцы, связано с потоками ионов калия, натрия и хлора через мембрану кардиоцитов, любые факторы, меняющие водно-электролитный состав крови и межтканевой жидкости могут спровоцировать нарушения ритма.
- Нейроциркуляторная дистония (вегетососудистая дистония ). Нарушение способности сосудов (в том числе и питающих сердце) адекватно менять свой просвет в зависимости от потребностей тканей в кислороде также могут стать причиной аритмии.
- Миокардит. При воспалении сердечной мышцы бактериальной (например, при дифтерии) или вирусной (цитомегаловирус) инфекции будет отмечаться не только синусовая аритмия, но и другие нарушения ритма (мерцание предсердий, экстрасистолия, блокады сердца). Также отмечается подъем температуры, боли в области сердца, глухость сердечных тонов, признаки сердечной недостаточности в виде отеков, одышки, увеличения печени и прочие симптомы.
- Хроническая ревматическая болезнь сердца . Ревматизм, “лижущий суставы, но кусающий сердце”, поражает клапанный аппарат сердца и может вызывать миокардит и эндокардит. Дебют заболевания ассоциирован с перенесенной ангиной, сопровождается температурной реакцией, воспалением крупных суставов, которые быстро проходят, и сердечными поражениями, проявляющимися в том числе и синусовой аритмией.
- Выраженная аритмия у ребенка может развиться и на фоне врожденных пороков сердца.
- Опухоли сердца – наиболее редкая причина нарушений ритма.
Как связаны синусовая аритмия у детей и спорт?
Довольно часто родители, чьи дети занимаются в спортивных секциях, в случае выявления у ребенка синусовой аритмии спрашивают, каковы перспективы для занятий спортом и насколько предыдущие занятия повинны в развитии нарушений ритма.
Нужно сказать, что без предрасположенности к патологиям сердечного ритма даже при занятиях профессиональным спортом аритмия сердца у ребенка не развивается. В том же случае, когда были все основания для дебюта аритмии, любая физическая нагрузка могла ее спровоцировать.
Во всех случаях, дыхательная аритмия у детей не является противопоказанием для занятий в спортивных секциях. Но ребенок должен регулярно осматриваться кардиологом и ему должно выпоняться контрольное электрокардиографическое обследование. Это важно, чтобы не пропустить возможный переход синусовой аритмии в более тяжелые нарушения ритма.
Если ребенок занимается профессиональным спортом, он должен наблюдаться спортивным врачом с обязательным проведением ЭКГ каждые три месяца и холтеровским мониторированием . При выявлении дыхательной синусовой аритмии вопрос о допуске к соревнованиям должен решаться индивидуально. При подтверждении недыхательного характера аритмии занятия спортом ограничиваются.
Что видно на ЭКГ?

Так как водителем ритма является синусовый узел, перед каждым желудочковым комплексом QRS имеется зубец P. Это означает, что электрическое возбуждение, приводящее к сокращению миокарда, сначала распространяется на предсердия, а затем на желудочки, то есть, в обычном режиме.
Интервал PQ, отражающий время проведения от предсердий до желудочков, сохраняет обычную длину. А вот интервал RR между вершинами желудочковых комплексов удлиняется или сжимается, отражая урежение или учащение сердцебиений. Пример синусовой аритмии изображен на рисунке.
Что чувствует ребенок?
Обычно негативных ощущений синусовая аритмия, особенно, дыхательная, не вызывает. Ребенок может чувствовать учащение сердцебиений.
Если ребенок жалуется на затруднение дыхания, боли в сердце, утомляемость, слабость , головокружения– это повод обратиться к врачу. Вероятно, кроме синусовой аритмии имеется более серьезная патология сердца. То же самое надо предпринять, если у ребенка появилась одышка или отеки, синюшность носогубного треугольника или обмороки.
Мама может подсчитать число сердцебиений, положив ладонь на область левого соска ребенка. Также аритмию можно засечь по пульсу (обхватив запястье так, чтобы четыре пальца находились по наружному краю внутренней его поверхности, а большой – с противоположной стороны). Если в течение минуты считать пульс или удары сердца, то можно сказать, есть ли разные промежутки между отдельными ударами в настоящее время.
Что делать?
Если на ЭКГ регистрируется синусовая аритмия, стоит посетить кардиолога. Врач назначит контрольное электрокардиографическое обследование, УЗИ сердца, общий анализ мочи, клинический анализ крови и ее биохимическое исследование.
В том случае, если не будет обнаружено никаких других отклонений, кроме синусовой аритмии, ребенок будет находиться под наблюдением кардиолога с контрольным электрокардиографическим обследованием каждые полгода.
Лечение изолированной синусной аритмии не проводится. Ребенок занимается физкультурой в общей группе. Также не противопоказаны занятия спортом. Некоторые ограничения могут быть наложены на участие в соревнованиях.
При недыхательной аритмии проводят лечение тех кардиологических проблем, которые привели к ней. После основных лечебных мероприятий (курса антибактериальной или противоопухолевой терапии, коррекции порока сердца, купирования проявлений сердечной недостаточности курсом сердечных гликозидов и мочегонных, назначают антиаритмические средства и курсы Элькара или Милдронат, в качестве восстанавливающей терапии).
В любом случае, когда имеется синусовая аритмия у детей, лечение будет подбирать кардиолог, исходя из основной причины, приведшей к нарушениям сердечного ритма.
http://zdravotvet.ru/prichiny-sinusovoj-aritmii-u-detej-kogda-eto-opasno/
Тахиаритмия синусовая у детей, причины появления, симптомы, диагностика
Ускорение или же замедление работы сердца, а также неодинаковые промежутки времени между сокращениями явление в кардиологии не такое уж и редкое. Нарушения такого рода могут быть физиологичными, и встречаться при психоэмоциональном перенапряжении, при лихорадке, вызванной инфекционными агентами и в некоторых других ситуациях (нарушения ритма и частоты могут наблюдаться и в сильную жару, когда электролиты теряются в большом объеме и не восполняются).
Подобные нарушения частоты и ритма сокращений не представляют особой угрозы, и, как правило, быстро проходят без какого-либо лечения. Однако в некоторых случаях такие нарушения могут маскировать ряд достаточно серьезных патологий, поэтому синусовые тахиаритмии в детском возрасте нуждаются в дополнительном обследовании с целью точной диагностики состояния, которое привело к нарушениям ритма.
Что обычно подразумевается под термином тахиаритмия? Отличия от тахикардии
При тахиаритмии наблюдается сразу два нарушения ритма. Во-первых, тахикардия. Это слишком высокая частота сердечных сокращений, зачастую 100 в минуту и более. Во-вторых, аритмия. Это тоже нарушение ритма, но несколько другого рода – при этой патологии частота сокращений может оставаться в пределах нормы, но вот промежутки между сокращениями разные.
В норме же эти промежутки должны быть практически одинаковыми, отличия во временных промежутках между сокращениями минимальны.
Для того, чтобы понять, что в заключении после проведения электрокардиографии означает фраза «синусовый», нужно знать особенности строения и функционирования проводящей системы сердца. Эта система обеспечивает сокращение сердечной мышцы вне зависимости от внешних воздействий.
Водителем ритма первого порядка считается синоатриальный узел (он же синусовый узел), который в норме обеспечивает бесперебойную и ритмичную работу главного насоса организма. В случае появления каких-либо отклонений в работе синусового узла, роль водителя ритма берет на себя атриовентрикулярный узел.
Он также способен генерировать необходимый для сокращения сердечной мышцы узел, но генерирует импульсы с меньшей частотой, что проявится брадикардией. Следующим элементом проводящей системы сердца является пучок Гиса. Это образование также способно генерировать импульсы, однако их частота слишком низка для обеспечения нормальной гемодинамики.
Таким образом, синусовые нарушения ритма возникают в естественном месте генерации импульсов. Нередко такие нарушения вызваны стрессовыми ситуациями, нарушениями в электролитном составе крови, или же подъемом температуры тела.
Тахиаритмия – возможные механизмы возникновения
Условно все тахиаритмии можно разделить на возникающие как следствие нарушения образования электрического импульса в проводящей системе сердца, и как результат проблем с процессами прохождения электрического импульса по проводящей системе.
Нарушения проведения импульса встречаются гораздо чаще, при этом синоатриальный узел нередко работает правильно, ритм синусовый, но вот с проведением возбуждения по путям проводящей системы возникают проблемы, что и ведет к нарушению ритма сердечной деятельности. Способствовать возникновению нарушений прохождения импульса по проводящей системе могут такие ее особенности:
Неоднородность рефрактерности либо же проводимости в нескольких отделах проводящей системы, особенно благоприятный вариант для развития тахиаритмий складывается в том случае, если эти два участка потенциально могут быть объединены в замкнутую петлю.
В одном из путей существует однонаправленное препятствие, которое мешает прохождению электрического импульса.
Более низкая скорость прохождения импульса по одному из путей, что приводит к возможному восстановлению проводимости по изначально недоступному пути. Возобновление возможности изначально блокированного пути проводить возбуждение замыкает этот патологический круг циркуляции. В подобной ситуации нередко возникает стойкая тахиаритмия.
Существуют и несколько более редкие тахиаритмии, вызванные нарушениями образования импульса.
Подобные нарушения могут быть вызваны:
Подобные нарушения не обязательно синусовые, повышенная активность может развиться как в атриовентрикулярном узле, в пучке Гиса, так и в волокнах Пуркинье. В отличие от нарушений ритма, вызванных проблемами с проведением импульса, такие тахиаритмии не могут быть ни спровоцированы, ни остановлены путем электростимуляции.
Возможные клинические проявления
Клинические проявления в значительной мере зависят от того, какое конкретно нарушение возникло и как сильно оно выражено.

Так, при пароксизмальной мерцательной тахикардии характерны жалобы на:
- Ощущение сердцебиения.
- Ощущение нехватки воздуха, слабости.
- Возможно возникновение давящей боли в области сердца.
- Бледность кожных покровов, потливость.
Нередко возникает фибрилляция предсердий, которая в зависимости от выраженности изменений гемодинамики может или вовсе не иметь никаких проявлений, либо же проявляться симптомами сердечной недостаточности. Фибрилляция предсердий является одним из частых осложнений кардиологических операций, а значит, в группу риска среди детей в первую очередь попадают недавно оперированные по поводу врожденных аномалий развития сердечнососудистой системы.
Возможно у таких пациентов определение дефицита пульса, который определяется как несоответствие количества сокращений сердца, которые определяются на его верхушке количеству пульсовых толчков, определяемых на запястье.
Особенности синдрома Вольфа-Паркинсона-Уайта
Этот синдром является одной из наиболее частых причин возникновения нарушений ритма. Встречается это состояние, как у взрослых, так и у детей. Однако большая часть пациентов, страдающих синдромом Вольфа-Паркинсона-Уайта, за медицинской помощью не обращается, так как при отсутствии выраженных нарушений гемодинамики как таковой клиники у данного заболевания может и не быть.
Обусловлено возникновение данного заболевания анатомо-физиологическими особенностями пациента, а именно наличием между желудочками и предсердиями дополнительных проводящих путей, по которым начинает циркулировать электрический импульс, что и вызывает тахикардию.
Лечение данного заболевания может значительно отличаться. При необходимости купирования приступа пароксизмальной тахикардии используют противоаритмические препараты, которые при наличии выраженных гемодинамических изменений могут быть назначены и достаточно длительным курсом.
Также в ряде случаев синдрома Вольфа-Паркинсона-Уайта может быть показано хирургическое лечение патологии. Одним из наиболее удачных вариантов оперативного лечения считают радиочастотную абляцию. Данный метод не предполагает оперативного вмешательства на открытом сердце, все необходимые манипуляции производятся через введенный в полость сердца через одну из артерий (часто бедренную) специальный катетер.
Фетальная тахиаритмия
Возникновение подобных нарушений ритма вполне возможно и у еще не рожденного ребенка. По вполне понятным причинам точная диагностика данной патологии в подобных случаях затруднена, однако одним из наиболее простых диагностических критериев является ускорение частоты сердечных сокращений до 180 и более (при условии длительности подобного приступа от 10 секунд и больше).
Главная проблема диагностики заключается в первую очередь в том, что никаких субъективных ощущений при этом нарушении нет, заподозрить наличие подобного состояния можно по изменению «поведения» — при подобных нарушениях возможно как усиление, так и ослабление шевелений. Лечение, как правило, зависит от причины, вызвавшей нарушение ритма.
В случае, если у плода определяется желудочковая тахикардия, то это с высокой вероятностью свидетельствует о наличии патологии сердца.
Возможное лечение, а также особенности диагностики
Диагностика в первую очередь начинается с тщательного сбора жалоб и данных, как анамнеза жизни, так и анамнеза заболевания. Важную роль играет и ультразвуковое исследование сердца. Однако наиболее информативным в таком случае будет выполнение электрокардиографии в 12 отведениях.
Данное исследование (при условии, что интерпретацию результатов будет проводить достаточно опытный специалист) позволяет определить наличие нарушения и выполнить дифференциальный диагноз разных патологических состояний.

Лечение же в первую очередь состоит из препаратов различных фармакологических групп, обладающих антиаритмической активностью и способных снижать частоту сердечных сокращений:
Ритм при тахиаритмии хотя и задает синусовый узел, однако это патологическое состояние должно быть выявлено своевременно, что позволит принять верное решение по поводу дальнейшей тактики лечения.
Нарушения сердечного ритма в детском возрасте встречаются нередко. Чаще всего это реакция на повышение температуры тела, особенно если в заключении сказано, что нарушение синусовое.
Более подробная информация о сердечных ритмах, аритмиях и принципах лечения — на видео:
Тахиаритмия: причины, виды, признаки, лечение у детей и взрослых, прогноз

Тахиаритмии — это группа нарушений ритма сердца, возникающих в силу различных причин, проявляющихся приступами учащенного сердцебиения и способных привести к серьезным последствиям при отсутствии лечения.
В чем отличие от тахикардии?
Согласно общепринятой классификации нарушений сердечного ритма и проводимости, все они подразделяются на нарушения по типу учащенного сердцебиения (тахикардия, более 80 ударов сердца в минуту) и по типу редкого сердцебиения (брадикардия, менее 60 сокращений в минуту).
Учащенное сердцебиение, в свою очередь, может сопровождаться синусовым (правильным) и несинусовым (неправильным) ритмом. В первом случае нарушение называется тахикардией, когда сердце сокращается часто, но через регулярные промежутки времени, а во втором — тахиаритмией, когда сердце сокращается часто и нерегулярно.
Клинически тахиаритмии и тахикардии проявляются практически идентично, поэтому без электрокардиограммы различить их бывает довольно тяжело.
Тахиаритмия может быть:

Локализации источников тахикардий
Синусовой. Обусловлена преждевременными частыми поступлениями импульсов к синусовому узлу, который в норме задает сердечный ритм (является водителем ритма). ЧСС достигает 90-120 ударов в минуту.
Причины тахиаритмии
Тахиаритмия чаще всего развивается у лиц старше 40-50 лет, но также довольно часто возникает у молодых людей и у детей. Происходит это вследствие разных причин.
Так, синусовая тахиаритмия в принципе не является признаком какого-либо органического поражения сердечной мышцы. Данный вид тахиаритмии может возникнуть при стрессе, сильных эмоциях или после двигательной активности.
Причины остальных тахиаритмий можно разделить на следующие группы:
1) Функциональные причины — совокупность факторов, в принципе не являющихся проявлением какой-либо болезни:
- Нарушение сосудистого тонуса при вегето-сосудистой дистонии,
- Легкие нарушения электролитного баланса, например, при обезвоживании, отравлении алкоголем или во время похмельного синдрома,
Тем не менее, несмотря на кажущуюся «безобидность» данной группы причин тахиаритмии, последствия самой аритмии могут быть плачевными, если не обратиться за медицинской помощью вовремя.

2) Внесердечные причины. К ним относятся заболевания других органов и систем:
- Тиреотоксикоз, развивающийся вследствие повышенной секреции гормонов щитовидной железы,
- Острое инфекционное заболевания (грипп, ботулизм, малярия и др),
- Лихорадка,
- Заболевания органов желудочно-кишечного тракта,
- Анемия тяжелой степени,
- Алкоголизм,
- Употребление наркотиков.
3) Сердечные причины обусловлены патологией сердца и сосудов. К ним относятся:
- Артериальная гипертония,
- Ишемическая болезнь сердца,
- Миокардиты — воспалительные поражения сердечной мышцы,
- Перенесенные или острые инфаркты миокарда,
- Пороки сердца,
- Кардиомиопатии — по гипертрофическому (утолщение сердечной мышцы желудочков), рестриктивному (нарушение расслабления сердечной мышцы) или дилатационному (расширение сердечных камер) типу.
Тахиаритмия в детском возрасте
У детей тахиаритмии могут быть вызваны органическим поражением миокарда (например, после перенесенных миокардитов или при пороках сердца), а также функциональными причинами или сочетанием вышеперечисленных факторов. Тем не менее, чаще всего у детей без пороков сердца, без оперативных вмешательств на сердце и без миокардитов наиболее часто встречается синусовая аритмия, которая обусловлена нарушением вегетативных влияний на сердце и легко корригируется.
Тахиаритмия может начаться у пациента постепенно или остро.

При остром приступе (пароксизме) больного беспокоит внезапно возникшее ощущение перебоев в работе сердца и чувство учащенного сердцебиения, сопровождаемое резкой слабостью, дискомфортом в грудной клетке, чувством нехватки воздуха. Некоторые пациенты сразу же теряют сознание вследствие снижения мозгового кровотока, отмечают холодный пот, резкую бледность кожных покровов. Состояние и самочувствие без оказания неотложной помощи ухудшаются.
При постоянной форме мерцательной аритмии, единственном виде тахиаритмии, протекающем длительно, годами, без возможности самопроизвольного восстановления ритма, пациенты отмечают незначительные симптомы. В основном их беспокоит одышка при нагрузке и периодические давящие боли в грудной клетке.
Частота сердцебиения варьирует у разных пациентов и даже может оставаться чуть выше нормы, например у пациентов с мерцательной аритмией.
Диагностика
Заподозрить у себя пароксизм тахиаритмии пациент может сразу после начала клинической симптоматики, особенно если пароксизмы возникали и раньше. Однако, основные диагностические критерии тахиаритмии можно определить только по ЭКГ. Например, такие, как изменения интервала между комплексами, отражающими желудочковые сокращения; волны мерцания — трепетания предсердий; отсутствие зубцов, показывающих сокращения предсердий, перед желудочковыми комплексами.

После того, как врачом скорой помощи или терапевтом поликлиники был установлен диагноз пароксизмальной тахиаритмии, пациент доставляется в стационар, так как ему необходима госпитализация для дальнейшей диагностики и лечения. В отделении кардиологии или терапии назначаются дополнительные обследования:
Лечение тахиаритмии
Терапия тахиаритмии начинается еще на этапе скорой медицинской помощи. Пациенту внутривенно вводятся такие препараты, как новокаинамид, строфантин, кордарон, панангин, а при желудочковой тахиаритмии — лидокаин.

После того, как пациент был доставлен в отделение терапии или кардиологии, продолжается начатое лечение. В основном врачи используют раствор поляризующей смеси (калия хлорид + глюкоза 5% + инсулин) в виде внутривенных инфузий (капельниц), или вышеперечисленные препараты. Данное лечение является римовосстанавливающей терапией. Кроме этого, назначают ритмоурежающие препараты — эгилок, конкор, коронал, дигоксин и др.
В случае, если на догоспитальном этапе восстановлен синусовый ритм при пароксизме мерцательной аритмии или наджелудочковой тахикардии, пациент может быть оставлен в домашних условиях под наблюдение участкового терапевта в поликлинике по месту жительства.
При постоянной форме мерцательной аритмии ритмовосстанавливающая терапия не проводится, пациенту назначаются лишь ритмоурежающие препараты под наблюдением участкового терапевта, если врач скорой помощи не заподозрил осложнения тахиаритмии.
Если же у пациента был зафиксирован по ЭКГ пароксизм желудочковой тахиаритмии, он должен быть доставлен в стационар даже при восстановленном ритме.
Лечение тахиаритмии у детей
Лечение ребенка должен осуществлять только детский кардиолог. Синусовая аритмия специального лечения не требует, а ребенок может заниматься физкультурой, если у него нет органической патологии сердца или центральной нервной системы, приведшей к возникновению аритмии. Однако серьезные заболевания (опухоли, пороки, миокардиты) должны лечиться только у кардиолога. Кроме антиаритмических препаратов пациентам назначаются элькар, милдронат, мексидол и витаминные комплексы.
Образ жизни
Образ жизни при любой из форм тахиаритмии включает в себя основные рекомендации, применяемые при любой другой патологии сердца и сосудов. Например, отказ от вредных привычек и от неправильного питания, исключение значимых физических нагрузок и профессиональных занятий спортом.
Однако, самым главным в коррекции образа жизни после установления диагноза тахиаритмии является своевременное, регулярное посещение кардиолога и прием назначенных врачом препаратов. Иногда лекарства необходимо пить на протяжении всей жизни, например, при постоянной форме мерцательной аритмии.
Осложнения и прогноз

При отсутствии своевременного лечения тахиаритмий могут развиться осложнения. Чаще всего возникают тромбоэмболия легочной артерии, аритмогенный шок, ишемический инсульт и острый инфаркт миокарда.
ТЭЛА (тромбоэмболия) проявляется внезапной одышкой, удушьем, посинением кожи лица и шеи. При аритмогенном шоке сразу же наступает крайне тяжелое состояние пациента, сопровождающееся потерей сознания (коллапсом), падением давления и бледной кожей. Инсульт и инфаркт имеют свою симптоматику с парализацией конечностей, болями в грудной клетке и с другими симптомами.
Желудочковая тахиаритмия может привести к внезапной сердечной смерти.
Для того, чтобы у пациента не развились осложнения, он должен быть сразу же осмотрен врачом при первом появлении признаков тахиаритмии.
Прогноз при синусовой тахиаритмии, а также при пароксизмальной и постоянной формах мерцательной аритмии благоприятен при отсутствии осложнений.
У пациентов с желудочковой тахиаритмией, особенно у переживших клиническую смерть, прогноз неблагоприятен, так как в первый год после этого развиваются фатальные нарушения ритма более, чем в 50% случаев.
http://sosudinfo.ru/serdce/taxiaritmiya/
О самых распространённых причинах синусовой аритмии у ребёнка рассказывает детский кардиолог
Детский организм имеет ряд особенностей. Это касается и сердечной системы. Незрелость нервной системы, эмоциональная нестабильность иногда приводят к сбою сердечного ритма. Аритмия у ребёнка — это нарушение ритма сердца как при заболеваниях проводящей системы, так и физиологическое. Давайте рассмотрим понятие «синусовая аритмия у детей», каковы её причины и лечение.
Что такое ритм сердца?
Сердце — один из главных органов и, по сути, единственный, который может создавать электрические импульсы. Их основной источник — синусовый узел. Он представляет собой скопление нервных клеток, которые локализуются в правом предсердии.
Импульсы зарождаются в синусовом узле в числе, соответствующем возрастной норме каждого ребёнка, и затем по проводящим путям спускаются по всем отделам сердца, где и вызывают сокращение – синусовый ритм.
Правильный ритм – это ритм с одинаковыми промежутками времени между сердечными импульсами.
Возрастные нормы частоты сердцебиения
Нарушение сердечного ритма у детей и его виды:
- синусовая тахикардия — учащённое сердцебиение;
- синусовая брадикардия – урежение сердцебиения;
- экстрасистолия — внеочередное сокращение сердца;
- дыхательная аритмия.
Детская аритмия встречается в двух вариантах:
Причины синусовой аритмии сердца у ребёнка:
- патология нервной системы — внутричерепная гипертензия, послеродовая асфиксия у ребёнка;
- пики роста у детей 5 — 6 лет, 9 — 10 лет. В этот момент происходит резкий скачок роста, а также массы миокарда, вследствие чего сосуды сердца и проводящая система не успевают за увеличением сердечной мышцы;
- ожирение;
- рахит;
- наследственная предрасположенность;
- воспалительные изменения в оболочках сердца;
- инфекционные заболевания с нарушением водно-электролитного баланса;
- нехватка микроэлементов калия, магния, кальция;
- врождённые пороки сердца.
Эктопический предсердный ритм – что это?
Можно встретить на описании ЭКГ такую фразу. Мы выяснили, что главный водитель ритма – это синусовый узел. Но так случается, что он теряет свою главенствующую роль, и в другом предсердии появляются эктопические очаги активности.
- воспалительные изменения в области синусного узла;
- нехватка кислорода в участке миокарда в проекции главного водителя ритма;
- сахарный диабет;
- гормональные нарушения, особенно у подростков;
- вегетососудистая дистония;
- курение, наркомания.
Такое стояние может быть преходящим, особенно у подростков. Необходимо провести УЗИ сердца для исключения сердечной патологии и ЭКГ. Также надо направить ребёнка к эндокринологу.
Личный опыт! Ребёнок 12 лет, на диспансеризации были обнаружены изменения на ЭКГ — эктопический правопредсердный ритм с частотой сердечных сокращений (ЧСС) 60 — 88 в минуту. У мальчика не было каких-либо клинических симптомов. Ребёнок занимается борьбой в течение года. При назначении седативных препаратов и ограничении физической нагрузки на контроле ЭКГ через 3 месяца выявлен нормальный ритм с частотой 75 сокращений в минуту.
Аритмия у новорождённого
После рождения у малыша может возникать умеренная аритмия, но зачастую это нарушения, начавшиеся ещё во внутриутробной жизни.
Чаще возникает у недоношенных и незрелых малюток.
Аритмия у новорождённых бывает в нескольких вариантах:
1. Брадикардия – менее 100 ударов в минуту.
Брадикардия может возникать вследствие врождённых пороков, воспалительных заболеваний оболочек, при врождённой аритмии, наследственной патологии сердца, а также в результате инфекционного процесса.
Мама может отмечать у крохи:
- утомляемость при сосании, одышку;
- бледность кожи;
- частые пробуждения, плохой сон.
2. Тахикардия — более 200 сердечных ударов в минуту.
Дыхательная аритмия у детей
Является одним из вариантов аритмии, который относится к норме. Такая аритмия связана с фазами дыхания — чем глубже вдох, тем реже пульс. Не причиняет угрозу жизни и здоровья детям. Дыхательная синусовая аритмия возникает у абсолютно здоровых детей. Чаще всего наблюдается при вегетососудистой дистонии. При данной особенности организма ребёнок не предъявляет никаких жалоб.
Основной вид диагностики — ЭКГ, где такой тип аритмии является случайной находкой. Как правило, лечение не требуется.
Синусовая брадиаритмия у детей
Брадиаритмия — это урежение сердечного ритма, то есть частота сердцебиений меньше нижней границы возрастной нормы. При этом промежутки времени между импульсами разный. Как правило, брадиаритмию может выслушать врач-педиатр на приёме.
Причин у этого состояния несколько:
Общие симптомы синусовой аритмии у деток:
- повышенная утомляемость;
- непереносимость душных помещений;
- бледность кожных покровов;
- ощущение перебоев в работе сердца, то замедление, то учащение. Это в большей степени наблюдается у старших детей;
- плохой аппетит, беспокойство у детей до года;
- головные боли, головокружения, которые особенно выражены в утренние часы.
Диагностика
Самый главный метод диагностики аритмии — это ЭКГ, которая даёт достоверную информацию о типе аритмии.
Более развернутую информацию может дать суточное мониторирование ритма сердца при подозрении на выраженную аритмию, тахикардию или экстрасистолию.
Дополнительные методы:
- общий клинический анализ крови, мочи;
- гормоны щитовидной железы;
- биохимический анализ крови (сахар крови, общий холестерин, антистрептолизин);
- УЗИ почек, надпочечников;
- УЗИ сердца;
- мазок из зева на флору.
Аритмия детская и способы её лечения
Медикаментозное лечение
Препаратов для лечения синусовой аритмии не существует. Необходимо проводить коррекцию основного заболевания, которое вызывает эту проблему. Антиаритмические препараты при нарушениях ритма сердца несинусового характера должны подбираться строго врачом-кардиологом после проведения суточного мониторирования сердечного ритма.
Синусовая аритмия сердца — это грань между нормой и патологией. Некий «звоночек», который говорит о какой-либо проблеме в организме. Поэтому особой медикаментозной терапии не требует.
Обязательно диспансерное наблюдение у кардиолога, проведение ЭКГ дважды в год. Мы надеемся, что в нашей статье вы нашли ответ на вопрос, что такое синусовая аритмия.
http://kroha.info/health/sinusovaya-aritmiya-u-detej
Синусовая тахиаритмия: что это такое, норма или патология
Тахиаритмия – это разновидность аритмии, при которой учащается сокращение сердца. В этом состоянии могут возникнуть серьезные гемодинамические нарушения. Поэтому следует провести обследование. Нормализовать сердцебиение можно только после устранения причины нарушения.
Понятие тахиаритмии, отличие от тахикардии
Таким термином называют сбои в ритме сердца, при котором учащаются сокращения и нарушается их периодичность. В этом случае пульс может достигать четырехсот ударов в минуту. Локализоваться патологически быстрый ритм может в нижних или верхних камерах сердца.
Патология отличается от тахикардии тем, что при тахикардии сокращения учащаются, но периодичность между ними сохраняется. В случае с тахиаритмией ситуация другая.
Виды и причины возникновения
Все нарушения ритма сердца в зависимости от частоты сокращений делят на тахикардию, при которой пульс превышает 80 ударов, и брадикардию, для нее характерно менее 60 сокращений в минуту.
При частом сердцебиении наблюдается синусовый и несинусовый ритм. Последнее характерно для тахиаритмии. При этом наблюдается частое и нерегулярное сокращение сердца.
Различают такие виды тахиаритмии:

В большинстве случаев патология поражает людей в возрасте после 45 лет, но иногда наблюдается у молодежи и детей. Проблема может быть вызвана разными причинами.
Синусовая тахиаритмия – это не признак поражений сердечной мышцы. Подобное нарушение поражает людей, переживающих стрессы, сильные эмоции или после физических нагрузок.
Остальные виды аритмии вызываются функциональными, внесердечными и сердечными причинами.
Первая группа включает факторы в виде:
Хоть эти причины и кажутся безобидными, но они могут привести к опасным последствиям в сочетании с тахиаритмией, поэтому необходимо обратиться за помощью врача.
Нарушение ритма сердца возникает также при патологических процессах в других органах и системах. Оно может быть связано с:
Тахиаритмия может развиваться с заболеваниями сердечно-сосудистой системы. Данное нарушение наблюдается при:

Развитие тахиаритмии может наблюдать в детском возрасте. Подобные проблемы возникают в результате перенесенных воспалительных заболеваний сердечной мышцы или при врожденных пороках.
Спровоцировать патологию могут и функциональные причины, которые сочетаются с различными негативными факторами.
Часто у детей наблюдают синусовую тахиаритмию. Она не связана с пороками сердца, миокардитами и оперативными вмешательствами.
В этом случае проблема связана с нарушением вегетативного влияния на сердце. Патология легко поддается корректировке.
Тахиаритмия: симптомы
Патологический процесс может развиваться в острой форме или беспокоит постоянно. Острые приступы называют пароксизмами. Больной при этом страдает от внезапных перебоев в работе сердца. Сердцебиение учащается, что приводит к появлению слабости, дискомфорта в грудной клетке, чувства нехватки воздуха.
У некоторых наблюдаются обморочные состояния, что вызвано снижением тока крови в головном мозге, повышение потоотделения и резкое побледнение кожного покрова. Самочувствие больного быстро ухудшается, поэтому важно оказать неотложную помощь своевременно.

На протяжении длительного времени может протекать только мерцательная форма аритмии. Самопроизвольно ритм сердца в этом случае восстановиться не может. Клинические проявления слабо выражены.
Большинство больных страдают от одышки при физических нагрузках и периодически возникающих давящих болей в грудной клетке.
Частота сокращений сердца может достигать разных показателей. Превышение нормы обычно незначительное.
Методы диагностики
Любой вид тахиаритмии можно обнаружить с помощью электрокардиографии. Если аритмия возникает периодическими приступами, то для ее обнаружения необходимо провести суточный мониторинг по Холтеру. Чтобы провести эту диагностическую процедуру к пациенту присоединяют аппарат. Это портативное устройство пациент должен носить на протяжении одного или двух дней. Оно записывает все показатели электрической активности в разное время суток.
В некоторых случаях такую диагностическую процедуру могут проводить на протяжении недели. После того как расшифруют результаты кардиограммы и установят вид аритмии, назначают дополнительные диагностические процедуры. В большинстве случаев прибегают к:
При отсутствии пороков сердца и поражений сосудов обследуют щитовидную железу, почки печень. Также пациенту следует сдать анализ крови.
Лечение тахиаритмии
Чтобы привести в норму работу сердца, необходимо устранить основную причину аритмии. После излечения болезни самочувствие больного нормализуется.
Проблему устраняют консервативными и хирургическими методиками.

При экстракардиальных причинах болезни прибегают к медикаментозному лечению. Используют препараты, уменьшающие уровень гормонов щитовидки в крови, снижающие или поднимающие артериальное давление. Также важно устранить негативное влияние провоцирующих факторов в виде вредных привычек или стрессов.
Если у пациента диагностировали сердечную недостаточность, то его самочувствие улучшают с помощью лекарств, укрепляющих сердце и сосуды, предотвращающих развитие аритмии.
При тахиаритмии, вызванной пороками сердца и серьезными заболеваниями сосудов назначают оперативное вмешательство. В зависимости от проблемы процедуры проводят разные:
При сильно выраженной тахиаритмии кроме терапии основного заболевания проводят симптоматическое лечение.

В случае с синусовой тахиаритмии прибегают к бета-адреноблокаторам, замедляющим сердцебиение. При пароксизмальных приступах назначают противоаритмические средства, которые быстро стабилизируют показатели.
Если медикаментозное лечение не принесло результатов, то прибегают к установке кардиостимулятора. Он является искусственным водителем ритма, который контролирует сокращения и позволяет избежать развития аритмии.
При трепетании и фибрилляции сердечных камер применяют специфические методы лечения.
Во время трепетания проводят лечения антикоагулянтами, чтобы избежать закупорки сосудов тромбами. Восстановления ритма добиваются с применением противоаритмических средств. Могут использовать Амиодарон, Прокаинамид, Пропафенон. В тяжелых случаях прибегают к кардиоверсии.
Фибрилляция требует срочной помощи медиков. В этом случае используют дефибрилляцию, то есть воздействуют на сердце электрическим током.
Возможные осложнения и прогноз
Спрогнозировать, какими будут последствия, могут в зависимости от формы болезни:
Самая опасная желудочковая тахиаритмия. Во время приступа развивается фибрилляция, которая больше, чем в половине случаев приводит к гибели пациента. Помощь важно оказать вовремя независимо от формы заболевания.