Первичная и вторичная гипертония: причины, симптомы, лечение и помощь
Первичная и вторичная гипертония: лечение и профилактика
Резкое повышение кровяного давление опасно летальным исходом. Первичная гипертония самая опасная, так как протекает незаметно. Вторичная гипертензия может вызвать инсульт или инфаркт.

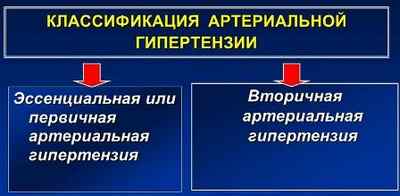
Артериальная гипертензия делится на первичную и вторичную. В 90% случаев имеет место непосредственно гипертоническая болезнь, которая сопровождается систематическим повышением артериального давления. Причину отклонения АД от нормы установить сложно.
Выделяют факторы, влияющие на развитие заболевания. Путем их коррекции приводят кровное давление в норму.
В 10% случаев повышенное артериальное давление является симптомом других заболеваний, влияющих на кровообращение и работу сердца. Нормализация АД в этом случае зависит от успешного лечения основной болезни.
Формы заболевания
II степень – 160–179/100–109 мм рт. ст. Скачки АД иногда сменяются периодами спада. Чаще случаются резкие и длительные приступы, поражаются органы-мишени.
III степень – 180/110 мм рт. ст. и выше. Возникают осложнения в виде атеросклероза, заболеваний сердца. Органы-мишени (почки, мозг, глаза, сердце) сильно поражены.
Развивается как признак поражения почек, которому всегда сопутствует нарушение кровоснабжения. При заболеваниях почек (громерулонефрит, пиелонефрит, камни, опухоли, опущение) в клетках накапливается натрий. Он задерживает лишнюю жидкость в стенках сосудов, сужая их. Возникают спазм и гипертония.
Обнаруживает расстройства желез внутренней секреции. В том числе тиреотоксикоз, феохромоцитома, гипертиреоз, первичный гиперальдостеронизм (синдром Конна). При снижении деятельности половых желез также повышается давление. Увеличенное поступление в кровь гормонов провоцирует сужение артерий и вызывают развитие болезни.
Прослеживается при атеросклерозе, коарктации аорты. Причиной повышенного давления становятся бляшки или разница между кровоснабжением нижней и верхней частей тела.
Наблюдается при повреждении или воспалении спинного и головного мозга. Например, опухоли, травмы, бульбарный полиомиелит, энцефалит. Сдавливаются сосуды, а давление повышается.
Причины первичной гипертонии
Первичная (эссенциальная) гипертензия развивается вследствие нарушения тонуса артерий, которое приводит к повышению кровяного давления. На сосудистый тонус влияют различные внешние обстоятельства.
В первую очередь — это хронический стресс! Он приводит к гипертонической болезни, которая проявляется тревожностью, головными болями, паническими атаками. Нервная система реагирует на раздражитель повышенной выработкой стрессовых гормонов, которые поступают в кровь и оказывают сосудосуживающее действие.

Возбуждение передается сердечной мышце, учащается сердцебиение. При длительном и частом эмоциональном перенапряжении организм привыкает к новым условиям и принимает высокое давление как норму.
Состояние осложняется генетической предрасположенностью к патологии. Врачи часто говорят, что гипертония передается по наследству. Среди других факторов риска можно выделить недостаток физической активности, особенности профессии, неправильное питание, злоупотребление алкоголем и солью, курение, метеозависимость и возрастные изменениями.
Соответственно лечение первичной гипертонии базируется на борьбе с психическими расстройствами и изменением образа жизни. Прием лекарственных препаратов, понижающих давление на начальном этапе развития недуга не рекомендуется. Исключение составляют частые его скачки и гипертонический криз.
Причины вторичной гипертонии
Вторичная (симптоматическая) гипертензия вызывается заболеваниями органов, участвующих в процессе кровообращения.
Болезни почек неизбежно сопровождаются подъемом артериального давления. Это объясняется тем, что почки являются самыми кровоснабжаемыми органами. Они участвуют в кроветворении и вырабатывают ренин, сужающий кровеносные сосуды.
Заболевания эндокринной системы приводят к росту артериального давления за счет нарушения процесса выработки гормонов. Расстройства желез внутренней секреции (гипофиз, щитовидная железа, надпочечники, половые железы) провоцируют увеличенный выброс в кровь гормонов, резко повышающих АД. Формируется гипертоническая болезнь, осложненная гипертоническими кризами.
Повреждения и опухоли мозга могут служить причиной вторичной гипертензии. Этому способствуют внутричерепное давление и нарушения нервной системы.
Среди сердечно-сосудистых заболеваний особо выделяется врожденный порок сердца – коарктация аорты. Давление в артериях верхней половины тела повышается, а в артериях нижней половины – снижается. Разница обнаруживается при измерении его на руках и ногах или после проведения ЭКГ.
Вторичная артериальная патология может быть вызвана применением лекарственных средств. Некоторые капли от насморка, противовоспалительные и противозачаточные препараты стимулируют выделение гормонов и имеют побочным действием повышение АД.
Лечение вторичной гипертонии начинается с назначения одного препарата. Если лекарство слабо нормализует кровяное давление, врач может добавить в схему лечение второй препарат. В подавляющем большинстве случаев прием лекарственных препаратов для гипертоников становится пожизненной рекомендацией.
Первая помощь при высоком давлении
Прогрессирование болезни увеличивает вероятность гипертонического криза. Резкий скачок давления опасен последствиями для головного мозга и сердца и может угрожать жизни человека. В некоторых случаях медицинскую помощь требуется оказать в течение нескольких минут. Лучше вызвать скорую помощь, чем ждать когда симптомы исчезнут.
До прибытия врача следует:
- Восстановить ровное дыхание, принять удобную лежачую или сидячую позу.
- Согреть стопы грелкой или икроножные мышцы горчичниками.
- Принять лекарство, заранее подобранное врачом на случай криза.
- Не есть, можно выпить воды.
- Принять под язык нитроглицерин при появлении боли в груди.
Лечение гипертонии и профилактика повышения давления
Хронический характер артериальной гипертензии не позволяет говорить об излечении болезни. Цель терапии – избежать осложнений и продлить период без обострений. Успешное лечение предполагает регулярные измерения уровня АД и следование назначениям врача.

Способы терапии легкой и умеренной форм:
Важно контролировать свое давление в течение дня! Посещать врача раз в месяц и применять рекомендации для профилактики. Не стоит забывать, что курение и алкоголь могут вызвать гипертонический криз в самый неподходящий момент. И скорая помощь может просто не успеть спасти жизнь человеку.
Автор статьи Иванова Светлана Анатольевна, врач-терапевт
http://giperton.com/pervichn-vtorichnay.html
Вторичная (симптоматическая) артериальная гипертензия — симптомы и лечение
Артериальная гипертония – далеко не редкое заболевание. Чем старше становится человек, тем больше вероятность наличия у него гипертонии. Встречается такая патология и у молодых. Никто не застрахован от развития серьезных осложнений, поэтому в любом возрасте необходимо проводить адекватное и своевременное лечение.

Выделяют первичную, или эссенциальную, артериальную гипертензию – врачи именуют ее «гипертоническая болезнь». Она встречается гораздо чаще и характеризуется стойким увеличением уровня давления в сосудах при отсутствии какой-либо причины. Подобную болезнь еще называют идиопатической. Еще есть вторичная гипертензия, возникающая вследствие патологии какого-либо органа или системы.
Описание заболевания
Вторичная, или симптоматическая артериальная гипертензия, – это патология, при которой регистрируется повышение цифр артериального давления (АД), обусловленное другим заболеванием и носящее вторичный характер. Например, при поражении почек, сосудов, эндокринной системы. Регистрируется в 5-10 % случаев среди людей, имеющих повышенное АД. Однако если принимать во внимание злокачественное течение гипертонии, то частота встречаемости достигает уже 20 %. Нередко регистрируется у молодых – в 25 % случаев в возрасте до 35 лет.
Растет вероятность развития тяжелых осложнений, например, инфаркта или инсульта даже у людей молодого возраста. Терапевтическое воздействие подразумевает лечение первичного заболевания, вызывающего повышение давления. Коррекция уровня артериального давления с помощью лекарственных препаратов при нелеченом первичном заболевании чаще всего эффекта не дает.
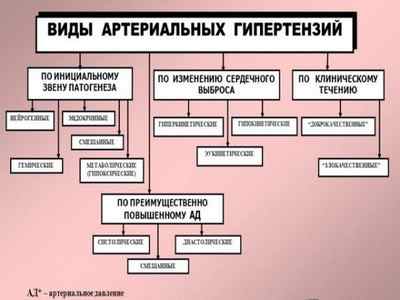
Классификация по этиологическому фактору
В зависимости от причины возникновения вторичной гипертензии выделяют следующие виды заболевания.
Почечная артериальная гипертензия
В данном случае развитие гипертонии провоцируют заболевания почек:
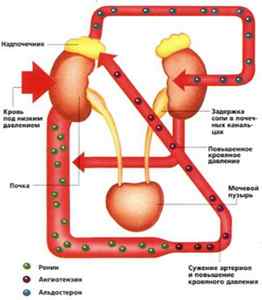
Схема поражений артерий почек
Эндокринная артериальная гипертензия
Повышение АД провоцируется заболеванием органов эндокринной системы, а именно:
Гемодинамическая или сердечно-сосудистая артериальная гипертензия
Возникает в результате вовлечения в патологический процесс магистральных сосудов, а именно:
Виды артериальных гипертензий
Артериальная гипертензия центрального генеза
Повышение АД вызвано первичным заболеванием головного мозга со вторичным нарушением центральной регуляции. К таким заболеваниям относят инсульт, энцефалит, травмы головы.
Гипертензия лекарственной этиологии
Речь идет о приеме препаратов определенных групп, которые могут вызывать АГ, например, оральные контрацептивы, нестероидные противовоспалительные препараты, глюкокортикостероиды.
- беременность;
- злоупотребление алкоголем;
- синдром позвоночной артерии;
- аллергию.
Симптомы и методы выявления
Симптоматика как при первичной, так и при вторичной АГ в целом сходна. Отличие состоит в том, что вторичная АГ сопровождается проявлениями основного заболевания. Повышение артериального давления может происходить бессимптомно. Иногда возникают такие жалобы, как головная боль, чувство сдавления в висках, головокружение, шум в ушах, мелькание мушек перед глазами, покраснение лица, общая слабость, тошнота. Диагностика основана на анализе жалоб, физикальном обследовании и инструментальных методах, которые могут варьироваться в зависимости от состояния пациента.
Диагностика описываемого вида гипертензии затруднена вследствие большого перечня заболеваний, которыми она может быть вызвана. Существует несколько признаков, нехарактерных для гипертонической болезни. При наличии этих симптомов можно заподозрить вторичный характер недуга и продолжить обследование:
Наличие этих признаков должно натолкнуть врача на мысль о вторичном характере заболевания. В таких случаях необходимо продолжить диагностический поиск для выявления первичной патологии. Предполагаемый диагноз и сопутствующие симптомы определяют методы обследования, которые будут использованы у данного пациента.
При подозрении на почечный характер гипертензии диагностика будет включать анализ мочи общий, по Нечипоренко, посев мочи для определения возбудителя, определение количества белка в моче, УЗИ почек, внутривенную урографию. Для исключения сужения просвета почечных артерий проводится УЗИ почечных артерий, магнитно-резонансная ангиография, компьютерная томография с сосудистым контрастированием.
Кроме того, по степени изменения систолического и диастолического артериального давления можно заподозрить тот или иной генез заболевания. При патологии почек чаще всего повышается преимущественно диастолическое давление, для гемодинамической АГ характерно изолированное повышение систолического АД. При эндокринном генезе чаще наблюдается систоло-диастолическая артериальная гипертензия.
Способы лечения
Стандартное лечение общепринятыми гипотензивными препаратами при вторичном характере заболевания обычно эффекта не дает или помогает незначительно. Если в ходе диагностического поиска было выявлено первичное заболевание, вызывающее повышение АД, необходимо провести лечение первичной патологии:
Параллельно с лечением первичного заболевания проводится и антигипертензивная терапия, то есть медикаментозное снижение артериального давления. Она включает применение гипотензивных препаратов основных групп: ингибиторов АПФ, антагонистов кальциевых каналов, ?-адреноблокаторов, диуретиков, гипотензивных препаратов центрального действия. Для каждого пациента подбирается индивидуальная схема лечения в зависимости от первичного заболевания, наличия противопоказаний, индивидуальных особенностей, сопутствующей патологии.
Вторичная гипертония – непростое заболевание, требующее особого внимания врачей, тщательного обследования, подбора эффективного метода лечения. Проблема актуальна в современной медицине, поскольку данное заболевание плохо поддается стандартной медикаментозной коррекции, имеет чаще злокачественное течение, нередко болезни подвержены молодые люди.
Своевременное выявление, правильная диагностика и адекватное лечение помогут вовремя остановить неблагоприятное течение заболевания и предотвратить возможные неприятные осложнения.
http://cardio-life.ru/gipertoniya/vtorichnaya-gipertenziya.html
Чем может быть вызвана вторичная артериальная гипертензия и как она проявляется?
Вторичная артериальная гипертензия – это хронически повышенное давление, сопровождающее заболевание различных органов и систем организма. Тщательная диагностика позволяет определить причину синдрома и назначить эффективное лечение основного заболевания с коррекцией артериального давления.
Скрытая опасность вторичной артериальной гипертензии заключается в том, что не каждый осознает, что столкнулся с ней. Повышение давления не обязательно вызывает четко выраженные болезненные ощущения. Тем временем, заболевание подтачивает организм, постепенно ведя к болезням почек, стенокардии, инфаркту миокарда.
Поэтому следует обратить внимание на следующие симптомы:
- иногда в глазах темнеет, появляются «мушки», двоение;
- боль в затылке, шум в ушах, расстройство речи;
- руки и ноги могут неметь, а к вечеру отекают;
- беспричинный озноб или потливость.
Типы вторичной гипертонии по МКБ-10 в зависимости от причин
Международная классификация МКБ-10 различает несколько разновидностей вторичной гипертензии, в зависимости от ее причины (этиологии):
- реноваскулярная гипертензия;
- связанная с поражением почек;
- вызванная эндокринными нарушениями;
- обусловленная другими факторами;
- неуточненная.

Виды гипертоний, связанные с почками
Реноваскулярная гипертензия связана с нарушением проходимости почечных артерий и встречается нечасто (менее 2% всех случаев артериальной гипертензии).
Часто этот вид повышения давления проходит без выраженных симптомов, хотя заподозрить его реноваскулярную этиологию можно по таким признакам:
- если пациент моложе 20 и старше 50 лет;
- начало синдрома внезапное и проходит тяжело.
На реноваскулярную гипертензию указывают также разница в размерах почек, превышающая 1 см, а также острый отек легких без видимых причин.
Почечный вид вторичной гипертензии является последствием самых различных заболеваний:
- туберкулёза;
- пиелонефрита;
- гидронефроза;
- гломерулонефрита;
- поликистоза.
Нефропатия беременных и системные заболевания соединительной ткани также способствуют повышению давления.
Этой разновидности гипотензии характерны такие симптомы:
- сочетание высокого давления с болями в области спины;
- частыми позывами к мочеиспусканием;
- жаждой;
- ощущением слабости.
Если болезнь прогрессирует, могут появляться признаки интоксикации:
- тошнота и рвота;
- повышение температуры;
- ухудшение зрения.
Существует также смешанная почечная гипертензия, сочетающая признаки поражения почечной ткани и артериальной непроходимости. Она характерна для пациентов с аномальными сосудами, а также новообразованиями в почках.
Врач о гипертонии почечной этиологии:
Эндокринная гипертония
Изменения гормонального фона провоцируют вторичную гипертензию нечасто – всего 0,1-0,3% от общего количества людей с таким диагнозом. Их причиной может быть дисфункция щитовидной железы, гипофиза, надпочечников. Избыток гормонов способен влиять на симпатическую нервную систему, провоцируя ее излишнюю активность. Артериальная гипертензия иногда сопровождает следующие заболевания:
- акромегалия – чрезмерное производство гормонов роста;
- тиреотоксикоз – перепроизводство тиреоидных гормонов;
- феохромоцитома – бесконтрольная выработка надпочечниками «разгоняющих» гормонов адреналина и норадреналина;
- болезнь и синдром Кушинга – чрезмерное производство кортизола;
- первичный гиперальдостеронизм – задержка и накопление жидкости в организме;
- гиперпаратиреоз – переизбыток паратгормона с нарушением обмена кальция и фосфора.
Сердечно-сосудистые заболевания и гипертония
Гемодинамическая артериальная гипертензия объединяет несколько разновидностей поражения важнейших кровеносных сосудов:
- Сужение (коарктация) аорты может провоцироваться как ее плохой проходимостью, так и повышенной активизацией биорецепторов, вследствие чего кровяное давление возрастает. Чаще всего эта форма заболевания настигает мужчин молодого возраста и протекает без кризов. В качестве характерного симптома может отмечаться постоянная усталость ног.
- Второй вариант сердечно-сосудистой гипертензии – атеросклеротическое поражение аорты, вследствие которого она теряет эластичность. Отличается ростом систолического давления при неизменном диастолическом. Чаще всего наблюдается у людей старшего возраста (55-60 лет).
К другим заболеваниям сердечно-сосудистой системы, способным вызывать повышение давления, относят:
- полицитемию – повышение содержания в крови лейкоцитов, эритроцитов и тромбоцитов, ее загустение, затруднение кровотока;
- недостаточность клапанов аорты;
- артериовенозные фистулы (сосуды, напрямую соединяющие артерию и вену).

Неврологические причины артериальной гипертензии
Нейрогенная гипертензия связана, в первую очередь, с поражениями отделов головного мозга, регулирующих артериальное кровоснабжение.
К ним относятся:
- опухоли (злокачественные и доброкачественные);
- травмы головы (с повреждением мозга, последствия энцефалита и менингита, инсультов и гематом).
Вторая разновидность нейрогенного повышения давления связана с эмоциональными перегрузками, стрессом. Она вызвана перевозбуждением высших отделов мозга и носит чаще всего временный характер. В тяжелой форме может сопровождаться сильными мигренями, тошнотой и рвотой, расстройствами зрения.
Также гипертензия провоцируется повреждениями спинного мозга, особенно с нарушением функции органов таза. В этом случае хуже работают почки, происходит переполнение мочевого пузыря, что способствуют увеличению артериального давления.
Гипертензия лекарственной этиологии
Некоторые медикаменты также могут провоцировать повышение артериального давления. Как правило, этот синдром наблюдается у пациентов, которым делаются вливания норадреналина.
Кроме того, гипертензия провоцируется и такими, казалось бы, безобидными препаратами, как адреналиновые и амфетаминовые капли в нос, назначаемыми при ринитах. Повышение давления наблюдается при длительном их приеме (более 7-10 дней), причем этот эффект не исчезает сразу после прекращения приема препаратов, а наблюдаться еще достаточно длительный период времени (около месяца). Поэтому в инструкциях к каплям указано количество дней, в течение которых допустимо их применение.
Повышение давления могут вызывать кортикостероиды, поскольку вызывают задержку в организме воды и хлорида. Другими препаратами, провоцирующими артериальную гипертензию, являются:
- противозачаточные средства;
- препараторы для угнетения аппетита;
- контрастные вещества для ангиографии;
- препараты для снижения уровня сахара и холестерина в крови.
Диагностика
Но эти признаки, конечно, не позволяют диагностировать гипертензию со 100%-ной уверенностью. Поэтому применяют несколько способов диагностики заболевания:
- Первый из них – измерение давления. Чтобы избежать поспешных выводов, делают несколько замеров с промежутком в 5 мин., ведь ситуативное повышение давления еще не является отклонением от нормы. Другое дело – постоянно высокие его показатели (выше 140 мм ртутного столба).
- Второй метод – внешнее (физикальное) обследование. Медицинский работник прослушивает сердце с помощью фонендоскопа, стараясь выявить характерные для гипертензии шумы. Третий, весьма показательный метод – электрокардиограмма (ЭКГ), которая, кроме самого заболевания, помогает выявить патологические изменения в работе левого сердечного желудочка.
Применяются и другие способы диагностики:
- Артериография и аортография – получение рентгеновских снимков важнейших кровеносных сосудов с целью выявления их сужения.
- Допплерография – ультразвуковое исследование, которое выполняет те же задачи.
- Биохимический анализ позволяет определить состояние крови, ее состав и вязкость, выявить повышенное содержание в ней холестерина, являющегося строительным материалом для атеросклеротических бляшек.
- УЗИ щитовидной железы в комплексе с анализом крови на гормоны помогает определить ее роль в возникновении гипертензии.
Способы лечения вторичной артериальной гипертензии
Главная задача при лечении вторичной гипертензии – вылечить заболевание, ставшее ее причиной.
Лечение гипертонии преследует цель снизить последствия высокого давления для жизненно важных органов. При легких формах гипотензии бывает достаточно немедикаментозных мер. К ним относятся:
- правильный режим работы и отдыха;
- профилактическая диета;
- работа со стрессом, аутотренинг и различные виды психотерапии.
Необходимо избегать физических и умственных перегрузок, эмоционального напряжения, не пренебрегать полноценным сном. Питаться лучше чаще, но понемногу и ни в коем случае не наедаться перед сном. Стоит отказаться от жирной, острой пищи, алкоголя, в пользу продуктов, богатых витаминами и микроэлементами.
Но в случаях прогрессирующего развития синдрома требуются более эффективные меры. На фоне терапии основного заболевания лечащий врач назначает противогипертонические медикаменты:
- ингибиторы АПФ;
- бета-блокаторы;
- диуретики;
- антагонисты кальциевых каналов.

Ингибиторы АПФ помогают сдерживать выработку ангиотензинпревращающего фермента, который вызывает повышение артериального давления. Сегодня препаратов этого типа разработано более полусотни.
Они различаются как по своему химическому составу, так и по времени действия, которое бывает кратковременным (Энап), средней и длительной продолжительности. Ингибиторы АПФ эффективны, в частности, при рено-паренхимной гипертензии (при хроническом пиелонефрите) и атеросклерозе артерий. Они помогают снизить вероятность инсульта, инфаркта, внезапной смерти.
Бета-блокаторы (Бисопролол) воздействуют на симпатическую нервную систему, снижая действие на сердце и другие органы кровеносной системы адреналина и других стимулирующих гормонов. В результате сердце начинает сокращаться с меньшей частотой, сердечный выброс уменьшается, артерии и вены расслабляются. Все это способствует снижению давления.
Диуретики, или мочегонные препараты также достаточно эффективны при борьбе с гипертензией. Они способствуют избавлению организма от лишней воды и солей. Существует несколько их разновидностей:
- Тиазидные и тиазидоподобные (Хлортиазид), петлевые (Фуросемид), сберегающие калий (Эплеренон) – в разной степени активизируют функцию почек.
- Антагонисты альдостерона действуют иначе – сдерживают выработку гормона, препятствующего выведению воды и солей (Верошпирон).
Анатгонисты кальция (Амлодипин, Нифедипин) препятствуют накоплению этого элемента в клетках миокарда и снижает их активность.
Профилактика и прогноз
Профилактические меры направлены на предотвращение основного заболевания или на предупреждение развития гипертензии на фоне уже имеющегося заболевания. Эти меры носят название первичной и вторичной профилактики. В первичную профилактику включены общие принципы здорового образа жизни:
- рациональное питание;
- отказ от вредных привычек;
- контроль веса;
- регулярные обследования у профильных специалистов при наличии генетической предрасположенности к заболеваниям, провоцирующим вторичную гипертензию.
Вторичная профилактика – это мониторинг артериального давления при имеющейся патологии и своевременные меры по его коррекции.
Постоянно повышенное артериальное давление – довольно опасное заболевание, если не бороться с ним. Вторичная гипертензия проходит вместе с заболеванием, которое ее вызвало. Поэтому важно найти причину высокого давления. Это может занять не одну неделю. Именно от правильной диагностики зависит успех дальнейшего лечения.
http://serdce.biz/zabolevaniya/ard/gipertoniya/vtorichnaya-arterialnaya-gipertenziya.html
Что такое симптоматическая артериальная гипертензия?
Очень часто диагноз «гипертоническая болезнь» ставится ошибочно и, соответственно, пациенты получают неправильное лечение. В результате их состояние значительно ухудшается, и развиваются различные осложнения.
Это, в частности, часто случается при ошибках в диагностике и неправильном установлении причин высокого давления. Примерно в 15 случаев из 100 возникает симптоматическая форма артериальной гипертензии, то есть повышение АД вследствие других первичных патологий, развивающихся в организме человека.
Характеристика патологии
Вторичная артериальная гипертензия диагностируется, когда повышение давления вызвано нарушением работы органов, участвующих в его регуляции. Это состояние характеризуется тяжелым течением, может быстро прогрессировать и значительно ухудшать состояние больного. Этот вид гипертензии чаще всего диагностируется у людей среднего возраста – именно тогда начинают проявляться заболевания внутренних органов и обострятся хронические патологии.
Причин вторичной гипертензии множество, поэтому и симптоматика заболевания у каждого пациента может значительно отличаться. Но есть общие особенности развития вторичной гипертонической болезни:
Выявление причины вторичной гипертонии необходимо, чтобы справиться с проявлениями болезни и замедлить ее течение.
Если начинать бесконтрольно принимать препараты, снижающие давление, то к ним может выработаться устойчивость, что приведет к более тяжелому течению болезни, а также поспособствовать прогрессированию основной патологии.
Причины и механизм развития гипертонического синдрома
В настоящее время выявлено около 70 различных заболеваний, которые могут стать причиной вторичной АГ. Поэтому по время диагностики проверяют все возможные факторы, способные вызвать симптоматическую гипертонию, что часто затягивается, а в результате приводит к тяжелому течению болезни и нарушениям со стороны эндокринной системы и обмена веществ.
Гипертонический синдром чаще всего вызывают:
-

Поражения почек, надпочечников и сосудов, питающих их, врожденного и приобретенного характера. Воспаления и опухоли в органах мочевыделения. Механизм развития АГ заключается в скоплении избыточной жидкости в организме и выбросом медиаторов, повышающих давление.
- Болезни эндокринной системы – токсический зоб, феохромоцитома, феохромобластома и другие. Гипертония развивается, когда эти заболевания провоцируют избыточный выброс ГКС, адреналина, альдостерона и других гормонов.
- Заболевания сердца и сосудов – пороки сердца, сердечная недостаточность, поражения аорты. К механизму развития относятся: сосудистый спазм, нарушения ритма, повышение ОПСС и другие факторы.
- Поражения ЦНС – опухоли и травмы головного мозга, энцефалит, ишемические состояния. Симптоматический вид гипертензии развивается при нарушении кровообращения и поднятии внутричерепного давления.
Каждое из заболеваний, вызывающих симптоматическую артериальную гипертензию, развиваются совершенно по-разному. Поэтому нельзя выделить какой-либо один механизм развития гипертонического синдрома.
Общая симптоматика, формы развития
Вторичная гипертония имеет такие же симптомы, как и первичная форма гипертонии. Но есть и отличие – при симптоматической гипертензии больше проявляются симптомы основного заболевания, вызывающего проблемы с давлением.
Можно выделить основные признаки:
-

Повышение артериального давления.
- Головные боли.
- Чувство тяжести в голове, сдавливание висков.
- Ощущение пульсации в голове, шум в ушах.
- Появление «мушек» перед глазами.
- Покраснение лица.
- Головокружение и слабость.
- Ощущение тошноты.
Гипертензия вторичного происхождения часто сопровождается болями в сердце, отечностью конечностей, повышением массы тела и другими симптомами. Остальные признаки зависят от первичного заболевания и тяжести его течения.
По форме развития различают 4 состояния:
Остальные симптомы определяются во время диагностики с помощью лабораторных анализов и инструментальных обследований. Только после полной диагностики возможно определение степени тяжести гипертензии.
Классификация вторичных гипертоний
Исходя из причины заболевания, то есть органа, поражение которого вызвало повышение артериального давления, выделяют несколько основных форм.
Нейрогенные
Нейрогенная гипертония развивается, когда поражают головной или спинной мозг. Наиболее частые причины: травмы, опухоли, ишемии, отек мозга и другие виды поражений. При таких состояниях повышается не только артериальное, но и внутричерепное давление.
В итоге развиваются следующие симптомы:
-
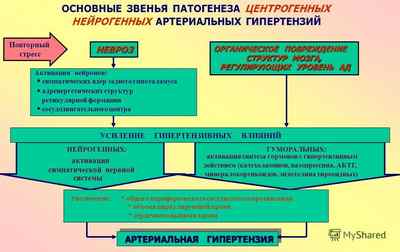
Сильные головные боли.
- Головокружения.
- Гипергидроз.
- Слабость.
- Нистагмы.
- Судорожные состояния.
- Когнитивные нарушения.
- Тахикардия.
Диагностика требует проведения энцефалограммы, ангиографии сосудов, МРТ и компьютерной томографии головного мозга. Только устранение причин позволит нормализовать состояние больного.
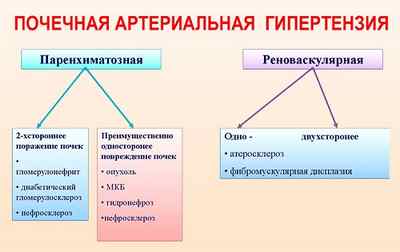
Нефрогенные
Такая гипертония развивается, когда поражаются почки вследствие травм, опухолей, системных заболеваний, гломерулонефрита и других воспалительных процессов. Вторичные нефрогенные гипертензии делятся на две формы: паренхиматозную и реноваскулярную. В редких случаях выделяют смешанную форму.
Паренхиматозная гипертензия развивается, только когда поражается значительная часть почек, развивается хроническая почечная недостаточность или заболевание приобретает злокачественное течение. Реноваскулярная гипертония диагностируется, когда высокое давление вызвано заболеваниями почечных артерий. Основная причина – атеросклеротическое поражение сосудов.
Нефрогенная артериальная гипертензия
Вторичная почечная гипертензия сопровождается стойким течением, которое повышается еще больше при употреблении соленой пищи. Больные ощущают сильную жажду, усталость, слабость, а к вечеру наблюдают сильную отечность.
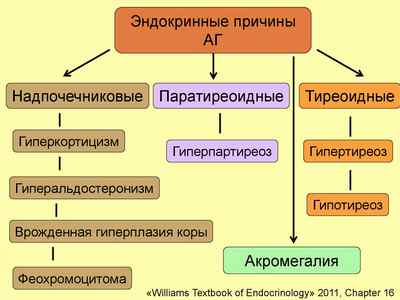
Эндокринные
Эндокринные нарушения приводят к тому, что внутренние железы начинают продуцировать избыточное количество гормонов, приводящих к гипертонии. Чаще всего причиной эндокринной гипертензии становятся: гипо- и гипертиреоз, опухоли надпочечников, аденома гипофиза, синдромы Иценко-Кушинга и Кона.
Причины эндокринной гипертензии
Кроме обычных симптомов присоединяются следующие признаки: мышечная слабость, панические атаки, резкие набор веса, повышается ЧСС, возрастает нагрузка на сердце. Основные признаки – головные боли, головокружения, слабость – носят ярко выраженный характер.
Гемодинамические
Гемодинамические или кардиоваскулярные гипертензии возникают при поражении крупных сосудов и сердца. В этом случае причиной гипертонии становятся нарушения системного кровотока, возрастание минутного объема сердца и повышение сосудистого сопротивления.

Характеристика гемодинамической гипертензии
Симптомы гемодинамической гипертензии со стороны сердечно-сосудистой системы появляются по-разному, в зависимости от диагноза. Но кроме общих симптомов наблюдаются: боли и тяжесть в сердце, нарушения ЧСС и пульса, но гипертонические кризы для этой формы нехарактерны.
Лекарственные
Симптоматическая лекарственная гипертензия часто возникает на фоне длительного или неправильного приема некоторых медикаментозных препаратов.
Какие лекарства могу вызвать повышение АД:

Лекарственные средства, вызывающие ГБ
Гипертензивное действие большинства препаратов основывается на задержке натрия, калия и воды в организме или на повышении вязкости крови. Такую форму гипертензии часто диагностируют, когда у пациента имеется заболевание, требующее длительного приема препаратов.
Принципы терапии
Терапия симптоматической формы гипертензии не имеет определенной схемы. Каждому пациенту, в зависимости от диагноза, подбирают препараты, помогающие справиться с основным заболеванием. Лечение гипертонического синдрома невозможно, пока не будет устранена болезнь, спровоцировавшая высокое давление.
Чаще всего проводится консервативное лечение, некоторым пациентам приходится принимать лекарственные препараты всю жизнь, чтобы поддержать работу внутренних органов и держать давление в пределах нормы.
Какие препараты могут назначать:
-
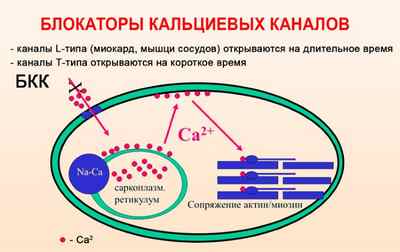
Блокаторы кальциевых каналов (Диазем, Дилтиазем, Ломир, Кордипин).
- Бета-блокаторы (Атенолол, Бисопролол, Метопролол, Соталол, Надолол).
- Диуретики (Фуросемид, Маннитол).
- Ингибиторы АПФ (Каптоприл, Эналаприл, Фозиноприл).
- Антагонисты сосудистых рецепторов (Лозартан, Валсартан, Телмисартан).
Лекарства подбираются крайне осторожно, с учетом особенностей состояния пациента. В тех случаях, когда невозможно медикаментозное лечение – при опухолях, пороках сердца, обширных поражениях почек – прибегают к оперативному вмешательству.
Пациентам обязательно рекомендуют полноценный сон, регулярный отдых, правильное питание и устранение физических и психоэмоциональных нагрузок. Обязательно нужно отказаться от вредных привычек, контролировать вес и регулярно проходить обследования.
Вторичная гипертензия или гипертонический синдром имеет более тяжелое течение, чем первичная гипертония, так как самочувствие пациента значительно осложняется проявлениями основного заболевания.
Но в то же время, установить причины симптоматической формы гипертензии намного проще, при условии, что лечащий врач назначит полное обследование. Если контролировать течение основное болезни и принять профилактические меры, то можно предупредить развитие осложнений и перехода гипертонии в злокачественную форму.
http://simptomov.com/davlenie/gipertoniya/vidy-01/simptomaticheskaya/
Вторичная артериальная гипертензия: причины, симптомы и лечение
Вторичная артериальная гипертензия – патологическое состояние, обусловленное нарушением работы внутренних органов, которые принимают участие в регуляции показателей артериального давления. Отличите от эссенциальной гипертонии в том, что удается установить причины.
Этот вид заболевания в большинстве случаев имеет злокачественное и прогрессирующее течение, практически не поддается медикаментозной коррекции гипотензивными лекарствами. Все время выявляется высокий и стойкий кровяной «напор».
Ученые выделяют более 70 различных патологий, которые способны привести к развитию симптоматического заболевания. Обязательно проводится дифференциальная диагностика. Но поиск точной этиологии требует много времени, что приводит к тяжелым поражениям органов-мишеней.
Вторичная гипертония составляет до 25% случаев от всех недугов. Для благоприятного прогноза необходимо в сжатые сроки установить патофизиологию аномального процесса, устранить с помощью адекватного лечения.
Классификация заболевания в зависимости от этиологии возникновения
В соответствии с Международным классификатором болезней (код по МКБ-10), артериальная гипертензия является группой патологических состояний, вследствие которых диагностируются хронически высокие показатели давления. Перечень этих недугов достаточно обширен.
Вторичная гипертензия может быть вызвана приемом некоторых лекарственных препаратов. К ним относят контрацептивы для приема внутрь, противовоспалительные лекарства нестероидного характера, таблетки для лечения сердечно-сосудистых заболеваний.
Если повышение артериального давления обусловлено первичной патологией головного мозга, то ставится диагноз гипертония центрального генеза. Обычно она развивается из-за травм головного мозга, нарушения центральной регуляции. Еще причины: кровоизлияние в мозг, инфаркт, энцефалопатия.
Механизмы развития почечной гипертонии кроются в нарушении функциональности почек:
- Поражаются почечные артерии. Эта причина встречается наиболее часто. Почки играют доминирующую роль в регуляции СД и ДД. Если в них поступает малое количество крови, они продуцируют компоненты, которые увеличивают системное АД, чтобы обеспечить почечный кровоток. Причины нарушения циркуляции крови различны: атеросклеротические изменения, тромбозы, опухолевые новообразования.
- Поликистоз почек – генетически обусловленная патология, которая провоцирует грубые преобразования в виде большого количества кист, что приводит к нарушению функциональности органа вплоть до тяжелой формы почечной недостаточности.
- Длительное течение воспалительных процессов в почках. Например, хроническая форма пиелонефрита. Встречается такое заболевание редко, но не исключается.
Эндокринная гипертоническая болезнь развивается вследствие расстройства работы эндокринной системы. Патогенез следующий:
Сердечно-сосудистая гипертония обусловлена множеством заболеваний. К ним относят сужение аорты врожденного характера, открытый артериальный проток, недостаточность клапана аорты, поздние стадии хронической недостаточности.
Очень часто вторичные степени артериальной гипертензии появляются на фоне сбоя в работе почек. Для такого состояния характерно стабильно высокое АД, что обусловлено нарушением кровообращения в органах.
Клинические проявления вторичной гипертонии
Симптоматика артериальной гипертензии первичной и вторичной природы отличается, соответственно, имеются разные подходы к лечению. В первом случае у заболевания имеются все признаки гипертонической болезни, однако этиология остается неустановленной. Во втором случае присутствуют симптомы АГ + проявления, которые характерны для конкретного нарушения в организме.
Клиника во втором случае будет смешанной. В каждой индивидуальной картине признаки и симптомы будут значительно отличаться. У некоторых наблюдается кратковременное повышение АД вплоть до критических значений, у других – стойкое незначительное увеличение и т.д.
Врачи отмечают, что заболевание меняет эмоциональный фон и характер человека не в лучшую сторону. Поэтому если близкий человек стал раздражительным, вспыльчивым, у него резко меняется настроение, то так организм сигнализирует о болезни.
Симптоматика повышения артериального «напора»:
- Интенсивные головные боли.
- Нарушение зрительного восприятия (ухудшение зрения, пятна и мушки перед глазами).
- Головокружения, шум в ушах.
- Тошнота, иногда рвота.
- Общее недомогание (слабость и вялость).
- Учащенное биение сердца, пульса.
- Отечность нижних конечностей и лица (особенно утром).
- Чувство тревоги, эмоциональная лабильность.
Наиболее ярко выражены клинические проявления на фоне нейрогенной формы АГ. Пациент жалуется на сильную тахикардию, непрекращающиеся головные боли, повышенное потоотделение, судорожное состояние (редко).
При АГ эндокринного характера проявляется специфическая полнота. То есть, у человека полнеет исключительно лицо и тело, при этом верхние и нижние конечности остаются прежними. Обычно диагностируется у представительниц прекрасного пола при климаксе.
Из-за почечной АГ возникают сильные головные боли, значительно ухудшается зрение, появляется тяжесть в голове, ощущение собственного сердцебиения.
Признаки, отличающие первичную форму болезни от вторичной:
В некоторых случаях рост кровяного «напора» — это единственный симптом проявления симптоматической гипертонии. Дополнительно проявляются только признаки основного заболевания.
Дифференциальная диагностика симптоматической гипертонии
Диагностика вторичной гипертонии является сложным процессом. Требуется дифференцировать повышение АД от множества других заболеваний. Неуточненный диагноз может стоить человеческой жизни. Диагностические мероприятия носят комплексный характер.
Прежде всего, учитывают клинические проявления, на которые жалуется пациент. Если имеется подозрение на вторичную форму заболевания, то проводится комплексное обследование, в ходе которого постепенно исключаются болезни, способствующие росту артериальных показателей.
К общим исследованиям относят: анализ урины и крови, ультразвуковое исследование кровеносных сосудов, определение патологий сердца, УЗИ почек. Каждая форма АГ диагностируется по особому принципу.
При нефрогенной форме у пациента выявляется осадок в моче. Если присоединяется лихорадка, болезненные ощущения в суставах, то говорят о периартериите – болезнь поражает многие системы, в том числе и почки. Если присутствует только лихорадка и рост СД и ДД, то подозревают инфекционные процессы в мочевыводящей системе.
При подозрении на эндокринные нарушения, обследованию подвергается гормональный фон – определяют катехоламины в урине и крови, количество тиреоидных гормонов.
При заболеваниях почек чаще увеличивается диастолическое значение. Для гемодинамической гипертонии характерно изолированное повышение систолической цифры. При эндокринном генезе в большинстве случаев выявляется систоло-диастолическая АГ.
Особенности лечения вторичной гипертензии
Консервативная терапия подбирается индивидуально с учетом особенностей состояния пациента и спецификой сопутствующей болезни. При выявлении патологий почек нередко прибегают к хирургическому вмешательству.
Часто оперативный путь – единственное решение, если диагностирована феохромоцитома, онкологическое новообразование, кортикостерома. Если обнаружена опухоль в области гипофиза, то терапия проводится с помощью лазерного излучения либо радиоактивным методом.
Обязательно назначают таблетки, которые направлены на устранение основного недуга. Схема лечения дополняется несколькими гипотензивными средствами, чтобы нормализовать кровяной «напор». Один препарат не помогает снижать АД, только комбинации.
В зависимости от причины, лечение может быть следующее:
- При патологии надпочечников рекомендуется оперативный путь лечения.
- Если имеются воспалительные процессы в почках, назначают антибиотики, противовоспалительные лекарства.
- При проблемах со щитовидкой проводится гормональное лечение. Только под контролем доктора.
- Если патогенез обусловлен пороком сердца либо сильным сужением аорты, то требуется кардиохирургическое лечение. Обязательно назначают препараты от сердечной недостаточности.
- При лекарственной форме корректируют назначения, заменяют препараты аналогичными средствами без такого побочного действия.
- На фоне гипертензии центральной этиологии по возможности необходимо добиться компенсации первичной болезни. Например, при опухоли головного мозга – операция, при инсульте – консервативная терапия.
Для снижения артериальных значений на тонометре назначают антигипертензивные лекарства из разных групп. Это ингибиторы ангиотензин-превращающего фермента, бета-адреноблокаторы, мочегонные, антагонисты кальция и др. Схема лечения всегда индивидуальна. Дополнительно назначают таблетки в соответствии с имеющимся нарушением. Для разжижения крови – Аспекард.
Залогом успешного лечения выступает грамотная и своевременная дифференциальная диагностика, позволяющая избежать осложнений в будущем.
Различают несколько видов заболевания: реноваскулярная (врожденное сужение сосудов почечной артерии) и почечная артериальная гипертензия.
Профилактика вторичной АГ

Профилактических мер симптоматического заболевания, много. Однако главная рекомендация для гипертоников – это своевременное лечение любых болезней. При ухудшении самочувствия, наличии тревожных симптомов, нужно незамедлительно обращаться в медицинское учреждение.
Оптимизация режима дня. Это позволяет дать организму необходимый отдых, восстановить силы после дневной активности. Рекомендуется спать по 8 часов в сутки, при тяжелой работе делать перерывы.
Физическая активность помогает нормально работать всем органам и системам. При гипертонии к ней подходят аккуратно. Некоторые виды спорта способны спровоцировать резкий скачок АД до критических цифр.
Наиболее важные меры профилактики:
Симптоматическая гипертензия – непростая патология, требует особого внимания медицинских специалистов, тщательной диагностики и эффективного метода терапии. Проблема актуальна, так как болезнь практически не поддается консервативной коррекции.
Отсутствие лечения приводит к ряду серьезных осложнений – сердечная недостаточность, кровоизлияние в мозг, отеки внутренних органов. Впоследствии они могут привести к инвалидности и смерти. При злокачественной форме АГ прогноз неблагоприятный.
Все об АГ, максимально понятно и информативно расскажет специалист в видео в этой статье.
http://gipertonija.ru/info/vtorichnaya-arterialnaya-gipertenziya.html