Дифференциальная диагностика фибрилляции предсердий
Дифференциальная диагностика фибрилляции предсердий.
Дифференциальный диагноз мерцательной аритмии иногда приходится проводить с синусовой тахикардией, суправентрикулярной формой пароксизмальной тахикардии, трепетанием предсердий и желудочковой пароксизмальной тахикардией. Нужно учитывать, что при желудочковой форме пароксизмальной тахикардии комплекс QRS всегда уширен больше 0,12 с и деформирован. Однако если мерцательная аритмия сочетается с предшествующей блокадой ножки пучка Гиса или с аберрантным желудочковым проведением, форма комплекса QRS мало помогает в дифференциальном диагнозе.
Если перед каждым комплексом QRS регистрируется положительный зубец Р, это свидетельствует о суправентрикулярном характере тахикардии (синусовой или предсердной пароксизмальной) и позволяет отвергнуть и желудочковую пароксизмальную тахикардию, и мерцание предсердий. В дифференциальном диагнозе следует учитывать характер ритма. Ритм при желудочковой тахикардии может быть несколько нерегулярным. В таких случаях дифференциальный диагноз с мерцательной аритмией и аберрантными комплексами или с сопутствующей блокадой ножки особенно труден при большой частоте сердечных сокращений.
Крупноволновое мepцaние предсердий необходимо дифференцировать с их трепетанием. При мелковолновом мерцании признаки электрической активности предсердий на ЭКГ мoгyт не определяться, что при склонности к брадикардии может напоминать выскальзывающий ритм из предсердножелудочковоrо соединения. Отличительными признаками мерцательной аритмии в этом случае являются вариабельность интервала RR, а также выявление волн мерцания f при реrистрации ЭКГ с усилением или чреспищеводной ЭКГ.
Определенные сложности может представлять дифференциальная диагностика мерцательной аритмии с отдельными аберрантными комплексами QRS и сопутствующей мерцанию желудочковой экстрасистолии. В пользу аберрантного внутрижелудочковоrо проведения импульсов свидетельствуют:
1) появление аберрантности в коротком сердечном цикле, которому предшествует длинный сердечный цикл (феномен Ашмана);
2) блокада правой ножки пучка Гиса (часто, но не обязательно);
3) отсутствие компенсаторной паузы;
4) отсутствие аберрантности в коротких сердечных циклах без предшествующей паузы;
5) исчезновение аберрантности при минимальных изменениях продолжительности сердечного цикла.
Еще большие проблемы возникают при дифференциальной диагностике мерцательной аритмии с широкими комплексами QRS вследствие «старой» сопутствующей блокады ножки пучка Гиса или синдрома Вольфа-Паркинсона-Уайта и желудочковой тахикардии, особенно при частом ритме желудочков, когда колебания интервала RR минимальны. При этом следует учитывать, что желудочковая тахикардия, как правило, сопровождается нарушениями гемодинамики и, отличаясь нестабильностью, довольно быстро переходит в фибрилляцию желудочков. В отличие от этого, относительная устойчивость гемодинамики при сравнительно длительном coхранении тахиаритмии более характерна для мерцания предсердий. Уточнить диагноз можно лишь с помощью регистрации внутрисердечной ЭКГ.
Исходя из выше перечисленного и учитывая следующее: жалобы больной на на колебания цифр АД от 130/70 мм.рт.ст до 210/120 мм.рт.ст, боли в области сердца сжимающего характера в ночное время(купирующиеся нитроглицерином), одышку при незначительной физической нагрузке, снижение памяти, периодические головные боли, головокружения, слабость; данных анамнеза — считает себя больной в течение 2х недель, когда появились жалобы на колебания цифр АД от 130/70 мм.рт.ст до 210/120 мм.рт.ст, боли в области сердца сжимающего характера(купирующиеся нитроглицерином), одышку при физической нагрузке, периодические головные боли, головокружения, слабость, наблюдается у уч. терапевта редко, препараты принимает не регулярно( дибазол, адельфан), ГБ страдает около 5-7 лет, нарушения ритма сердца, со слов пациентки, появились около года назад, мать пациентки болела гипертонической болезнью, и у неё была аритмия; данных объективного осмотра – расширение границ относительной тупости влево,усиленный верхушечный толчок, АД 150/95 мм.рт.ст, аритмичный пульс, дефицит пульса; дальнейшего клинико — лабораторного обследования, которое выявило Эхография сердца:Заключение: Систолическая дисфункция левого желудочка.ЭКГ:ЭОС не отклонена.Фибрилляция предсердий. ЧСС = 55-90 уд./мин. Гипертрофия миокарда левого желудочка с вторичными нарушениями процессов реполяризации. Рентгенограмма грудной клетки:Рентгенологические признаки застоя в МКК ;можно поставить следующий диагноз:
Основной: Артериальная гипертензия III стадия, степень 3, риск 4. Ишемическая болезнь сердца. Нарушения ритма сердца, постоянная форма фибрилляции предсердий(нормосистолия).
Основной: Артериальная гипертензия III стадия, степень 3, риск 4. Ишемическая болезнь сердца. Нарушения ритма сердца, постоянная форма фибрилляции предсердий(нормосистолия)
Осложнения: ХСН IIА ФКIII.
Сопутствующие: Язвенная болезнь желудка.
Обоснование клинического диагноза:
На основании жалоб больной на: колебания цифр АД от 130/70 мм.рт.ст до 210/120 мм.рт.ст, боли в области сердца сжимающего характера в ночное время(купирующиеся нитроглицерином), одышку при незначительной физической нагрузке, снижение памяти, периодические головные боли, головокружения, слабость; данных анамнеза — считает себя больной в течение 2х недель, когда появились жалобы на колебания цифр АД от 130/70 мм.рт.ст до 210/120 мм.рт.ст, боли в области сердца сжимающего характера(купирующиеся нитроглицерином), одышку при физической нагрузке, периодические головные боли, головокружения, слабость, наблюдается у уч. терапевта редко, препараты принимает не регулярно( дибазол, адельфан), ГБ страдает около 5-7 лет, нарушения ритма сердца, со слов пациентки, появились около года назад, мать пациентки болела гипертонической болезнью, и у неё была аритмия; данных объективного осмотра – расширение границ относительной тупости влево,усиленный верхушечный толчок, АД 150/95 мм.рт.ст, аритмичный пульс, дефицит пульса; дальнейшего клинико — лабораторного обследования, которое выявило Эхография сердца:Заключение: Систолическая дисфункция левого желудочка.ЭКГ:ЭОС не отклонена.Фибрилляция предсердий. ЧСС = 55-90 уд./мин. Гипертрофия миокарда левого желудочка с вторичными нарушениями процессов реполяризации. Рентгенограмма грудной клетки:Рентгенологические признаки застоя в МКК; данных проведенной дифференциальной диагностики; можно выставить следующий диагноз:
Основной: Артериальная гипертензия III стадия, степень 3, риск 4.
Ишемическая болезнь сердца. Нарушения ритма сердца, постоянная форма фибрилляции предсердий(нормосистолия т.к ЧСС составлят 60-90).
Стадия III характеризуется выраженной клинической картиной. Признаки обнаруженные у больного, указывающие на III стадию гипертонической болезни: жалобы на повышенную утомляемость; АД постоянно повышено (на уровне около 150/90 с повышением до 210/120 мм.рт.ст.; гипертензия снижается под влиянием медикаментозного лечения; при физикальном обследовании выявлены признаки гипертрофии левого желудочка; на ЭКГ – признаки гипертрофии левого желудочка и нарушение ритма (фибрилляция предсердий).
Степень 3 (тяжелая) поставлена в соответствии с уровнем артериального давления = 210мм рт. ст.
Риск 4, т. к. имеется АД>180/110 мм рт. ст. и наличие факторов риска (генетическая предрасположенность, избыточная масса тела) и АКС(ХСН).
Осложнения: ХСН IIА ФКIII.
ХСН IIА ФКIII можно поставить на основании: характерных симптомов и жалоб – одышка при незначительной физической нагрузке, быстрая утомляемость, сердцебиение; данных физикального обследования – крипитирующие хрипы и жесткое дыхание, кардиомегалия( поражение 1(малого)круга кровообращения – IIА ); данных обьективного обследования – ЭКГ, ЭхоКГ, Рентгенографии грудной клетки, данных 6ти минутного теста(200м – ФКIII).
Жаровня Василина Семеновна, 63 года, находилась на лечении в ГБ №4 с 07.11 2012 года по 17.11. 2012 года. Поступила в экстренном порядке по СП с диагнозом: Острая двухсторонняя нижнедолевая застойная пневмония. После проведения клинико-лабораторных и инструментальных исследований был поставлен диагноз:
Основной: Артериальная гипертензия III стадия, степень 3, риск 4. Ишемическая болезнь сердца. Нарушения ритма сердца, постоянная форма фибрилляции предсердий(нормосистолия).
Осложнения: ХСН IIА ФКIII.
Сопутствующие: Язвенная болезнь желудка.
Данный диагноз поставлен на основании:
на колебания цифр АД от 130/70 мм.рт.ст до 210/120 мм.рт.ст, , серцебиение, перебои, боли в области сердца сжимающего характера в ночное время(купирующиеся самостоятельно), одышку при незначительной физической нагрузке, снижение памяти, периодические головные боли, головокружения, слабость
Анамнеза настоящего заболевания:
считает себя больной в течение 2х лет, когда появились жалобы на колебания цифр АД от 130/70 мм.рт.ст до 210/120 мм.рт.ст, боли в области сердца сжимающего характера(купирующиеся самостоятельно), одышку при физической нагрузке, периодические головные боли, головокружения, слабость, препараты принимает самостоятельно( дибазол, адельфан), нарушения ритма сердца, со слов пациентки, появились около года назад, мать пациентки болела гипертонической болезнью, и у неё была аритмия.
расширение границ относительной тупости влево, усиленный верхушечный толчок, АД 150/95 мм.рт.ст, аритмичный пульс, дефицит пульса, подкожная клетчатка развита избыточно.
Результатов лабораторного и инструментального исследования:
http://mylektsii.ru/12-49811.html
Мерцательная аритмия (Фибрилляция предсердий)
Фибрилляция предсердий может сочетаться с полной поперечной блокадой (феномен Фредерика), при которой возникает атриовентрикулярная диссоциация с редким правильным ритмом сокращения желудочков. В таких случаях иногда трудно проводить дифференциальный диагноз с брадисистолической формой мерцательной аритмии, при которой аритмия сокращений желудочков может быть мало выражена. Поставить правильный диагноз помогает запись ЭКГ при физической нагрузке. При сочетании мерцательной аритмии с полной поперечной блокадой учащение сокращений желудочков отсутствует. Наоборот, у больных с брадисистолической формой мерцания предсердий нагрузка вызывает учащение ритма.
Иногда при повышении автоматизма атриовентрикулярного соединения может выявляться сочетание непароксизмальной тахикардии из атриовентрикулярного соединения с мерцанием предсердий. На ЭКГ отмечаются частые ритмичные сокращения желудочков с частотой от 60 до 140 в 1 мин и волны мерцания предсердий. Причиной этих нарушений ритма обычно бывает передозировка препаратов наперстянки. Наконец, в редких случаях мерцание предсердий может сочетаться с развивающейся независимо и существующей одновременно пароксизмальной тахикардией из атриовентрикулярного соединения или желудочковой формой.
Дифференциальный диагноз мерцательной аритмии иногда приходится проводить с синусовой тахикардией, суправентрикулярной формой пароксизмальной тахикардии, трепетанием предсердий и желудочковой пароксизмальной тахикардией. Нужно учитывать, что при желудочковой форме пароксизмальной тахикардии комплекс QRS всегда уширен больше 0,12 с и деформирован. Однако если мерцательная аритмия сочетается с предшествующей блокадой ножки пучка Гиса или с аберрантным желудочковым проведением, форма комплекса QRS мало помогает в дифференциальном диагнозе.
Если перед каждым комплексом QRS регистрируется положительный зубец Р, это свидетельствует о суправентрикулярном характере тахикардии (синусовой или предсердной пароксизмальной) и позволяет отвергнуть и желудочковую пароксизмальную тахикардию, и мерцание предсердий. В дифференциальном диагнозе следует учитывать характер ритма. Ритм при желудочковой тахикардии может быть несколько нерегулярным. В таких случаях дифференциальный диагноз с мерцательной аритмией и аберрантными комплексами или с сопутствующей блокадой ножки особенно труден при большой частоте сердечных сокращений.
«Руководство по электрокардиографии», В.Н.Орлов
http://www.serdechno.ru/electrocard/narysh/1017.html
Диагноз и дифференциальный диагноз мерцательной аритмии

Распознать мерцательную аритмию (МА) при аускультации сердца труда не составляет. Весьма демонстративны изменения электрокардиограммы (ЭКГ).
При фибрилляции предсердий все интервалы R-R имеют разную продолжительность, совпадая лишь случайно, а комплексы QRS — разную амплитуду (электрическая альтернация). Зубец Р отсутствует. Диастолический отрезок насыщен частыми нерегулярными волнами f, отражающими беспорядочное возбуждение (ундуляцию) отдельных мышечных пучков предсердий. Они лучше всего видны в отведениях V1 и V2.
При трепетании предсердий в отведениях III и aVF диастолический интервал имеет характерный \»пилообразный\» рисунок. В отведениях V1 и V2, достаточно четко дифференцируются и сосчитываются следующие с большой частотой предсердные волны f. При неправильной форме трепетания, как и при фибрилляции, желудочковые активации хаотичны. При правильной форме интервалы R-R одинаковы, а каждому комплексу QRS предшествует постоянное число предсердных волн — две, три и т.д. (правильная форма трепетания 2:1, 3:1 и т.д.).
В случаях трепетания 1:1 или 2:1, которые сопровождаются особенно высокой частотой желудочковых сокращений (активации), опознание волн f бывает затруднено и электрокардиограмма (ЭКГ) напоминает таковую при наджелудочковой пароксизмальной тахикардии. С целью дифференциальной диагностики используют один из приемов рефлекторной стимуляции вагуса, пытаясь, замедлив проводимость, изменить соотношение предсердных и желудочковых активации на 3:1 или 4:1 и тем самым облегчить идентификацию волн f, а, следовательно, и уточнить форму аритмии.
Поскольку наиболее частыми причинами мерцательной аритмии (МА) являются митральный стеноз, кардиосклероз и тиреотоксикоз, дифференциальный диагноз, прежде всего, проводится между этими состояниями.
Лишь аргументированно отвергнув перечисленную, равно как и другую патологию миокарда и клапанного аппарата (пролапс митрального клапана, явный синдром Вольфа — Паркинсона — Уайта, кардиомиопатию и др.), можно остановиться на идиопатической форме мерцательной аритмии (МА) вегетодистонического происхождения и далее уточнить, о каком типе пароксизмов идет речь — преимущественно \»вагусных\» или \»адренергических\» (стрессзависимых или катехоламинзависимых).
http://medobook.com/3204-diagnoz-i-differencialnyy-diagnoz-mercatelnoy-aritmii.html
Пароксизмальные нарушения ритма — дифференциальный диагноз
Дифференциальная диагностика пароксизмальных нарушений ритма проводится по трём направлениям:
1. Разграничение основных форм пароксизмальных нарушений ритма — желудочковой и наджелудочковой форм пароксизмальной тахикардии, пароксизмальных форм фибрилляции и трепетания предсердий.
2. Разграничения пароксизмальных нарушений ритма и т.н. ускоренных эктопических ритмов.
3. Этиологическая дифференциальная диагностика пароксизмальных нарушений ритма.
Первая задача в большинстве случаев решается с помощью стандартного ЭКГ-исследования. Желудочковые нарушения ритма от суправентрикулярных, а также от фибрилляции и трепетания предсердий отличаются рядом признаков. При желудочковой пароксизмальной тахикардии комплекс QRS деформирован и уширен, его продолжительность превышает 0,12 сек, нет сопряжения со \»своим\» зубцом Р. Последний, хотя и с трудом, может быть на ЭКГ, но он регистрируется в своём собственном правильном ритме (70-90 в минуту). В большинстве случаев комплексы QRS следуют друг за другом в правильном ритме, частота сокращений желудочков составляет 140-220 в минуту.
Общими признаками суправентрикулярной пароксизмальной тахикардии являются:
· во первых, нормальные (неизменённые и не расширенные) комплексы QRS
· во-вторых, одинаковые расстояния между ними,
· в третьих, учащение числа сердечных сокращений более 140 в минуту.
Если удаётся обнаружить зубец Р перед QRS, диагностируется предсердая форма пароксизмальной тахикардии;
при отсутствии Р или его расположении сразу после QRS, ставится диагноз атриовентрикулярной формы пароксизма.
На практике часто ставится диагноз \»суправентрикулярной\» формы.
Электрокардиографическая характеристика пароксизмов мерцательной аритмии такая же, как и их постоянных форм, частота сокращений обычно превышает 120 в минуту.
Желудочковая тахикардия может быть предвестником тяжелейших, фатальных нарушений ритма — трепетания и фибрилляции желудочков. При трепетании желудочков на ЭКГ регистрируется синусоидальная кривая с частыми, ритмичными, широкими, одинаковыми по форме волнами, но в них нельзя различить отдельных элементов желудочкового комплекса. При фибрилляции желудочков регистрируются разные по величине и амплитуде волны, которые следуют друг за другом совершенно хаотично.
Ускоренные эктопические ритмы (предсердные, из А-В соединения, желудочковые) отличаются от пароксизмальной тахикардии постепенным началом и постепенным окончанием (по сути нет клиники пароксизма), более низкой частотой сердечных сокращений (менее 140 в минуту). Что касается ЭКГ, то они ничем кроме числа сердечных сокращений, не отличаются от аналогичных форм пароксизмальной тахикардии.
Обсуждая вопрос об этиологической дифференциальной диагностике пароксизмальных нарушений, следует иметь в виду следующие обстоятельства. Суправентрикулярные формы пароксизмальных нарушений могут быть как органической, так и функциональной природы. Желудочковая пароксизмальная тахикардия, фибрилляция и трепетание предсердий практически всегда органического гинеза. Пароксизмальные нарушения ритма нередко являются проявлением синдрома слабости синусового узла.
Функциональные пароксизмальные нарушения ритма могут быть у больных нейроциркуляторной дистонией, при тревожно-ипохондрических расстройствах, в начальных стадиях скрытой депрессии. Четыре критерия с большой долей вероятности позволяют поставить диагноз функциональных нарушений ритма:
1. Отсутствие признаков органического поражения миокарда и недостаточности кровообращения.
2. Транзиторный характер аритмий, который соответствует колебаниям аффективного статуса больного.
3. Приступы возникают при определённых, стереотипных для данного больного психотравмирующих ситуациях.
4. Благоприятное действие сочетанного лечения антиаритмическими препаратами, транквилизаторами, антидепрессантами или психотерапией.
Среди органических причин пароксизмальных нарушений ритма первое место занимает острый инфаркт миокарда. Этиологическая дифференциальная диагностика необходима в тех случаях когда инфаркт миокарда начинается с пароксизма аритмии, при этом могут быть загрудинные боли, но на ЭКГ, особенно при желудочковых аритмиях, не сразу выявляются признаки очагового поражения миокарда. В этих ситуациях быстрое купирование приступа и в дальнейшем анализ ЭКГ позволяют поставить правильный диагноз.
Частая причина пароксизмальных нарушений ритма — хронические формы ИБС, диагноз которой устанавливается анамнестически и на основании общих признаков диагностики этого заболевания.
Пароксизмальные нарушения ритма могут быть проявлением кардиомиопатий, в диагностике которых основное значение имеет эхокардиография, кроме того здесь следует обратить внимание на быстрое прогрессирование поражения сердца и низкую эффективность антиаритмической терапии.
Из большой группы миокардиодистрофий чаще всего причиной пароксизмальной тахикардии является алкогольная миокардиодистрофия. Для распознавания этого заболевания большое значение имеет анамнез, особенно указания больного, что первый пароксизм и дальнейшие приступы возникают после \»алкогольных эксцессов\», когда больной одновременно принимает значительное (для данного больного) количество алкоголя.
Причиной развития суправентрикулярной пароксизмальной тахикардии, реже пароксизмов фибрилляции и трепетания предсердий является синдром преждевременного возбуждения желудочков. Он обусловлен наличием дополнительных аномальных путей проведения электрического импульса от предсердий к желудочкам (пучки Кента, Джеймса, Махайма). По современным представлениям эти пучки являются врождёнными, поэтому у ряда лиц синдром ничем не проявляется и обнаруживается обычно при ЭКГ-исследовании. Заболевания сердца — миокардиты, миокардиопатии, пороки, пролапс митрального клапана, ИБС — изменяют электрофизиологические свойства дополнительных путей и способствуют развитию пароксизмальных нарушений ритма. У части больных каких-либо провоцирующих причин выявить не удаётся.
Фибрилляция (мерцание) и трепетание предсердий— это два близких по механизму возникновения нарушения ритма сердца, которые нередко трансформируются друг в друга у одного и того же больного.
Чаще встречается фибрилляция предсердий (ФП),или мерцательная аритмия, которая может быть пароксизмальной или хронической. По распространенности и частоте возникновения ФП уступает только экстрасистолии, занимая первое место среди аритмий, требующих госпитализации и лечения в условиях стационара.
ФП представляет собой состояние, при котором наблюдается частое (до 400-700 в 1 мин), беспорядочное, хаотичное возбуждение и сокращение отдельных групп мышечных волокон предсердий. При трепетании предсердий (ТП) последние возбуждаются и сокращаются также с большой частотой (около 300 в 1 мин), но при этом обычно сохраняется правильный предсердный ритм.
В обоих случаях АВ-узел не может «пропустить» к желудочкам столь большое количество предсердных импульсов, так как часть их достигает АВ-узла, когда тот находится в состоянии рефрактерности. Поэтому при ФП наблюдается неправильный хаотичный желудочковый ритм.
(«Обсолютная аритмия желудочков»), причем число сокращений желудочков зависит от продолжительности эффективного рефрактерного периода АВ-соединения. При брадисистолической форме ФП число желудочковых сокращений меньше 60 в 1 мин, при нормосистолической от
Фибрилляция и трепетание предсердий: в чем разница между ними и как лечить эти болезни?
Фибрилляция и трепетание предсердий считаются весьма опасными формами наджелудочковых тахиаритмий, которые нередко приводят к инвалидности. В некоторых моментах они схожи друг с другом, как в причинах появления, так и в симптомах. Применяются одинаковые способы диагностики. Тем не менее совсем разные состояния, требующие дифференцированного подхода в лечении.
В чем разница между фибрилляцией и трепетанием?
Трепетание – это разновидность суправентрикулярной тахикардии, при которой частота сокращений предсердий составляет более 200 ударов в минуту, в то время как функционирование желудочков не изменено.
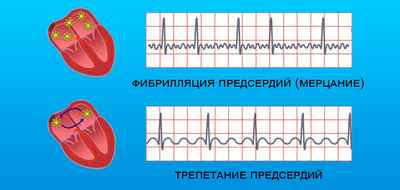
Фибрилляция (другое название – мерцательная аритмия) – это форма суправентрикулярной тахиаритмии, при которой предсердия беспорядочно сокращаются от 300 до 700 раз в минуту, из-за чего возникают значительные нарушения гемодинамики. Часто состояние является осложнением трепетания. В подобном случае полностью отсутствует продуктивная работа – камеры не перекачивают кровь в желудочки.
Обе формы аритмии возникают вследствие нарушения структуры миокарда, в особенности его проводящей системы, которая генерирует импульсы. Органические сердечные заболевания приводят к кардиосклерозу. Он, в свою очередь, нарушает электрофизиологические параметры мышечных клеток, что создает условия для образования замкнутых циклов, вызывающих учащенные сокращения.
- Ревматизм;
- Гипертоническая болезнь;
- Дисфункция синоаурикулярного узла;
- Миокардиопатии;
- Интоксикация сердечными гликозидами (в особенности дигоксином);
- Тиреотоксикоз;
- Синдром вентрикулярного перевозбуждения;
- Острое/хроническое легочное сердце
- Артериальная гипертония;
- Врожденные или приобретенные дефекты структур сердца;
- Кардиомиопатии;
- Тиреотоксикоз;
- ХОЗЛ (хроническое обструктивное заболевание легких);
- Мио-, перикардит;
- ИБС
- Переносится лучше, благодаря более упорядоченной работе желудочков;
- Пароксизмы трепетания могут возникать при переходе из горизонтального в вертикальное положение;
- Пульс обычно ритмичный и учащенный;
- Пульсация шейных вен соответствует предсердному ритму.
- Приступ ФП иногда сопровождается поллакиурией (частым мочеиспусканием) вследствие повышенной секреции натрийуретического гормона;
- Пульс аритмичный, имеет дефицит (т.е. несоответствие ЧСС на верхушке сердца и частоты пульса);
- Первым проявлением мерцательной аритмии может является тромбоэмболия.
- Наличие специфических f-волн пилообразной формы вместо зубцов Р;
- Стабильное соотношение количества f-волн к желудочковым комплексам;
- Одинаковые интервалы R-R;
- Неизмененные QRS-комплексы,
- Зубцы Р полностью отсутствуют;
- Между QRS комплексами находятся неправильные предсердные волны, разной формы, частоты и количества;
- Промежутки R-R разной длины.
Клинические проявления обеих разновидностей достаточно схожи (за исключением вышеописанных отличий) и характеризуются следующими симптомами:
-

чувство учащенного сердцебиения;
- симптомы гипоксии мозга (головокружения, потеря сознания, слабость, тошнота);
- одышка;
- неприятные ощущения или боли в грудной клетке;
- приступы стенокардии;
Приступы вызываются физической или эмоциональной нагрузкой, жарой, погрешностями питания, употреблением алкоголя и крепкого кофе.
Нередко эти заболевания протекают бессимптомно, что зависит от особенностей этиологии и частоты сердечных сокращений, количества обострений и индивидуальных компенсаторных механизмов.
Лечение трепетания
Лечение трепетания предсердий состоит из собственно купирования нарушенного ритма и из профилактики тромбоэмболических осложнений.
Для медикаментозной антиаритмической терапии используются следующие группы препаратов:
- блокаторы калиевых каналов (кордарон, соталол, ибутилид);
- бета-адреноблокаторы (талинолол, бисопролол);
- ингибиторы кальциевых каналов (верапамил )
- кардиотоники (дигоксин);
Для борьбы с возможными тромботическими осложнениями используют следующие лекарства:
-

антикоагулянты (гепарин, варфарин);
- антиагреганты (аспирин, клопидогрел).
В экстренной медицине с целью быстрой нормализации ритма используют электрическую кардиоверсию. Благодаря разряду тока невысокого напряжения восстанавливается эффективное функционирование синусового узла.
Если консервативная терапия оказалась неэффективной, используют хирургические методы:
- радиочастотная абляция (выжигание эктопических очагов автоматизма с помощью высокочастотного тока);
- установка кардиостимулятора (искусственного водителя ритма).
Лечение фибрилляции
Как и в предыдущем случае, необходимо проводить лечение как собственно аритмии, так и профилактику тромбоэмболии. Конкретная схема зависит от варианта сбоя ритма и решается врачом-кардиологом стационара.
Нормосистолическая форма
Нормосистолическим считается такой вариант мерцательной аритмии, при котором сохраняется нормальная частота сокращений желудочков благодаря блокаде в АВ-узле. Не дает видимых нарушений гемодинамики и общего состояния пациента.
Никакого радикального лечения при этом пациенту получать не требуется, все что нужно – динамическое наблюдение у кардиолога с целью раннего выявления осложнений.
Тахисистолический вариант
В данном случае, помимо нарушения функционирования предсердий, возникает также вентрикулярная тахикардия, что приводит к расстройству кровообращения, которое требует противоаритмического лечения. Для купирования данного состояния используются следующие медикаменты:
-

бета-блокаторы (бисопролол, небивалол);
- антиаритмики (лидокаин, хинидин, пропафенон);
- сердечные гликозиды.
При необходимости применяется оперативное вмешательство, а именно катетерная или радичастотная абляция. Иногда может потребоваться установка кардиовертера.
Постоянный тип
Постоянная форма фибрилляции предсердий имеет самую большую длительность течения, поскольку признаки ее отсутствуют или же не отличаются значимостью. Также данный диагноз ставится при невозможности восстановить нормальный ритм.
Лечение постоянной формы мерцательной аритмии заключается в, так называемой, стратегии контроля ЧСС. Используются лишь те препараты, которые поддерживают приемлемую систолическую частоту: бета-блокаторы или ингибиторы кальциевых каналов. Сама предсердная фибрилляция при этом остается.
Персистирующая форма
Диагноз устанавливается, когда приступ мерцания продолжается больше 7 дней и есть возможность нормализовать ритм. Для этого используют один из видов кардиоверсии:
- фармакологическая – выполняется с помощью противоаритмических препаратов. Преимущественно для этой цели используют Амиодарон или Новокаинамид;
- хирургическая – воспроизводится путем радиочастотного излучения или криоабляции.
Параллельно применяется антикоагулянтная терапия (такая же, как и при трепетании).
Пароксизмальное течение
Представляет собой разновидность патологии, при которой ритм может самовосстанавливаться. Приступ, как правило, длится от 30 секунд до 7 дней. Для купирования пароксизма применяется следующий алгоритм:

Если протяженность сбоя сердцебиения менее 48 часов:
- Амиодарон – средство первой линии при ФП любой этиологии;
- Пропафенон, Соталол;
- варфарин;
- гепарин;
- антиагреганты (клопидогрел, ацетилсалициловая кислота)
Особенности лечения постоянной формы фибрилляции у пожилых людей
Лечение хронической формы мерцательной аритмии часто затрудняется наличием многих сопутствующих патологий, в особенности речь идет о сердечной недостаточности у пожилых людей. Поскольку проведение кардиоверсии у таких больных ухудшает их прогноз на выживаемость, данной категории пациентов мероприятие противопоказано. В этих случаях используют стратегию контроля частоты сердечных сокращений.
Медики добиваются лишь снижения ЧСС до 110 и меньше, тогда как фибрилляция остается.
Протокол разрешает восстановление синусового ритма лишь в следующих случаях:
- не удается нормализовать ЧСС;
- сохраняются проявления ФП при достижении целевой частоты;
- есть вероятность в дальнейшем сохранить правильный ритм.
Как мерцательная аритмия, так и трепетание предсердий относятся к суправентрикулярным тахикардиям. Они имеют много схожих черт в происхождении, патогенезе и лечении.
Однако их различия играют существенную роль для адекватной терапии. Это требует проведения дифференциальной диагностики между этими патологиями и назначения специфического лечения.
Для подготовки материала использовались следующие источники информации.
http://cardiograf.com/ritm/trepetanie/fibrillyaciya-predserdij-trepetanie-predserdij.html
Дифференциальная диагностика и лечение нарушений сердечного ритма и проводимости сердца (ЭКС + синдром Фредерика)
Авторы: Шехян Г.Г. (ФГБОУ ВО «МГМСУ им. А.И. Евдокимова» МЗ РФ), Ялымов А.А. (ФГБОУ ВО «МГМСУ им. А.И. Евдокимова» МЗ РФ), Щикота А.М. (ФГБОУ ВО «МГМСУ им. А.И. Евдокимова» МЗ РФ), Варенцов С.И. (ГБУЗ «ГКБ No 24» ДЗ г. Москвы), Бонкин П.А. (ГБУЗ «Городская клиническая больница No 24» ДЗ г. Москвы), Павлов А.Ю. (ФГБУ «Российский научный центр рентгенорадиологии» Минздрава России, Москва), Губанов А.С. (ГБУЗ «Городская клиническая больница No 24» ДЗ г. Москвы)
Электрокардиография позволяет диагностировать гипертрофию различных отделов сердца, выявлять блокады и аритмии сердца, определять признаки ишемического повреждения миокарда, а также косвенно судить об экстракардиальных заболеваниях, электролитных нарушениях, воздействии различных лекарственных препаратов. Наиболее известные клинико-электрокардиографические синдромы – синдром CLC и WPW, синдром ранней реполяризации желудочков, синдром длинного интервала QT, посттахикардитический синдром, синдромы Шатерье, Фредерика, Морганьи – Адамса – Стокса и т. д. В практике врача-кардиолога, несмотря на все разнообразие использующихся методов функциональной диагностики, свою прочную позицию занимает электрокардиография как «золотой стандарт» диагностики нарушений сердечного ритма и проводимости. В настоящее время трудно представить себе клиническое медицинское учреждение без возможности регистрации ЭКГ, однако возможность экспертной трактовки ЭКГ является редкостью. В данной работе представлены клинический пример и дополнительные медицинские обследования, позволяющие диагностировать нарушение проводимости сердца и определить дальнейшую тактику обследования и лечения. В пояснительной части к задаче дано иллюстрированное описание синдрома Фредерика, блокады на выходе, а также синдрома Морганьи – Адамса – Стокса. В статье приводится дифференциальная диагностика заболеваний, сопровождающихся потерей сознания.
Ключевые слова: блокады сердца, синдром Фредерика, синдром Морганьи – Адамса – Стокса, атриовентрикулярная блокада, фибрилляция предсердий, блокада на выходе, замещающие ритмы, электрокардиостимулятор, синдром Шатерье, трепетание желудочков, фибрилляция желудочков, электроимпульсная терапия, коллапс, обморок.
Для цитирования: Шехян Г.Г., Ялымов А.А., Щикота А.М. и др. Клиническая задача по теме: «Дифференциальная диагностика и лечение нарушений сердечного ритма и проводимости сердца (ЭКС + синдром Фредерика)» // РМЖ. 2016. № 9. С. –598.
Для цитирования: Шехян Г.Г., Ялымов А.А., Щикота А.М., Варенцов С.И., Бонкин П.А., Павлов А.Ю., Губанов А.С. Дифференциальная диагностика и лечение нарушений сердечного ритма и проводимости сердца (ЭКС + синдром Фредерика) // РМЖ. 2016. №9. С. 594-598
Differential diagnosis and treatment of heart rhythm and conduction disorders (clinical case) G.G. Shekhyan 1 , A.A. Yalymov 1 , A.M. Shchikota 1 , S.I. Varentsov 2 , P.A. Bonkin 2 , A.Yu. Pavlov 2 , A.S. Gubanov 2 1 A.I. Evdokimov Moscow State Medical and Dental University, Moscow, Russia 2 Clinical City Hospital No. 24, Moscow, Russia Electrocardiography (ECG) helps to diagnose cardiac hypertrophy, heart block and arrhythmias, myocardial ischemic injury as well as to identify extracardiac pathologies, electrolyte imbalances, and the effects of various drugs. Electrocardiographic signs and typical clinical symptoms can be grouped into clinical electrocardiographic syndromes. Clerc-Levy-Cristesco (CLC) syndrome, Wolff-Parkinson-White (WPW) syndrome, early repolarization syndrome, long QT syndrome, post-tachycardia syndrome, Chatterjee phenomenon, Frederick syndrome, and Morgagni-Adams-Stokes syndrome are the best known conditions. Despite a variety of functional tests used by cardiologists, ECG remains the gold standard for the diagnosis of heart rhythm and conduction disorders. Currently, electrocardiography can be done almost everywhere, however, ECG interpretation by an expert is performed rarely. The aim of this clinical case is to discuss heart rhythm and conduction problems. The paper describes clinical case and additional medical tests which help to diagnose heart conduction disorder and to determine diagnostic and treatment strategy. Explanatory portion illustrates Frederick syndrome, exit block, and Morgagni-Adams-Stokes syndrome. Differential diagnostic aspects of conditions with loss of consciousness are summarized.
Key words: heart block, Frederick syndrome, Morgagni-Adams-Stokes syndrome, atrioventricular block, atrial fibrillation, exit block, substituting rhythms, pacemaker, Chatterjee phenomenon, ventricular flutter, ventricular fibrillation, electro pulse therapy, collapse, syncope.
For citation: Shekhyan G.G., Yalymov A.A., Shchikota A.M. et al. Differential diagnosis and treatment of heart rhythm and conduction disorders (clinical case) // RMJ. Cardiology. 2016. № 9. P. –598.
Статья посвящена дифференциальной диагностике и лечению нарушений сердечного ритма и проводимости сердца (ЭКС + синдром Фредерика)
Пациентка А.В.С., 67 лет, обратилась 04.04.2016 г. в поликлинику к участковому терапевту с жалобами на кратковременные эпизоды головокружения, сопровождающиеся резкой слабостью, снижение толерантности к физической нагрузке.
Anamnesis morbi: с 1999 г. страдает артериальной гипертензией с максимальным артериальным давлением (АД) 200/120 мм рт. ст., адаптирована к АД 130/80 мм рт. ст. Инсульт (ОНМК) отрицает.
В мае 2014 г. без предшествующего анамнеза ишемической болезни сердца (ИБС) перенесла инфаркт миокарда нижней стенки левого желудочка. Вмешательств на коронарные артерии (коронароангиография, ангиопластика, стентирование) не было.
В 2003 г. впервые диагностирована фибрилляция предсердий (ФП), с 2014 г. – постоянная форма ФП.
В 2015 г. имплантирован постоянный электрокардиостимулятор (ПЭКС) с режимом работы VVI по поводу синдрома Фредерика.
Регулярно принимает дигоксин 0,50 мг/сут, верапамил 120 мг/сут, фуросемид 80 мг/ нед., ацетилсалициловую кислоту 100 мг/сут, эналаприл 10 мг/сут.
Настоящее ухудшение – с 1 апреля 2016 г., когда возникли жалобы на кратковременные эпизоды головокружения, сопровождающиеся резкой слабостью, снижение толерантности к физической нагрузке.
04.04.2016 г. при подъеме по лестнице в районной поликлинике пациентка потеряла сознание, упала, произошло непроизвольное мочеиспускание.
Anamnesis vitae: рост и развитие соответствуют возрасту. Пенсионерка, инвалидность: II гр.
Перенесенные заболевания: ХОБЛ II ст. Хронический гастрит. Хронический панкреатит. Хронический геморрой. ЦВБ: ДЭП II ст., субкомпенсация. Ожирение II ст. Дислипидемия.
Вредные привычки: курит 1 пачку сигарет в день. Стаж курения – 50 лет. Алкоголь не употребляет.
На момент осмотра: состояние тяжелое. Кожа бледная, акроцианоз, цианоз губ. Пастозность голеней и стоп. Температура тела – 36,5°С. В легких везикулярное дыхание, влажные мелкопузырчатые хрипы в нижних отделах, ЧДД – 15/мин. Ритм сердца правильный, ЧСС – 30/мин, АД – 80/50 мм рт. ст., шумы в сердце не выслушиваются. Живот мягкий, безболезненный. Печень по Курлову 12х11х10 см. Симптомов раздражения брюшины нет. Область почек не изменена. Синдром поколачивания – отрицательный. Результаты дополнительных обследований приведены в таблицах 1.1, 1.2, 1.3.

Вопросы:
1. Ваше заключение по ЭКГ (рис. 1)?
2. С какими заболеваниями необходимо проводить дифференциальный диагноз?
3. Сформулируйте диагноз.
Ответ
Заключение ЭКГ: мерцание предсердий с АВ-блокадой III степени и блокадой на выходе (отдельные, регулярные спайки ЭКС без активации миокарда). Рубцовые изменения нижней стенки левого желудочка
Синдром Фредерика – это сочетание полной поперечной блокады и мерцания или трепетания предсердий [1–3]. При этом предсердная электрическая активность на ЭКГ будет характеризоваться волной f (при мерцании предсердий) или F (при трепетании предсердий), а желудочковая – узловым ритмом (неизмененные комплексы QRS предсердного типа) или идиовентрикулярным ритмом (уширенные, деформированные комплексы QRS желудочкового типа) (рис. 1, 2).

Дифференциальный диагноз ЭКГ-признаков при синдроме Фредерика:
1. СА-блокада.
2. Синусовая брадикардия.
3. Выскакивающие сокращения.
4. АВ-блокада.
5. Мерцательная аритмия, брадисистолическая форма.
6. Узловой и/или идиовентрикулярный ритм.
Блокада на выходе (exit block) – это местная блокада, не позволяющая импульсу возбуждения (синусовому, эктопическому или искусственно вызванному электрокардиостимулятором) распространиться в окружающем миокарде, несмотря на то, что последний находится во внерефрактерном периоде [2–3]. Блокада на выходе является результатом заторможенной проводимости около очага образования импульсов или пониженной интенсивности импульса возбуждения. Первый механизм встречается значительно чаще второго. Блокада на выходе в результате нарушения проводимости миокарда около очага образования импульсов может быть типа I с периодикой Самойлова – Венкебаха или типа II – внезапно наступающего, без постепенного углубления нарушения проводимости. Блокада на выходе – частый феномен, встречается при различной локализации автоматического центра (рис. 1, табл. 2).
Синдром Морганьи – Адамса – Стокса (МАС)
Синдром МАС проявляется приступами потери сознания, обусловленными тяжелой ишемией головного мозга вследствие нарушений сердечного ритма. Этот синдром является клиническим проявлением внезапного прекращения эффективной сердечной деятельности (равной 2 л/мин) и может быть вызван как сильно замедленной или прекратившейся деятельностью желудочков (асистолия желудочков), так и очень резким повышением их активности (трепетание и мерцание желудочков) [3]. В зависимости от характера нарушений ритма, обусловившего появление синдрома МАС, различают его 3 патогенетические формы:
– олиго- или асистолическая (брадикардическая, адинамическая);
– тахисистолическая (тахикардическая, динамическая);
– смешанная.
1. Олигосистолическая или асистолическая форма синдрома МАС.
При этой форме сокращения желудочков замедлены до 20/мин или вообще выпадают. Длящаяся более 5 с желудочковая асистолия вызывает возникновение синдрома МАС (рис. 2).
Брадикардическая форма МАС встречается при синоаурикулярной блокаде и отказе синусового узла, атриовентрикулярной блокаде II и III степени.
2. Тахисистолическая форма синдрома МАС.
Симптомы при этой форме обычно проявляются при частоте желудочковых сокращений более 200/мин, но это необязательное правило. Появление признаков ишемии головного мозга определяется частотой и длительностью тахикардии, состоянием миокарда и мозговых сосудов (рис. 3, 4).
Тахисистолическая форма синдрома МАС встречается при мерцании или трепетании желудочков, пароксизмальной тахикардии (предсердной или желудочковой), мерцании или трепетании предсердий с высокой частотой желудочковых сокращений.
3. Смешанная форма синдрома МАС.
При этой форме периоды желудочковой асистолии чередуются с периодами желудочковой тахикардии, трепетанием и мерцанием желудочков. Обычно это наблюдается у больных с предшествующей полной атриовентрикулярной блокадой, у которых сравнительно часто наступает мерцание или трепетание желудочков (рис. 5).



Дифференциальный диагноз синдрома МАС
1. Рефлекторные обмороки: вазовагальный (обыкновенный обморок, злокачественный вазовагальный синдром), висцеральный (при кашле, глотании, приеме пищи, мочеиспускании, дефекации), синдром каротидного синуса, ортостатическая гипотензия (первичная вегетативная недостаточность, вторичная ортостатическая гипотензия при нейропатии, гиповолемии, длительном постельном режиме, приеме гипотензивных препаратов).
2. Кардиогенные обмороки: обструктивные (стеноз устья аорты, гипертрофическая кардиомиопатия, миксома левого предсердия, легочная гипертензия, ТЭЛА, врожденные пороки), аритмогенные.
3. Обмороки при стенозирующих поражениях прецеребральных артерий (болезнь Такаясу, синдром подключичного обкрадывания, двусторонняя окклюзия прецеребральных артерий).
4. Эпилепсия.
5. Истерия.
Клинический диагноз:
Основное заболевание: ИБС: постинфарктный кардиосклероз (2014 г.).
Фоновые заболевания: Гипертоническая болезнь 3 ст. Артериальная гипертензия 3 ст. 4 риск.
Осложнение: Постоянная форма фибрилляции предсердий. Постоянный ЭКС (2015 г.), истощение источника питания ЭКС. Синдром Фредерика. ХСН II А, II ФК (NYHA). Синдром Морганьи – Адамса – Стокса (брадисистолический вариант).
Сопутствующие заболевания: ЦВБ: ДЭП II ст., декомпенсация. ХОБЛ II ст., вне обострения. Язвенная болезнь желудка, вне обострения. Хронический панкреатит, вне обострения. Хронический геморрой, вне обострения. Ожирение II ст. Дислипидемия.
Диагностика мерцательной аритмии, дифференциальный диагноз
Диагностика мерцательной аритмии в основном несложна, затруднения возникают лишь в отдельных случаях.
Иногда мерцание предсердий можно принять за частые групповые экстрасистолы, синусовую аритмию, пароксизмальную тахикардию, трепетание предсердий. При аускультации между экстрасистолами можно обнаружить несколько последовательных ритмичных сердечных сокращений, причем за внеочередными сокращениями следует компенсаторная пауза. При мерцательной аритмии этого не наблюдается. В трудных случаях для уточнения диагноза необходимо ЭКГ-исследование.
Иногда приходится дифференцировать мерцательную аритмию и пароксизмальную тахикардию.
При аускультации у больных пароксизмальной тахикардией ритм сердечной деятельности правильный, звучность тонов не меняется. В то же время при мерцательной аритмии отмечается аритмичность появления тонов и изменение их громкости. При пароксизмальной тахикардии пульс правильный, без дефицита; при мерцательной аритмии он неправильный, неравномерного наполнения, с выраженным дефицитом. После вагусных проб (давление на сонный синус) приступ пароксизмальной тахикардии очень часто прекращается, в то время как мерцание предсердий не снимается, а временно только замедляется сердечная деятельность. Отличить трепетание предсердий неправильной формы от мерцательной аритмии по клиническим признакам невозможно. Точный диагноз можно поставить только с помощью ЭКГ.
«Диагностика мерцательной аритмии, дифференциальный диагноз» ? раздел Неотложные состояния
http://www.medeffect.ru/first/first-0230.shtml
Дифференциальная диагностика. По ЭКГ ФП (рис. 5-8) необходимо дифференцировать от следующих состояний:
По ЭКГ ФП (рис. 5-8) необходимо дифференцировать от следующих состояний:
— выраженная синусовая аритмия;
— частые наджелудочковые и желудочковые экстрасистолы;
— синдром слабости синусового узла с выскальзывающими сокращениями из АВ-соединения;
— многоочаговая предсердная тахикардия (особенно характерна для больных с ХОБЛ или с избыточной ?-адренергической стимуляцией);
— желудочковая тахикардия с нерегулярным желудочковым ритмом;
— аритмии при интоксикации сердечными гликозидами, например непароксизмальная наджелудочковая тахикардия с АВ-блокадой;
— миграция предсердного водителя ритма.
Рис. 5-8. Фибрилляция предсердий (V= 50 мм/сек). Крупноволновая фибрилляция предсердий с частотой сокращения предсердий до 600 в мин.
При трепетании предсердий (рис. 5-9) в отведениях III и aVF диастолический интервал имеет характерный «пилообразный» рисунок. В отведениях V1 и V2, достаточно четко дифференцируются и сосчитываются следующие с большой частотой предсердные волны f. При неправильной форме трепетания, как и при фибрилляции, желудочковые активации хаотичны. При правильной форме интервалы R-R одинаковы, а каждому комплексу QRS предшествует постоянное число предсердных волн — две, три и т.д. (правильная форма трепетания 2:1, 3:1 и т.д.).
В случаях трепетания 1:1 или 2:1, которые сопровождаются особенно высокой частотой желудочковых сокращений (активации), опознание волн ff бывает затруднено и ЭКГ напоминает таковую при наджелудочковой пароксизмальной тахикардии. С целью дифференциальной диагностики используют один из приемов рефлекторной стимуляции вагуса, пытаясь, замедлив проводимость изменить соотношение предсердных и желудочковых активации на 3:1 или 4:1 и тем самым облегчить идентификацию волн f, а, следовательно, и уточнить форму аритмии.
Рис. 5-9.Трепетание предсердий (V=25мм/сек)
Дата добавления: 2015-11-28 ; просмотров: 244 ; ЗАКАЗАТЬ НАПИСАНИЕ РАБОТЫ
http://helpiks.org/6-6742.html
Фибрилляция предсердий: диагностика и особенности лечения
Болезни сердечно-сосудистой системы занимают лидирующие позиции по сравнению с другими патологиями. У многих пациентов обнаруживается фибрилляция предсердий или трепетание предсердий. Они являются основными представителями из группы аритмий. Когда человек знает об их проявлениях, то он может самостоятельно обратиться за помощью во время.
Как и почему появляется фибрилляция предсердий?
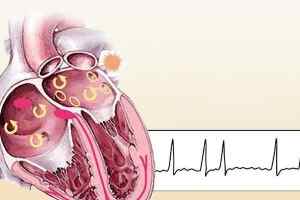
Фибрилляция миокарда, трепетание предсердий имеют схожие механизмы появления, но и ряд отличий. Под первым термином понимают разновидность тахиаритмий по наджелудочковому типу. В этот момент сердечные сокращения становятся хаотичными, и частота при подсчете достигает 350-750 ударов в минуту. Представленная особенность исключает возможность ритмичной работы предсердий при мерцательной аритмии.
Фибрилляция предсердий
В зависимости от классификации, фибрилляция разделяется на несколько форм. Механизмы развития могут иметь некоторые отличия друг от друга. К ним относят следующие:
- спровоцированные определенным заболеванием;
- фибрилляция предсердий покоя, постоянная форма;
- гиперадренергический;
- калийдефицитный;
- гемодинамический.
Постоянная форма фибрилляции предсердий (или пароксизмальная) становится проявлением ряда заболеваний. У многих пациентов обнаруживают чаще всего митральный стеноз, тиреотоксикоз или атеросклероз. Расширяется круг больных аритмией при дистрофическом процессе в миокарде алкогольного характера, сахарном диабете и гормональном дисбалансе.
Пароксизмальная аритмия встречается у пациентов, находящихся в горизонтальном положении. Во время сна они часто пробуждаются от неприятных симптомов. Она может появляться при резком повороте туловища, когда человек лежит. Механизм возникновения таких нарушений связан с выраженными рефлекторными влияниями на миокард блуждающего нерва.
Под их воздействием проводимость нервных импульсов в предсердиях замедляется. По этой причине с них и начинается фибрилляция. Описанная форма нарушений сердечного ритма способна самостоятельно нормализоваться. Это объясняется снижением со временем воздействия со стороны нерва на мышцу.
Гиперадренергические пароксизмы встречаются чаще тех, которые описаны выше. Они появляются в утренние часы и при физических и эмоциональных нагрузках. Последний, хронический вариант аритмии называют гемодинамическим.
Его относят к застойным формам патологии, что связано с наличием препятствия для нормального сокращения миокарда. Постепенно предсердия начинают расширяться. Ведущее место среди причин занимают следующие:
- слабость стенки левого желудочка;
- сужение просвета отверстий между полостями в сердце;
- недостаточность функции клапанного аппарата;
- обратный ток крови (регургитация) в предсердия;
- опухолевидные образования в полостях;
- тромбообразование;
- травма грудной клетки.
Во многих случаях фибрилляция становится проявлением заболевания. По этой причине, перед тем как начать лечение, нужно установить ее происхождение.
Трепетание характеризуется сердечными сокращениями до 350 в минуту. Данную форму называют наджелудочковой или «флаттерой» миокарда предсердия. Тахиаритмия отличается от описанной выше наличием правильного ритма у большинства заболевших.
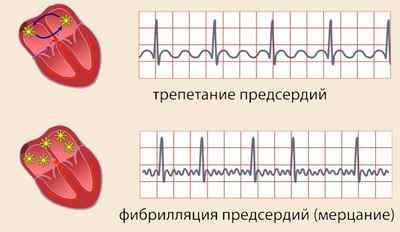
Встречаются люди с особенностями такого заболевания. У них нормальные синусовые сокращения чередуются с эпизодами возникновения трепетания. Ритм называется перманентный. Такой вариант патологии сердца имеет следующую этиологию (причины):
- ИБС (ишемическая болезнь сердца);
- пороки ревматического происхождения;
- перикардит;
- миокардит;
- артериальная гипертензия;
- после операции при пороках или шунтирования;
- эмфизема легких.
Тахисистолический ритм возникает у больных с сахарным диабетом, недостаточным уровнем калия в крови, при интоксикации препаратами и алкоголем. Основой патогенеза (механизма развития) является повторное многократное возбуждение в миокарде. Пароксизм объясняется циркуляцией таких импульсов большое количество раз.
К провоцирующим факторам относят эпизоды мерцания и эктрасистол. Частота сокращений в предсердиях увеличивается до 350 ударов в минуту.
В отличие от них желудочки такое не могут. Это объясняется отсутствием возможности для водителя ритма к высокой пропускной способности. По этой причине они сокращаются не более 150 в минуту. Перманентная форма фибрилляции предсердий характеризуется блоками, что и объясняет такие различия между полостями сердца.
Проявления трепетания предсердий
Трепетание предсердий и фибрилляция предсердий возникает не всегда под влиянием одних и тех же факторов. Ухудшить самочувствие способен стресс, физическая нагрузки, резкая перемена погоды. Симптомы характерны следующие:
- боли в области сердца или неприятные ощущения в этом участке;
- головокружение;
- слабость, не исчезающая после отдыха;
- ощущение сердцебиения;
- одышка;
- низкое артериальное давление;
- ощущение перебоев в области сердца.
Преходящие нарушения могут возникать несколько раз в год или чаще, когда нормосистолический ритм сменяется трепетанием. В молодом возрасте они появляются под влиянием провоцирующих факторов. Пожилых людей признаки аритмии беспокоят и в покое.
Бессимптомное течение считается самым опасным. Пациента ничего не беспокоит, что увеличивает риск присоединения осложнений – инсульт, инфаркт миокарда, тромбообразование и сердечная недостаточность.
Диагностика
Лечение постоянной формы мерцательной аритмии проводится на основании данных полученных после комплексной диагностики. Точную причину устанавливают с помощью клинических, лабораторных и инструментальных исследований. Основным признаком, который помогает заподозрить заболевание, считается частая и ритмичная пульсация на венах шеи.
Она соответствует предсердным сокращениям миокарда, но превышает частоту на периферических артериях. Возникает ощутимая разница между полученными данными при осмотре. К дополнительным методам относят следующие:
- анализ крови для биохимии;
- Уровень МНО (международное нормализованное соотношение);
- ЭКГ (электрокардиография);
- суточное мониторирование ЭКГ;
- пробы;
- ультразвуковое исследование сердца (УЗИ);
- чреспищеводное ЭхоКГ.
Для установления диагноза в отличие от других патологий достаточно нескольких способов диагностики из списка указанных. В сложных случаях может потребоваться более детальное обследование.
Биохимический анализ крови
Основной показатель, который определяется при пароксизмальном ритме – уровень липидов в плазме крови. Он относится к одному из предрасполагающих факторов атеросклероза. Важны следующие данные:
- креатинин;
- ферменты печени – АЛТ, АСТ, ЛДГ, КФК;
- электролиты в плазме крови – магний, натрий и калий.
Они обязательно учитываются перед назначением лечения пациенту. При необходимости исследование повторяют.
Для диагностики данный показатель очень важен. Он отражает состояние свертывающей системы крови. Если есть необходимость для назначения «Варфарина» – его обязательно проводят. В процессе лечения мерцания или трепетания предсердий уровень МНО должен находиться под регулярным контролем.
ЭКГ (электрокардиография)
При фибрилляции или трепетании предсердий даже при отсутствии клиники заболевания на пленке электрокардиограммы обнаруживаются изменения. Вместо зубцов Р появляются пилорообразные зубцы в отведениях I, III и avf. Частота волн достигает 300 в минуту. Встречаются пациенты, у которых постоянная форма мерцательной аритмии атипичного характера. В данной ситуации на пленке такие зубцы будут положительными.

При исследовании выявляется нерегулярный ритм, что связано с нарушением проведения импульсов через атриовентрикулярный узел. Встречается и обратная ситуация, когда наблюдается нормоформа. Пульс у таких людей постоянно находится в пределах допустимых значений.
В ряде случаев на пленке электрокардиограммы обнаруживаются атривентрикулярные блокады. Выделяют несколько вариантов изменений:
- 1 степень;
- 2 степень (включает еще 2 типа);
- 3 степень.
При замедлении проведения нервных импульсов через водитель ритма интервал P-R удлиняется. Такие изменения характерны для блокады 1 степени. Она появляется у пациентов при постоянном лечении некоторыми препаратами, поражении проводящей системы миокарда или увеличении тонуса парасимпатики.
Разделяют 2 степень нарушений на 2 типа. Первый – тип Мобитца характеризуется удлиненным интервалом P-R. В некоторых случаях проведение импульса на желудочки не происходит. При исследовании пленки электрокардиограммы обнаруживается выпадение QRS комплекса.
Часто встречается 2 тип с внезапным отсутствием QRS комплекса. Удлинения интервала P-R не обнаруживается. При блокаде 3 степени признаков проведения нервных импульсов на желудочки нет. Ритм замедляется до 50 ударов в минуту.
Суточное мониторирование ЭКГ
Данный метод при фибрилляции или трепетании предсердий относят к числу основных инструментальных. С его помощью можно проследить, какие изменения возникают при работе миокарды в различных ситуациях. В течение суток обнаруживают тахисистолии, блокады и другие нарушения.
В основе исследования лежит регистрация электрической активности в процессе деятельности сердца. Все данные передаются на портативный прибор, который обрабатывает их в информацию в виде графической кривой. Электрокардиограмма сохраняется на носителе устройства.
Некоторым пациентам при мерцании дополнительно накладывается манжета на область плеча. Это позволяется контролировать в динамике уровень артериального давления электронным способом.
Тест с физической нагрузкой (тредмил-тест) или велоэргометрия показана пациенту для определения нарушений сердечно-сосудистой системы. Продолжительность исследования может быть различной. При появлении неприятных симптомов его останавливают и оценивают полученные данные.
Ультразвуковое исследование сердца (УЗИ)
Признаки патологических изменений в сердце обнаруживают с помощью ультразвука. Оценивается состояние кровотока, давление, клапанный аппарат, наличие кровяных сгустков.
Чреспищеводное ЭхоКГ
Специальный датчик для получения данных вводится в пищевод. Когда у пациента постоянная форма фибрилляции, трепетания предсердий, лечение должно занимать около 2 дней. По этой причине основная рекомендация – это прохождение терапии до восстановления нормального ритма. Цель инструментального исследования – обнаружить тромбы и оценить состояние левого предсердия.
Лечение трепетания предсердий
Большую сложность имеет лечение мерцательной аритмии у пожилых людей и особенно хроническая форма. Практически всегда корректируется с помощью лекарственных препаратов трепетание предсердий. После диагностики начинают медикаментозную терапию.
Медикаментозная терапия
Лечение начинается с комплексного подхода, для этого включают не одно средство. В консервативную терапию входят следующие группы препаратов:
- бета-блокаторы;
- сердечные гликозиды;
- блокаторы ионов кальция – «Верапамил»;
- препараты калия;
- антикоагулянты – «Гепарин», «Варфарин»;
- антиаритмические средства – «Ибутилид», «Амиодарон».
Совместно с антиаритмическими препаратами включены в схему бета-блокаторы, блокаторы кальциевых каналов и гликозиды. Это делают с целью предупреждения тахика







