Холестерин ЛПНП повышен в преддверии тяжелых заболеваний
Анализ на повышение холестерина низкой и высокой плотности
Автор: Content · Опубликовано 09.12.2014 · Обновлено 17.10.2018
Содержание этой статьи:
Организму человека для нормальной, эффективной жизнедеятельности нужны жиры – как растительные, так и жирные. Холестерин (chol) – это органическое соединение — липофильный спирт, которое вырабатывается клетками печени (до 80%), остальное организм забирает из поступающей пищи. Поскольку мы имеем дело со спиртом, то правильное название этого вещества согласно химической классификации всё же «холестерол», чаще встречается оно в более научной литературе и статьях.
Холестерин – это строитель наших клеток, он принимает активное участие в укреплении клеточных мембран, также способствует созданию многих важных гормонов. Они очень важны для мозга, холестерин также снабжает все ткани нашего тела антиоксидантами.
Так ли вреден холестерол?
Наверно все слышали выражение «Повышен уровень холестерина в крови». По статистике больше половина всех смертей, происходящих из-за проблем с сердцем, были вызваны высокой границей липида одного из его соединений. Холестерин нерастворим в воде, поэтому для передвижения его по человеческому телу, он окружает себя оболочкой из белков – аполипопротеинов. Такие комплексные соединения называются липопротеинами. Они циркулируют по крови организма в нескольких видах холестерина:
Они различаются между собой количеством компонентов, входящих в состав. Самый агрессивный из этих липопротеинов – соединение ЛПНП. Когда норма ЛПВП резко падает, а ЛПНП повышен – возникают очень опасные для сердца ситуации. В таких случаях кровеносные артерии могут начать отвердевать, давая толчок к развитию атеросклероза.
Подробнее о ЛПНП и ЛПВП
Функция ЛПНП (ldl) (его называет «плохой» липидный состав) состоит из забора холестерина с печени, которая его создаёт и переноса его по артериям. Там липид откладывается бляшками на стенках. Здесь за дело принимается «хороший» липидный компонент ЛПВП. Он забирает холестерин со стен артерий и разносит его по организму. Но иногда этот ЛПНП подвергается окислению.
Происходит реакция организма – выработка антител, реагирующих на окисленные ЛПНП. Холестерин ЛПВП работает на предотвращение окисления ЛПНП, он удаляет со стен излишний холестерин и возвращает обратно в печень. Но организм выделяет так много антител, что начинаются воспалительные процессы и ЛПВП уже не справляется с работой. В результате повреждаются оболочки артерий.
Контроль холестерина
Для этого делается анализ крови на chol (липидограмма). Анализ крови берут из вены рано утром. Анализ требует подготовки:
- нельзя принимать пищу в течение 12 часов перед сдачей;
- за две недели не употреблять слишком жирную пищу;
- около недели воздержаться от физических нагрузок;
- за полчаса до анализа забыть о сигаретах, не курить.
Анализ уровня холестерина в крови проводят достаточно трудоёмкими методами фотометрии и осаждения. Эти способы самые точные и чувствительные. Липидограмма – это анализ показателей в крови следующих липопротеинов:
Помимо атеросклероза, высокий уровень холестерина может спровоцировать и ряд других заболеваний, связанных с сердцем, костно-мышечной тканью.
Остеопороз
Повышенный уровень лимфоцитов стимулирует образование вещества, которое начинает разрушать кости. Их активность пробуждает окисленные липопротеины, действие которых приводит к повышению лимфоцитов. Повышенные лимфоциты начинают активно производить вещества, которые влекут за собой уменьшение плотности костной ткани.
Повышение лимфоцитов даёт толчок к развитию остеопороза. Это ещё одна причина тщательно следить, чтобы норма холестерина в крови не превышала допустимый уровень. Липидограмму рекомендуют делать один раз в пять лет всем взрослым в возрасте от 20 лет. В случае если человек придерживается диеты с ограничениями жиров либо принимает лекарственные средства, которые делают низкой содержание холестерина в крови, такой анализ проводят несколько раз ежегодно.
Гиперхолестеринемия
Когда холестерин в крови повышен, это состояние носит название гиперхолестеринемия. Помогает поставить такой диагноз расшифровка данных при анализе липидограммы.
http://prokrov.ru/analiz-na-povyshenie-xolesterina-nizkoj-i-vysokoj-plotnosti/
Что такое плохой и хороший холестерин, его норма
После многолетнего отрицания малейшей пользы холестерина для человеческого организма, в 1985 году это соединение было частично «оправдано» американскими биохимиками Джозефом Голдштейном и Майклом Брауном. В своем научном труде, получившем Нобелевскую премию, они доказали существование различных видов холестерина, в том числе «хороших» альфа-липопротеидов.
Холестерин и его значение для организма
Для понимания того, какое влияние оказывает холестерин (ХС) на организм, нужно разобраться с тем, что это вообще такое. Многие считают это вещество жиром (этому немало способствует устаревшее название, сохранившееся в некоторых языках, в том числе и в русском, тогда как правильное международное наименование этого соединения – холестерол).
Однако на самом деле это полициклический липофильный спирт, который участвует в строительстве мембран новых клеток (выступает стабилизатором текучести мембраны), а также в синтезе некоторых гормонов, образовании желчных кислот и витаминов группы D, и защите эритроцитов от гемолитических токсинов.

Роль ХС в организме
По большей части он вырабатывается самим организмом, лишь на 20% поступая с пищей. Основным местом его синтеза является печень, куда вещество попадает через кровь с помощью особых соединений. А поскольку спирт не растворяется в воде (кровь по сути своей – водный раствор), некоторые из этих белковых капсул-соединений оседают на стенках кровеносных сосудов.
Разновидности
Холестерин транспортируется по кровотоку в оболочке из комплекса сложных белков, которые состоят из собственно белковой части (аполипопротеина) и простетической группы (липида), между которыми происходят различные взаимодействия.
В зависимости от уровня содержания липидов, липопротеиды разделяются на 4 группы:
-
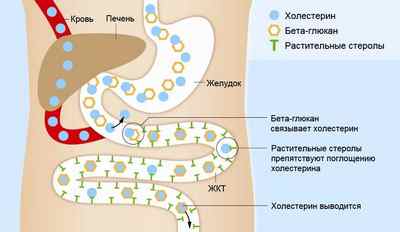
альфа-липопротеиды;
- бета-липопротеиды;
- пре-бета-липопротеиды;
- хиломикроны (очень крупные молекулы, которые не проникают в стенку сосуда и не рассматриваются при изучении роли холестерина в развитии атеросклероза).
Чем больше в молекуле липидов, тем ниже ее плотность.
Холестерин высокой плотности
Альфа-липопротеиды (соединения высокой плотности), сокращенное название ЛПВП, направлены на захват других молекул холестерина из внепеченочных тканей и кровотока и перенос их в место синтеза.
Формула альфа-липопротеидов наполовину состоит из белков, вторую половину составляют свободный ХС, эфиры ХС, триглицериды, фосфолипиды. Фосфолипидная оболочка, в которую «загружается» свободный ХС, способствует удалению его избытка из тканей, а также оказывает антиоксидантное, противовоспалительное, антитромботическое действие и предотвращает развитие сердечно-сосудистых заболеваний.
Холестерин низкой плотности
Пре-бета- и бета-липопротеиды (соединения низкой плотности), сокращенное название ЛПНП, содержат большее, по сравнению с альфа-липопротеинами, количество жиров. В пре-бета-липопротеинах практически отсутствует белок. Повышенный уровень этих соединений вызывает жировые отложения в сосудах и ведет к инфарктам, инсультам, болезням артерий.
Провоцирующие факторы
ЛПВП считаются «хорошим» ХС из-за положительного влияния, оказываемого на сердце и сосуды. Чем выше уровень этих частиц, тем лучше протекает липидный обмен. Хотя чрезмерное их увеличение в плазме крови может говорить об ожирении, болезни почек, анорексии, диабете.
ЛПНП, наоборот, называют «плохим» ХС из-за того, что они накапливаются на внутренней стороне артерий и изменяют их строение, утолщая и делая более хрупкими, таким образом, приводя к атеросклерозу. Повышение уровня ЛПНП провоцируют следующие факторы:
-

генетические нарушения жирового обмена (программа для белков-аполипопротеинов задается еще при зачатии, и при сбое этой программы повышается количество вырабатываемых ЛПНП и снижается скорость их транзита в место синтеза);
- врожденные гиперлипидемия и гипербеталипопротеинемия (кумуляция большого количества нейтральных жиров наравне с холестеролом);
- внешние причины (неправильное питание, вредные привычки, малоподвижный образ жизни).
Слишком малое количество бета-липопротеидов в крови может быть свидетельством заболевания – гипохолестеролемии, которая часто сопровождает ишемическую болезнь сердца, дисфункции щитовидной железы, анемию, инфекционные процессы.
Кроме того, влиять на снижение ЛПНП может диета с большим количеством обезжиренных продуктов, прием статинов, сильное физическое напряжение. Поэтому важно знать нормы содержания как альфа-, так и бета-липопротеидов в крови и контролировать их.
Нормы ЛПВП и ЛПНП
Уровень частиц высокой плотности зависит от возраста, сопутствующих заболеваний и даже от пола пациента. Так, у женщин количество ЛПВП обычно выше (нижняя допустимая концентрация 50-60 мгдл), чем у мужчин (нижняя граница нормы 40-50 мгдл). Показатели ниже 40-50 мгдл могут говорить о серьёзных сердечно-сосудистых патологиях, диабете, хроническом гепатите или циррозе печени.
Существует формула коэффициента атерогенности, по которой рассчитывается риск развития ишемической болезни: разница общего холестерина и ЛПВП поделенная на уровень ЛПВП. Для молодых людей это коэффициент должен составлять не более 2,2-2,5, для людей старше 40 лет – не более 3,5.
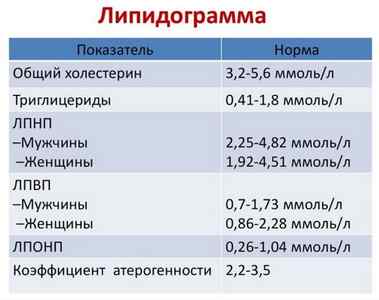
Общие нормы липидограммы
Максимально допустимое количество ЛПНП варьируется исходя из возраста:
- у детей, подростков и взрослых старше 40 лет 130 мгдл;
- у молодежи до 35 лет 160 мгдл.
В идеале этот показатель должен составлять 100 мгдл, а у людей с уже имеющимися в анамнезе проблемами сердца и сосудов — 70 мгдл.
Способы определения
В медицинской биохимии уровень ЛПНП определяется несколькими методами, каждый из которых имеет свои достоинства и недостатки. Среди них выделяют:
- Референсный — заключается в разделении частиц на фракции в солевом растворе с целью определения молекулярной массы, формы и размеров компонентов. Для этого метода характерна трудоемкость и большие затраты времени.
- Расчетный — зная концентрацию триглицеридов и общего холестерина, определяют ЛПНП по формуле Фридвальда: ХС ЛПНП = общий ХС – ХС ЛПВП – ТГ/5*. Результаты, полученные при помощи этого способа, могут искажаться в случае, если уровень триглицеридов больше 4000 мгл.
-
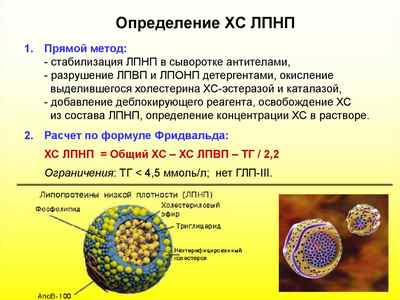
Преципитация — добавление специального агента, например, гепарина или декстрансульфата для получения осадка, и вычисление разницы между ХС и холестерином в надосадочной жидкости. Использование данного метода тоже ограничено из-за возможного недостоверного результата.
- Гомогенный — солюбилизация, применение сурфактантов и защитных реагентов. Преимущество метода – полная автоматизация процессов.
Количество альфа-липопротеидов в анализе крови определяется путем осаждения крупных частиц с помощью фосфовольфрамата. После центрифугирования в надосадочной жидкости остаются только самые мелкие частицы – ЛПВП.
Для пациентов важно знать правила сдачи анализов на содержание липопротеидов:
- не проходить исследование во время болезни, затяжного стресса, при беременности или сразу после родов;
- лечение статинами и полиненасыщенными жирными кислотами снижает ХС, а длительное голодание и преобладание в рационе животных жиров, наоборот, увеличивает;
- прием пищи и анализ должны включать промежуток не менее, чем 12 часов;
- рекомендовано состояние физического и эмоционального покоя.
Для большей результативности анализы, показывающие уровень холестериновых частиц, проводятся совместно с ОАК, ОАМ, липидограммой, печеночным профилем.
Кроме метода лабораторных исследований, существуют также анализаторы холестерина, которые можно использовать в домашних условиях.
Риски и опасность высокого холестерина
Очень часто повышенное число вредных для организма фракций ХС не дает ярко выраженных симптомов, но подспудно ведет к серьезным болезням. По данным ВОЗ, половина всех инфарктов миокарда и пятая часть инсультов происходит из-за атеросклероза, вызванного ЛПНП, превышающими норму.
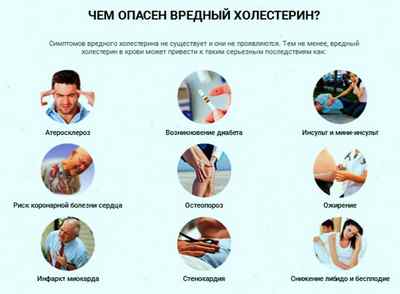
Помимо этого «плохие» молекулы ХС провоцируют такие заболевания:
- артериальная гипертензия;
- стенокардия;
- сахарный диабет;
- тромбоз сосудов;
- болезнь Альцгеймера;
- варикоз, тромбофлебит;
- патологические изменения в печени.
Особенно внимательными к своему липидному профилю должны быть такие группы людей:
- после 40 лет;
- родственники больных сахарным диабетом или перенесших тяжелое сердечно-сосудистое заболевание;
- обладатели вредных привычек (табакокурение, алкоголь, рацион с большим количеством жирных и жареных продуктов);
- с избыточной массой тела;
- ведущие сидячий образ жизни;
- гипертоники.
Холестерин – органическое соединение, которое принимает участие во многих важных биохимических процессах (образует плазматические мембраны, участвует в формировании половых гормонов, кортикостероидов, витамина D). Молекула холестерола состоит из комплекса протеина и липидов.
Чем больше в составе белка, тем меньше размер самой молекулы, и тем благотворнее ее влияние на организм. Наличие в крови большого количества «плохих» липопротеидов, которые оседают на стенках сосудов и вызывают появление атеросклерозных бляшек, ведет к развитию серьезных заболеваний.
http://simptomov.com/kardio/xolesterin/xoroshij-i-ploxoj/
Что такое «хороший» и «плохой» холестерин, каковы нормы соотношения и способы поддержания баланса?
Холестерин бывает разный. Один защищает организм от развития атеросклероза, другой способствует образованию холестериновых бляшек . Когда их концентрация в крови сбалансирована, человек здоров и хорошо себя чувствует. В статье будут рассмотрены нормы хорошего и плохого холестерина, функции каждой фракции и последствия нарушения их баланса.
Принцип деления холестерина на хороший (ЛПВП) и плохой (ЛПНП)
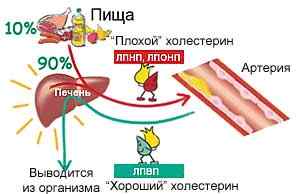
Жиры поступают в пищеварительный тракт и расщепляются панкреатическими ферментами в тонкой кишке на триглицериды . В таком виде они всасываются в кровь. Но жиры не смешиваются с жидкостями и не могут свободно двигаться по кровотоку. Кроме того, они должны быть доставлены к печени. Именно там происходит трансформация триглицеридов в холестерин. Только в виде него липиды усваиваются тканями, используются ими в качестве строительного материала и источника энергии.
Как только жиры расщепились и попали в кровь, они объединяются с белками. Образуются транспортные комплексы – липопротеины. Это мешочки с жировыми молекулами, на их поверхности расположены белки – рецепторы. Они чувствительны к клеткам печени. Это позволяет им безошибочно доставлять жиры к месту назначения. В таком же виде транспортируется в печень любой избыток липидов из кровяного русла.
Это «хорошие» липопротеины, они же называются «хорошим» холестерином. Обозначается он как ЛПВП (липопротеиды высокой плотности) .
Есть еще ЛПНП и ЛПОНП (липопротеиды низкой и очень низкой плотности) – «плохой» холестерин. Это такие же мешочки с молекулами жира, но на их поверхности белки-рецепторы практически отсутствуют. Цель назначения липопротеидов низкой и очень низкой плотности другая – ткани. Они разносят холестерин, который вырабатывается печенью, по организму.
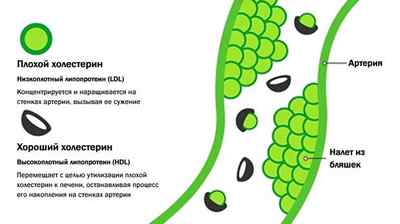
Если по каким-то причинам содержание «плохих» липопротеидов повышается, они оседают на поврежденных стенках сосудов. Образуется атеросклеротическая бляшка.
Когда сосуд поврежден, образуются микротрещины и раны на его эпителии. Тромбоциты мгновенно «облепляют» повреждение и образуют сгусток. Он останавливает кровотечение. Этот сгусток имеет тот же заряд, что ЛПНП, поэтому они притягиваются друг к другу. Со временем бляшка твердеет, повреждает сосуд вторично и нарушает скорость кровотока. Поэтому ЛПНП и ЛПОНП – «плохие».
Оседание ЛПНП и ЛПОНП («плохого» холестерина) на стенках сосудов, что сужает их просвет.
Когда сосуд слишком узкий, крови трудно проникать через него. Кровоток замедляется. Сердце начинает работать в большую силу, чтобы компенсировать нехватку скорости интенсивностью напора. В результате развивается гипертония и патологическое увеличение сердечной мышцы. Формируется сердечная недостаточность с риском развития инфаркта миокарда.
Другое опасное последствие – тромб может оторваться и пуститься по кровотоку. В узком просвете сосудов он может застрять. В 82% это скоропостижная смерть от инсульта (если тромб попал в мозг) или от инфаркта (если проник в сердце).
Нормы хорошего и плохого холестерина в анализе крови
Кровь поддерживает постоянство своего состава и уровень отдельных компонентов. Нормы холестерина определяются для каждого возраста отдельно, они отличаются и по половому признаку. Женщинам его нужно больше, холестерин – это основа для синтеза эстрогенов.
После 40 показатель «плохих» липопротеидов падает, так как замедляется обмен веществ. «Хороший» холестерин растет, чтобы своевременно транспортировать остатки жира в печень для повторной переработки.
Таблица 1. Содержание различных фракций холестерина у мужчин разного возраста.
http://holest.ru/uroven/plohoj-i-horoshij-holesterin/
Плохой холестерин: что это такое и какова его норма в анализе крови?
У многих людей понятие «холестерин» ассоциируется с пагубными признаками, поэтому его называют «ласковый убийца». Но это ошибочное мнение. В действительности вещество оказывает не только негативное, но и полезное действие, поскольку бывает хорошим и плохим.
Общий холестерин подразделяется на холестерин высокой и низкой плотности. Именно второе вещество оказывает негативное воздействие на организм, если значительно возрастает его концентрация в крови. В общей структуре ЛПНП занимает более 70%.
Плохой холестерин «забирает» холестерин из печени человека и разносит по всем структурам организма. Когда он накапливается, то клетки не могут в полной мере переработать вещество, поэтому оседают на стенках кровеносных сосудов в виде холестериновых бляшек. Они делают просвет сосудов более узким, вследствие чего развивается атеросклероз, инфаркт, инсульт.
Атерогенность – это свойство вредных липопротеинов скапливаться на внутренней стенке сосудов и формировать атеросклеротические бляшки. Чем больше частички формирований из жира и белковых составляющих, тем больше по размеру бляшка. Особенность ЛПНП в том, что он не только вырабатывается в организме человека, но и поступает извне – вместе с продуктами питания.
Вредный и полезный холестерин
Если возрастает концентрация общего холестерина, это плохо или нет? Однозначно, любое нарушение баланса в человеческом организме предстает серьезной опасностью не только для здоровья, но и жизни. Когда повышается плохой холестерин в крови, это предстает серьезным риском инфаркта, прогрессирующей стенокардии, ишемической болезни сердца, инсульта.
Вопреки повсеместному мнению, бывает и полезное вещество, которое помогает функционировать всем органам и системам. ЛПВП или хороший холестерин помогает укрепить клеточные мембраны, которые выстилают внутренние и наружные органы; он способствует усилению прочности оных, что защищает от воздействия негативных факторов.
Хороший холестерин принимает участие в выработке половых гормонов у мужчин и женщин, помогает продуцироваться желчным кислотам, обеспечивает тесную связь между нейронами мозговых полушарий и спинным мозгом.
Проблемы со здоровьем выявляются в следующих случаях:
- Когда повышается общий холестерин, что спровоцировано различными заболеваниями (например, сахарный диабет) и провоцирующими факторами – потребление спиртных напитков, курение, лишний вес, наследственная предрасположенность, неправильное питание и пр.;
- При дислипидемии – нарушение соотношения хорошего и плохого холестерина.
Доказанным предстает атерогенное воздействие вредного вещества на организм. ЛПНП во время транспорта по кровеносному руслу имеет свойство терять часть своих молекул. При наличии пагубных факторов (метаболические болезни, диабет, курение и пр.) свободный холестерин оседает на внутренних стенках сосудов и артерий, вследствие чего запускается патологический процесс развития атеросклероза.
Полезный холестерин отличается от вредного «собрата» своей структурой, фракцией. Он способствует очищению стенок кровеносных сосудов от образовавшихся бляшек, отправляя плохой компонент назад в печень на переработку.
От соотношения плохого и хорошего холестерина в анализе крови зависит вероятность возникновения атеросклероза и осложнений.
http://diabetik.guru/info/plohoj-holesterin.html
Плохой и хороший холестерин, друг и враг – как разобраться?

Ох уж этот злосчастный холестерин. Уже писано-переписано про него. И автор этих строк не удержался – туда же. Мало того, что он чуть ли не главный враг человечеству – речь идет о холестерине, так он же лишает нас почти всех земных удовольствий.
Хрустящая курочка на гриле, шашлык, красная икорка под коньячок, пикантная салями, «сахарный» хрящик в холодце, креветки с холодным пивом – это все выбросить и забыть!
Но не будем столь категоричными. Во всем должна быть мера и, что главное, – это гармония и баланс. К этой мысли на протяжении всей статьи будем возвращаться неоднократно.
Как нет худа без добра, как не может «жить» ночь без своего спутника – дня, аккумуляторный «плюс», не заведет машину без «минуса», так и тут — есть плохой и хороший холестерин.
Давайте разбираться по порядку.
Что такое холестерин?
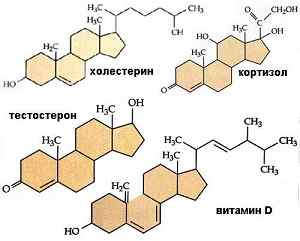
Рассказывая простому человеку о холестероле, трудно удержаться от применения малопонятных терминов и слов: кортикостероидные и половые гормоны, желчные кислоты, витамин D.
Объясняя на «пальцах», нужно отметить базовое назначение холестерола – это уникальный строительный материал биологического происхождения. Его норма предвещает яркую, насыщенную положительными эмоциями жизнь.
Для чего он вообще нужен или можно ли без него обойтись?
Сразу ответ – обойтись никак:
Генерация (выработка) вещества происходит в печени – это около 80%. Другая его часть поступает с пищей.
Печень играет важную роль как в процессе выработки холестерина, так и в регуляции его количества.
Если «перегрузить» печень, т. е. регулярно и безмерно потреблять продукты, озвученные вначале статьи, то наступает ее дисфункция.
Произойдет ее полная разбалансировка и «впрыскивание» в кровь огромного количества холестерина, с которым организм справиться не в состоянии.
Излишки выводиться самостоятельно не могут. Они оседают на стенках сосудов, словно жировые отложения на сливной трубе кухонной раковины, куда нерадивая хозяйка выливает все без разбора.
Справедливости ради нужно отметить, что сам по себе холестерол не мигрирует в крови, «транспортным» средством для него служит белок. В соединении с ним он осуществляет свое перемещение по сосудам.
Именно это биологическое соединение и называется – липопротеинлипаза. От ее активности во многом зависит путь — куда дальше «пойдет» жир. Эта сложная органическая «формула» имеет другое название – липопротеиды. По количеству в них белка происходит градация их полезности.
Постепенно мы перешли к свойствам, которые характеризуют это вещество.
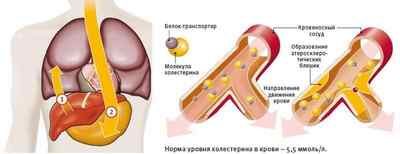
Холестерин и белок-транспортер
Какой хороший, а какой – плохой?
Не вдаваясь в сложные биологические процессы, происходящие в человеческом организме, и влияние на них холестерина, в самом простом виде стоит отметить следующее:

- Хороший – в нем присутствуют липопротеиды высокой плотности (ЛПВП).
- Плохой, соответственно – это липопротеиды низкой плотности (ЛПНП).
Свое название они получили неслучайно. Причиной всему их положительное и вредное воздействие на внутренние органы человека.
Это запомнить нетрудно:
Как вы поняли, эти два «антипода» живут в каждодневном жутком антагонизме.
Нормальные значения липидограммы
Липидограмма необходима для изучения процессов жирового обмена, объективной оценки функционирования внутренних органов, предупреждения заболевания сосудистой системы, сердца, печени, желчного пузыря.
Это такой биохимический анализ крови.
Заболевания, при которых проведение липидограммы проводится безотлагательно:
- инфаркт миокарда;
- сахарная болезнь 1 и 2 типа;
- желтуха внепеченочного типа;
- панкреатит;
- подагра;
- сепсис;
- алкогольная интоксикация;
- гипотиреоз;
- ожоговая болезнь;
- стенокардия и др.
О чем говорит липидограмма здорового человека и что она характеризует?
Если показатели референсного значения здорового человека находятся в пределах минимальных и максимально допустимых, то есть в норме, то это говорит о сбалансированности всех фракций.
Таблица нормальной липидограммы (здорового человека), ммоль/л:
Из таблицы видно, что некоторые значения анализа крови разнятся у мужчин и женщин – это необходимо знать и учитывать при субъективной оценке своего здоровья.
Соотношение липидных фракций и коэффициент атерогенности
Как было сказано выше, коэффициент атерогенности – это, в некоторой степени, обобщающий итог проведенной липидограммы. Он вычисляется путем простых математических действий, взяв за основу цифровые значения холестерола различной плотности – высокой (ЛПВП) и низкой (ЛПОНП и ЛПНП), являя собой соотношение между этими величинами.
- если в итоге вычисления получился результат меньше 3, то это говорит о значительном содержания в крови «хорошего» холестерина и минимальных перспективах развития атеросклероза;
- если выявилось значение данного коэффициента от 3 до 4, с большой долей уверенности можно говорить о наличии предпосылок к развитию болезни сердца и атеросклероза;
- если же значение выше 5, то это уже сигнал, призывающий немедленно бить во все колокола – болезнь в самом разгаре.
Причины патологических изменений в анализе
После проведения липидограммы, доктор приступает к ее расшифровке. На первом этапе он изучает и оценивает объективные цифровые общие значения, а также ЛПОНП, ЛПНП и нейтральных жиров (ТГ).
Как ранее было отмечено, риск возникновения атеросклероза тем выше, чем выше превышение этих показателей от нормы.
Выводы о патологических отклонениях можно сделать по коэффициенту атерогенности и запредельно низком содержании липопротеинов высокой плотности.
Патологические факторы, влияющие на высокий индекс атерогенности:
- цирроз печени и гепатиты;
- заболевание мочевыводящих органов;
- сбои в работе щитовидной железы, связанной с ее заболеванием;
- панкреатит и сахарный недуг – как сопутствующие обстоятельства болезни поджелудочной железы;
- чрезмерное употребление в пищу продуктов, приготовленных при помощи жарки и с использования жира, маргарина, сливочного масла (жареная рыба, мясо), выпечки, колбас, особенно копченых сала и мяса;
- превышение предельно допустимого веса и наследственность;
- злоупотребление курением табака и алкогольных напитков, в том числе и пива.
О чем вам расскажет повышенный уровень ЛПНП?
Это тревожный сигнал о том, что у вас, возможно:
- процессы характерные для атеросклероза;
- стенокардия;
- гиперлипидемия;
- разбалансировка гормональной составляющей щитовидной железы;
- воспаление гипофиза;
- серьезные проблемы с печенью и почками;
- предынфарктное состояние;
- нарушение обмена веществ (метаболизма);
- тяжелое алкогольное отравление.
Причины, оказывающие влияние на снижение нормальных значений ЛПВП:
Симптомы, субъективно подтверждающие уменьшение в крови концентрации «хорошего» холестерола:
Все вышеперечисленные симптомы, связаны с серьезным нарушением кровоснабжения, из-за образованных в сосудах атеросклеротических бляшек.
Видеоматериал о холестероле и его функциях:
Как повысить уровень хорошего холестерина и снизить – плохого?
Вне всякого сомнения, снижать один вид за счет другого и наоборот нельзя.
Каждый из них должен быть в рамках своего оптимального показателя.
Думаем, что особого секрета не раскроем и сенсационную новость не сообщим, если скажем, что нужный уровень хорошего холестерина (ЛПВП) можно поддерживать, употребляя ежедневно «зеленую» траву: капусту, брокколи, сельдерей, салат листовой, кинзу, базилик. В их составе много антиоксидантов, которые благотворно способствуют поддержанию в организме нормального уровня ЛВП.
В борьбе с плохим возьмите себе в союзники морковь, орехи, чеснок и лук.

Морковь – враг №1 для ЛПНП, причем она может быть в любом «технологическом» состоянии: вареная, сырая, сок, пюре, целая или натертая. Важным ее компонентом, является пектин. Именно пектин связывает яды и токсины, выводя их из организма.
Возьмите за правило, съедать в сутки две морковки. Через месяц сдайте кровь на анализ – результат вас шокирует и заставит высоко подпрыгивать от радости.
Говоря о полезных свойствах орехов, стоит подчеркнуть наличие в них ненасыщенных жирных кислот, способных расщеплять жиры. Теми же свойствами и качествами обладает растительное масло – особенно оливковое.
Два-три зубчика чеснока или четвертинка лука за обедом – это именно та норма, которая позволит одержать победу над плохим холестеролом. Не совсем приятный запах для окружающих? Для вас, что важнее запах или здоровье? Ответ очевиден – конечно же, важнее каждодневный жизненный позитив.
Кстати, о луке – он поднимает уровень ЛВП практически на 30%.
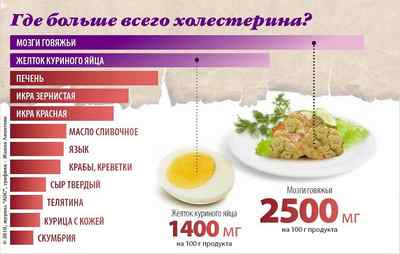
Чуть меньше – на 20%, повышают уровень хорошего холестерола бобовые культуры: соя, горох, фасоль, чечевица. Норма потребления – стакан вареных бобов или фасоли. Вкусно, а за полезность и говорить не стоит – и так все ясно.
Немного о «рыбьем» парадоксе. Оказывается, жирная рыба тоже весьма и весьма полезна: семга, лосось, кета, форель, горбуша, треска.
Полезные свойства жирной рыбы заключены в наличии полиненасыщенной жирной кислоты Омега-3. Она является компонентом рыбьего жира. Рыбий жир и антиоксидант – это почти слова-синонимы. Конечно, эта рыба ощутимо бьет по кошельку. Но лучше уж лишний раз не ходить в кафе, а деньги потратить на укрепление своего здоровья.
Овсяная каша, пшеничные и ржаные отруби, выпечка, приготовленная из муки грубого помола этих злаков – незаменимый продукт в борьбе плохим холестеролом.
О пользе фруктов, вероятнее всего, говорить излишне. Но здесь не стоит забывать о гликемическом индексе.

Стоит напомнить, что это такое. Как всегда, поясняем на пальцах – это цифровой показатель, характеризующий влияние употребленного продукта, в данном случае фруктов, на концентрацию глюкозы (сахара) в крови человека.
То есть, как быстро и насколько поднимется уровень сахара в крови после съеденного фрукта.
В контексте темы нашей статьи, более всего полезны цитрусовые: апельсины, мандарины, грейпфруты, лимоны.
Но не стоит забывать о наших любимых и родных яблочках. Самые ценные из них – зеленые по цвету.
Кроме вышеперечисленных продуктов, в борьбе за понижение уровня холестерола, несомненно, полезными являются:
Но не стоит воспринимать их как панацею, как абсолютный рецепт на все случаи жизни.
Все должно быть в комплексе, в меру и в гармонии с вашим организмом.
Кроме того, необходимо сказать, что данная статья носит исключительно обзорный характер и не претендует на медицинские рекомендации.
Сам алгоритм лечения может назначить только квалифицированный врач на основании глубокого и всестороннего обследования больного.
http://diabethelp.guru/diagnostics/xolesterin/ploxoj-xoroshij.html
Хороший и плохой холестерин — значение для человека
Многие удивляются, когда впервые слышат о показателях плохого и хорошего холестерина. Мы привыкли видеть в этом жироподобном веществе лишь скрытую угрозу для здоровья. На деле же все немного сложнее. Оказывается, существует несколько фракций липофильного соединения в организме, которые могут, как причинять вред сосудам, так и быть полезными. В нашем обзоре поговорим о различии и возрастных нормах хорошего и плохого холестерина, а также причинах отклонения анализа в большую или меньшую стороны.
Какой холестерин хороший, а какой – плохой
Повышение уровня общего холестерина – это плохо или хорошо? Безусловно, любые нарушения жирового обмена представляют серьезную опасность для здоровья. Именно с высокой концентрацией этого органического соединения в крови ученые связывают риск развития атеросклероза и его грозных сердечно-сосудистых осложнений:
- инфаркта миокарда;
- впервые возникшей/прогрессирующей стенокардии;
- транзиторной ишемической атаки;
- острого нарушения мозгового кровообращения – инсульта.
Однако, вопреки расхожему мнению, не весь холестерин – плохой. Более того, это вещество даже необходимо организму и выполняет ряд важных биологических функций:
До 80% холестерина, находящегося в человеческом организме, вырабатывается клетками печени.
Таким образом, нормальный уровень холестерина в крови (в пределах 3,3-5,2 ммоль/л) необходим для слаженной работы всех внутренних органов и поддержания постоянства внутренней среды человеческого организма.
Проблемы со здоровьем начинаются при:
А какой холестерин называется хорошим, и какой – плохим?
Дело в том, что жироподобное вещество, продуцируемое в клетках печени или поступающее в составе пищи, практически нерастворимо в воде. Поэтому по кровеносному руслу оно транспортируется специальными белками-переносчиками – аполипопротеинами. Комплекс из белковой и жировой части получил название липопропротеид (ЛП). В зависимости от химического строения и выполняемых функций выделяют несколько фракций ЛП. Все они представлены в таблице ниже.
Доказанным является атерогенное действие ЛНПП (и в меньшей степени ЛПОНП) на организм человека. Они насыщены холестерином и во время транспорта по сосудистому руслу могут «терять» часть липидных молекул. При наличии провоцирующих факторов (повреждения эндотелия вследствие действия никотина, алкоголя, метаболических заболеваний и др.) свободный холестерин оседает на внутренней стенке артерий. Так запускается патогенетический механизм развития атеросклероза. За активное участие в этом процессе ЛПНП часто называют плохим холестерином.
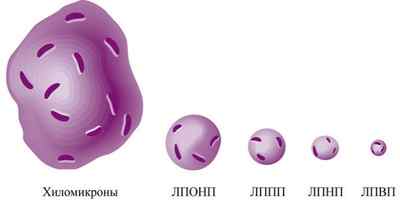
Липопротеиды высокой плотности обладают обратным действием. Они очищают сосуды от ненужного холестерина и имеют антиатерогенные свойства. Поэтому другое название ЛПВП – хороший холестерин.
От того, в каком соотношении находятся плохой и хороший холестерин в анализе крови, и зависит риск развития атеросклероза и его осложнений у каждого конкретного человека.
Нормальные значения показателей липидограммы
В определенных количествах человеку нужны все фракции липопротеидов. Нормальный уровень хорошего и плохого холестерина у женщин, мужчин и детей представлен в таблице ниже.
О соотношении липидных фракций в организме и коэффициенте атерогенности
Интересно, что, зная величины общего холестерина, липопротеидов низкой и высокой плотности, медики могут рассчитать риск развития атеросклероза и его сердечно-сосудистых осложнений у каждого конкретного пациента. В липидограмме эта степень вероятности называется коэффициентом атерогенности (КА).
КА определяется по формуле: (ОХ – ЛП ВП)/ЛП ВП. Он отражает соотношение плохого и хорошего холестерина, то есть его атерогенных и антиатерогенных фракций. Оптимальным коэффициент считается, если его значение находится в пределах 2,2-3,5.
Пониженный КА клинического значения не имеет и даже может говорить о низком риске столкнуться с инфарктом или инсультом. Намеренно увеличивать его не нужно. Если же этот показатель превышает норму, значит, в организме преобладает плохой холестерин, и человек нуждается в комплексной диагностике и терапии атеросклероза.
Целевой уровень холестерина у пациентов с диагностированным атеросклерозом – 4 ммоль/л. При таком показателе значительно снижается риск развития осложнений болезни.
Патологические изменения в анализе на липопротеиды: в чем причина?
Дислипидемии – нарушения жирового обмена – одна из часто встречаемых патологий среди лиц старше 40 лет. Поэтому отклонения от нормы в анализах на холестерин и его фракции – совсем не редкость. Попробуем разобраться, что может стать причиной роста или снижения уровня липопротеидов в крови.
Плохой холестерин
Чаще всего в липидограмме наблюдается именно увеличение концентрации липопротеидов низкой плотности. Это может быть связано с:
- генетическими аномалиями (например, наследственной семейной дислипопротеинемией);
- погрешностями в питании (преобладанием в рационе продуктов животного происхождения и легкоусвояемых углеводов);
- перенесенной полостной операцией, стентированием артерий;
- курением;
- злоупотреблением алкоголем;
- тяжелой психоэмоциональной нагрузкой или плохо контролируемым стрессом;
- заболеваниями печени и желчного пузыря (гепатозом, циррозом, холестазом, ЖКБ и др.);
- беременностью и послеродовым периодом.
Гиперхолестеринемия при беременности считается вариантом нормы: так организм будущей мамы готовится к вынашиванию ребенка.
Повышение концентрации плохого холестерина в крови – неблагоприятный прогностический признак развития атеросклероза. Такое нарушение обмена жиров, прежде всего, отражается на здоровье сердечно-сосудистой системы. У пациента:
- снижается тонус сосудов;
- возрастает риск тромбообразования;
- повышается возможность развития инфаркта миокарда и инсульта.
Главная опасность дислипопротеинемий – длительное бессимптомное течение. Даже при выраженном сдвиге в соотношении плохого и хорошего холестерина больные могут чувствовать себя здоровыми. Лишь в некоторых случаях у них возникают жалобы на головные боли, головокружение.
Если попытаться снизить повышенный уровень ЛПНП на ранней стадии заболевания, это поможет избежать серьезных проблем. Чтобы диагностика нарушений жирового обмена была своевременной, специалисты Американской ассоциации кардиологов рекомендуют проходить анализ на общий холестерин и пиподограмму каждые 5 лет по достижению 25-летнего возраста.
Низкий холестерин фракции ЛПНП в медицинской практике почти не встречается. При условии нормальных (не пониженных) значений ОХ этот показатель говорит о минимальном риске развития атеросклероза, и не стоит стараться его поднять общими или медикаментозными методами.
Хороший холестерин
Между уровнем ЛПВП и возможностью развития атеросклеротического поражения артерий у пациента также существует зависимость, правда, обратная. Отклонение концентрации хорошего холестерина в меньшую сторону при нормальных или повышенных значениях ЛПНП – основной признак дислипидемии.
Это интересно! Снижение ЛПВП на каждые 0,13 ммоль/л от стандартных показателей способно увеличить риск развития ишемической болезни сердца на 25%.
Среди основных причин дислипидемии выделяют:
- сахарный диабет;
- хронические заболевания печени и почек;
- наследственные заболевания (например, гиполипопротеинемия IV степени);
- острые инфекционные процессы, вызванные бактериями и вирусами.
Превышение нормальных значений хорошего холестерина в медицинской практике, напротив, рассматривается как антиатерогенный фактор: риск развития у таких людей острой или хронической сердечно-сосудистой патологии заметно снижен. Однако это утверждение справедливо лишь в том случае, если изменения анализов «спровоцированы» здоровым образом жизни и характером питания человека. Дело в том, что высокий уровень ЛПВП наблюдается и при некоторых генетических, хронических соматических заболеваниях. Тогда он может не выполнять свои биологические функции и быть бесполезен для организма.
К патологическим причинам роста уровня хорошего холестерина относят:
- наследственно-обусловленные мутации (дефицит СБТР, семейная гиперальфалипопротеинемия);
- хронический вирусный/токсический гепатит;
- алкоголизм и другие интоксикации.
Разобравшись в основных причинах нарушения липидного обмена, попробуем разобраться, как повысить уровень хорошего холестерина и понизить – плохого. Эффективные методы профилактики и лечения атеросклероза, включающие коррекцию образа жизни и питания, а также медикаментозную терапию, представлены в разделе ниже.
Как повысить уровень хорошего холестерина и снизить – плохого?
Коррекция дислипидемий – сложный и длительный процесс, который может занять несколько месяцев и даже лет. Чтобы эффективно уменьшить концентрацию ЛПНП в крови, требуется комплексный подход.

Здоровый образ жизни
Совет обратить внимание на свой образ жизни – первое, о чем слышат пациенты с атеросклерозом, попав на прием к врачу. Прежде всего, рекомендуется исключить все возможные факторы риска развития заболевания:
- курение;
- злоупотребление алкоголем;
- лишний вес;
- гиподинамия.
Регулярное поступление в организм никотина и этилового спирта провоцирует формирование микроповреждений эндотелия сосудов. К ним легко «прилипают» молекулы плохого холестерина, тем самым запуская патологический процесс образования атеросклеротической бляшки. Чем больше человек курит (или употребляет алкоголь), тем выше его шансы столкнуться с сердечно-сосудистой патологией.
Гиподинамия (недостаточная физическая активность) и сопутствующий ей лишний вес нередко вызывают нарушения обмена веществ в организме, в том числе и дислипидемии.
Чтобы восстановить баланс хорошего и плохого холестерина в организме, рекомендуется:
Гипохолестериновая диета
Диета – еще один важный этап коррекции дислипидемий. Несмотря на то, что рекомендованной нормой потребления холестерина в составе продуктов питания считается 300 мг/сутки, многие значительно превышают этот показатель изо дня в день.

Диета пациентов с атеросклерозом должна исключать:
- жирное мясо (особенно проблемными продуктами в плане формирования атеросклероза считается свиной и говяжий жир – тугоплавкий и тяжело усвояемый);
- мозги, почки, печень, язык и другие субпродукты;
- жирное молоко и молочные продукты – сливочное масло, сливки, выдержанные сыры твердых сортов;
- кофе, крепкий чай и другие энергетики.
Желательно, чтобы основу рациона составляли свежие овощи и фрукты, клетчатка, стимулирующая пищеварение, крупы. Лучшими источниками белка могут стать рыба (в морской велико содержание полезных полиненасыщенных жирных кислот омега-3 – хорошего холестерина), нежирное мясо птицы (куриная грудка, индейка), кролик, ягнятина.
Питьевой режим обговаривается с каждым пациентом индивидуально. Оптимально выпивать до 2-2,5 л воды в день. Однако при артериальной гипертензии, хронических заболеваниях почек или кишечника этот показатель может быть скорректирован.
Чем может помочь фармакология?
Медикаментозное лечение атеросклероза обычно назначается в случае, если общие меры (коррекция образа жизни и диеты) не принесли желаемых результатов в течение 3-4 месяцев. Правильно подобранный комплекс препаратов может значительно понижать уровень плохих ЛПНП.
Средствами первого выбора являются:
Таким образом, главная задача профилактики и лечения атеросклероза – восстановление баланса между хорошим и плохим холестерином. Нормализация обмена веществ не только положительно скажется на состоянии организма, но и значительно снизит риск формирования атеросклеротических бляшек и связанных с этим осложнений.
http://holesterinstop.ru/vse-o-xolesterine/xoroshij-i-ploxoj.html







