Окклюзия артерий: позвоночной, подвздошной, сетчатки и др
Окклюзия артерий
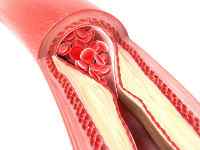
Окклюзия артерий — это перекрытие просвета сосуда, приводящее к нарушению питания органов, находящихся в русле поврежденной артерии. Причины могут быть различными. Важно, что симптомы проявляются часто остро, требуют неотложного лечения, угрожают опасными последствиями.
Наиболее опасны окклюзионные изменения главных или магистральных артерий, питающих мозг, сердце, органы брюшной полости, нижние конечности.
Что может вызвать окклюзию?
Наиболее частой причиной нарушенной проходимости сосуда считается эмболия. Эмболом становится часть:
- оторвавшегося тромба из вен нижних конечностей или пристеночного обездвиженного участка миокарда при остром инфаркте, в случае аневризматических изменений сердца и аорты;
- жировой ткани при травме или оперативном вмешательстве в области крупных венозных ветвей в связи с их ранением и достаточно сильным присасывающим действием;
- бородавчатых отложений с микроорганизмами при септическом поражении клапанов сердца или внутреннем воспалении сосуда;
- воздуха, попавшего в вену при ранении, катетеризации крупных сосудов, полостей сердца или в результате криминальных действий.
Путь эмбола совпадает с возможностями кровеносной системы. Начало окклюзии зависит от места его остановки.
Особенности направления эмбола
Из вен ног тромб или эмбол движется по направлению к сердцу. Его поддерживает отрицательное давление внутри правого предсердия и в устье полых вен. Проходя через правые отделы сердца, самое «удобное» место остановки — легочная артерия или ее разветвления (в зависимости от величины эмбола). Потому что правый желудочек проталкивает его с выбросом крови. Инфаркт легкого вследствие острой тромбэмболии основного ствола легочной артерии чаще всего является смертельным заболеванием.
Если у человека имеется незаращение межпредсердной или межжелудочковой перегородки, то открывается дополнительная возможность для перехода эмбола в левые отделы сердца и попадания в артериальную кровь.
Минуя аорту, эмбол устремляется с большой скоростью в брюшной отдел и бедренную артерию. Таким же образом может возникнуть окклюзия сонных артерий, а через них эмбол проходит дальше в периферические сосуды сердца, головного мозга.
При наличии инфекционного заболевания с поражением клапанов сердца (ревмокардит, септический эндокардит) эмболы из левого желудочка могут достичь крайних точек кровоснабжения даже в мелких артериях, вызвать окклюзию центральной артерии сетчатки или острый инфаркт миокарда за счет тромбирования коронарных сосудов.
Какие изменения следует считать риском окклюзии
Окклюзионный риск связан с разными заболеваниями. Но все они в своем развитии:
- нарушают целостность и строение сосудистой стенки (васкулиты, варикозная болезнь, тромбофлебиты, острые и хронические инфекции, аневризматические выпячивания);
- сопровождаются усилением тромбообразования (болезни крови с повышенной свертываемостью, сахарный диабет, атеросклеротическое поражение, гипертония).
Рассмотрим наиболее частые варианты окклюзии артерий.
Поражение сонной артерии
Окклюзия внутренней сонной артерии, самого большого сосуда, питающего головной мозг, чаще всего вызывается тромбозом. Среди всех окклюзионных поражений в кардиологической практике занимают 54–57%. Клинические проявления возможны в четырех вариантах:
- острая апоплексическая форма с внезапным началом, комой, развитием гемиплегии (неподвижности половины тела), судорожными припадками;
- подострая или ремиттирующая — симптомы развиваются за несколько дней или недель, пациента беспокоит головокружение, головные боли, «потемнение» в глазах, непостоянная слабость и снижение чувствительности в конечностях;
- хроническая или псевдотуморозная развивается медленно, проявления зависят от уровня поражения;
- скрытая — протекает без клинических проявлений, полной закупорки не происходит.
Течение заболевания всегда сказывается на мозговом кровообращении, вызывает ишемический инсульт с нарастающими очаговыми неврологическими симптомами. Они усугубляются, если эмбол, зацепившись за стенку сонной артерии, вызывает построение локального тромба, который свободным «хвостом» входит в среднюю или переднюю мозговую артерии.
По статистическим данным, окклюзия сонных артерий в 56% случаев служит истинной причиной мозговой ишемии и вызывает 30% инсультов.
Поражение позвоночной артерии
Окклюзия позвоночной артерии чаще развивается в шейном отделе. Характерно медленное развитие заболевания с периодами ухудшения и улучшения, но с неуклонным прогрессированием. Доля в общей сумме окклюзий — до 17%.
- головокружение, пошатывание при ходьбе;
- шум в ухе и снижение слуха с одной стороны;
- нарушение зрения, двоение в глазах;
- изменение и затруднение речи.
Эти изменения возникают при перемене положения головы, наклонах, поворотах. Они связаны с острой ишемией мозга, мозжечка и коры затылочной доли.
Поражение сосудов глаз
Окклюзия центральной артерии сетчатки нарушает питание слоя чувствительных клеток на задней поверхности глаза. Чаще наблюдается у людей пожилого возраста. Вызывается мелким эмболом, состоящим их куска холестериновой бляшки.
Опасность заключается в полном отмирании клеток в течение нескольких часов. Более благоприятно протекает окклюзивное поражение вен сетчатки. Оно вызывает отечность, застой крови. Лечение приносит положительные результаты.
Окклюзия подключичной артерии
Нарушение проходимости в области подключичной артерии приводит к проявлению ишемии рук и головного мозга. Развивается при эмболии в первом сегменте (по разным наблюдениям, в 3 – 20% случаев). Левая артерия поражается в 3 раза чаще, поскольку она непосредственно связана с дугой аорты и в нее легче попадает эмбол. У 2% пациентов обнаружена двухсторонняя окклюзия.
От начального сегмента подключичной артерии отходит позвоночная ветка к затылочной доле головного мозга. Через нее она влияет на кровоснабжение и вызывает симптомы ишемии.
В развитии окклюзии принимают участие:
- опухоли средостения;
- искривление позвоночника при остеохондрозе;
- травматические повреждения шеи;
- перелом ключицы или первого ребра;
- травмы грудной клетки;
- врожденные аномалии расположения дуги аорты.
Характерные симптомы объясняются развитием позвоночно-базиллярной недостаточности мозга, ишемией рук, проявлениями синдрома обкрадывания (при высоком тромбозе подключичной артерии кровь переполняет лучевую ветку, расположенную ниже).
У 66% пациентов имеются проявления мозговой недостаточности:
- головокружение;
- головная боль;
- нарушение слуха и зрения.
У половины больных наблюдается ишемия верхней конечности с болями в руке, похолоданием пальцев, онемением, судорогами.
Поражение артерий, отходящих от брюшной аорты
Среди окклюзирующих заболеваний артерий поражения уровня брюшной аорты стоят на втором месте после коронарных сосудов. Наиболее часто заболевание, связанное с тромбозом, выявляется у мужчин (90%) после 50-ти лет, а эмболия встречается при ревматическом процессе со стенозом левого атриовентрикулярного отверстия. Эмбол «садится» на разветвление аорты и способствует формированию вторичного тромбоза.
Патология подвздошной и бедренной артерий вызывается:
- зарастанием просвета сосуда атеросклеротическими бляшками;
- утолщением стенки за счет уплотнения и воспаления внутренней оболочки (облитерирующий эндартериит).
При высоком поражении — на уровне брюшной части аорты — у пациента возникают:
- жестокие боли в ногах, могут иррадиировать в спину, крестец, промежность, гениталии;
- похолодание ног с полным исчезновением пульса с обеих сторон;
- повышение температуры тела.
Быстро развивается гангрена ног.
При постепенной закупорке симптоматика развивается замедленно. Пациенты жалуются на постоянную слабость в ногах, нарушение потенции.
При тромбозе верхней подвздошной артерии:
- боли очень интенсивные, распространяются по всему животу, отдают в поясницу;
- живот вздут;
- появляется рвота пищей, желчью, редко с кровью.
У пациента падает артериальное давление, быстро развивается перитонит, паралитическая непроходимость кишечника.
Определить уровень окклюзии позволяет пальпация пульса на артериях ног:
- если пульсация отсутствует в подколенной ямке (в 80% случаев), то следует думать о более высоком уровне поражения бедренной артерии;
- у 10–15% больных наблюдается изолированное поражение берцовой артерии на голени и стопе.
Для окклюзии артериальных сосудов ног характерны такие симптомы:
- боль носит сначала преходящий, затем разлитой характер, ее не уменьшает изменение положения;
- появление на бледной коже синюшных пятен;
- значительное похолодание кожи на ощупь;
- онемение с участками парестезий (мурашек);
- парализация ноги.
Острая окклюзия требует неотложного вмешательства в течении 6-ти часов. В дальнейшем наступает гангрена и последует ампутация.
Диагностика окклюзии артерий
Методы диагностики окклюзий различных артерий включают осмотры врачей-специалистов. Необходимо уточнить неврологическую патологию, выявить очаговость симптоматики. Кардиологи более подробно исследуют сердце. Для диагностики окклюзии центральной артерии сетчатки нужна детальная проверка глазного дна.
В исследовании сосудов головы и конечностей большое значение имеют:
- реоэнцефалография;
- ультразвуковое исследование;
- допплеровское цветовое изучение потоков крови;
- ангиография с введением контрастных веществ.
Для установления связи мозговых симптомов с повреждением приводящих артерий и последующего лечения важно знать:
- какой из внемозговых сосудов поврежден (сонная, подключичная или вертебральная артерии);
- насколько выражен стеноз;
- размеры эмбола или атеросклеротической бляшки.
Лечение и прогноз при окклюзионных поражениях сосудов определяется формой заболевания, стадией. Окклюзия центральной артерии сетчатки лечится лазером.
Из консервативных методов возможно использование в первые 6 часов фибринолитической терапии для растворения тромба.
Основным способом являются хирургические методы. Все операции имеют целью восстановить проходимость пораженного сосуда и устранить последствия ишемии органов и тканей.
Для этого используют:
- удаление тромба;
- создание обходного анастомоза или шунта;
- резекцию поврежденной артерии;
- замену пораженного участка на искусственный протез;
- баллонное расширение артерии с установкой стента.
Для каждой операции существуют свои показания и противопоказания.
Предупредить окклюзию можно с помощью доступных мер профилактики атеросклероза, гипертонии, сахарного диабета. Выполнение требований по рациональному питанию и приему лекарственных препаратов значительно сокращает вероятность опасных последствий.
http://serdec.ru/bolezni/okklyuziya-arteriy
Окклюзия подключичной артерии: почему возникает и как лечить
Окклюзия подключичной артерии – это состояние, характеризующееся полным закупориванием просвета этой артерии и сопровождающееся недостаточным кровоснабжением тканей головного мозга и рук. Такое поражение сосуда приводит к возникновению головокружений, болей и уменьшению мышечной силы в руках, нарушений слуха, зрения, глотания и речи.
Кардиологи и сосудистые хирурги не так часто выявляют эту патологию. По данным статистики, среди всех окклюзий крупных артериальных сосудов закупоривание подключичной артерии происходит не так часто. В отличие от окклюзий сонных артерий, которые наблюдаются почти в 57% случаев, закупоривание I сегмента подключичной артерии происходит у 3-20% пациентов (при этом у 17% они сочетаются с поражениями II сегмента подключичной артерии или позвоночной артерии), а двухсторонняя окклюзия этой артерии выявляется только у 2% больных. Поражение II и III сегментов подключичной артерии обнаруживается еще реже. По данным статистики, окклюзия левой подключичной артерии происходит в 3 раза чаще.
В этой статье мы ознакомим вас с причинами, проявлениями, методами диагностики и лечения, прогнозами и способами профилактики окклюзии подключичной артерии. Эта информация поможет вам заметить первые тревожные симптомы этого состояния, и вы сможете своевременно обратиться к врачу для лечения данной сосудистой патологии.
Окклюзию подключичной артерии могут провоцировать следующие состояния и заболевания:
- облитерирующий атеросклероз;
- болезнь Такаясу;
- облитерирующий эндартериит;
- новообразования и рубцовые изменения средостения;
- посттравматические или постэмболические облитерации;
- осложнения оперативных вмешательств;
- травмы грудной клетки;
- переломы ключицы или I ребра, сопровождающиеся образованием избыточной костной мозоли;
- остеохондроз и патологии шейного и шейно-грудного отдела позвоночного столба;
- врожденные пороки развития дуги и ветвей аорты.
В большинстве случаев закупоривание подключичной артерии провоцируется облитерирующим атеросклерозом, облитерирующим эндартериитом или болезнью Такаясу. При этих недугах в просвете артериального сосуда появляются атеросклеротические бляшки и/или тромбы, которые со временем зарастают соединительной тканью и кальцинируются. В результате окклюзии сосуда необходимый объем крови прекращает поступать в кровоснабжаемые ветвью подключичной артерии участки, и их ткани начинают страдать от ишемии. В первую очередь от недостаточности кровоснабжения страдает головной мозг.
Окклюзия I сегмента подключичной артерии
При закупоривании I сегмента подключичной артерии появляется клиническая картина одного или нескольких синдромов:
- вертебробазилярная недостаточность;
- ишемия руки;
- дистальная дигитальная эмболия;
- коронарно-маммарно-подключичное обкрадывание.
Синдром вертебробазилярной недостаточности наблюдается у 66% пациентов. Больной предъявляет следующие жалобы:
- головокружение;
- головные боли;
- шаткость в положении стоя и сидя или во время ходьбы;
- тугоухость (от незначительного снижения слуха до полной глухоты);
- нистагм;
- зрительные нарушения.
Ишемия тканей головного мозга и вероятность тромбозов его сосудов может приводить к такому осложнению окклюзии подключичной артерии как ишемический инсульт.
Синдром ишемии руки присутствует примерно у 55% больных. В его течении выделяется четыре основные стадии:
- компенсации (I) – больной ощущает повышенную восприимчивость руки к холоду, парестезии или онемение;
- частичной компенсации (II) – ишемия дает о себе знать при нагрузках, больной ощущает боли, онемение, мышечную слабость в руках, похолодание в области пальцев, кисти и предплечья, периодически могут возникать признаки вертебробазилярной недостаточности;
- декомпенсации (III) – ишемия тканей дает о себе знать в состоянии покоя, больной постоянно ощущает похолодание и онемение, мышцы становятся гипотрофированными, мышечная сила снижается, а пальцы утрачивают способность совершать сложные и тонкие движения;
- стадия язвенно-некротических поражений мягких тканей руки (IV) – кожные покровы верхних конечностей становятся синюшными, на них возникают трещины, трофические изъязвления с некротическими тканями, фаланги пальцев отекают, и может развиваться их гангрена.
Как правило, при окклюзии подключичной артерии возникает только I или II стадия, а III и IV наблюдается только у 6-8% пациентов. Это объясняется тем фактом, что в верхней конечности может хорошо развиваться коллатеральное (обходное) кровообращение, и ишемия руки компенсируется.
Синдром дистальной дигитальной эмболии наблюдается только у 3-5% больных с окклюзией атеросклеротического происхождения. Он выражается в следующих симптомах ишемии пальцев рук:
- побледнение кожи;
- зябкость и похолодание пальцев;
- изменение чувствительности.
При тяжелом течении развивается гангрена пальцев.
Синдром коронарно-маммарного-подключичного обкрадывания развивается примерно у 0,5% пациентов, перенесших в прошлом такую кардиохирургическую операцию как маммарокоронарное шунтирование. В таких случаях существенно нарушающее гемодинамику сужение или окклюзия подключичной артерии может приводить к недостаточному поступлению крови к мышце сердца и развитию инфаркта.
Окклюзия других сегментов
При окклюзии других отделов артерии присутствуют такие симптомы:
- предобморочные состояния и обмороки;
- нарушения речи и глотания;
- периодически возникающая боль в области затылка;
- парезы;
- слабость глазодвигательных мышц.
Диагностика
Заподозрить наличие окклюзии просвета подключичной артерии врач может по следующим данным осмотра больного:
- разница в показателях артериального давления, измеренного на разных руках, до 40 мм рт. ст.;
- на стороне поражения ослаблен или не прощупывается пульс на лучевой артерии;
- при аускультации выявляется систолический шум в надключичной области.
Для подтверждения диагноза больному назначаются следующие виды обследований:
- ультразвуковая допплерография и дуплексное сканирование артерий рук;
- периферическая артериография.
Золотым стандартом при обследовании пациентов с окклюзией подключичной артерии является периферическая артериография. Этот рентгенологический метод с применением контрастирования помогает с точностью определить уровень и протяженность закупоривания, выявляет ретроградный кровоток по позвоночным артериям, наличие аневризм и многие другие детали патологии.
При необходимости могут назначаться дополнительные диагностические методики:
- рентгенография шейного отдела позвоночного столба;
- рентгенография ребер;
- термография;
- сфигмография;
- реовазография;
- магнитно-резонансная ангиография сосудов рук;
- мультиспиральная КТ-ангиография;
- периферическая КТ-артериография.
Консервативная терапия при окклюзии подключичной артерии оказывается малоэффективной, и при выраженных признаках закупоривания этого сосуда больным рекомендуется хирургическое лечение, направленное на восстановление его проходимости. Показаниями для выполнения вмешательства являются выраженные симптомы:
- подключично-позвоночного обкрадывания;
- вертебробразилярной недостаточности;
- ишемии рук.
Для устранения окклюзии могут выполняться такие виды ангиохирургической коррекции:
У каждой из вышеупомянутых методик сосудистых операций есть свои показания и противопоказания, преимущества и недостатки. Именно поэтому план хирургического лечения составляется только после оценки всех данных диагностических исследований и учета сопутствующих заболеваний пациента.
Возможные осложнения хирургического лечения
Сложное анатомическое строение шеи и крайняя восприимчивость головного мозга к недостаточному кровоснабжению приводят к тому, что ангиохирургическое лечение окклюзии подключичной артерии может приводить к возникновению следующих осложнений во время или после операции:
- инсульт;
- отек мозга;
- нарушение глотания;
- лимфорея;
- плексит;
- пневмоторакс;
- парез купола диафрагмы;
- повреждение симпатического ствола, приводящее к синдрому Горнера;
- кровотечение.
Исход окклюзии подключичной артерии во многом зависит от своевременности ангиохирургического лечения, характера и протяженности закупоривания сосуда. При раннем проведении операции и удовлетворительном состоянии артериальной стенки восстановление кровотока достигается в 96-97% случаев.
Профилактика
Меры, позволяющие предотвратить развитие окклюзии подключичной артерии, направлены на предупреждение заболеваний, вызывающих эту патологию. Они заключаются в отказе от курения и других вредных привычек, правильном питании (особенно в исключении жареных и жирных блюд), регулярном контроле показателей артериального давления и профилактике стрессов и травмоопасных ситуаций.
Окклюзия подключичной артерии сопровождается полным закупориванием просвета этого кровеносного сосуда и недостаточным кровоснабжением головного мозга и верхних конечностей. Эта патология может приводить к существенному ухудшению работоспособности, наступлению инсульта и инвалидизации. При выраженных признаках окклюзии этой артерии больному показано хирургическое лечение, направленное на восстановление ее проходимости.
http://doctor-cardiologist.ru/okklyuziya-podklyuchichnoj-arterii-pochemu-voznikaet-i-kak-lechit
Сужение Позвоночной Артерии (Правой, Левой): Лечение
Сужение позвоночной артерии: что это такое и как лечится
Среди множества существующих патологий, сужение позвоночной артерии выделяется тем, что может носить врожденный или приобретенный характер развития. Для сужений позвоночных артерий принято использовать термин стеноз. Кроме сужения сосудов, этот термин может обозначать их закупорку или частичную блокировку.
Подобная патология позвоночной артерии может в будущем вызывать ишемическую болезнь и инсульт головного мозга. Неоднозначность терапевтических методов усложняется тем, что на ранних стадиях болезни довольно трудно выявить сопутствующие симптомы.
Прием медикаментозных средств способен облегчить состояние больного только в 35-45% случаев. Улучшение состояния носит временный, непродолжительный характер. Полное восстановление происходит только в результате хирургического воздействия.
Что за болезнь
В буквальном смысле, в результате нарушений, стеноз приводит к затруднению кровотока, падает общая интенсивность снабжения русла головного мозга питательными элементами и кислородом.
Признаки сужений левых позвоночных артерий дают о себе знать после того, как внутреннее пространство сосудистой чаши сужается более чем на 50-55%.
Так как задача позвоночных артерий — обеспечение не менее 35-45% всего кровоснабжения мозга, то сужение просвета вызывает хроническую недостаточность.
Длительное снижение кровотока свидетельствует о себе следующими симптомами:
- Периодические головные боли — мигренозные кризы наступают вперемешку с головокружением, а также падением четкости зрения.
- Болевые ощущения в районе поясницы — один из первоочередных симптомов стеноза сосудов позвоночника. Обострение происходит во время ходьбы и при физической нагрузке.
- Онемение конечностей. При обострении патологии и прогрессировании сужения дистального отдела, появляется синдром беспокойных ног (заметное ощущение мурашек), слабость мышц и покалывание.
- Повышение АД — давление повышается из-за самопроизвольных попыток организма наладить нормальное кровоснабжение мозга.
Основные причины
Различают три главных причины развития стеноза позвоночной артерии:
Опасность болезни
Судить об опасности заболевания стоит, ориентируясь на место локализации патологических изменений. Острый стеноз правой позвоночной артерии грозит инсультом, не исключен летальный исход.

Прогрессирующая форма недуга служит основным фактором для подтверждения инвалидности. Независимо от того, было ли оперативное вмешательство, больного на поздних стадиях стеноза определяют на группу инвалидности.
Разновидность
Варианты терапевтических назначений и возможные последствия заболевания во многом зависят от участка его локализации.
- Приустьевой стеноз — наблюдаются заметные эмоциональные нарушения: панические атаки, давящая боль в районе лобной доли, светобоязнь, раздражительность. Ориентируясь на характер патологических нарушений, определяется необходимость хирургического вмешательства и выбирается возможная медикаментозная терапия для дооперационного периода.
- Вертеброгенный стеноз — основные признаки заключаются в болевом синдроме в области поясницы или крестцового отдела. Для этого вида болезни не характерен воспалительный процесс. На МРТобнаруживаются умеренные признаки атрофии лобной доли коры головного мозга.
- Субкомпенсированный стеноз — основная причина появления заключается в действии травматического фактора. Медикаментозная терапия не принесет результатов, требуется только хирургическая коррекция. Еще одной причиной может служить наличие онкологии. При таком диагнозе недуг часто приводит к смерти.
- Стеноз интракраниального отдела — протекает в совокупности с тромбозом артерии. При наличии неблагоприятных факторов болезнь быстро прогрессирует и приводит к инсульту.
- Компенсированный стеноз — патологическое состояние больного малозаметно, острая форма практически отсутствует. Необходимость срочной операции не является приоритетом.
- Стеноз экстравазальной компрессии левой позвоночной артерии — болезнь зарождается вследствие аномальных состояний позвоночника. К причинам можно отнести грыжу, остеохондроз шейного отдела, онкологию и др. Поборов основную болезнь, кровоснабжение, как правило, возвращается в норму.
- Стеноз экстравазальной компрессии правой позвоночной артерии — подобный диагноз соответствует этиологии сужения позвоночника слева, хотя и локализуется по правой стороне.
- Мультифокальные стенозы — поражения сосудов в множественной форме. Оперативное вмешательство неэффективно. Показана четкая медикаментозная терапия, а при отсутвии эффекта назначается ангиопластика с полной заменой дефектных участков артерий.
- Динамический стеноз — наблюдается полная или частичная окклюзия сосудистой стенки. Состояние относят в категорию крайне опасных для жизнедеятельности пациента. Медикаментозная терапия направлена только на смягчение симптоматики и служит в основном для подготовки больного к операции.
- Гемодинамически значимый стеноз — патология, при которой сосудистый просвет сужен более 50%. Последствия негативно влияют на кровоток к головному мозгу.
- Функциональный стеноз — симптомы проявляются только при отдельных позах шейного отдела. Прогрессирование болезни может произойти при наличии спондилеза, остеохондроза и других патологий позвоночника.
- Декомпенсированный стеноз — патология занимает место предельно тяжелых состояний. Сужение просвета сосудов переходит в необратимую, хроническую форму. Единственно рациональное решение, полная замена дефектного отрезка артерии или формирование дублирующего канала.
Перед выбором терапевтических методов необходимо пройти дифференциальную диагностику. Эта процедура покажет более точную причину развития отклонений, укажет реальную фазу и форму недуга. При определении целесообразности хирургического вмешательства, основным классификатором выступает степень развития стеноза.
Методики лечения
В основном используют один из трех методов борьбы с болезнью. В некоторых случаях возможно совместное применение двух методов терапии стенозов сосудов позвоночного столба.
Медикаментозная терапия
Метод основан на назначении и применении сосудистых препаратов, способствующих поддержке прочности и эластичности. Также назначаются лекарственные средства для контроля АД, разжижающие кровь и вызывающие уменьшение тромбообразования. Наряду с лекарствами назначаются курсы лечебной физкультуры, также показана мануальная терапия и гирудотерапия.
Оперативное вмешательство
Данная процедура направлена на хирургическую коррекцию по ликвидации травматических осложнений и нарушений в структуре позвоночника. Стеноз поддается лечению также с помощью стентирования. В артерии размещается усиленный металлический каркас, который препятствует дальнейшему разрыву сужению сосудистого русла. Стенты в среднем рассчитаны на 15 лет успешного функционирования. Для снижения риска отторжения, стальной каркас покрывают специальным пластиком.
Народные методы лечения
Подобные методы на сегодняшний день не нашли признания среди представителей официальной медициной. Но, ро имеющимся данным, лечебные отвары и настойки способствуют нормализации тонуса сосудов, восстановлению заданных показателей кровообращения и регулировке артериального давления. В качестве профилактического средства, используемого при сужении сосудистых систем позвоночных артерий, народные средства выглядят довольно эффективно.
Чтобы определить оптимальный тип терапии, соответствующий специалист, выдает направление на прохождение нескольких диагностических процедур. Одним из наиболее информативных и достоверных методов получения полномасштабной картины патологических изменений признано дуплексное сканирование определенных артерий. В качестве дополнительного варианта может быть назначено проведение МРТ участка стеноза.
Итоговое решение о методах лечения должны принимать лечащий врач совместно с пациентом. Если больной жалуется на регулярные головокружения, хроническую нехватку воздуха, общую слабость и раздражительность, а сужение сосудов определено не менее 70%, то эти признаки являются серьезным поводом к проведению хирургической операции.
http://sheia.ru/sosudy/178-suzhenie-pozvonochnoj-arterii.html
Окклюзия позвоночной артерии
Окклюзия позвоночной артерии вызывает серьезные гемодинамическое нарушения в вертебрально- базилярном бассейне, с большой частотой приводящие к инсульту. Диагностика окклюзии позвоночной артерии с помощью ультразвуковой допплерографии более точная, чем при стенозе ПА, но все же не достигает 80%.
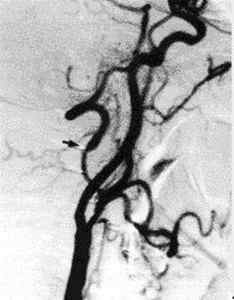
A
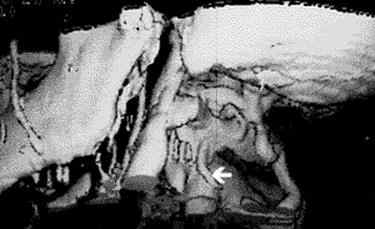
B
Рис. 70. Схема операции (а) и послеоперационная ангиограмма (б) сонно- дистальнопозвоночного шунтирования (стрелка на ангиограмме — окципито-дистальнопозвоночный анастомоз).
Какую роль может сыграть в определении состояния III порции ПА ультразвуковая допплерография ? При диагностике окклюзии ПА (отсутствие кровотока) по данным УЗДГ можно с высокой степенью точности утверждать, что состояние III порции ПА неудовлетворительное и реконструкция не показана. С другой стороны, при наличии кровотока в ПА, но при окклюзии ПА в проксимальном сегменте (ошибки подобного рода нередки при вертебральной допплерографии) по данным ангиографии также уверенно можно говорить о проходимости III порции ПА. Таким образом, при сочетанной оценке данных ангиографии и УЗДГ при окклюзии ПА можно выяснить чрезвычайно важный вопрос о наличии дистального русла ПА, что имеет принципиальное значение для показаний к операции. Все же для этой цели более точным является применение дуплексного сканирования или нового метода диагностики — компьютерной ангиографии (рис. 71).
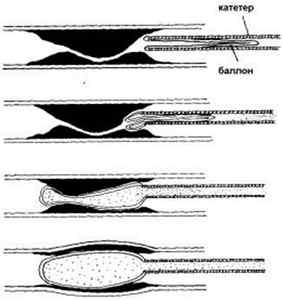
Рис. 71. Компьютерная ангиограмма сосудов основания черепа (стрелка- проходимая III порция левой ПА).
Клинические показания к хирургическому лечению при окклюзии ПА , в сущности, те же, что и при стенозе, но устанавливаются чаще из- за большей выраженности клинических проявлений и значительно меньшей эффективности медикаментозного лечения.
http://medic.studio/ultrazvukovaya-diagnostika/okklyuziya-pozvonochnoy-arterii-38738.html
Виды и методы лечения окклюзии артерий
Окклюзия – это широкое понятие, характеризующее нарушение непроходимости некоторых сосудов вследствие стойкого закрытия их просвета на определенном участке. Выделяются разные виды закупорки, которые можно объединить в один термин — окклюзия артерий.
Как известно, эти сосуды проходят по всему нашему организму. Поэтому при постановке диагноза всегда уточняется локализация просвета – сонная, поверхностная бедренная или другая артерия, слева или справа.
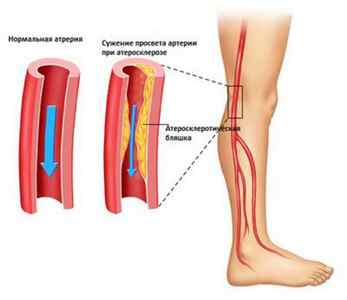
Стеноз и окклюзия – рядом идущие понятия. Нельзя не отметить, что окклюзия может выступать в роли оперативного вмешательства, что отражается в названиях некоторых операций. Примером является рентгенэндоваскулярная окклюзия дефекта межпредсердной перегородки (ДМПП), эндоваскулярный тип окклюзии и другие. Все это требует внимательного рассмотрения, начиная от причин и видов непроходимости сосудов.
Болезнь развивается по определенным причинам, главная из которых – эмболия. Так называется закупорка просвета плотным образованием в русле тока крови, возникающая вследствие факторов, в основном, инфекционного характера. Различают несколько видов:
Благоприятным условием для развития эмболии, становится тромбоз. Это постепенное сужение артериального просвета из-за постоянного увеличения числа и размеров тромбов на внутренних стенках.
В разной степени предпосылкой непроходимости артерий также служит атеросклероз сосудов, способный развиваться, то есть переходить из одной степени в другую.
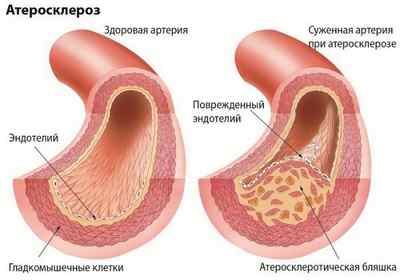
Травмы, когда повреждается мышечная или костная ткань, могут привести к сдавливанию крупных кровеносных сосудов, что вызывает замедление кровотока. Там, где пережата артерия, могут начаться тромбозные процессы.
Выделяется несколько видов окклюзий:
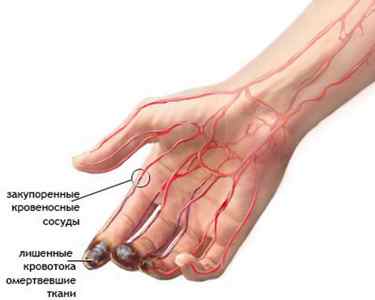
Есть и другие типы окклюзии левой и правой артерии в зависимости от локализации. В любом случае они угрожают здоровью человека и могут привести к необратимым изменениям в организме. При наличии симптомов и проведении специальных обследований, нетрудно поставить диагноз и выявить разные степени заболевания.
Ранние стадии непроходимости подключичной артерии лечатся консервативным путем, осложнения требуют часто хирургического вмешательства. Важно учитывать, что лечение начинается только после обнаружения причины заболевания. Убрать симптомы – недостаточно.
Конечно, нельзя забывать о том, что непроходимость артерий может быть вызвана специально, когда это является частью оперативного вмешательства. Это окклюзия ДМПП, эндоваскулярная и частичная при выключении нижней половины стекла ведущего глаза.
Симптомы БПС, то есть бедренной артерии:
- холодные ноги;
- бледность кожного покрова нижних конечностей;
- перемежающаяся хромота – онемение и боль в икроножных мышцах.
При тромботической окклюзии клиническая картина основана на выявлении одного или нескольких следующих признаков:
- парестезия;
- боль;
- паралич;
- побледнение;
- отсутствие пульса.
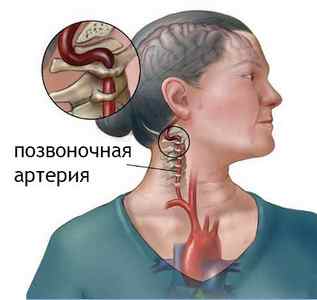
Непроходимость позвоночной артерии характеризуется аналогично. В медицинской литературе описаны несколько главных симптомов при закупорке любого сосуда. В области шеи и головы они проявляются особенно быстро:
Окклюзия внутренней сонной артерии (ВСА) чаще всего выражается транзиторной ишемической атакой. Наиболее типичные симптомы: моно- или гемипарезы, нарушения чувствительности на противоположной, левой или правой стороне. Наблюдаются монокулярные расстройства зрения на пораженной стороне.
Диагностика
Любая форма непроходимости вен, артерий требует тщательной диагностики: оперативного обнаружения симптомов и назначения конкретных исследований.

Данные мероприятия проводятся только в условиях стационара. Окклюзия ВСА, подключичной артерии, посттромботическая непроходимость левой или правой вены и любая другая подобная патология обнаруживается с помощью различных методов исследования:
- общего анализа крови;
- анализа на холестерин;
- коагулограммы;
- ЭКГ, ЭЭГ, РЭГ сосудов головы и шеи;
- МРТ, КТ, допплерография шеи.
Лечение зависит от точного диагноза. При остром случае выполняется тромбэктомия. Если выражен перипроцесс, делается флеболиз. Очень важна антикоагулянтная терапия. Вторичные формы синдрома – это результат сдавления вены лимфоузлами, опухолями.
Терапию проводят в зависимости от причины, которая вызвала нарушение оттока венозной крови. Необходима тщательная диагностика при нарушении непроходимости подключичной артерии, и это возможно только в соответствующей клинике.
При окклюзии бедренной артерии организм способен компенсировать кровообращение конечности при помощи кровотока по боковым ветвям артериальной системы. Тогда может быть успешным и консервативное лечение. Если ишемические симптомы становятся все более явными, а перемежающаяся хромота проявляется через сто метров ходьбы и меньше — потребуется хирургическое вмешательство. Это может быть выполнение эндартерэктомии, бедренно-подколенное или бедренно-берцовое шунтирование.
Было упомянуто, что окклюзия выступает в роли операции. Например, существует временная трансвагинальная непроходимость маточных артерий, в них происходит перекрытие тока крови на конкретное время, за которое здоровая маточная ткань находит питание, а миоматозные узлы гибнут из-за отсутствия разветвленной сосудистой питательной сети. В процессе этой процедуры не делается никаких разрезов. Сквозь влагалище под анестезией на маточные артерии накладываются клипсы на шесть часов. После их снятия ток крови восстанавливается только в матке, но не в миоматозных узлах.
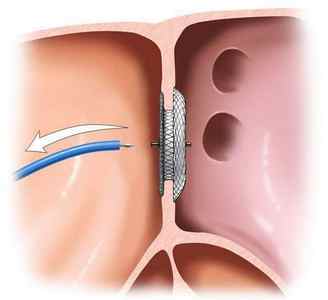
Окклюзия ДМПП, метод чрескатетерного закрытия аномального устья с использованием специальной системы – окклюдер, помогает закрывать отверстия не более двух сантиметров. Это один из способов терапии ДМПП, заболевание нельзя лечить самостоятельно.
Прямая окклюзия – это выключение из акта зрения глаза, который видит лучше. Это очень распространенный способ лечения амблиопии. Чтобы выработалось бинокулярное зрение, необходима определенная острота зрения худшего глаза, а именно не менее 0,2. Для проведения процедуры требуется от двух до шести месяцев. Раз в неделю контролируется зрение двух глаз, так как у выключенного ока оно на время может снизиться. Этот способ не всегда дает положительный результат.
В отношении зрения можно сказать, что есть такие понятия, как постоянная и прерывистая окклюзия. Когда используется не полное выключение нижней половины стекла ведущего глаза – это вид частичной окклюзии.
Профилактика сосудистой непроходимости – это ведение здорового образа жизни и пренебрегать этим не стоит, чтобы не возникла прямая угроза. Необходимо следовать всем рекомендациям врача и не стоит бояться оперативного вмешательства, если это потребуется.
http://cardio-life.ru/sosudy/okklyuziya-arterij.html
Причины развития, симптомы и лечение окклюзии позвоночной артерии
Содержание:
Окклюзия позвоночной артерии, которая снабжает головной мозг, приводит к хронической недостаточности кровообращения или к развитию инсульта. Существует два разных вида нарушения кровообращения – сужение сосуда и его окклюзия, при этом причиной сужения чаще всего является атеросклеротическая бляшка, а в окклюзии виноват тромб, который полностью закупоривает просвет, что приводит к полному прекращению кровообращения.
Классификация
Во время окклюзии можно выделить 4 степени. Сначала заболевание не имеет каких-либо специфических проявлений, однако при обследовании обнаруживаются первые признаки заболевания.
Вторая степень – это приходящая ишемическая атака, которая возникает на фоне неполной закупорки сосуда. При этом все признаки транзиторной атаки полностью проходят на протяжении 24 часов.
Третья степень – это ежедневное присутствие неврологической симптоматики. Пациент постоянно жалуется на головную боль, повышенное давление и некоторые другие признаки заболевания.
И, наконец, четвёртая степень – это развитие инсульта из-за полной закупорки позвоночной артерии.
Нарушение кровотока – это неотложное состояние. В медицинской литературе можно встретить описание 5 основных признаков, которые присутствуют при закупорке любого сосуда. При этом, если сосуды закупорены в области головы или шеи, то симптоматика начинает прогрессировать с большой скоростью.
Первое, на что стоит обратить внимание – это боль. Она локализуется в пораженном месте и постепенно нарастает. Если тромб или эмбол начинает сам продвигаться, что носит название спонтанное разрешение окклюзии, то боль может исчезнуть без какого-либо лечения. Чаще всего именно боль является первым признаком этого серьёзного недуга.
Второй симптом – это отсутствие пульса. При этом проверять это надо только в строго отведённых местах, а точнее — там, где проходит закупоренная на данный момент артерия. Однако понять, в какой именно артерии нарушен кровоток, иногда бывает довольно сложно, а значит — этот симптом в некоторых случаях оказывается неопределимым.
Бледность кожи с последующим цианозом – ещё один важный диагностический симптом. При закупорке позвоночной артерии бледность может присутствовать на лице пациента. Если кожа не получает достаточного питания в течение длительного времени, то могут появиться и другие симптомы, например, сухость, ранее появление морщин, шелушение.
И, наконец, парестезия. При этом симптоме пациент жалуется на ощущение онемения, покалывание, на ползание мурашек. Эти признаки появляются, как правило, самыми первыми, потом к ним присоединяется и отсутствие тактильной чувствительности. Если заболевания заходит слишком далеко, то может наступить паралич.
Диагностика
Все диагностические мероприятия должны проводиться только в условиях стационара. Диагностика недуга не представляет каких-либо сложностей и в её основе лежат жалобы пациента. Среди обязательных диагностических мероприятий можно отметить следующие:
При этом лечащим врачом могут быть выбраны только некоторые способы диагностики, а иногда могут потребоваться и все.
Осложнения
Самым частым осложнением окклюзии позвоночной артерии можно назвать транзиторную ишемическую атаку. Это первый предвестник того, что с сосудами человека не всё в порядке. Конечно, такие атаки непродолжительны и быстро проходят, после чего человек снова возвращается к нормальной жизни.
Но если причина нарушения кровотока не устранена, то в следующий раз такая закупорка может привести уже к развитию инсульта, а значит — и к смерти человека.
Самое важное – это предотвратить развитие осложнений, которые могут возникнуть при закупорке этой артерии. И здесь на первое место выходят прямые антикоагулянты, которые вводятся в виде инъекций. Среди таких препаратов на первое место выступают такие лекарства, как гепарин, клексан и фраксипарин.
Кроме того, могут использоваться и непрямые антикоагулянты, которые пациент принимает в виде таблеток. Лечение окклюзии позвоночной артерии также включает в себя и тромболитики, которые помогают разжижать тромбы. Однако принимать эти препараты нужно под строгим врачебным контролем и только в определённой дозировке.
Если лекарственная терапия не помогает справиться с недугом, то применяется оперативное вмешательство. Чаще всего это тромбэктомия. Такая операция особенно хорошо помогает справиться с тромбом в самом начале закупорки сосуда. Положительный процент операций в этом случае составляет более 90%.
Если лечение не будет произведено своевременно, или человек затянет с обращением к врачу, то закупорка этого сосуда часто приводит к летальному исходу.
Кстати, вас также могут заинтересовать следующие БЕСПЛАТНЫЕ материалы:
- Бесплатные книги: \»ТОП-7 вредных упражнений для утренней зарядки, которых вам следует избегать\» | «6 правил эффективной и безопасной растяжки»
- Восстановление коленных и тазобедренных суставов при артрозе — бесплатная видеозапись вебинара, который проводил врач ЛФК и спортивной медицины — Александра Бонина
- Бесплатные уроки по лечению болей в пояснице от дипломированного врача ЛФК . Этот врач разработал уникальную систему восстановления всех отделов позвоночника и помог уже более 2000 клиентам с различными проблемами со спиной и шеей!
- Хотите узнать, как лечить защемление седалищного нерва? Тогда внимательно посмотрите видео по этой ссылке .
- 10 необходимых компонентов питания для здорового позвоночника — в этом отчете вы узнаете, каким должен быть ежедневный рацион, чтобы вы и ваш позвоночник всегда были в здоровом теле и духе. Очень полезная информация!
- У вас остеохондроз? Тогда рекомендуем изучить эффективные методы лечения поясничного , шейного и грудного остеохондроза без лекарств.
http://vashaspina.ru/prichiny-razvitiya-simptomy-i-lechenie-okklyuzii-pozvonochnoj-arterii/







