Факторы риска ишемической болезни сердца
Факторы риска ишемической болезни сердца
Лучшая цена на приём кардиолога доктора медицинских наук в СПб
В сего 1500 руб! Выгодные скидки! Только в период с 16 января по 02 февраля !
Акция! Скидка 50%! ЭКГ на аппарате SCHILLER Швейцария всего 500 рублей!
Акция! Скидка 25%! Консультация ведущего кардиолога СПб доктора медицинских наук профессора Онищенко Е. Ф. главного врача медицинского центра \»Доминанта\» 1500 рублей!
Приём ведет главный врач медицинского центра \»Доминанта\» Онищенко Евгений Фёдорович, доктор медицинских наук, профессор, врач-кардиолог высшей категории.
Факторы риска ишемической болезни сердца — обстоятельства, наличие которых предрасполагает к развитию ИБС. Эти факторы во многом сходны с факторами риска атеросклероза, поскольку основным звеном патогенеза ишемической болезни сердца является атеросклероз коронарных артерий.
Условно их можно разделить на две большие группы: изменяемые и неизменяемые факторы риска ИБС.
К изменяемым факторам риска ишемической болезни сердца относятся:
- артериальная гипертензия (то есть повышенное давление),
- сахарный диабет,
- курение,
- повышенное содержание в крови холестерина и т.д.,
- избыточная масса тела и характер распределения жира в организме,
- малоподвижный образ жизни (гиподинамия),
- нерациональное питание.
К неизменяемым факторам риска ИБС относятся:
- возраст (старше 50-60 лет),
- мужской пол,
- отягощенная наследственность, то есть случаи заболевания ИБС у ближайших родственников,
- риск возникновения ИБС у женщин увеличится при длительном применении гормональных контрацептивов.
Наиболее опасными с точки зрения возможного развития ишемической болезни сердца являются артериальная гипертензия, сахарный диабет, курение и ожирение. По литературным данным, риск возникновения ИБС при повышенном уровне холестерина увеличивается в 2,2—5,5 раза, при гипертонической болезни — в 1,5—6 раз. Очень сильно влияет на возможность развития ИБС курение, по некоторым данным, оно повышает риск развития ИБС в 1,5—6,5 раз.
Заметное влияние на риск развития ИБС оказывают такие, на первый взгляд, не относящиеся к кровоснабжению сердца факторы, как частые стрессовые ситуации, психическое перенапряжение, умственное переутомление. Впрочем, чаще всего «виноваты» не стрессы сами по себе, а их влияние на особенности личности человека. В медицине выделяется два поведенческих типа людей, их принято называть типом А и типом Б. К типу А относятся люди с легковозбудимой нервной системой, чаще всего холерического темперамента. Отличительная особенность этого типа — стремление к соревнованию со всеми и победе во что бы то ни стало. Такой человек склонен к завышенным амбициям, тщеславен, постоянно не удовлетворен достигнутым, пребывает в вечном напряжении. Кардиологи утверждают, что именно этот тип личности наименее способен адаптироваться к стрессовой ситуации, и у людей этого типа ИБС развивается намного чаще (в молодом возрасте — в 6,5 раз), чем у людей так называемого типа Б, уравновешенных, флегматичных, доброжелательных.
Вероятность развития ишемической болезни сердца и других сердечно-сосудистых заболеваний увеличивается синергически при увеличении числа и «мощности» этих факторов.
Возраст
- Для мужчин критической отметкой является 55-летний юбилей, для женщин 65 лет.
Известно, что атеросклеротический процесс начинается в детском возрасте. Результаты исследований подтверждают, что с возрастом атеросклероз прогрессирует. Уже в 35-летнем возрасте коронарная болезнь сердца — одна из 10 основных причин смерти в США; у каждого пятого жителя США сердечный приступ возникает в возрасте до 60 лет. В возрасте 55—64 лет причиной смерти мужчин в 10% случаев является коронарная болезнь сердца. Распространенность инсульта еще больше связана с возрастом. С каждым десятилетием после достижения 55-летнего возраста количество инсультов удваивается; вместе с тем около 29% лиц, которых поражает инсульт, моложе 65 лет.
Результаты наблюдений показывают, что степень риска с возрастом увеличивается, даже если остальные факторы риска остаются в «нормальном» диапазоне. Вместе с тем вполне очевидно, что значительная степень увеличения риска коронарной болезни сердца и инсульта с возрастом связана с теми факторами риска, на которые можно воздействовать. Например, для 55-летнего мужчины с высоким комплексным уровнем факторов риска развития коронарной болезни сердца характерна 55%-я вероятность клинического проявления заболевания в течение 6 лет, тогда как для мужчины такого же возраста, но с низким комплексным уровнем риска она составит всего 4%.
Видоизменение основных факторов риска в любом возрасте снижает вероятность распространения заболеваний и смертности вследствие начальных или рецидивирующих сердечно-сосудистых заболеваний. В последнее время большое внимание стали уделять воздействию на факторы риска в детском возрасте, чтобы свести к минимуму раннее развитие атеросклероза, а также снизить «переход» факторов риска с возрастом.
Пол
- Среди множества положений, касающихся ИБС, одно не вызывает сомнений — преобладание среди больных лиц мужского пола.
В одном из крупных исследований в возрасте 30-39 лет атеросклероз коронарных артерий выявлен у 5% мужчин и у 0,5% женщин, в возрасте 40-49 лет частота атеросклероза у мужчин втрое выше, чем у женщин, в возрасте 50-59 лет у мужчин вдвое больше, после 70 лет частота атеросклероза и ИБС одинакова у обоих полов. У женщин число заболеваний медленно нарастает в возрасте от 40 до 70 лет. У менструирующих женщин ИБС отмечается редко, причем обычно при наличии факторов риска — курение, артериальная гипертония, сахарный диабет, гиперхолестренемия, а также заболевания половой сферы.
Половые различия особенно резко выступают в молодом возрасте, а с годами начинают убывать, и в пожилом возрасте оба пола страдают ИБС одинаково часто. У женщин до 40 лет, страдающих болями в области сердца, выраженный атеросклероз крайне редок. В возрасте 41-60 лет атеросклеротические изменения у женщин встречаются почти в 3 раза реже, чем у мужчин. Несомненно, что нормальная функция яичников «защищает» женщин от атеросклероза. С возрастом проявления атеросклероза постепенно и неуклонно нарастают.
Генетические факторы
Значение генетических факторов в развитии коронарной болезни сердца хорошо известно: для людей, чьи родители или другие члены семьи имеют симптоматическую коронарную болезнь сердца, характерен повышенный риск развития заболевания. Ассоциированное увеличение относительного риска в значительной степени колеблется и может быть в 5 раз выше, чем у лиц, чьи родители и близкие родственники не страдали сердечно-сосудистыми заболеваниями. Избыточный риск особенно высок, если развитие коронарной болезни сердца у родителей или других членов семьи произошло до 55-летнего возраста. Наследственные факторы способствуют развитию дислипидемии, гипертензии, сахарного диабета, ожирения и, возможно, определенных структур поведения, приводящих к развитию заболевания сердца.
Различают также энвайронментальные и усвоенные структуры поведения, связанные с определенной степенью риска. Например, некоторые семьи потребляют чрезмерное количество пищи. Переедание в сочетании с низким уровнем двигательной активности довольно часто приводит к возникновению «семейной проблемы» — ожирению. Если курят родители, их дети, как правило, приобщаются к этой пагубной привычке. Ввиду таких энвайронментальных воздействий многие эпидемиологи задают вопрос, продолжает ли анамнез коронарной болезни сердца оставаться независимым фактором риска развития коронарной болезни сердца при статистической корректировке других факторов риска.
Нерациональное питание
Большинство факторов риска развития ИБС связаны с образом жизни, одним из важных компонентов которого является питание. В связи с необходимостью ежедневного приема пищи и огромной ролью этого процесса в жизнедеятельности нашего организма, важно знать и соблюдать оптимальный рацион питания. Давно замечено, что высококалорийное питание с большим содержанием в пищевом рационе животных жиров является важнейшим фактором риска атеросклероза. Так, при хроническом употреблении в пищу продуктов с высоким содержанием насыщенных жирных кислот и холестерина (преимущественно животный жир) в гепатоцитах накапливается избыточное количество холестерина и по принципу отрицательной обратной связи в клетке снижается синтез специфических ЛНП-рецепторов и, соответственно, уменьшается захват и поглощение гепатоцитами атерогенных ЛНП, циркулирующих в крови. Такой характер питания способствует развитию ожирения, нарушениям углеводного и липидного обменов, которые лежат в основе формирования атеросклероза.
Дислипидемия
- Повышенный уровень холестерина и изменение липидного состава крови. Так, повышение уровня холестерина на 1,0% (при норме 5,0 ммоль/л и ниже) увеличивает риск развития инфаркта на 2%!
Многочисленные эпидемиологические исследования доказали, что уровень в плазме крови общего холестерина (ХС), ХС липопротеинов низкой плотности имеет положительную связь с риском развития ишемической болезни сердца, в то время как с содержанием ХС липопротеинов высокой плотности (ЛПВП) эта связь отрицательная. Благодаря этой связи ХС ЛПНП называют «плохим холестерином», а ХС ЛПВП — «хорошим холестерином». Значение гипертриглицеридемии как независимого фактора риска окончательно не установлено, хотя ее сочетание с низким уровнем ХС ЛПВП считается способствующим развитию ИБС.
Для определения риска развития ИБС и других заболеваний, связанных с атеросклерозом, и выбора тактики лечения достаточно измерить концентрацию в плазме крови общего ХС, ХС ЛПВП и триглицеридов. Точность предсказания риска развития ИБС заметно повышается, если учитывать уровень в плазме крови ХС ЛПВП.
Исчерпывающая характеристика нарушений липидного обмена является обязательным условием эффективной профилактики сердечно-сосудистых заболеваний, определяющих по сути прогноз жизни, трудоспособность и физическую активность в быту большинства людей преклонного возраста во всех экономически развитых странах.
Артериальная гипертензия
- Артериальная гипертензия – когда артериальное давление превышает 140/90 мм Hg ст.
Значение повышенного артериального давления (АД) как фактора риска развития ИБС и сердечной недостаточности доказано многочисленными исследованиями. Его значимость еще больше возрастает, если учесть, что 20-30% лиц среднего возраста на Украине страдают артериальной гипертензией (АГ) и при этом 30-40% из них не знают о своем заболевании, а те, кто знает, лечатся нерегулярно и плохо контролируют АД. Выявить этот фактор риска очень просто, а многие исследования, в том числе проведенные в России, убедительно доказали, что путем активного выявления и регулярного лечения АГ можно приблизительно на 42-50% снизить смертность, на 15% — от ИБС.
Необходимость медикаментозного лечения пациентов с АД выше 180/105 мм рт.ст. не вызывает особого сомнения. Что касается случаев «мягкой» АГ (140—180/90-105 мм рт.ст.), то принятие решения о назначении длительной медикаментозной терапии может оказаться не совсем простым. В подобных случаях, как и при лечении дислипидемий, можно исходить из оценки общего риска: чем выше риск развития ИБС, тем при более низких цифрах повышенного АД следует начинать медикаментозное лечение. В то же время важным аспектом контроля АГ остаются немедикаментозные мероприятия, направленные на модификацию образа жизни.
Также повышенное систолическое давление является причиной гипертрофии миокарда левого желудочка, что по данным ЭКГ повышает развитие атеросклероза коронарных артерий в 2-3 раза.
Сахарный диабет
- Сахарный диабет или нарушенная толерантность к глюкозе, когда глюкоза крови натощак равна или превышает 6,1 ммоль/л.
Оба типа диабета заметно повышают риск развития ИБС и заболеваний периферических сосудов, причем у женщин в большей степени, чем у мужчин. Повышение риска (в 2-3 раза) связано как с самим диабетом, так и с большей распространенностью у этих людей других факторов риска (дислипидемия, АГ, ИМТ). Повышенная распространенность факторов риска встречается уже при интолерантности к углеводам, выявляемой с помощью углеводной нагрузки. Тщательно изучается «синдром инсулинрезистентности», или «метаболический синдром»: сочетание нарушенной толерантности к углеводам с дислипидемией, гипертонией и ожирением, при котором риск развития ИБС высокий. Для снижения риска развития сосудистых осложнений у больных диабетом необходимы нормализация углеводного обмена и коррекция других факторов риска. Лицам со стабильным диабетом I и II типов показаны физические нагрузки, которые способствуют улучшению функциональной способности.
Гемостатические факторы
В ряде эпидемиологических исследований показано, что некоторые факторы, участвующие в процессе свертывания крови, повышают риск развития ИБС. В их число входят повышенный уровень в плазме фибриногена и VII фактора свертывания, повышенная агрегация тромбоцитов, сниженная фибринолитическая активность, но пока их обычно не используют для определения риска развития ИБС. В целях профилактического влияния на них широко применяют препараты, воздействующие на агрегацию тромбоцитов, чаще всего аспирин в дозе от 75 до 325 мг/сут. Эффективность аспирина убедительно доказана в исследованиях по вторичной профилактике ИБС. Что касается первичной профилактики, то аспирин при отсутствии противопоказаний целесообразно использовать лишь у лиц с высоким риском развития ИБС.
Избыточная масса тела (ожирение)
К числу наиболее значимых и в то же время наиболее легко модифицируемых факторов риска атеросклероза и ИБС относится ожирение. В настоящее время получены убедительные данные о том, что ожирение является не только независимым фактором риска (ФР) сердечно-сосудистых заболеваний, но и одним из звеньев — возможно, пусковым механизмом — других ФР, например АГ, ГЛП, инсулинорезистентности и сахарного диабета. Так, в ряде исследований была выявлена прямая зависимость между смертностью от сердечно-сосудистых заболеваний и массой тела.
Более опасно так называемое абдоминальное ожирение (мужского типа), когда жир откладывается на животе. Для определения степени ожирения часто используют индекс массы тела.
Низкая физическая активность
У лиц с низкой физической активностью ИБС развивается в 1,5-2,4 (в среднем в 1,9) раза чаще, чем у лиц, ведущих физически активный образ жизни. При выборе программы физических упражнений необходимо учитывать 4 момента: вид физических упражнений, их частоту, продолжительность и интенсивность. Для целей профилактики ИБС и укрепления здоровья больше всего подходят физические упражнения, в которые вовлекаются регулярные ритмические сокращения больших групп мышц, быстрая ходьба, бег трусцой, езда на велосипеде, плавание, ходьба на лыжах и др. Заниматься надо 4-5 раз в неделю по 30-40 мин., включая период разминки и «остывания». При определении интенсивности физических упражнений, допустимой для конкретного пациента, исходят из максимальной частоты сердечных сокращений (ЧСС) после физической нагрузки — она должна быть равна разности числа 220 и возраста пациента в годах. Для лиц с сидячим образом жизни без симптомов ИБС рекомендуется выбирать такую интенсивность физических упражнений, при которой ЧСС составляет 60-75 % от максимальной. Рекомендации для лиц, страдающих ИБС, должны основываться на данных клинического обследования и результатах теста с физической нагрузкой.
Курение
- Доказано, что полный отказ от курения гораздо эффективнее многих лекарственных препаратов. И наоборот, курение увеличивает риск развития атеросклероза и в несколько раз увеличивает риск внезапной смерти.
Связь курения с развитием ИБС и другими неинфекционными заболеваниями общеизвестна. Курение влияет и на развитие атеросклероза, и на процессы тромбообразования. В сигаретном дыме содержится свыше 4000 химических компонентов. Из них никотин и оксид углерода являются основными элементами, которые оказывают отрицательное влияние на деятельность сердечно-сосудистой системы.
Прямые и косвенные синергистические воздействия никотина и оксида углерода на прогрессирование и тяжесть атеросклероза:
Потребление алкоголя
Зависимость между потреблением алкоголя и смертностью от ИБС такова: у непьющих и пьющих много риск смертельного исхода выше, чем у пьющих умеренно (до 30 г в день в пересчете на чистый этанол). Несмотря на то, что умеренные дозы алкоголя снижают риск развития ИБС, другое действие алкоголя на здоровье (повышение АД, риска развития внезапной смерти, влияние на психо-социальный статус) не позволяет рекомендовать алкоголь для профилактики ИБС.
Если у вас наблюдаются вышеперечисленные признаки — советуем не откладывать визит к кардиологу!
Высококвалифицированные кардиологи клиники \»Доминанта\», обладающие многолетней практикой, всегда рядом с Вами!
Напоминаем Вам, что ни одна статья или сайт не смогут поставить правильный диагноз. Нужна консультация врача!
http://dominanta-med.ru/faktori_ibs
Факторы риска развития ишемической болезни сердца
Кардиоваскулярные заболевания занимают лидирующие позиции в структуре общей летальности в мире. По данным ВОЗ, в 2015 году смерть от ишемической болезни сердца и инсульта составила 15 миллионов эпизодов. Однозначных причин развития сердечно-сосудистых патологий не выявлено, однако установлены предрасполагающие обстоятельства. Детерминация факторов риска позволяет предупредить появление ССЗ и принять правильное решение о необходимости лечения и профилактики состояния.
Что такое сердечно-сосудистый риск и из каких элементов он формируется?
Кардиоваскулярный риск определяется как вероятность развития сердечно-сосудистого события в течение фиксированного периода времени. Его следует рассчитывать обязательно.
В соответствии с рекомендациями Европейского общества по гипертонии и Европейского общества кардиологов, к категориям пациентов высокого и очень высокого суммарного риска развития сердечно-сосудистых событий относятся больные с:
- гипертензией 3-й степени (систолическое артериальное давление (САД) > 180 мм рт. ст. и /или диастолическое артериальное давление (ДАД) > 110 мм рт. ст.);
- высоким пульсовым давлением (когда САД > 160 мм рт. ст., а диастолическое АД менее 70 мм рт. ст.);
- сахарным диабетом и метаболическим синдромом;
- 3 и более факторами риска ишемической болезни сердца;
- уже имеющимся отягощенным анамнезом (инфаркт, инсульт, фибрилляция предсердий(ФП));
- одним или более из перечисленных ниже субклинических органных повреждений:
- гипертрофия стенки левого желудочка;
- утолщение комплекса интима-медиа или атеросклеротическая бляшка по данным ангиоскрининга;
- снижение клубочковой фильтрации или клиренса креатинина;
- микроальбуминуя или протеинурия (белок в моче).
Кратко основные критерии изложены в таблице:
Также при помощи информации об уровне холестерина в крови можно рассчитать риск возникновения фатальных осложнений ИБС в течение ближайших 10 лет. С этой целью была представлена шкала SCORE, которая изображена на иллюстрации ниже. Определить свои показатели можно с помощью онлайн-калькулятора.
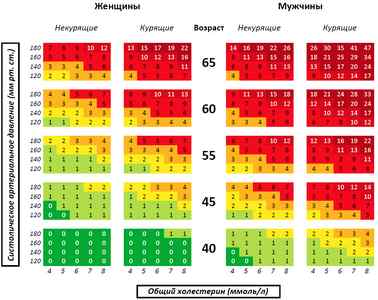
Методика использования шкалы проста: сначала нужно подобрать столбец, соответствующий полу, возрасту и статусу курильщика. Затем, основываясь на цифрах систолического АД (верхнего) и уровня холестерина, выбрать нужную ячейку. К примеру, для курящего мужчины 45 лет, имеющего САД 160 мм рт. ст. и общий холестерин 6 ммоль/л, риск фатальных кардиоваскулярных событий за 10 лет составляет 3 %, что относит его в группу умеренного риска.
Как пациенту снизить сердечно-сосудистый риск?
Развитие патологии зависит от многих причин. Среди них различают управляемые и неуправляемые факторы риска ИБС: те аспекты, что человек может изменить, и те, на которые повлиять невозможно.
К немодифицируемым относят:
- пол (повышает риск принадлежность к мужскому);
- возраст (для женщин старше 55 лет и 45 лет для мужчин);
- отягощённый генетический анамнез (семейная гиперхолестеринемия, сердечные заболевания у ближайших родственников и смерть от кардиоваскулярной патологии в раннем возрасте).
Модифицируемые факторы риска ИБС:
- ожирение (окружность талии для женщин более 88 см, для мужчин >=102 см);
- низкая физическая активность;
- курение и злоупотребление алкоголем;
- стресс;
- гипертоническая болезнь;
- нарушение толерантности к глюкозе или сахарный диабет 2-го типа;
- дислипидемия.
Для категорий низкого риска достаточно поддерживать активность и оптимальную массу тела, употреблять здоровую пищу. Если риск умеренный, значит, человеку необходимы модификация образа жизни, контроль давления, липидов крови, а также тщательное обследование. При высоком и очень высоком риске обязательными будут прием медикаментов в дополнение к остальным мероприятиям.
Первичная и вторичная профилактика
Всемирная организация здравоохранения определила ряд наиболее оптимальных мер по превенции сердечно-сосудистых заболеваний. Первичная профилактика позволяет снизить риск ИБС. Мероприятия включают в себя:
- ограничение соли до 5 г в сутки, сахара;
- акцент на овощи и фрукты, цельнозерновые злаки с высоким содержанием клетчатки, морепродукты и рыбу;
- предпочтение отварным, пропаренным, тушенным и запеченным на гриле блюдам;
- не входят в диету соленья, фастфуд, покупные йогурты, пакетированные соки, газировки;
- сбалансированное потребление мяса с избеганием жирных сортов.
- контроль калоража (если нужно похудеть, расход должен превышать потребление, а с целью поддержания оптимального веса показатели приравниваются);
- отказ от синтетического сахара, мучных изделий;
- частое дробное питание, стараться не переедать;
- разделить прием воды и пищи с интервалом в 30 минут;
- ужин не менее чем за 2 часа до сна.
Наиболее правильное и сбалансированное питание поможет подобрать доктор-диетолог.

Вторичная профилактика предполагает уменьшение риска неблагоприятных сердечно-сосудистых катастроф у кардиологических больных. Помимо изложенных выше рекомендаций, человеку на постоянной основе необходимо принимать лекарственные средства. К таковым относятся:
- Антиагреганты — это разжижающие кровь препараты, которые предупреждают тромбообразование и, как следствие, инсульт и инфаркт. Представлены в виде «Аспирина» и «Клопидогрела».
- Бета-блокаторы обладают кардиопротекторными свойствами, уменьшают гипертрофию миокарда и зону ишемии, улучшают кровенаполнение левого желудочка. Обязательны к применению при отсутствии противопоказаний.
- Ингибиторы ангиотензинпревращающего фермента — класс антигипертензивных препаратов, доказавших свою эффективность в предотвращении внезапной сердечной смерти, кардио- и нефропротекции.
- Статины — это медикаменты, снижающие холестеринемию, повышая при этом ЛПВП. Стоит отметить, что показанием к их назначению является вовсе не уровень общего холестерина крови. Доктор оценивает развернутую липидограмму и состояние сосудов. На сегодняшний день в качестве препаратов выбора укрепились «Аторвастатин», «Розувастатин», «Симвастатин».
- Антикоагулянты в виде «Варфарина» либо более современных «Ривароксабана», «Апиксабана», «Дабигатрана» урежают тромбозы и показаны при фибрилляции/трепетании предсердий, после операций на сердце.
Только систематическое, регулярное использование медикаментов приводит к положительным эффектам.
Основные факторы риска при ИБС — это курение, малоподвижность, ожирение, гиперхолестеринемия, повышенное артериальное давление, нарушение метаболизма глюкозы. Используя современные шкалы для оценки риска сердечно-сосудистых событий, можно эффективно повлиять на основные аспекты и таким образом предотвратить возможные фатальные последствия. Более того, таблицу SCORE удобно использовать врачам, чтобы наглядно продемонстрировать необходимость лечения, а также оценить результативность терапии и влияние ее на прогноз.
Для подготовки материала использовались следующие источники информации.
http://cardiograf.com/ibs/hronicheskaya/faktory-riska-ibs.html
Риск ишемической болезни сердца -1
Анализ крови, определяющий риск ИБС-1 – это комплексное биохимическое исследование плазмы, в основе которого лежит изучение концентрации и состава главных компонентов липидного спектра крови. По его результатам можно обнаружить те патологические изменения со стороны обмена веществ, которые играют крайне важную роль в механизмах запуска и прогрессирования тяжелых форм ишемической болезни сердца. В ходе данного анализа исследуются такие показатели липидного обмена как общий холестерин и липопротеиды высокой плотности (ЛПВП).
Для чего назначается Риск ИБС-1?

В связи с катастрофическим ростом заболеваемости разными формами ишемической болезни сердца на всех континентах и высоким процентом летальности такие пациенты подлежат тщательному мониторингу. Его предназначение – раннее выявление лиц из группы риска по возникновению острых форм ишемического поражения миокарда (инфаркт).
Подобный мониторинг базируется на оценке совокупности анамнестических, клинических и лабораторных данных. Последний компонент по мнению ведущих специалистов играет ключевую роль при составлении возможных прогнозов и определения вероятности развития осложненных вариантов ишемической болезни. Это связано с тем, что нарушения липидного обмена лежат в основе прогрессирования атеросклероза коронарных сосудов. Они же вызывают повышенную свертываемость крови. Именно эти звенья патогенеза являются ключевыми при ишемической болезни сердца.
На основании полученных данных анализа, определяющего риск ИБС-1, можно также определить необходимую лечебную тактику, которая максимально соответствует конкретному пациенту. При этом будут учтены все факторы, влияющие на прогноз заболевания.
Важно помнить! Комплексная оценка риска развития ИБС предполагает учет таких факторов: возраст и пол пациента, отношение к курению, цифры артериального давления, наличие сахарного диабета, определение липидного спектра крови (холестерина (общего), ЛПВП, триглицеридов и ЛПНП)!
Подготовка к анализу на риск ИБС-1
Пациенту рекомендуется сдавать венозную кровь утром с 8 до 11 часов. Период голодания может быть не менее 8 и не более 14 часов.
Оценка результатов исследования на риск ИБС
Правильно интерпретировать результаты анализа и формировать лечебные подходы может лишь опытный специалист. Для этого разработаны специальные схемы, таблицы и электронные программы. Они учитывают все те факторы, которые достоверно влияют на уровень смертности больных ИБС. По лабораторным показателям можно определить ключевую особенность – индекс атерогенности крови. Именно он вычисляется математическим путем на основании анализа крови риск ИБС-1. Используется такая формула:
Показатель общего холестерина – холестерин ЛПВП/холестерин ЛПНП.
Интерпретировать результаты можно так:
- Уровень холестерина общего должен быть не выше 5,0 ммоль/л;
- Уровень ЛПВП ниже 1 ммоль/л представляет непосредственную угрозу;
- Индекс атерогенности плазмы превышающий показатель 5,0 говорит о риске осложненных форм ИБС.
Важно помнить! ЛПВП являются полезными липидами, снижающими атерогенность плазмы. В организме они конкурируют с липопротеидами низкой плотности, которые повышают эти свойства. Поэтому желательно определять и этот показатель (ЛПНП)!
Стоимость проведения анализа: 50 руб.
Вопросы и ответы
Предварительный расчет цены Вопрос: Здравствуйте. Хочу узнать, сколько стоит полная, комплексная сдача анализов на выявление инфекций влияющих на здоровую интимную жизнь?
Ответ: Здравствуйте! Для Вас у нас подготовлен комплекс лабораторных исследований: \»\»Визит к урологу\» (мазок из уретры, неспецифический микробиологический посев с определением чувствительности к антибиотикам, ПЦР исследование на 11 инфекций ЗППП)\» — 3399 руб.
Планирование беременности Вопрос: Добрый день!Планируем беременность.Есть ли комплекс анализов для мужчин при ее планировании и его цена?
http://analizy-sochi.ru/analizy/biohimija_krovi-risk_ishemicheskoj_bolezni_serdca-1.html
Основные факторы риска ИБС
Ишемическая болезнь сердца (ИБС) — распространенное сердечно-сосудистое заболевание, заключающееся в различии между кровоснабжением мышечной оболочки сердца и её потребностями в кислороде. Кровь поступает в миокард по коронарным (венечным) артериям.
Если имеются атеросклеротические изменения венечных артерий, приток крови ухудшается и возникает ишемия миокарда, приводящая к временной или стойкой дисфункции мышечной оболочки сердца.
Сердечно-сосудистая патология занимает первенство в структуре смертности по всему миру — за год умирает около 17 млн. человек, из них 7 млн.— от ИБС. Согласно данным ВОЗ, наблюдается тенденция роста смертности от этого заболевания. Для повышения качества жизни людей и уменьшения заболеваемости необходимо определить факторы риска ИБС. Многие факторы являются общими в развитии ИБС и других болезней кровеносной системы.
Что понимают под факторами риска?
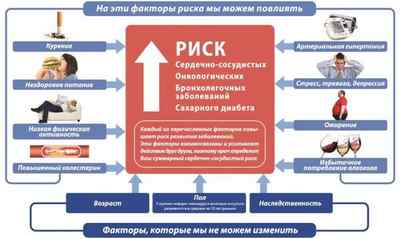
Под факторами риска подразумевают те события или обстоятельства, которые увеличивают вероятность возникновения или прогрессирования определенной патологии. Факторы риска при ИБС делят на:
Первая группа факторов риска ИБС (на которые повлиять нельзя):
- половая принадлежность;
- возраст;
- наследственная склонность.
Вторая группа факторов риска ИБС (которые можно изменить):
- курение;
- артериальная гипертензия;
- метаболические нарушения;
- гиподинамия;
- психосоциальные факторы и т. д.
Для того чтобы рассчитать вероятность сердечно-сосудистых событий со смертельным исходом в ближайшие 10 лет существует система SCORE (Systematic Coronary Risk Evaluation). Она представлена таблицей, учитывающей:
- показатели холестерина;
- артериальное давление;
- факт курения;
- возраст;
- пол.
По умолчанию в группу очень высокого риска относятся люди с:
- уже поставленным диагнозом сердечно-сосудистой патологии;
- сахарным диабетом;
- снижением функции почек, которое длится 3 месяца (хроническая болезнь почек);
- большим количеством индивидуальных факторов риска.
Факторы риска сердечно-сосудистых заболеваний
Факторы риска при ИБС
Мужской пол

Атеросклероз венечных артерий, который вызывает ишемическую болезнь сердца в 99%, определяется в три раза реже у лиц женского пола, чем у лиц мужского во временном промежутке 41–60 лет. Это обусловлено как влиянием эстрогенов на эндотелий, гладкие мышцы сосудов, так и меньшим процентом других факторов риска ИБС среди женщин (в т. ч. курения).
Однако имеются данные, что после 70 лет атеросклеротические поражения венечных артерий встречаются одинаково часто среди обоих полов, равно как и ИБС.
Со временем вероятность развития ИБС увеличивается, хотя сейчас наблюдается омоложение этой патологии. В эту группу риска ИБС входят пациентки старше 65 лет и пациенты старше 55 лет.
Отягощенность семейного анамнеза по сердечно-сосудистым заболеваниям
Если у больного есть родственники, у которых диагностировали атеросклероз до 55 лет у представителей мужского пола и до 65 — у женского, то вероятность его возникновения у пациента увеличивается, следовательно, это является дополнительным фактором риска.
Нарушение жирового обмена
Патология метаболизма жиров лабораторно выражается в дислипидемии и в гиперлипидемии. При дислипидемии нарушается соотношение между транспортирующими липиды молекулами/липидами, а при гиперлипидемии уровень этих молекул в крови становится выше.
Жиры находятся в крови в транспортной форме — в составе липопротеидов. Липопротеиды делятся на классы на основании разницы в составе и плотности молекулы:
- липопротеиды высокой плотности,
- липопротеиды низкой плотности,
- липопротеиды средней плотности,
- липопротеиды очень низкой плотности.
В возникновении атеросклероза принимают участие:
- липопротеиды низкой плотности (ЛПНП), которые транспортируют холестерин (ХС), триглицериды и фосфолипиды из печени в периферические ткани;
- липопротеидами высокой плотности (ЛПВП), которые переносят эти молекулы от периферии в печень.
ЛПВП — «защитный» липопротеид, препятствующий местному накоплению холестерина. С развитием атеросклероза связывается изменение соотношения ЛПВП и ЛПНП в пользу последних.
Если значение ХС ЛПВП ниже 1,0 ммоль/л, повышается склонность организма к откладыванию холестерина в сосудах.
Оптимальным считается показатель ХС ЛПНП ниже 2,6 ммоль/л, но рост его до 4,1 ммоль/л и выше ассоциируется с начавшимися атеросклеротическими изменениями, особенно при низком уровне ЛПВП.

Причины развития ИБС
Гиперхолестеринемия
Гипердисхолестеринемия — повышение уровня общего холестерина и холестерина ЛПНП.
У здорового человека уровень общего холестерина меньше 5 ммоль/л.
Пограничное значение — 5,0–6,1 ммоль/л.
Артериальная гипертония
Артериальная гипертензия (АГ) — повышенный уровень систолического и/или диастолического давления более 140/90 мм рт. ст. постоянно. Вероятность появления ИБС при АГ повышается в 1,5–6 раз. Еще при гипертензии наблюдается гипертрофия левого желудочка, при которой атеросклероз коронарных артерий и ИБС развивается в 2–3 раза чаще.
Нарушение углеводного обмена и сахарный диабет

Сахарный диабет (СД) — эндокринная патология, при которой задействованы все виды обмена веществ и имеется нарушение усвоения глюкозы из-за абсолютной или относительной инсулиновой недостаточности. У больных с СД наблюдаются дислипидемия с повышением уровня триглицеридов и ЛПНП и понижением ЛПВП.
Этот фактор усугубляет течение уже существующего атеросклероза — острый инфаркт миокарда является причиной смерти у 38–50% пациентов с СД. У 23–40% больных наблюдается безболевая форма инфаркта вследствие диабетических нейропатических поражений.

На организм этот фактор риска ИБС влияет через никотин и оксид углерода:
- они снижают уровень ЛПВП и увеличивают свертываемость крови;
- оксид углерода воздействует непосредственно на миокард и уменьшает силу сердечный сокращений, меняет структуру гемоглобина и тем самым ухудшает доставку кислорода в миокард;
- никотин стимулирует надпочечники, что приводит к выбросу адреналина и норадреналина, что вызывает гипертензию.
Если сосуды спазмируются часто, в их стенках развиваются повреждения, которые предполагают дальнейшее развитие атеросклеротических изменений.
Низкая физическая активность
Гиподинамия сопряжена с увеличением риска ИБС в 1,5–2,4 раза.
При этом факторе риска:
- замедляется метаболизм;
- снижается ЧСС;
- ухудшается кровоснабжение миокарда.
Также гиподинамия ведет к ожирению, артериальной гипертензии и инсулинорезистентности, что является дополнительным фактором риска ИБС.
Пациенты, которые ведут малоподвижный способ жизни, умирают от инфаркта миокарда в 3 раза чаще активных.

Наличие и стадию ожирения определяет индекс массы тела (ИМТ) — соотношение между весом (кг) и ростом в квадрате (м?). Нормальный ИМТ — 18,5–24,99 кг/м?, но риск ИБС возрастает при индексе массы тела 23 кг/м? у мужчин и 22 кг/м? у женщин.
При абдоминальном типе ожирения, когда происходит откладывание жира в большей мере на животе, риск ИБС есть даже при не очень высоких значениях ИМТ. Резкое увеличение веса в молодости (после 18 лет на 5 кг и более) тоже является фактором риска. Этот фактор риска ИБС очень распространен и довольно легко модифицируется. Диета при ишемической болезни сердца является одним из основополагающих факторов, влияющих на весь организм.
Сексуальная активность
Холестерин является предшественником половых гормонов. С возрастом половая функция у обоих полов склонна угасать. Эстрогены и андрогены перестают синтезироваться в изначальном количестве, холестерин уже не идет на их постройку, что проявляется повышенным его уровнем в крови с дальнейшим развитием атеросклероза. Также низкая активность сексуальной жизни — та же гиподинамия, ведущая к ожирению и дислипидемии, что является фактором риска ИБС.
Психосоциальные факторы

Есть данные, согласно которым люди с холерическим, гиперактивным поведением и реакцией на окружение заболевают инфарктом миокарда чаще в 2–4 раза.
Стрессовая среда вызывает гиперстимуляцию коркового и мозгового слоя надпочечников, которые выделяют адреналин, норадреналин, кортизол. Эти гормоны способствуют повышению артериального давления, увеличению ЧСС и увеличению потребности миокарда в кислороде на фоне спазмированных коронарных сосудов.
Значение данного фактора подтверждается большей частотой ИБС среди людей, которые занимаются интеллектуальным трудом и живущих в городе.
Полезное видео
Об основных факторах риска ишемической болезни сердца узнайте из следующего видео:
http://cardiolog.online/serdce/ibs/faktory-riska.html
Что повышает вероятность развития ишемической болезни сердца? Обзор наиболее распространенных факторов риска при ИБС
Ишемическая болезнь сердца подразумевает нарушение кровоснабжения миокарда на фоне пораженных коронарных артерий. Причин такого состояния множество, но есть определенные обстоятельства, предрасполагающие к нему – факторы риска. Их классифицируют по определенным признакам.
Классификация факторов риска при ИБС
Многие факторы риска при ишемической болезни сердца совпадают с предрасполагающими обстоятельствами к атеросклерозу, так как в основе развития обеих патологий лежит коронарный атеросклероз.
Классификация факторов риска предполагает несколько различных моделей. Чаще предрасполагающие обстоятельства делят по следующим признакам:
- биологический;
- поведенческий;
- анатомически-физиологический.
К биологическим факторам риска относят:
Последние подразумевают наследственная склонность к патологиям, на фоне которых может развиться ишемическая болезнь сердца.

Поведенческие факторы риска называют также бихевиоральными. Риск развития ИБС повышается в случае:
- злоупотребления алкоголем;
- курения;
- некоторых пищевых привычек;
- особенностей двигательной активности;
- поведения, вызывающего патологии коронарных артерий.
Анатомически-физиологические факторы риска подразумевают также ряд биохимических (метаболических) особенностей. В эту группу относят:
- сахарный диабет;
- дислипидемию;
- артериальную гипертензию;
- ожирение;
- индивидуальные особенности распределения жира по организму.
Такие патологии могут быть наследственными и относиться также в группу биологических факторов риска.
Обстоятельства, предрасполагающие к развитию заболевания, классифицируют также по возможности изменения. По такому признаку выделяют 3 группы факторов риска:
- модифицируемые;
- не модифицируемые;
- частично модифицируемые.
Модифицируемые обстоятельства предполагают возможность изменений. К таким факторам относят ожирение, курение, пищевые привычки, артериальную гипертензию, недостаточную физическую активность.
Не модифицируемые обстоятельства означают, что изменить их невозможно. Это касается пола, возраста, генетической предрасположенности.
Частично модифицируемые обстоятельства предполагают, что их можно изменить частично, то есть снизить влияние на различные системы организма. К таким факторам риска относят сахарный диабет, гиперлипидемию, психоэмоциональные перегрузки.
Различают также экзогенные и эндогенные факторы риска ИБС. Экзогенные причины называют также социально-культурными, так как их обуславливает среда проживания людей. Эндогенные факторы подразумевают состояние организма, включая пол, возраст, наследственную предрасположенность, ожирение и различные патологии.
Самые распространенные факторы риска
К возникновению и развитию заболевания предрасполагают всевозможные факторы. Нередко можно наблюдать совокупность сразу нескольких из них. Выделяют несколько факторов риска, наиболее часто наблюдаемых в анамнезе заболевания.
Половой признак
Статистика подтверждает, что ишемической болезни сердца наиболее подвержен мужской пол. В этом случае наблюдается также связь с возрастным признаком.
Исследования показывают, что в возрасте 30-40 лет 5% мужчин страдает атеросклерозом коронарных артерий. У женщин в таком возрасте аналогичная патология встречается в 10 раз реже. В возрасте 40-50 лет коронарный атеросклероз у женщин встречается в 3 раза реже, в 50-60 лет – в 2 раза реже. После 70 лет оба пола подвержены такой патологии в равной степени.

Женщины с нормальным менструальным циклом страдают от ишемической болезни редко, даже при наличии некоторых факторов риска. Во время менопаузы происходит снижение уровня эстрогена, а уровень холестерина и липопротеидов низкой плотности повышается в разы. На фоне таких изменений риск ИБС возрастает.
Возрастной признак
Начало атеросклеротического процесса зарождается еще в детском возрасте, в дальнейшем патология прогрессирует. Независимо от остальных факторов риска, вероятность развития заболевания увеличивается с возрастом.
Существует связь между возрастным критерием и модифицируемыми факторами риска. Если устранить изменяемые обстоятельства, то риск ИБС будет в разы ниже, чем при их сохранении.
Генетическая предрасположенность
Риск коронарного атеросклероза в разы повышается при генетической предрасположенности к нему, то есть при наличии у родителей и других родственников этой патологии симптоматического характера. Вероятность развития ИБС повышается, если у родственников эта болезнь проявилась до 55 лет.
Наблюдается связь генетической предрасположенности с остальными факторами риска. Наследственность повышает возможность развития сахарного диабета, гипертонии, гиперлипидемии. Такие патологии нередко приводят к заболеваниям сердечно-сосудистой системы. При одновременной предрасположенности к ИБС риск ее развития повышается многократно.
Пищевые привычки
Риск развития ишемической болезни сердца напрямую связан с образом жизни, включающим и особенности питания. Один из основных провоцирующих атеросклероз факторов – высококалорийный рацион и высокое содержание в нем жиров животного происхождения.
Если в питании постоянно и в большом количестве присутствуют животные жиры, то гепатоциты (клетки печени) накапливают избыток холестерина. Это запускает ряд процессов в организме, приводящих к ожирению, нарушению обмена липидов и углеводов. Все эти факторы провоцируют формирование атеросклероза.
Избыточная масса тела относится к наиболее значимым факторам риска ИБС и атеросклероза. Одновременно такое обстоятельство является легко модифицируемым.

В большинстве случае наблюдается прямая связь ожирения с пищевыми привычками. Нередко такое сочетание связывают с генетическим фактором. В таком случае ожирение бывает семейной проблемой и развивается на фоне употребления пищи с высокой калорийностью и в больших объемах. Ситуация усугубляется при низком уровне физической активности.
Физическая активность
Ишемическая болезнь сердца наблюдается в два раза чаще у пациентов с низким уровнем физической активности. Для профилактики такой патологии, а также при ее наличии выбор физических нагрузок должен быть ориентирован на следующие параметры:
- вид занятий;
- интенсивность;
- продолжительность;
- частота.
В профилактических целях стоит отдавать предпочтение быстрой ходьбе, ходьбе на лыжах, бегу трусцой, плаванию, велоспорту. Рекомендованы занятия не реже 4 раз в неделю и продолжительностью не менее получаса. Приступать к таким нагрузкам необходимо после разминки.
Если ишемическая болезнь сердца уже наблюдается, то физические нагрузки подбирают индивидуально после клинических исследований и тестов.
Курение – провоцирующий фактор не только для ишемической болезни сердца, но и для многих других патологий неинфекционного происхождения. Состав сигаретного дыма очень разнообразен – в нем несколько тысяч химических веществ. Наибольшее отрицательное воздействие обеспечивается никотином и оксидом углерода.
Наблюдается следующий механизм влияния курения на сердечно-сосудистую систему:
- Адренергический стимулирующий эффект. У миокарда повышается потребность в кислороде, в результате аритмия увеличивается, наблюдается снижение порога фибрилляции желудочков.
- Токсичное действие оксида углерода. Это вещество негативно сказывается на процессе транспортировки кислорода кровью, включая его доставку к сердцу.
- Повышение прогрессирования и тяжести атеросклеротических изменений. Это обусловлено снижением уровня холестерина липидопротеинов высокой плотности и повышением риска тромбообразования.
Употребление алкоголя
У людей, злоупотребляющих алкоголем, риск ИБС значительно возрастает по сравнению с умеренно пьющими лицами. Умеренностью называют потребление чистого этанола до 30 грамм в день.
Интересный факт: у непьющих людей риск смертельного исхода по причине ИБС так же высок, как и у пьющих много. Это не значит, что умеренные дозы алкоголя являются профилактикой ишемической болезни сердца. Такая вредная привычка провоцирует ряд других патологий, в том числе артериальную гипертензию.

Сахарный диабет
Эта патология, независимо от типа, является фактором риска при ИБС и прочих сердечно-сосудистых заболеваниях. У женщин такая взаимосвязь встречается чаще.
Крайне высок риск ИБС при метаболическом синдроме на фоне сахарного диабета. Такая патология подразумевает увеличенную массу висцерального жира, гиперинсулинемию и сниженную чувствительность периферических тканей к инсулину. Совокупность таких факторов вызывает нарушения обмена углеводов и липидов, гипертонию. Все эти негативные изменения повышают вероятность развития ИБС.
Гипертония
Высокое артериальное давление – распространенный фактор риска при ишемической болезни сердца и сердечной недостаточности. При этом важно учитывать, что большое количество людей не знают о наличии у себя такой патологии либо пренебрегают контролем показателей давления и не соблюдают назначенное лечение.
Своевременное выявление и корректная терапия гипертензии позволяет снизить риск летального исхода от ИБС на 15%. Лечение необходимо в обязательном порядке, если давление превышает показатель 180/105 мм рт. ст.
В остальных случаях необходимо оценивать другие фактории риска ИБС. Чем больше вероятность развития болезни, тем при меньших показателях давления нужно прибегать к медикаментозной терапии.
Дислипидемия
Такое нарушение относят не к болезни, а фактору риска развития атеросклероза. Патология подразумевает нарушенное соотношение липопротеинов низкой и высокой плотности.
Липопротеины низкой плотности – основной переносчик холестерина – часто называемый плохим холестерином. При его высоком уровне в плазме крови риск атеросклероза и ИБС повышается в разы.
Нужно следить за уровнем общего холестерина. В норме он не должен превышать 5.2 ммоль/литр.
Видео о факторах риска при ИБС
Смотрите передачу, в которой рассказывается о провоцирующих развитие заболевания предпосылках:
Ишемическая болезнь сердца может быть спровоцирована различными факторами. Нередко у одного человека наблюдается наличие нескольких предрасполагающих к такой патологии обстоятельств, причем они могут относиться к разным группам. При профилактике ИБС важно учитывать все провоцирующие патологию предпосылки и по возможности устранять их.
http://serdce.biz/zabolevaniya/ibs/faktory-riska-pri-ishemicheskoj-bolezni-serdca.html







