Гипоксия плода: симптомы, внутриутробная, признаки
Сердцебиение плода при гипоксии
Гипоксия плода регистрируется в 10,5% случаев от общего числа беременностей и родов. Гипоксия плода может развиваться в различные сроки внутриутробного развития, характеризоваться различной степенью кислородной недостаточности и последствиями для организма ребенка.
Будущая мама во второй половине беременности ощущает шевеления ребёнка. К ним нужно быть внимательной и следить за их частотой. 10 шевелений в сутки считается нормой. То есть, если малыш двигался в течение минуты-двух — это одно шевеление, один эпизод. Будущая мамочка должна научиться считать их количество. Некоторые доктора считают, что учащение шевелений является признаком гипоксии плода. Такое учащение ещё называют «икотой» ребенка. Другие врачи утверждают, что более показательным является снижение числа шевелений, а то и вообще их прекращение. Если такие симптомы присутствуют, то женщине рекомендуют сделать КТГ, то есть фиксацию специальным датчиком сердцебиений плода. Специалист по КТГ скажет, как чувствует себя ребёнок и страдает ли он дефицитом кислорода. Но стоит учесть, что это исследование может давать и ложноположительные результаты. А именно: выявлять гипоксию там, где ее не существует.
Как правило, на ранних сроках беременности трудно обнаружить кислородное голодание плода. Но его можно предположить в том случае, если мамочка страдает анемией или другими заболеваниями.
Признаки кислородного голодания плода можно выявить и на ультразвуковой диагностике. Так, фактором гипоксии является задержка развития плода, когда его показатели меньше нормы для этого периода беременности.
Диагностируют эту патологию развития и на допплерометрии. Ухудшение кровотока в плаценте и уменьшение частоты сердцебиения сигнализируют о кислородном голодании.
Осмотр беременной лечащим врачом тоже может выявить гипоксию. В этом случае признаком является необычное сердцебиение малыша. Снижение частоты сердцебиений сигнализирует о гипоксии плода. Поскольку врач слушает сердцебиение ребёнка при каждом осмотре, то кислородное голодание можно обнаружить на ранних сроках.
Также косвенным сигналом гипоксии является патология плаценты по результатам УЗИ. Это может быть как слишком большая, так и меньше нормы её толщина, или отслойка.
Будущая мама должна каждую минуту помнить о своей ответственности перед ребёнком. Неукоснительное соблюдение рекомендаций врача, внимание к своему здоровью, своевременное обращение за помощью в случае необходимости является залогом и основой рождения здорового сына или дочки.
Причин возникновения гипоксии может быть много. Внутриутробная хроническая гипоксия может быть вызвана следующими причинами:
- болезни матери (болезни дыхательных путей, сердечнососудистой системы, заболевания крови);
- заболевания самого плода (резус конфликт, инфекции, врожденные пороки, внутричерепная травма);
- нарушение кровотока из-за выпадения пуповины, прижатия пуповины при тазовом предлежании, обвития пуповины вокруг конечностей;
- тяжелый и длительный токсикоз – это неприятно и тяжело для мамы, а на ребеночке это может отразиться гипоксией;
- при многоводии или многоплодной беременности, малышам может не хватать кислорода для нормального существования и развития, тогда следует применять дополнительные меры для помощи им;
- перенашивание также может стать причиной кислородного голодания плода;
- кроме того, всем беременным ежедневно твердят, не расстраиваться, думать только о хорошем и избегать стрессовых ситуаций. Во-первых, малыш сам напрягается, когда мама находится в расстроенных чувствах, а, во-вторых, во время стресса мама реже дышит, что нарушает приток нужного количества кислорода к плоду;
- острая гипоксия возникает при тугом многократном обвитии пуповиной шейки плода;
- преждевременная отслойка плаценты, быстротечные роды или наоборот затянувшиеся, узлы на пуповине, что препятствуют поступлению крови к плоду, разрыв матки и многое другое;
- применение обезболивающего во время родового процесса также может явиться причиной острой гипоксии; Подробнее о последствиях анестезии->
- длительное нахождение головки плода в области малого таза ведет к кислородному голоданию.
Профилактика внематочной беременности здесь
Признаки гипоксии плода представляют собой патологическое состояние, при котором нарушается маточно-плодово-плацентарный кровоток и ребенок получает недостаточное количество важного для развития и жизнедеятельности кислорода. Признаки гипоксии плода нельзя расценивать как отдельное заболевание, так как они являются следствием уже существующего патологического процесса в организме матери или ребенка. Гипоксию плода также называют «асфиксия» либо «дистресс плода» (в переводе distress — страдания).
Признаки гипоксии плода наблюдаются примерно в 10% случаев всех беременностей. При возникновении дистресса на ранних сроках гестации, повышается риск возникновения у плода врожденных пороков развития. Если плод испытывает кислородное голодание уже на поздних сроках, возможно отставание его в умственном и физическом развитии. Острая гипоксия, которая развивается во время родов, нередко является причиной тяжелого поражения ЦНС, вследствие нарушения кровоснабжения структур головного мозга.
В случае выявления гипоксии плода беременная госпитализируется в акушерско-гинекологический стационар.
Наличие гипоксии плода требует коррекции имеющейся акушерской и экстрагенитальной патологии матери и нормализации фетоплацентарного кровообращения.
Беременной показан строгий покой, оксигенотерапия. Проводится терапия, направленная на снижение тонуса матки (папаверин, но-шпа, эуфиллин, гинипрал, Магне В6, бриканил), уменьшение внутрисосудистой свертываемости (курантил, реополиглюкин, актовегин, трентал). Хроническая гипоксия плода требует введения препаратов, улучшающих клеточную проницаемость для кислорода (липостабила, эссенциале-форте) и метаболизм (витаминов Е, С, глутаминовой кислоты, глюкозы), антигипоксантов, нейропротекторов.
При улучшении состояния беременной и уменьшении явлений гипоксии плода беременной может быть рекомендована дыхательная гимнастика, аквагимнастика, УФО, индуктотермия.
При неэффективности комплексных мер и сохранении признаков гипоксии плода на сроке свыше 28 недель показано родоразрешение в экстренном порядке (кесарево сечение).
Роды при хронической гипоксии плода ведутся с использованием кардиомниторинга, позволяющего своевременно применять дополнительные меры. При острой гипоксии, развившейся в родах, ребенку требуется реанимационная помощь.
Своевременная коррекция гипоксии плода, рациональное ведение беременности и родов позволяют избежать развития грубых нарушений у ребенка. В дальнейшем все дети, развивавшиеся в условиях гипоксии, наблюдаются у невролога; нередко им требуется помощь психолога и логопеда.
Профилактика
Давно известно, что намного легче не допустить возникновение заболевания во время беременности, чем потом лечить его. Для гипоксии плода тоже существует своя профилактика:
- Почаще гуляйте на свежем воздухе;
- Каждый день проветривайте помещения, в которых спите и проводите много времени;
- Принимайте витамины в таблетках, если вам каких-то не хватает;
- Употребляйте в достаточных количествах продукты, богатые железом;
- Откажитесь от вредных привычек и ночного образа жизни;
- Избегайте вирусных и простудных заболеваний;
- Не мучайте себя тренировками: физическая активность должна быть умеренной;
- Занимайтесь гимнастикой для беременных, аквагимнастикой;
- Научитесь специальной технике дыхания;
- Иногда пейте кислородные коктейли;
- Посещайте все обследования у врача, не пропускайте ни одного без уважительной причины;
- Ничего не скрывайте от своего доктора.
Следуйте этим простым советам во время беременности, тогда ваш врач вовремя заметит все отклонения и сумеет своевременно назначить верное лечение, чтобы вам и вашему малышу ничего не угрожало. Тогда последствия заболевания вас не потревожат, а малыш родится сильным и здоровым.
Внутриутробная
- Заболевания матери: пороки сердца, пневмония, бронхиальная астма, интоксикационный синдром, шоковое состояние матери, тяжелые кровотечения, заболевания системы крови.
- Нарушение плацентарного кровообращения: при гестозах второй половины беременности, сопровождающихся нарушением плацентарного кровообращения, при преждевременной отслойке плаценты, разрывах сосудов пуповины или многократном обвитии шеи плода пуповиной, при аномальной родовой деятельности.
- Заболевания плода: пороки сердца новорожденного, хромосомные заболевания плода, гемолитичесакая болезнь новорожденного, внутриутробные инфекции, черепно-мозговая травма новорожденного. После рождения ребенка острая гипоксия (асфиксия) может быть вызвана аспирацией околоплодных вод в дыхательные пути.
Лечение в период беременности направлено на улучшение плацентарного кровотока, обмена веществ в организме (борьба с ацидозом) и усиление стойкости плода к гипоксии. Но если симптомы гипоксии нарастают, рекомендуется экстренное родоразрешение или кесарево сечение.
Способы профилактики для матери:
- больше бывать на свежем воздухе;
- не курить во время беременности;
- избегать стрессов;
- остерегаться больших скоплений народа, чтоб не заразиться вирусными заболеваниями;
- правильное питание беременной.
Профилактическая работа врача направлена на своевременную диагностику и лечение осложнений беременности и заболеваний матери, правильное ведение родов.
Диагностика предлежания плаценты здесь
Хроническая
Причиной хронической гипоксии может анемия беременной, экстрагенитальная патология (сердечно-сосудистые заболевания, болезни органов дыхания, хроническая интоксикация и др.) и нарушение маточно-плацентарного кровотока (вследствии преэклампсии, конфликта по резус-фактору или группе крови, перенашивании). Клиническими симптомами хронической гипоксии плода является изменение частоты шевелений плода; вначале они учащаются, а при нарастании кислородного голодания и истощении компенсаторных механизмов плода становятся реже. Уменьшение количества шевелений до 3 в течении часа говорит о том, что плод страдает и женщине нужно немедленно обратиться к врачу. Проведение таких исследований как кардиотокография и доплерометрия помогают уточнить диагноз.
Чтобы избежать последствий, вызванных хронической нехваткой кислорода, необходимо устранить причину. При компенсированных состояниях сердечно-сосудистой, дыхательной и выделительной систем, преэклампсии легкой степени, анемии 1 степени лечение может быть на дому. При субкомпенсированных и декомпенсированных состояниях настоятельно рекомендуют лечение в стационаре.
При незначительном кислородном голодании организм плода способен к формированию механизмов адаптации за счет увеличения ЧСС до 150-160 ударов в минуту, увеличения кислородной емкости крови, особой структуры гемоглобина и повышения обмена веществ. Значительная постоянная нехватка кислорода может приводить к задержке внутриутробного развития плода (ЗВУР), поражение сердечно-сосудистой и нервной систем.
Последствия
Мы уже описали ее влияние на ребенка при начальных сроках. Однако последствия гипоксии плода распространяются и уже на новорожденного. Они могут быть самыми непредсказуемыми. Это и снижение умственной активности, задержка общего развития организма, отказ органов и тд. Все эти последствия гипоксии плода для ребенка можно предотвратить своевременным и постоянным посещением своего лечащего врача и неукоснительное следованием всем рекомендациям и планам лечения.
Последствия при родах
Последствия гипоксии плода при родах иногда могут быть очень серьезные. Причиной этому является то, что тяжелее всего дефицит кислорода переносит мозг ребенка. Незначительная нехватка кислорода при беременности во время родов может перерасти в острую форму. Но если ребенок начал дышать сам, то у него есть все шансы избежать патологий роста и развития.
http://vamstatus.ru/bolezni/disp/gipoksiya-ploda.html
Гипоксия плода
Гипоксия плода – внутриутробный синдром, характеризующийся множественными нарушениями со стороны внутренних органов и систем, обусловленными кислородным голоданием плода. Перинатальная гипоксия – одна из самых распространенных акушерских патологий в России: до 10,5% новорожденных страдают от тех или иных проявлений кислородного голодания.
Причины и факторы риска
Гипоксия плода служит проявлением разнообразных патологических процессов в организме матери или будущего ребенка. К группе риска относят женщин, страдающих анемией и сахарным диабетом, тяжелыми формами гестоза, острыми и хроническими заболеваниями дыхательной и сердечно-сосудистой системы. Контакт с токсическими веществами, проживание в экологически неблагополучной местности, вредные привычки матери также негативно сказываются на плацентарном кровообращении.
Со стороны плода выделяют следующие факторы, провоцирующие гипоксию:
- пороки и аномалии развития;
- внутриутробные инфекции (токсоплазмоз, герпес, хламидиоз, микоплазмоз);
- длительное сдавливание головки во время родов;
- гемолитическая болезнь при резус-конфликте.
Недостаточное поступление кислорода к тканям плода запускает каскад патологических процессов, провоцирующих появление врожденных патологий и общее отставание ребенка в умственном и физическом развитии.
Кислородное голодание плода также возникает при нарушениях плацентарного кровотока, ассоциированных с осложнениями беременности и родов:
- фетоплацентарная недостаточность;
- аномалии строения пуповины;
- многократное обвитие пуповиной шеи ребенка;
- перенашивание;
- выпадение или прижатие пуповины;
- затяжные или стремительные роды;
- угроза преждевременных родов.
В зависимости от длительности течения различают две формы гипоксии плода – острую и хроническую. Острые гипоксические состояния обычно развиваются в результате патологических родов, реже – в период беременности в случае отслойки плаценты и разрыва матки. Быстро нарастающее угнетение функций жизненно важных органов создает угрозу для жизни ребенка.
Хроническая гипоксия плода при беременности развивается в течение определенного времени. Недостаточное поступление кислорода к тканям плода запускает каскад патологических процессов, провоцирующих появление врожденных патологий и общее отставание ребенка в умственном и физическом развитии. Первой реакцией организма на дефицит кислорода становится централизация и перераспределение кровотока в пользу головного мозга, создающая предпосылки для ишемических изменений в тканях. Реактивный выброс вазоактивных гормонов надпочечников на ранних стадиях гипоксии приводит к постепенному истощению мозгового и коркового слоя и секреторной недостаточности с последующим развитием брадикардии и артериальной гипотензии. Пониженный тонус прекапилляров и артериол способствует расширению периферических сосудов и появлению расстройств капиллярного кровообращения, которые выражаются в замедлении кровотока, повышении вязкости крови и снижении интенсивности газообмена. Нарушение трофики сосудистых стенок увеличивает проницаемость клеточных стенок, создавая условия для развития гемоконцентрации, гиповолемии, внутренних кровоизлияний и отека тканей. Накопление недоокисленных продуктов обмена вызывает респираторно-метаболический ацидоз и активирует перекисное окисление липидов, в ходе которого высвобождаются токсичные свободные радикалы.
При своевременном прохождении плановых диагностических процедур в ходе ведения беременности есть шанс сохранить плод и свести к минимуму ущерб для здоровья ребенка.
Степень тяжести патологических изменений при хронической перинатальной гипоксии зависит от длительности и интенсивности кислородного дефицита, а также от адаптационных возможностей организма. В акушерской практике выделяют компенсированные, субкомпенсированные и декомпенсированные гипоксические состояния. Компенсированная гипоксия плода при беременности не наносит серьезного ущерба здоровью ребенка, но вероятность рождения абсолютно здоровых детей после перенесенной во внутриутробном периоде гипоксии оценивается в 4%.
Сочетание ацидоза, брадикардии и гиперкалиемии при субкомпенсированной и декомпенсированной хронической гипоксии плода вызывает стойкое перевозбуждение парасимпатического отдела нервной системы, угнетение ферментативных реакций, нарушение функций клеточных мембран и расстройства гемодинамики, способствующие развитию ишемических и некротических процессов в органах и тканях плода. Начиная с 6–11 недели беременности, дефицит кислорода провоцирует задержку развития ЦНС и гематоэнцефалического барьера, развитие аномалий сосудов и пороков сердца. Нередко поражаются надпочечники, легкие, кишечник.
Симптомы гипоксии плода
Острая гипоксия характеризуется резким изменением двигательной активности плода, глухостью сердечных тонов и появлением шумов, аритмией, учащением или урежением сердцебиения – акцелерацией или децелерацией.
Нормальная частота сердцебиения плода составляет 120–160 ударов в минуту; частота сердечных сокращений – около 70 ударов. Допускаются незначительные отклонения от нормы, однако при резких перепадах сердцебиения, сопровождающихся колебаниями артериального давления, есть основания заподозрить кислородное голодание. Также считается нормой акцелерация при шевелениях и при повышении тонуса матки, насчитывающая не менее пяти эпизодов за полчаса, и единичные эпизоды децелерации. Двигательная активность оценивается исходя из количества толчков в одной серии: в норме должно насчитываться как минимум 10 шевелений на протяжении двух минут.
Кислородное голодание на поздних сроках вынашивания вызывает аномалии ЦНС и может стать причиной умственной отсталости.
Симптоматика хронической гипоксии состояний проявляется с четвертого месяца беременности. На ранних стадиях признаки гипоксии плода выражаются в учащении сердцебиения и двигательной активности, далее развивается брадикардия, движения замедляются. Более поздние симптомы кислородной недостаточности выявляют в ходе плановых обследований во время беременности. На УЗИ наблюдается картина задержки роста и развития плода; иногда присоединяются врожденные аномалии ЦНС, сердца и сосудов, много- или маловодие. Биохимический анализ крови беременной указывает на изменение кислотно-щелочного баланса и накопление продуктов перекисного окисления жиров; при проведении амниоцентеза в околоплодных водах обнаруживают повышенную концентрацию углекислого газа, изменения соотношений ферментов и гормонов. Обнаружение в амниотической жидкости мекония (первородного кала) свидетельствует об ишемии кишечника, которая часто наблюдается при кислородном голодании плода.
Диагностика
Предварительная диагностика гипоксии плода традиционно строится на аускультации. Однако абсолютно достоверным этот метод не является. Во-первых, можно ошибиться при подсчете частоты сердечных сокращений, во-вторых, во время родовых схваток прослушать сердцебиение плода невозможно.
Для раннего распознавания перинатальной гипоксии в современной акушерской практике составляют биофизический профиль плода, включающий следующие показатели:
- частота дыхательных движений;
- интенсивность больших движений;
- тонус мышц;
- объем околоплодных вод;
- кардиотокография (КТГ) – регистрация сердечных сокращений плода посредством ультразвукового датчика.
Для точной оценки состояния плода в ходе КТГ проводится нестрессовый тест, регистрирующий ускорение сердцебиения в ответ на повышение маточного тонуса и движения плода. Отсутствие акцелерации указывает на замедление развития и истощение компенсаторных возможностей организма ребенка. Фонокардиография позволяет распознать обвитие пуповины по характерным шумам, исключив пороки клапанного аппарата и аномалии строения миокарда. Дополнительно проводится ЭКГ матери и плода.
Родовспоможение при хронической гипоксии плода ведется с применением кардиомониторинга.
Плановое УЗИ позволяет выявить патологии плаценты, свидетельствующие о развитии острой гипоксии и необходимости срочной госпитализации женщины для сохранения беременности. Врача должно насторожить отставание плода в развитии, несоответствие толщины плаценты срокам вынашивания, преждевременное созревание и отслойка детского места.
Исследование маточно-плацентарного кровотока осуществляется посредством допплерометрии сосудов матки, плаценты и пуповины, позволяющей оценить степень тяжести и вероятные последствия гипоксии плода, составить эффективную схему коррекции патологии и подобрать оптимальный способ родоразрешения.
Лабораторные исследования при подозрении на гипоксию плода включают биохимический анализ крови беременной и пуповинной крови, забор которой производится в ходе кордоцентеза, выполняемого под УЗ-контролем. Для исключения фетоплацентарной недостаточности, предлежания петель пуповины, перенашивания и гемолитической болезни назначают амниоскопию и амниоцентез – эндоскопический осмотр нижнего полюса плодного яйца с забором околоплодной жидкости на анализ.
Чаще всего диагностируется хроническая гипоксия плода, требующая комплексного лечения – этиотропного и симптоматического.
В терапевтические схемы по показаниям включают:
- стимуляторы плацентарного кровообращения: Реополиглюкин, Эуфиллин, Курантил, Сигетин;
- средства для улучшения микроциркуляции и уменьшения внутрисосудистой свертываемости крови (действующие вещества – дипиридамол, декстран, пентоксифиллин; реже используют гемодериват телячьей крови);
- препараты для активации внутриклеточного метаболизма и повышения проницаемость клеточных мембран для кислорода (эссенциальные фосфолипиды, глутаминовая и аскорбиновая кислота, витамины Е и B6, раствор глюкозы и Алупент в растворе глюкозы);
- средства для снижения тонуса матки: Но-шпа, Тербуталин, Бриканил, Дротаверин, Гинипрал (Гексопреналин), Папаверин;
- антигипоксанты и нейропротекторы (действующие вещества – амтизол, гутимин, пирацетам, гамма-оксимасляная кислота и ее производные).
При выявлении у беременной хронических заболеваний, вызывающих гипоксию плода, параллельно проводится лечение основной патологии. В случае возникновения фетоплацентарной недостаточности женщина должна соблюдать строгий постельный режим. В целях предотвращения синдрома нижней полой вены рекомендовано лежать на левом боку. На протяжении 5–8 суток проводится курс инфузионной терапии, после чего переходят на прием лекарственных средств перорально или в виде внутримышечных инъекций. При положительной динамике пациентке разрешается вернуться к умеренной активности. Показаны занятия аквааэробикой и дыхательной гимнастикой, прогулки на свежем воздухе, физиотерапевтические процедуры – ультрафиолетовое облучение и индуктотермия. Родовспоможение при хронической гипоксии плода ведется с применением кардиомониторинга.
В рационе беременной должно быть достаточное количество железосодержащих продуктов; при необходимости назначают поливитамины и препараты железа.
Острая гипоксия плода лечится исключительно в стационаре. В целях восполнения кислородной недостаточности назначают оксигенотерапию – ингаляции чистого увлажненного кислорода через маску. Внутривенно вводят растворы 10% глюкозы с инсулином, 10% глюконата кальция, 2,4% Эуфиллина и 1% Сигетина с аденозинтрифосфатом (АТФ) и аскорбиновой кислоты с кокарбоксилазой, дополнительно назначают капельное введение 5% раствора натрия гидрокарбоната. При внезапно развившейся брадикардии прибегают к внутривенным и подкожным инъекциям 0,1% раствора атропина сульфата; в случае доступа к предлежащей части препарат вводят непосредственно плоду.
В случае полной отслойки плаценты плод погибает в течение 2–4 часов. Единственной возможностью спасти жизнь ребенка представляется экстренное кесарево сечение. Также показанием к искусственному родоразрешению служит низкая эффективность консервативного лечения острого и хронического гипоксического состояния и срок беременности от 28 недель.
Прогноз при гипоксии плода зависит от сроков гестации. Гипоксические состояния, возникшие в первые месяцы беременности, замедляют темпы роста и физического развития плода, в результате чего рожденный в положенное время ребенок производит впечатление недоношенного и нуждается в интенсивном уходе. Кислородное голодание на поздних сроках вынашивания вызывает аномалии ЦНС и может стать причиной умственной отсталости. Наихудший прогноз выживаемости новорожденных при тяжелой гипоксии, протекающей на фоне глубоких полиорганных нарушений.
Возможные осложнения и последствия гипоксии плода
Осложнения гипоксии плода чаще всего затрагивают ЦНС: отек мозга, перинатальная энцефалопатия, арефлексия и судорожный синдром. Со стороны дыхательной системы может развиться легочная гипертензия и постгипоксическая пневмопатия. В самых тяжелых случаях перинатальная гипоксия сопровождается комплексом респираторных и обменных патологий, обусловленных незрелостью легких и недостаточной выработкой суфрактанта. В медицинской литературе данное состояние называют респираторным дистресс-синдромом, синдромом дыхательных расстройств или болезнью гиалиновых мембран. По статистике, дистресс-синдром регистрируется у 9 новорожденных на тысячу живорождений, на его долю приходится от 30 до 50% неонатальных смертей.
Перинатальная гипоксия – одна из самых распространенных акушерских патологий в России: до 10,5% новорожденных страдают от тех или иных проявлений кислородного голодания.
В случае поражения сердечно-сосудистой системы развиваются врожденные пороки сердца и сосудов, ишемический некроз эндокарда. Прогрессирующее снижение скорости кровотока и развитие ацидоза провоцирует возникновение ДВС-синдрома – тяжелого геморрагического диатеза, связанного с истощением ресурсов свертывающей системы. На фоне высокой токсической нагрузки на организм развивается почечная недостаточность и олигурия, некротический энтероколит и вторичный иммунодефицит. В 75–80% случаев гипоксия плода сопровождается асфиксией.
Профилактика
Острая перинатальная гипоксия с трудом поддается профилактике, однако при своевременном прохождении плановых диагностических процедур в ходе ведения беременности есть шанс сохранить плод и свести к минимуму ущерб для здоровья ребенка. При первых признаках неблагополучия, таких как изменение двигательной активности плода, боли в животе и выделения из влагалища, следует немедленно обращаться к врачу.
Плановое УЗИ позволяет выявить патологии плаценты, свидетельствующие о развитии острой гипоксии и необходимости срочной госпитализации женщины для сохранения беременности.
Предотвращение хронической кислородной недостаточности в значительной мере зависит от поведения будущей матери. Следует отказаться от вредных привычек и убедить всех членов семьи воздерживаться от курения в присутствии беременной, так как пассивное вдыхание матерью сигаретного дыма так же опасно для плода, как и активное курение. Для обогащения крови кислородом рекомендуется чаще проветривать жилье и гулять на свежем воздухе, избегая посещения экологически неблагополучной местности, беречься от инфекций и ограничить контакты с токсичными средствами бытовой химии. В рационе беременной должно быть достаточное количество железосодержащих продуктов; при необходимости назначают поливитамины и препараты железа.
Видео с YouTube по теме статьи:
http://www.neboleem.net/gipoksija-ploda.php
Гипоксия плода

Гипоксия плода — патологическое состояние плода, возникающее вследствие нарушения транспортировки кислорода от организма матери к ребенку или же нарушение функции поглощения кислорода тканями плода. Данный синдром развивается на любом сроке беременности и несет неблагоприятные последствия для здоровья и жизни будущего малыша.
Гипоксия плода на ранних сроках беременности замедляет развитие эмбриона и часто вызывает различные отклонения в развитии и жизнедеятельности. Гипоксия, развивающаяся на поздних сроках чревато поражением нервной системы, задержкой роста плода, а также снижением адаптационной функции ребенка.
Патология может наблюдаться как при вынашивании ребенка, так и во время родов. Гипоксию подразделяют на два типа:
- острая (острое кислородное голодание, угрожающее здоровью и жизни ребенка);
- хроническая (постепенно развивающаяся кислородная недостаточность).
Причины гипоксии плода
Острая форма
Вызвать острую гипоксию могут:
- быстрые или длительные роды — длительные роды опасны продолжительным временем сдавливания головки в родовых путях. Быстрые роды представляют опасность тем, что у ребенка не хватает времени для адаптации и правильного разворота в родовых каналах;
- преждевременное излитие вод — продолжительный безводный период может стать причиной гипоксии;
- нарушение кровообращения пуповины — повреждение петель пуповины, образование узлов, крепкое обвитие пуповиной во время родов, отрыв пуповины способствуют возникновению гипоксии;
- слабость родовой деятельности — длительная низкопродуктивная активность матки препятствует продвижению плода по родовым путям, утомляет женский организм и вызывает кислородное голодание плода;
- преждевременная отслойка плаценты — это критическое состояние, которое представляет угрозу матери и ребенку. Часть плаценты отслаивается от матки, разрываются питающие сосуды. Матка не может сокращаться так, как в ней располагается плод. Начинается острая гипоксия у плода и кровотечение у женщины;
- разрыв матки — экстренное состояние, которое может повлечь за собой скоропостижную гибель беременной и плода. Причинами разрыва может служить истончение шва на матке.
- повышенный тонус матки;
- применение наркотических обезболивающих средств при родах;
- гипотония — низкое артериальное давление у матери ухудшает приток крови к плоду и вызывает дефицит кислорода.
Хроническая форма
Причинами хронической кислородной недостаточности плода могут быть самые разные заболевания и состояния беременной:
- заболевания дыхательной системы (астма, бронхит, воспаление легких и т. д);
- болезни сердечно-сосудистой системы (анемия, порок сердца, гипер- или гипотония, сердечная недостаточность и т. п);
- сахарный диабет, нарушение работы щитовидной железы, гормональный сбой;
- антифосфолипидный синдром. Патология, при которой велика вероятность наступления бесплодия, осложнения беременности, невынашивания ребенка;
- несовместимость резус-факторов крови матери и плода;
- гестоз (поздний токсикоз беременности);
- нарушение функционирования плаценты, которое характеризуется эндокринной, питательной, транспортной, метаболической дисфункцией плаценты;
- перенашивание беременности;
- многоплодная беременность может быть причиной неравномерного поступления крови к плодам и один из плодов может испытывать нехватку кислорода;
- инфекционные заболевания половой, кишечной, мочевой систем, а также ОРВИ;
- прием алкоголя, курение.
Признаки и симптомы

На ранней стадии беременности патологию выявить достаточно сложно, чаще она проявляется во второй половине срока вынашивания малыша. Необходимо обращать внимание на периодичность и количество движений плода. При нормальном течении беременности должно быть не менее десяти шевелений плода в течение суток на протяжении нескольких минут с перерывами в 1-2 часа. Снижение активности часто сигнализирует о развивающейся гипоксии. Во второй половине беременности должно прослушиваться сердцебиение ребенка.
Признаки развивающейся гипоксии плода:
- тахикардия, аритмия, брадикардия у плода;
- чрезмерно активное шевеление плода — интенсивные внутриутробные движения могут доставлять болезненные ощущения матери и повышать тонус матки;
- слишком низкая активность плода;
- зеленоватая или бурая окраска отходящих вод.
При гипоксии плода также могут отмечаться симптомы патологии у беременной:
- сильный токсикоз;
- депрессивные состояния;
- частое утомление, беспричинная усталость;
- бессонница;
- перепады артериального давления;
- нарушение слуха и зрения.
Диагностика гипоксии плода
При снижении интенсивности шевелений плода или наоборот, при их активизации, беременная должна немедленно обратиться к своему гинекологу. С помощью стетоскопа врач прослушивает ритм, частоту, звучность сердцебиений, определит или исключит наличие шумов.
Проводится УЗИ и допплерометрия. С помощью кардиотокографии проводится диагностика состояния сердца ребенка, наличия движений плода, активности сокращений матки. Амниоцентез и амниоскопия проводится через шейку матки и оценивает количество, цвет, биохимический состав околоплодной жидкости. Также проводится исследование крови плода из предлежащей части. Дополнительно назначают бимануальное акушерское исследование при жалобах на различного рода выделения.
Лечение гипоксии плода
При острой гипоксии назначается экстренное родоразрешение. При хронической гипоксии проводятся различные виды терапии: метаболическая, оксигенная, антиагрегантная, терапия по снижению тонуса матки. Прописываются кислородные коктейли, натуральные седативные препараты, умеренная физическая нагрузка, правильное дозированное питание. Проводится лечение острых заболеваний беременной и лечение осложнений беременности.
Последствия гипоксии плода
Гипоксия плода опасна на любом этапе беременности и родов и имеет серьезные неблагоприятные последствия. Происходит задержка развития и роста плода. У новорожденного ребенка могут появиться дисфункции или неправильная работа многих органов. Слабеет иммунитет, малыш имеет низкие адаптационные способности. Часто наблюдаются нарушение сердечно-сосудистой, дыхательной, нервной систем, психо-речевые отклонения. Высокий риск различных пороков и развития ДЦП. Гипоксия может привести к асфиксии — тяжелому неотложному состоянию.
Для профилактики гипоксии плода женщина должна вести правильный режим жизни в течение всего срока беременности. Требуется лечение имеющихся заболеваний, рациональное питание, отказ от вредных привычек, умеренная физическая нагрузка, спокойствие, своевременное обследование и контроль здоровья матери и плода.
Полезно знать Все статьи
Ультразвуковое исследование внутренних органов
Ультразвуковое исследование внутренних органов (УЗИ) рекомендуется специалистами всего мира, как наиболее важный метод диагностики. Ультразвуковое исследование обладает целым рядом преимуществ по сравнению со многими другими методами диагностики
УЗИ сосудов головного мозга
УЗИ сосудов головного мозга — это уникальный метод, позволяющий оценить изменения тканей и сосудов. Данное исследование обладает высокой информативностью, при этом оно не требует специальной подготовки пациента.
УЗИ почек и мочевого пузыря
Ультразвуковое исследование мочевого пузыря — необходимая процедура для выявления заболеваний мочеиспускательной системы. Специалисты поликлиники в отрадном предлагают провести УЗИ мочевого пузыря.
http://www.polyclin.ru/gipoksiya-ploda/
Гипоксия плода. Симптомы, признаки, последствия
Гипоксия плода – опасный патологический процесс, характеризуемый пониженным снабжением кислородом плода.
Гипоксия возникает по причине нетипичных процессов, проходящих в женском организме. Время формирования, протекания и интенсивности проявления симптомов напрямую влияют на развитие и общее состояние здоровья ребёнка. Лечение гипоксии необходимо проводить как можно раньше, чтобы болезнь не нанесла непоправимых последствий.
Гипоксия может диагностироваться на любом сроке беременности. Чем раньше возникнет внутриутробная гипоксия плода, тем более серьёзно она повлияет на развитие ребёнка (как умственное, так и физическое). Также она может нанести ущерб ЦНС, но это в случае несвоевременного или неправильного лечения. Медицинская статистика показывает, что в 10-15% из всех беременностей наблюдается кислородная недостаточность. Лечение в этом случае в первую очередь направлено на приведение в норму потока крови к матке и плаценте, но при острой гипоксии плода рекомендуется вызывать роды искусственным способом, а не применять какие-либо способы лечения.

Внутриутробная гипоксия плода
Причины внутриутробной гипоксии плода – разные патологии, протекающие в материнском организме, а также неблагоприятные факторы внешней среды. Гипоксия может возникнуть из-за заболеваний:
- гипертония
- сахарный диабет
- порок сердца
- преэклампсия и эклампсия
- хронический бронхит или бронхиальная астма
- различные заболевания почек
Внутриутробные причины возникновения гипоксии:
- повреждение целостности матки
- продолжительное передавливание головы, шеи ребёнка при родах
- усложнение прохода малыша по родовому каналу, чаще всего возникает по причине больших объёмов или неправильной позы малыша
- увеличение объёма околоплодной жидкости
- беременность двумя, тремя и более плодами
- внутриутробное заражение ребёнка
- перегораживание плацентой родового прохода из матки
- обматывание пуповины вокруг шеи ребёнка
- нарушение потока крови в плаценте
Кроме этого, весомыми причинами внутриутробной гипоксии плода могут быть внешние факторы:
- плохая экология и высокая загрязнённость воздуха в том месте, где проживает будущая мать
- приём большого количества лекарственных препаратов
- отравление химическими веществами
- злоупотребление женщиной в период беременности спиртными напитками, никотином или наркотиками
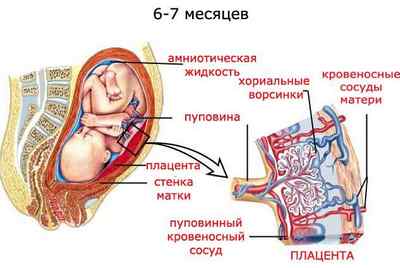
Степени гипоксии плода
По скорости протекания гипоксия делится на:
- кратковременная, т. е. возникает быстро и неожиданно
- средней тяжести – выражается непосредственно во время родов
- острая – признаки болезни наблюдаются за несколько дней до предстоящих родов
- хроническая гипоксия плода – появляется она при сильном токсикозе, несовместимости групп крови или резус-факторов матери и ребёнка, внутриутробных инфекциях плода.
По времени возникновения гипоксия делится:
- образовавшееся на первых месяцах беременности
- во второй половине из отведённого срока
- во время родов
- после родов возникает очень редко.
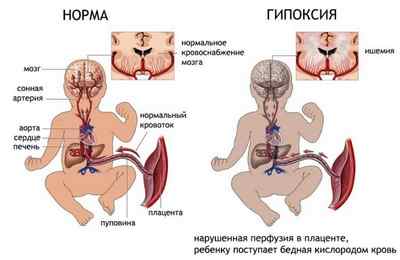
Симптомы гипоксии плода
Определяется гипоксия довольно сложно, так как она может проявиться внезапно. Но диагностировать гипоксию очень важно именно на ранних этапах, потому что это позволит быстро начать лечение и избежать последствий.
Главным симптомом гипоксии плода является замедленное сердцебиение, но это невозможно заметить в домашних условиях. Первым признаком для консультирования у врача становится изменение интенсивности толчков плода. Каждая женщина ощущает шевеление, но если ребёнок даёт о себе знать менее трёх раз в день, следует немедленно обращаться к специалистам, потому как это свидетельствует о хронической внутриутробной гипоксии плода.
Острая форма, возникающая внезапно, характеризуется совершенно противоположными признаками — ребёнок чересчур активен, сильно толкается.
Признаки гипоксии плода в первые три месяца беременности очень сложно определить, поэтому для женщины и плода будет лучше проходить обследования у врача еженедельно.
Последствия гипоксии плода
При игнорировании симптомов или при позднем обращением к врачу, гипоксия серьезно угрожает здоровью и развитию плода.
Осложнениями хронической гипоксии плода могут стать:
- нарушения развития и формирования внутренних органов, костей и головного мозга плода
- внутриклеточные отёки
- внутренние кровоизлияния
- задержка в развитии плода
Для новорождённого ребёнка последствия не менее тяжкие:
- изменения в строении и структуре некоторых внутренних органов; кровоизлияния
- неспособность самостоятельно выполнять функции, характерные для первых дней после рождения
- болезни неврологического характера
- задержка в умственном развитии
- психические отклонения
- ДЦП и аутизм
Острая и хроническая гипоксия плода может привести к смерти плода в утробе или летальному исходу ребёнка на протяжении первой недели жизни.
Как определить гипоксию плода
Определить гипоксию плода начиная с пятого месяца беременности не составит труда. Намного сложнее это сделать на первых 3-х месяцах, но чем раньше будет поставлен диагноз, тем выше вероятность избежать последствий заболевания.
Диагностика гипоксии плода состоит из:
- при помощи специальных гинекологических диагностических методик проводится оценка прозрачности, цвета и количества околоплодных вод
- допплерометрии, которая позволяет отследить скорость потока крови в пуповине и плаценте
- УЗИ
- КТГ
- прослушивания через стетоскоп частоты сердцебиения
- наблюдения за интенсивностью движений плода
Лечение гипоксии плода
При первых же проявлениях симптомов гипоксии плода беременную женщину незамедлительно госпитализируют. Первое, на что направлено лечение, это стабилизация подачи кислорода к плоду и понижение тонуса матки. Для этого пациентке назначают строгий постельный режим и приём лекарственных препаратов, которые улучшат проходимость кислорода и метаболизм. Часто также назначают оксигенотерапию и гипербарическую оксигенацию (барокамеру), что позволяет повысить оксигенацию крови не только в организме матери, но и плода.
Когда наблюдаются первые улучшения состояния плода, женщина может выполнять гимнастику, различные дыхательные упражнения, посещать аквагимнастику. Если никакие меры для нормализации подачи кислорода к плоду не дали должного эффекта или симптомы гипоксии плода сохраняются более двадцати восьми недель беременности, лучше всего немедленно провести кесарево сечение. В случае острой гипоксии для новорождённого ребёнка необходима помощь реаниматолога.
Профилактика гипоксии плода
Профилактику гипоксии плода должна выполнять женщина, которая решила стать матерью, а именно:
- правильно выбрать способ рождения ребёнка. При кесаревом сечении меньше шансов на возникновение гипоксии плода, чем при естественных родах
- своевременное лечение болезней, которые сопутствуют беременности
- избегать сильных физических нагрузок, только дыхательная гимнастика
- отдыхать достаточное количество времени
- рационализировать питание, путём употребления большого количества витаминов и кальция
- вести здоровый образ жизни, отказаться от алкоголя, никотина и наркотиков
- регулярно наблюдаться в женской консультации
- вовремя становиться на учёт к акушеру-гинекологу
- планировать беременность и тщательно к ней подготавливаться, путём обследования у врачей, лечения хронических, инфекционных или гинекологических заболеваний
Существует много исследований, связанных с лечением гипоксии плода. Одно из них — применение баротерапии в лечении гипоксии плода.
http://capsule-life.ru/gipoksiya-ploda-simptomy-priznaki-posledstviya/
Гипоксия плода
Гипоксия плода — это недостаток у плода кислорода, что препятствует нормальному его развитию. Заболевание приводит к нарушениям жизнедеятельности плода.

Когда плод находится в животе матери, он не может дышать самостоятельно. Легкие ребенка еще находятся в нерасправленном состоянии и наполнены жидкостью, поэтому воздух не может попадать в них и активно циркулировать. Но для жизни плода необходим кислород. Все необходимые компоненты плод получает через кровь матери, важнейшим элементом этого является плацента. Если процесс питания плода всеми необходимыми веществами нарушается, то происходит голодание. Если плод не потребляет достаточно кислорода, то возникает гипоксия. Гипоксию плода могут вызвать различные причины. Гипоксия плода может произойти в период протекания беременности, а также может возникнуть непосредственно во время родов.
Классификация гипоксии плода
Гипоксию плода разделяют по двум степеням тяжести: гипоксия плода умеренной тяжести и гипоксия плода тяжелой формы.
В зависимости от причин возникновения и скорости развития болезни различают острую и хроническую гипоксию плода.
Острая гипоксия
Острая гипоксия обычно развивается во время родов. При острой гипоксии развиваются нарушения жизненно важных органов. Диагноз острой гипоксии могут поставить только медицинские специалисты на основании нарушений сердцебиения и зафиксированной чрезмерной или ослабленной двигательной активности малыша. Диагноз подтверждают исследованиями специальной медицинской аппаратурой.
Хроническая
Хроническая гипоксия развивается при перенашивании и инфицировании плода, при токсикозах женщины и экстрагенитальных болезнях, а также при конфликте резус-фактора крови мамы и ребенка. Хроническая гипоксия развивается медленно и пошагово, ребенок привыкает и приспосабливается к недостатку кислорода. Диагностировать хроническую гипоксию врачи могут, проводя исследования особыми методами и функциональными пробами.
В 1952 году на Конгрессе анестезиологов был принят документ, по которому оценивают степень тяжести гипоксии плода. В нем описана шкала Вирджинии Апгар (Virginia Apgar), в которой указывается 5 факторов, по которым необходимо оценивать состояние плода. Каждый фактор оценивают от одного до трех баллов. Оценивают ребенка по шкале Вирджинии Апгар два раза: как только он родился и через пять минут после.
Как происходит оценка
Первый фактор — активность дыхания. Необходимо понять характер дыхания (медленное, активное, нормальное или крик).
Второй фактор — наличие рефлексов. Необходимо проверить ответную реакцию на катетер в носовой полости (плачь, кашель, чихание, недовольство, нет реакции).
Третий фактор — состояние тонуса мышц. Необходимо согнуть руки и ноги малыша, выяснить характер движения конечностей (активные, нормальные, слабые).
Четвертый фактор — состояние кожи. Необходимо проверить цвет кожи тела и конечностей ребенка (розовое, белое, синюшное).
Пятый фактор — активность сердцебиения. Необходимо измерить сердцебиение (больше ста ударов в минуту, меньше ста ударов в минуту, сердцебиение отсутствует).
Здоровый, активный ребенок обычно получает 8-10 баллов. Но основная масса детей оценена в 7-8 баллов из-за синюшности конечностей и неактивного мышечного тонуса. Во время второго исследования, через пять минут, при хорошей адаптации ребенка, баллы повышаются до 8-10. Умеренная гипоксия диагностируется при 4-7 баллах. А если у ребенка по шкале Вирджинии Апгар только 0-3 балла, то это тяжелая гипоксия или асфиксия.
Осложнения гипоксии плода
Если женщина сбалансированно питалась, вела здоровый образ жизни, наблюдалась у врача и следовала всем рекомендациям, то осложнений заболевания гипоксии быть не должно. Но в тех случаях, когда гипоксия плода выражается в тяжелой степени, это представляет опасность для дальнейшего умственного и физического развития ребенка. Последствия гипоксии плода могут вызвать множественные заболевания ребенка. При тяжелых формах гипоксии развивается ацидоз и изменяются окислительно-восстановительные реакции. В результате таких осложнений ткани не принимают кислород, а впитывают только углекислый газ. При серьезных осложнениях гипоксии внутриутробный плод может начать дышать, в результате чего околоплодные воды и кровь попадают в легкие малыша.
Профилактика гипоксии плода
Чтобы предотвратить развитие гипоксии плода, будущая мама задолго до беременности должна отказаться от всех вредных привычек. Беременным нужно много времени проводить на свежем воздухе, сбалансированно питаться и делать специальную гимнастику. Беременной женщине нельзя нервничать, переживать, напрягаться и переутомляться. Особое внимание стоит уделить профилактике железодефицитной анемии, потому что именно она является основной причиной нарушений кислородной недостаточности.
Плановое обследование у квалифицированного врача и проведение всех необходимых диагностических исследований позволяют предупредить заболевание и не допустить развития тяжелой формы гипоксии. Нужно всегда помнить, что любые эмоции и ощущения беременной непременно передаются малышу. Здоровый образ жизни женщины полезен не только ей самой, а и ее будущему потомству.
Причины гипоксии плода
Причинами кислородной недостаточности плода могут быть разнообразные факторы. Как правило, здоровье плода напрямую зависит от состояния матери, ее здоровья и настроения.
Симптомы гипоксии плода
На первых неделях беременности диагностировать гипоксию плода очень сложно. Можно лишь спрогнозировать ее развитие, если у беременной есть болезни или развита анемия.
На двадцатой неделе, когда плод начинает активную деятельность в утробе, беременная может заметить уменьшенную активность, что является признаком гипоксии плода. Если внутриутробный плод стал меньше двигаться, то стоит обратиться к врачу для полного диагностического исследования.
Развитие гипоксии плода характеризуется активным, учащенным сердцебиением. На завершающем этапе беременности, наоборот — при гипоксии сердцебиение происходит замедленно. Тоны сердца при гипоксии приглушены. В околоплодных водах может появиться первородный кал плода или меконий. Легкая форма гипоксии провоцирует активное внутриутробное движение плода. При тяжелой форме движения плода становятся нечастыми и трудноразличимыми.
По цвету отошедших вод беременной также можно выявить гипоксию плода. Если околоплодные воды прозрачны, то малыш здоров с нормальным кровообращением. Если же воды мутные, темные, с зеленым отливом или в них присутствует первородный кал, то это говорит о признаках гипоксии плода.
Диагностика гипоксии плода
Чтобы выявить нарушения кислородной недостаточности, необходимо провести исследования несколькими методами, потому что только комплексное исследование может точно диагностировать гипоксию плода.
В сложных ситуациях врачи назначают другие методы диагностики, при которых во время родов берут кровь из кожи головы ребенка или назначают амниоскопию.
Электрокардиографию (ЭКГ) используют тогда, когда необходимо провести клиническое исследование крови матери. Биохимическими и гормональными методами можно определить наличие важных ферментов, жиров, продуктов окисления в крови беременной.
Лечение гипоксии плода
Только медицинские специалисты могут назначать методы лечения гипоксии. Не существует единой панацеи, так как все люди разные и им необходимы различные подходы в лечении. Лечение гипоксии плода зависит от причин нарушений и степени тяжести болезни.
При гипоксии плода необходимым условием для беременной является полный покой. Во время лечения женщине зачастую назначают постельный режим и специальные медицинские препараты, главной задачей которых является снизить вязкость крови, а также улучшить кровоснабжение плаценты и нормализовать обмен питательными веществами между беременной и плодом.
Иногда причина развития гипоксии плода неясна. Тогда избавиться от кислородных нарушений затруднительно и в таких случаях внимательно следят за активностью плода. В подобных ситуациях медики часто исследуют кровоток в пуповине и частоту сердцебиения плода.
Если гипоксия начинает нарастать и лечение не приносит положительных результатов, то назначают проведение операции кесарева сечения. Но это актуально только тогда, когда срок беременности превысил 28 недель.
Если беременной все же поставлен диагноз хронической внутриутробной гипоксии плода, то во время родов, чтобы предотвратить негативные последствия гипоксии, обязательно проводят кардиомоторное наблюдение за состоянием ребенка.







