Метротромбофлебит симптомы лечение
Метротромбофлебит
Метротромбофлебит — это воспаление и тромбоз вен матки. Обычно метротромбофлебит является осложнением послеродового метроэндометрита (см.).
Течение и симптомы. Клинические проявления метротромбофлебита малохарактерны. У родильниц следует обращать внимание на учащение пульса, повышение температуры тела, задержку обратного развития матки, длительные кровянистые выделения из половых путей. При влагалищном исследовании на поверхности матки могут пальпироваться характерные извитые тяжи, представляющие собой расширенные вены. В крови наблюдаются умеренный лейкоцитоз и ускоренная РОЭ. При обострении заболевания, нагноении тромбов вен матки появляются ознобы с повышением температуры тела до 40—41° и последующим снижением ее почти до нормальной.
Лечение. Больные с метротромбофлебитом подлежат лечению в условиях стационара, где им назначают соответствующую терапию: постельный режим, диетотерапию (исключение острых и соленых блюд), холод на низ живота (в первые дни заболевания), болеутоляющие препараты, антибиотики и десенсибилизирующие средства (димедрол, пипольфен и др.). При повышении свертываемости крови показано применение антикоагулянтов (неодикумарин по 0,3 г 2 раза в день, в последующие дни по 0,15 г 3 раза в день, затем по 0,2— 0,1 г в день; или фенилин по 0,03 г 1—2 раза в день). Антикоагулянты назначает врач под контролем свертываемости крови. Антикоагулянты нельзя применять ранее 3—4-го дня послеродового периода из-за опасности маточного кровотечения. Уход, профилактика — см. Послеродовые заболевания.
Метротромбофлебит (от греч. metra — матка; thrombos — сгусток крови, тромб; phleps, phlebos — вена) — воспаление вен матки (цветн. рис. 5). Метротромбофлебит обычно является осложнением послеродового метроэндометрита (см.). Вены плацентарной площадки всегда частично закрываются путем тромбирования. Если сократительная способность матки оказывается недостаточной, тромбирование может захватывать вены на более широком участке, распространяясь за пределы плацентарной площадки.
При бимануальном исследовании определяется плохо сократившаяся болезненная матка, увеличенная в объеме, мягковатой консистенции. Под серозным покровом ее удается определить характерные извитые тяжи (пораженные вены). Шеечный канал и на 2-й неделе остается открытым, пропуская палец, как и при задержке частей плаценты. Выделения кровянистые, обильные, иногда длительные, однако кровотечения с образованием больших сгустков крови или выделения алой крови не наблюдается (отличие от задержки в матке частей плаценты). Обратное развитие матки задержано. Температура субфебрильная. Для метротромбофлебита характерны учащение и лабильность пульса, что следует учитывать, так как при отсутствии размягчения и нагноения тромбов метротромбофлебит по клинической картине напоминает метроэндометрит. При наклонности тромбов к размягчению и нагноению появляются ознобы, резкие колебания температуры: повышение до 40— 41°, снижение почти до нормальной.
При благоприятном течении метротромбофлебита после нескольких ознобов температура становится нормальной. При прогрессировании процесса после 12-го дня послеродового периода развивается клиническая картина тромбофлебита тазовых вен.
При тромбофлебите тазовых вен клиническая картина в основном такая же, как и при метротромбофлебите, что затрудняет диагностику. Помимо увеличенной, плохо сократившейся матки, в начале заболевания по ходу вен таза определяются болезненные плотные и извитые тяжи, В дальнейшем, по мере вовлечения в воспалительный процесс клетчатки, окружающей вены и лежащей в основании широкой связки матки, выявляются небольшие плоские инфильтраты, располагающиеся от внутреннего зева до большой седалищной вырезки, достигая иногда боковой стенки таза. Если воспалительный процесс поражает вены, идущие по ребру матки, то выше внутреннего зева на боковой поверхности матки определяется небольшой болезненный инфильтрат.
Внутреннее исследование при метротромбофлебите и тромбофлебите вен таза следует производить с большой осторожностью, чтобы не нарушить целость тромба и не вызвать этим эмболию или распространение септической инфекции.
Своеобразной формой метротромбофлебита является так называемый отслаивающий метрит (metritis dissecans). При отслаивающем метрите вследствие тромбоза кровеносных и лимфатических сосудов на том или ином участке происходит омертвение мышцы матки. На 3—4-й неделе послеродового периода отторгаются и извергаются омертвевшие куски мышечной ткани, что является главным признаком отслаивающего метрита. Заболевание протекает при общем тяжелом состоянии с температурой 39—40° и головной болью. Обратное развитие матки резко замедлено; ее дно при этом стоит на том же уровне, что в первые дни послеродового периода — субинволюция матки, воспалительный отек ее и высокое стояние. Последнее легко устанавливается при влагалищном исследовании; в некоторых случаях шейка матки едва достигается исследующим пальцем. Выделения из влагалища вначале очень обильные, кровянистые, буроватые, с резким гнилостным запахом, в дальнейшем становятся гнойными. Резкое уменьшение выделений обычно наступает через 1—2 дня после отхождения из матки омертвевших тканей. Если, несмотря на отхождение секвестра, выделения продолжают оставаться обильными, гнойными и с запахом,— в полости матки еще находятся невыделившиеся куски омертвевших тканей.
Возможные осложнения: септикопиемия, перитонит, профузное кровотечение, наступающее при отторжении глубоких слоев омертвевших тканей.
Лечение при метротромбофлебите, как и при метроэндометрите. В острой стадии заболевания— постельный режим, холод на низ живота, сокращающие матку средства, антибиотики (стрептомицин, биомицин и др.), сульфаниламидные препараты. При хроническом метротромбофлебите — физиотерапевтическое лечение: парафино- и озокеритотерапия, диатермия, грязелечение, сероводородные ванны и орошения. При кровотечениях — препараты спорыньи, котарнина хлорида (стиптицин), хлористый кальций, аскорбиновая кислота, викасол. При повышенном содержании протромбина в крови — антикоагулянты (гепарин, неодикумарин и др.).
Профилактика. Тщательное соблюдение условий асептики и антисептики при ведении родов, а также при оперативных вмешательствах, которые должны выполняться бережно во избежание чрезмерного растяжения и травмирования тканей маточной стенки. Не следует допускать длительного сильного сдавления стенки матки головкой плода и костями таза.
http://www.medical-enc.ru/12/metrotromboflebit.shtml
Тромб в маточной вене.
Публикации других врачей
Ревматоидный артрит при туберкулёзе
Возникло небольшое замешательство. Пациентка 55 лет, с середины 2017 болеет серопозитивным ревматоидным артритом. Принимала метотрексат 10 мг + метилпреднизолон 4 мг с отличным эффектом. И пациентке не повезло — в мае 2018 ей выявили на медкомиссии инфильтративный верхнедолевой туберкулёз, МБТ (+).
Коронарная ловушка
От переводчика
. Знаменитый русский писатель Федор Михайлович Достоевский в повседневной жизни был человеком замкнутым, неразговорчивым и не любил шумных собраний. Но как-то ему пришлось быть на званом обеде. Его соседкой оказалась молодая дама. Пытаясь поддержать разговор, он спросил, какого мнения
Курантил. Ваш опыт применения.
Попалась в руки статья. По ней я каждому второму пациенту могу назначить курантил. А вы используете этот препарат в своей практике?
Общие вызовы
Добрый вечер, коллеги! Насущный вопрос участкового врача-терапевта: существет ли в природе документ (а если даже и существует — то какой), который регламентирует вызов терапевта на дом. Т.е. при каких обстоятельствах и состояниях пациента является возможным отказать (или проконсультировать по телефону),
Что в столе лишнее ?
Несколько лет назад пошла мода у проверяющих гос.организации лазить по рабочим столам врачей. Эти разношёрстные комиссии из старших сестёр с начмедами, из санэпидстанции, из здравнадзора, из облздрава считают своим долгом проверить не только оснащение, боеготовность и ошибки в отделениях, но и лично.
Профилактика железодефицитной анемии
Уважаемые коллеги! Очень интересно узнать Ваше мнение о профилактике железодефицитной анемии пероральными железосодержащими препаратами (не рекламы ради!! монопрепаратами по типу Мальтофер, Феррум Лек, Тотема и комбинированными поливитаминными комплексами+минералами типа Фенюльс или Фероглобин-B12).
Педиатры, обратите внимание, пожалуйста)))
Дочка моя 1,9 месяцев просыпается по ночам, чтоб попить смеси (бывает и 2 раза за ночь. ) Компотом думала отучить, но и на него с удовольствием просыпаемся. Днем питаемся нормально:каши, супы, мясо, 2 яйца в неделю, фрукты, кефир, печеньки. Смесь только перед сном (не засыпает без неё просто). Чт.
Беременная ,34 года, 1 беременность, 22-23 нед.,ВИЧ-инфекция была выявлена до беременности,принесла такую вот бумагу, от АРТ и наблюдения инфекциониста отказывается.
Коллеги, кто-то встречался с подобными \»заключениями\» и насколько это распространенное явление?
Как просто
Еще в студенческо- курсантские времена довелось поучаствовать в профессорском обходе на одной из терапевтических кафедр родной Академии. Отличительной особенностью была небольшая деталь, точнее требование профессора, чтобы больные лежали во время обхода полностью раздетыми, прикрытые только простынк.
Функциональная активность щитовидной железы
(по материалам нашей клиники) Наиболее высокие показатели ТТГ были зарегистрированы нами в сыворотке крови мужчин с тревожно — депрессивным синдромом и зависимостью от психоактивных веществ, наиболее низкие — у женщин пожилого и старческого возраста с деменцией. Т4 свободный был выше у женщин с депр.
http://www.doktornarabote.ru/Publication/Single/109110/
Метротромбофлебит
Метротромбофлебит – тромбоз и воспаление венозных сосудов матки, являющиеся осложнением послеродового или послеоперационного эндометрита. Метротромбофлебит характеризуется лихорадкой, обильными и длительными кровянистыми выделениями из половых путей, ноющими болями в животе, тахикардией, слабостью. Диагностика метротромбофлебита включает гинекологический осмотр на кресле, исследование гемостаза, УЗИ. Лечение метротромбофлебита проводится стационарно; требует активной противомикробной терапии, назначения антикоагулянтов и антиагрегантов; в случае септических осложнений или массивного кровотечения – удаления матки.
Метротромбофлебит
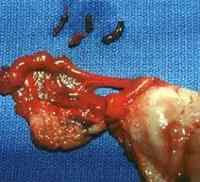
В гинекологии метротромбофлебит относится к числу послеродовых или послеоперационных септических осложнений. При попадании инфекционных патогенов в венозную сеть матки поражаются сосудистые стенки и окружающие ткани с развитием перифлебита. Воспаление вен матки создает благоприятный фон для тромбообразования. В дальнейшем при метротромбофлебите могут развиваться как местные, так и генерализованные септические и тромбоэмболические осложнения – нагноение тромбов, отслаивающий метрит, инфаркт-пневмония, ТЭЛА, тромбофлебит вен нижних конечностей и таза, сепсис.
Причины метротромбофлебита
По данным исследований, которые проводит современная гинекология, практически во всех случаях фоном для последующего развития метротромбофлебита служит метроэндометрит, возникший после недавно перенесенных и чаще осложненных родов, акушерских, гинекологических либо урологических операций.
Послеродовый метротромбофлебит чаще развивается у женщин с поздними токсикозами беременности, дискоординированной родовой деятельностью, длительным безводным промежутком, массивной кровопотерей при родах. Различные акушерские пособия (кесарево сечения, массаж матки на кулаке, ручное отделение плаценты, ушивание глубоких разрывов шейки матки) также являются факторами риска развития послеродового метротромбофлебита. В гинекологической практике метротромбофлебит может являться осложнением консервативной миомэктомии, хирургического прерывания беременности, операций по иссечению очагов эндометриоза, реконструктивных вмешательств при аномалиях матки.
Метротромбофлебит нередко развивается у пациенток, имеющих в анамнезе указания на варикозную болезнь и тромбофлебит вен нижних конечностей. Возбудителями инфекции при метротромбофлебите может выступать грамотрицательная микробная флора (кишечная палочка, клебсиеллы, протей), грамположительные бактерии (стафилококки, энтерококки, стрептококки), неспоро-образующие анаэробные микроорганизмы (пептококки, бактероиды, пептострептококки) и их ассоциации.
Важнейшим звеном патогенеза метротромбофлебита служит активация прокоагулянтных и тромбоцитарного компонентов гемостаза, характеризующихся снижением антитромбина, повышением фибриногена, структурной и хронометрической гиперкоагуляцией. Кроме того, развитию метротромбофлебита способствует угнетение звеньев клеточного и гуморального иммунитета (уменьшение количества В- и Т-лимфоцитов с нарушением их функций, а также концентрации IgG).
Симптомы метротромбофлебита
Манифестация послеродового метротромбофлебита происходит через 6-9 дней после родов, иногда уже после выписки женщины из роддома. Отмечается незначительное повышение температуры, обильные, не уменьшающиеся в объеме лохии, ухудшение состояния и сна, вялость, слабость, боли в животе ноющего характера. Типична выраженная, не соответствующая температуре тела синусовая тахикардия (до 100-120 уд. в мин.), лабильный, мягкий пульс. На фоне антимикробного лечения эндометрита клиника метротромбофлебита может быть стертой, однако даже в этом случае сохраняются тахикардия и субинволюция матки, длительно не прекращающиеся кровянистые выделения из половых путей.
Постоперационный метротромбофлебит обычно сопровождается болями в глубине таза и нижних отделах живота, лихорадкой, нарушениями функций мочевого пузыря и кишечника, иногда — симптомами раздражения брюшины. Прогрессирование метротромбофлебита может приводить к нагноению тромбов, что сопровождается ухудшением состояния больной, высокой лихорадкой (до 40°С) с ознобом, развитием отслаивающего метрита и септикопиемии. Гематогенным путем инфекция из матки может распространяться на вены таза и нижних конечностей с развитием прогрессирующего тромбофлебита.
Диагностика метротромбофлебита
В диагностике метротромбофлебита важно выяснение факторов, способствующих воспалению и тромбозу вен, а также анализ клинических проявлений. При бимануальном гинекологическом исследовании определяется болезненная, увеличенная в размерах матка, имеющая мягковатую консистенцию. Зев цервикального канала ко 2-ой неделе после родов остается раскрытым. При исследовании матки гинеколог может пальпировать извитые уплотненные венозные тяжи, придающие поверхности матки неровную структуру. При тромбофлебите тазовых вен могут выявляться инфильтраты в параметральной клетчатке. Клинические данные при метротромбофлебите подтверждаются в процессе УЗИ малого таза.
Общий анализ крови при метротромбофлебите характеризуется снижением Hb, умеренным лейкоцитозом и увеличением СОЭ. Исследование коагулограммы показывает укорочение времени свертывания, угнетение фибринолитической активности, увеличение ПТИ и концентрации фибриногена, укорочение АВР, признаки гиперкоагуляции по данным тромботеста.
Все внутренние исследования при метротромбофлебите производят крайне осторожно во избежание нарушения целости тромба и развития эмболии, а также распространения септической инфекции. Метротромбофлебит в процессе диагностики дифференцируют с плацентарными полипами и эндомиометритом.
Лечение метротромбофлебита
Терапия метротромбофлебита проводится стационарно. При метротромбофлебите показаны постельный режим, лед на низ живота. Назначаются противомикробные препараты (сульфаниламиды, антибиотики), НПВС, антикоагулянты непрямого (фениндион, аценокумарол) и прямого (гепарин) действия, антиагрегантные средства (ацетилсалициловая кислота, пентоксифиллин, никотиновая кислота), препараты реологического действия (декстран). Терапия антикоагулянтами требует контроля ПТИ и общего анализа мочи: снижение протромбинового индекса и гематурия указывают на кумуляцию препаратов.
При хроническом метротромбофлебите проводится физиотерапия: озокеритолечение, парафинолечение, грязелечение, диатермия, сероводородные ванны. При метротромбофлебите, осложненном нагноением тромбов или обильным кровотечением, может быть показано удаление матки – гистерэктомия или надвлагалищная ампутация.
Осложнения метротромбофлебита
При гематогенном переносе инфекции тромбофлебит может распространяться на вены таза и нижних конечностей. К числу тромбоэмболических осложнений метротромбофлебита относятся ТЭЛА, инфарктная пневмония.
При тяжелом течении метротромбофлебита возможно нагноение тромбов, развитие некроза стенки матки, отслаивающего метрита, обильных маточных кровотечений, сепсиса. В запущенных случаях возможна частичная или полная гангрена матки, формирование абсцессов стенки матки.
Прогноз и профилактика метротромбофлебита
Только в случае своевременной терапии с использованием антикоагулянтов, антиагрегантов и антибиотиков возможно избежать осложнений. Значительно ухудшают прогноз позднее начало лечения метротромбофлебита, нагноение тромбов и тромбоэмболические осложнения.
Профилактика метротромбофлебита требует рационального ведения родов и послеродового периода, соблюдения норм асептики при проведении абортов, гинекологических и акушерских вмешательств, своевременного лечения эндомиометрита.
http://www.krasotaimedicina.ru/diseases/zabolevanija_gynaecology/metra-thrombophlebitis
Описание тромбоза вен малого таза
Образование тромбов с их локализацией в системе нижней полой вены происходит в 95% случаев от всех выявляемых венозных тромбозов.
Это серьезный и опасный для жизни человека патологический процесс. Поэтому уметь определить заболевание по клиническим признакам, знать основные методы диагностики, терапии и профилактики патологии должен уметь каждый врач, а не только сосудистый хирург.
Процесс образования тромбов может запуститься как в глубоко расположенных венах малого таза, так и в венах, находящихся рядом с поверхностью кожи. От его локализации зависит прогноз для жизни человека и риск развития тяжелых осложнений.
- Вся информация на сайте носит ознакомительный характер и НЕ ЯВЛЯЕТСЯ руководством к действию!
- Поставить ТОЧНЫЙ ДИАГНОЗ Вам может только ВРАЧ!
- Убедительно просим Вас НЕ ЗАНИМАТЬСЯ самолечением, а записаться к специалисту!
- Здоровья Вам и Вашим близким!
Говоря о тромбозе вен, можно встретиться с терминами «тромбофлебит», «венозный тромбоз» и «флеботромбоз». Большинство современных флебологов используют их для обозначения одного и того же патологического состояния.
Разница заключается лишь в том, что под флеботромбозом чаще подразумевают поражение вен, расположенных глубоко. Термин «тромбофлебит» чаще используется для обозначения поражения вен, расположенных в непосредственной близости от кожи.
Заболевание в два раза чаще регистрируется у представительниц женского пола. В три раза чаще происходит левостороннее поражение в системе полой вены.
Тромбоз вен малого таза характеризуется следующими симптомами:
- Острый венозный тромбоз сопровождается отеком конечностей на фоне выраженных болей. Боли обусловлены наличием признаков флебита и перифлебита, а также венозной гипертензией.
- Кожные покровы напряжены, приобретают цианотичную окраску, что обусловлено ростом кожной температуры конечностей и увеличением венул и капилляров в объеме.
- Рисунок подкожных вен усиливается.
- Острый венозный тромбоз имеет склонность к быстрому развитию.
- Конечность увеличивается в объеме за счет нарастания отечности тканей.
- Суставы конечности сохраняют подвижность и чувствительность. В этом плане возможны лишь незначительные отклонения.
- Большая часть больных предъявляет жалобы на появление слабости и адинамии.
- Возможно развитие незначительного лейкоцитоза.

Начальная стадия
Если рассматривать тромбоз глубоких вен малого таза, то чаще всего процесс манифестирует в системе внутренней подвздошной вены.
Стать пусковым механизмом для формирования тромбов могут следующие факторы:
- оперативные вмешательства, объектом которых были органы малого таза (особую опасность в этом плане представляют операции, направленные на удаление опухоли яичников или матки);
- беременность и роды, при которых подвздошные вены оказываются в пережатом состоянии;
- послеродовой физиологический тромбоз вен площадки, на которой располагалась плацента.
Чаще всего тромбоз подвздошной вены имеет левостороннюю локализацию. Начавшись в подвздошных венах, патологический процесс имеет тенденцию к распространению на нижнюю полую вену. Иногда манифестация тромбообразования происходит в почечных, печеночных, яичковых и яичниковых венах.
До момента полной окклюзии сосуда тромба, процесс тромбообразования может никак себя не проявлять. Течение заболевания скрытое. Эта стадия носит название компенсаторной или продромальной. Нарушений венозной гемодинамики практически не наблюдается.
Выделены наиболее явные симптомы, свидетельствующие о начале патологического процесса:
- увеличение температуры тела;
- болезненные ощущения различной локализации;
- дизурические явления, тенезмы (при вовлечении в процесс общей подвздошной вены).
Что касается роста температуры, то этот признак не следует оставлять без внимания. Часто, именно он позволяет заподозрить начальные этапы скрытого венозного тромбоза. Особенно это касается больных, находящихся в послеродовом и послеоперационном периоде.
Если воспалительный процесс отсутствует, то есть смысл заподозрить латентный флеботромбоз. Антибактериальная терапия в таких случаях оказывается неэффективной, температура тела не нормализуется.
Пояснично-крестцовая область, нижние отделы живота, нижняя конечность (чаще левая) – вот основные места локализации болезненных ощущений при начальной стадии тромбоза.
Боли в области прямой кишки могут указывать на распространение патологического процесса на общую подвздошную вену. Так как отека при латентном течении заболевания не наблюдается, больные не связывают возникающие боли с процессом тромбообразования.
Выраженные клинические проявления
Стадия декомпенсации развивается по мере распространения тромбоза. Нарастает окклюзия коллатеральных путей, венозный отток становится затруднен.
Выраженные клинические проявления острого тромбоза глубоких вен следующие:
- увеличение местной кожной температуры;
- нарастание интенсивности болей распирающего характера со сменой их локализации (в процесс вовлекается паховая зона, бедро и икроножные мышцы конечности);
- переполнение кровью подкожных вен;
- внезапное нарушение нормального венозного оттока к конечности на фоне сохранения притока артериальной крови;
- цианоз и отек конечности, ее увеличение объема по всей длине (от стопы до паховой зоны с захватом ягодицы, мошонки и передней стенки брюшины);
- возникновение чувства напряжения в конечности;
- симптом «псоита», когда при попытке согнуть бедро возникают боли и хруст.
Отечность развивается очень быстро, иногда на протяжении всего двух часов. В итоге нормальный лимфоотток становится затруднен. Окрас кожных покровов может различаться.
Его цвет варьируется от бледного до насыщенного цианотичного. Пятнистый цианоз наблюдается реже, чем диффузный. Синий оттенок кожи свидетельствует об увеличении объема капилляров и венул, о венозном застое. У четвертой части пациентов кожа конечностей приобретает молочно-белый оттенок.
О последствиях острого тромбоза наружного геморроидального узла читайте по ссылке.
Медикаментозное лечение тромбоза вен малого таза
Если имеется подозрение на развитие тромбоза острой стадии, то госпитализация больного необходима как можно быстрее. В условия специализированного стационара осуществляется антитромботическая терапия с использованием различных групп препаратов. Их подбор возможен лишь после выполнения тщательной диагностики и исключения риска массивной легочной эмболии.
Гемореологически активные препараты
Прием гемореологически активных препаратов при данной патологии позволяет:
- уменьшить вязкость крови;
- улучшить микроциркуляцию крови;
- повысить эластичность эритроцитов;
- улучшить региональную флебогемодинамику;
- уменьшить слипание эритроцитов, лейкоцитов, тромбоцитов.
Врачами может быть рекомендован прием следующих препаратов:
http://serdce.hvatit-bolet.ru/tromboz-ven-malogo-taza.html
Ультразвуковая диагностика варикозного расширения и тромбоза вен малого таза у женщин



Accuvix-A30
Эталон новых стандартов!
Ультразвуковая система для проведения исследований с экспертной диагностической точностью.
Распространенность варикозного расширения вен малого таза колеблется в широких пределах, что свидетельствует о неоднозначности диагностических и тактических подходов к данной проблеме. По данным ультразвуковых исследований, варикозное расширение вен малого таза встречается у 5,4% условно здоровых женщин и у 15,7% женщин с выявленной гинекологической патологией. Сочетание недостаточности вен малого таза и варикозной болезни вен нижних конечностей отмечается в 62% наблюдений [1].
Заболеванию подвержены женщины в возрасте 20-25 лет, а наибольшее количество приходится на период 25-45 лет.
Дилатации вен малого таза у женщин способствуют анатомо-физиологические особенности кровоснабжения: маточновлагалищное, пузырное, прямокишечное сплетения, анастомозируя между собой несут кровь во внутреннюю подвздошную вену, а также, сливаясь с ветвями маточных вен верхней трети тела матки, вен круглой и широкой связок матки — к воротам яичника. Анастомозируя с его венами, они составляют гроздьевидное сплетение яичника. Дальнейший отток происходит в яичниковую вену, которая справа анастомозируя с верхней брыжеечной веной, впадает в нижнюю полую вену, а слева, анастомозируя с нижней брыжеечной веной, в левую почечную вену [2].
Особенностью строения вен перечисленных сплетений, за исключением пузырного, а также подвздошных вен является отсутствие или слабое развитие клапанного аппарата, в связи с чем ведущая роль в поддержании тонуса венозной стенки отводится симпатической нервной системе, гормонам (в частности эстрадиолу, прогестерону), вазоактивным веществам, кислотно-щелочному балансу. Существует точка зрения, что варикозная болезнь является генетически детерменированным коллагенозом или проявлением ангиодисплазии.
Хроническая венозная недостаточность развивается под действием двух основных механизмов: кавальной и региональной левосторонней венозной почечной гипертензии. При каждом натуживании у человека возникает кавальный рефлюкс. При отсутствии предрасположенности к варикозному процессу распространению рефлюкса в париетальные вены препятствует их полноценный клапанный аппарат, а в бесклапанные висцеральные сплетения — достаточный тонус и активные сокращения венозных стенок. У женщин изолированный кавальный рефлюкс вызывает варикозные изменения гроздьевидного сплетения правого яичника [3].
Анатомической предпосылкой к развитию региональной венозной почечной гипертензии является компрессия левой почечной вены в аортомезентериальном \»пинцете\». На фоне снижения венозного тонуса эта преграда повышает давление в почечной вене, что приводит к развитию рефлюкса крови по левой яичниковой вене. Реноовариальный рефлюкс вызывает расширение вен гроздьевидного сплетения левого яичника, маточно-влагалищного, пресакрального, мочепузырного и прямокишечного сплетений. Наиболее выраженный флебостаз в органах малого таза у женщин развивается при сочетании левостороннего реноовариального и правостороннего каваовариального рефлюксов крови [4].
Факторами, провоцирующими развитие варикозное расширение вен малого таза, считают условия труда (вынужденная длительная ортостатическая и физическая нагрузка), беременность и роды, сексуальную дисфункцию, гинекологические заболевания, гиперэстрогению; в последние годы все чаще обсуждается неблагоприятное влияние гормоно-заместительной терапии и оральной контрацепции [5].
Поскольку стенки венозных сосудов являются обширной рефлексогенной зоной, расширение их просвета сопровождается болью. Предполагается, что и ретроградный характер кровотока с формированием турбулентных потоков оказывает раздражающее воздействие на рецепторы сосудистой стенки.
Варикозное расширение вен малого таза все еще остается недостаточно изученной проблемой, поскольку является невидимой для клинициста патологией, однако оно приводит к хроническому болевому синдрому, нарушению менструального цикла, бесплодию вследствие развивающейся гипофункции яичников и может осложняться тромбозом вен.
В основе тромбообразования лежит взаимодействие врожденных и приобретенных факторов. К врожденным факторам относят недостаток антитромбина III, наследуемую дисфибриногенемию, снижение уровня тромбомодулина при атеросклерозе, гипергомоцистеинемию, наличие антител к фосфолипидам, чрезмерную ингибицию активаторов плазминогенов, дефицит плазминогена, мутацию G20210A в гене протромбина (фактор II), мутацию Лейдена, дефицит протеинов С и S, дисплазминогенемию, дефицит XII фактора.
Среди приобретенных провоцирующих факторов следует отметить беременность и роды, хирургические операции, инфекции, травмы, переломы, длительное вынужденное положение сидя или стоя, длительные путешествия, иммобилизацию, прием оральных контрацептивов, ожирение, курение, злокачественные опухоли и химиотерапию, пожилой возраст, сердечную недостаточность, хроническую венозную недостаточность, инсульт.
До настоящего времени выявление тромбоза венозных сплетений малого таза при трансвагинальном ультразвуковом исследовании (ТВУЗИ) считается казуистикой [6].
Целью настоящего исследования явилась оценка возможности рутинного ТВУЗИ в диагностике варикозного расширения и тромбоза вен малого таза и выработка алгоритма дальнейшего ведения таких пациенток.
Материал и методы
Ретроспективно проанализированы результаты ТВУЗИ 2 530 женщин в возрасте от 19 до 83 лет (средний возраст 51,3 года), выполненных на современных ультразвуковых аппаратах трансвагинальными датчиками с переменной частотой 7,5-10,0 МГц в плановом порядке (2 210 пациенток) или по срочным показаниям (320) по направлению гинеколога с различными заболеваниями женской половой системы. Нормальным считали диаметр вен, не превышающий 4 мм. При оценке степени эктазии вен малого таза пользовались классификацией А.Е. Волкова [2], согласно которой к I степени относили диаметр вен любого венозного сплетения малого таза до 5 мм и штопорообразный ход сосудов; ко II степени — диаметр вен 6-10 мм при тотальном типе варикозного расширения, рассыпной эктазии яичникового сплетения, параметральных вен, вен аркуатного сплетения; к III степени — диаметр вен более 10 мм при тотальном типе варикозного расширения или магистральном типе параметральной локализации.
Результаты
Варикозное расширение вен малого таза диагностировано у 258 женщин, что составило 10,2% от количества проанализированных заключений ТВУЗИ. Диаметр вен до 5 мм (I степень эктазии) установлен у 98 (38%) пациенток, от 6 до 10 мм (II степень эктазии) — в 111 (43%) случаях и более 10 мм (III степень эктазии) — у 49 (19%). При I степени расширения преобладающей была их левосторонняя локализация, при II-III степени диаметр вен с обеих сторон был сопоставим, что согласуется и с данными литературы.
Основными жалобами больных варикозным расширением вен малого таза были хроническая боль внизу живота, пояснице, усиливающаяся после длительных статических и динамических нагрузок особенно к концу рабочего дня и во вторую фазу менструального цикла, после охлаждения, переутомления, на фоне стресса или обострения заболеваний внутренних органов (73%), дисменорея — увеличение продолжительности менструаций, длительные мажущие выделения, удлинение менструального цикла, обильные менструации (59%), диспареуния — дискомфорт и боли во время и после полового акта (31% пациенток). У 3% женщин не было отмечено ни болей, ни каких-либо других клинических проявлений. Отсутствие или малую выраженность болевого синдрома у части больных со значительным расширением вен объясняют высоким порогом болевой чувствительности [7].
У 53% пациенток обнаружено сочетание варикозного расширения вен малого таза с варикозным расширением вен нижних конечностей, промежности или хроническим геморроем.
При анализе частоты сочетания варикозного расширения вен малого таза с несосудистой патологией отмечено преобладание миомы матки (28,4%), кист яичников и параовариальных кист (24,3%). Реже варикозное расширение вен малого таза сочеталось с гиперпластическими процессами эндометрия и цервикального канала (13,5%), признаками спаечного процесса в малом тазу (9,5%), внутренним эндометриозом (4,0%), гидросальпинксом (1,4%).
У 1 пациентки варикозное расширение вен парауретрального сплетения сопровождалось двусторонним нефроптозом. В 40,5% случаев варикозного расширения вен малого таза сочеталось с одним каким-либо заболеванием, у 56,8% — двумя и более, у 2,7% женщин было единственной выявленной патологией.
На фоне II и III степени эктазии диагностировано 34 случая тромбоза вен малого таза.
При ТВУЗИ тромб визуализировался как аваскулярное образование, частично или полностью перекрывающее просвет венозного сосуда. Эхогенность тромба, в зависимости от давности его возникновения, колебалась от низкой или средней (рис. 1, 2) до высокой, вплоть до наличия кальцинированных включений (рис. 3, 4).
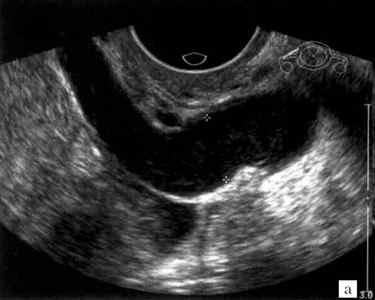
а) В режиме серой шкалы анэхогенный тромб размером 2,2×1,1 см практически не визуализируется.
http://www.medison.ru/si/art379.htm
Симптомы и лечение тромбофлебита вен нижних конечностей
Тромбофлебит – это воспалительное заболевание сосудов венозной системы, возникающее из-за формирования тромба (кровяного сгустка) в просвете вены. На начальной стадии, когда воспалительные изменения выражены незначительно, заболевание называют флеботромбозом (тромбоз вен без воспаления).
Тромбофлебит может развиваться как в глубоких, так и в поверхностных венах. Чаще – в поверхностных венах конечностей. Такую форму заболевания называют поверхностный тромбофлебит.
К развитию данного заболевания может привести любая травма сосуда. Так как вены не имеют собственных мышечных структур, формирующиеся в них тромбы не отрываются и продолжают развиваться в поверхностных сосудах, вызывая продолжительное нарушение кровообращения на отдельном участке конечности.
При тромбозе глубоких вен, залегающих в толще мышечной ткани, при перепадах давления тромбы могут отрываться от стенки сосуда и закупоривать мелкие сосуды в других частях тела (мозг, легкие, сердце). В этом случае тромбоз становится причиной тяжелого осложнения – эмболии, которое может стать причиной смерти больного.
Интересные случаи
- Бывший президент США Ричард Никсон и бывший вице-президент Дэн Куэйл были больны тромбофлебитом;
- Во время съемок фильма «Разум и чувства» (1995) актриса Кейт Уинслет, сыгравшая роль Марианны Дэшвуд, страдала тромбофлебитом;
- Марио Ланца болел тромбофлебитом, а причиной его смерти стала легочная эмболия (закупорка легочных сосудов тромбом, оторвавшимся от стенки сосуда на ноге);
Влияние на национальную культуру
- В одной из серий «Симпсонов», когда Барт получает «двойку», школьная медсестра подозревает, что у него флебит;
- Персонаж Питера Бойла в ситкоме «Все любят Рэймонда» страбает тромбофлебитом. Или делает вид, что страдает, чтобы избежать выполнение определенных семейных обязанностей;
- В анимационном сериале «Царь горы», когда мистер Стриклэнд посещал курсы изучения библии в бассейне с Луанной, Хэнк сказал, что «это полезно для его тромбофлебита»;
- В эпизоде «Молодые и дерзкие» сериала «Госпиталь M.A.S.H.» полковник Поттер страдает от обострения тромбофлебита, вызванного его собственным отказом признать наличие заболевания;
- В мультсериале «Футурама» голова Ричарда Никсона предается воспоминаниям о его «Славном теле республиканца, пронизанном флебитом».
Причины тромбофлебита
Причиной тромбофлебита поверхностных вен является повреждение стенки сосуда. Это происходит из-за неправильной постановки катетера или иглы для внутривенных инфузий. Тромбофлебит нижних конечностей обычно развивается из-за варикозного расширения вен.
Среди причин тромбофлебита глубоких вен выделяют:
- Малоактивный образ жизни. При длительном отсутствии адекватных физических нагрузок тромб разрастается до весьма крупных размеров и вызывает серьезные нарушения кровообращения в пораженном сосуде;
- Повреждение стенки вены вследствие раздражения катетером или иглой, травмы, инфекции, попадания в просвет сосуда раздражающих химических веществ.
- Врожденные или приобретенные аномалии свертывающей системы крови.
К факторам риска развития заболевания относят:
- Длительное вынужденное положение с ограничением подвижности конечностей (затяжная поездка, авиаперелеты на большие расстояния, постоянное нахождение в постели из-за болезни или после оперативного вмешательства);
- Ожирение;
- Курение, в особенности одновременно с заместительной гормональной терапией или приемом гормональных противозачаточны х препаратов (применение оральных контрацептивов нового поколения значительно снижает риск тромбообразовани я);
- Беременность. Увеличенная матка может сдавливать крупные вены в малом тазу, повышая риск тромбоза;
- Онкологические заболевания, гематологические заболевания;
- Алкоголизм;
- Травмы конечностей.
Согласно исследованиям 2004 года, женщины, получающие комбинированное гормональное лечение (эстроген и прогестин) в постменопаузальн ом периоде имеют вдвое больший риск развития венозного тромбоза по сравнению с контрольной группой женщин, не принимающих гормональные препараты.
Симптомы тромбофлебита
Поверхностный тромбофлебит развивается постепенно и начинается с легкого покраснения и уплотнения участка кожи в области пораженной вены. По мере прогрессирования воспаления участок покраснения распространяется дальше по ходу вены. Обычно он определяется как тонкий плотный и болезненный тяж, повторяющий контуры сосуда. Воспаление может развиваться в виде паутины, вовлекая в патологический процесс более мелкие вены, отходящие от пораженного сосуда.
Характеризующие тромбофлебит симптомы даже в тяжелых случаях могут проявляться невыраженно и иметь местный характер. В участке воспаления кожа становится плотной, горячей и болезненной.
Чаще развивается тромбофлебит нижних конечностей, симптомы которого включают появление выраженной гиперемии и выделение венозного рисунка в участке воспаления. Иногда тромб может приводить к нарушению кровообращения в конечности, приводя к ее посинению.
Кожа над веной отекает, больной ощущает постоянный кожный зуд, боль становится пульсирующей, жгучей. При быстрой перемене положения ног симптомы могут ухудшаться. Например, утром при опускании ног с кровати. Больные могут жаловаться также на боли при ходьбе.
Постепенно нарастает лихорадка. Обычно температура тела не превышает 37,5 – 38 градусов Цельсия. Для пациентов послеродового отделения развитие лихорадки в течение 4 – 10 дней после родоразрешения может указывать на наличие тромбофлебита.
При присоединении инфекции лихорадка усиливается, появляются выраженные болезненные ощущения, под кожей может формироваться абсцесс, который прорывается с выходом гнойного отделяемого.
Тромбофлебит глубоких вен
Симптомы тромбофлебита глубоких вен включают:
- Покраснение (иногда – посинение или побледнение);
- Локальное повышение температуры;
- Отек;
- Боль в пораженной конечности.
Симптомы тромбофлебита ног при тромбозе глубоких вен характеризуются более выраженным отеком пораженной конечности, чем при поверхностном поражении. При осмотре разница между здоровой и больной стороной видна очень отчетливо. Кроме того, пациенты ощущают ригидность (напряженность) мышц в пораженной конечности.
Лечение тромбофлебита
При возникновении такого заболевания, как тромбофлебит, симптомы и лечение тесно связаны, так как принципы терапии тромбофлебита поверхностных и глубоких вен существенно различаются.
Как правило, пациентам с диагнозом тромбофлебит нижних конечностей лечение назначается в минимальном объеме. Иногда он проходит самостоятельно вообще без лечения. Это состояние больной может контролировать самостоятельно в домашних условиях.
Если у больного развился острый тромбофлебит нижних конечностей, лечение сводится к приему противовоспалите льных препаратов и поддержании пораженной конечности в приподнятом положении. Допускается применение мазей для улучшения кровотока, снятия отека и повышения тонуса сосудов.
- Рекомендуется теплый компресс.
- А также прием нестероидных противовоспалите льных препаратов (аспирин, ибупрофен) для достижения обезболивающего и антикоагуляционн ого (противосвертыва ющего) эффекта.
- Допускается применение местных лекарственных форм (мазей, гелей), имеющих в составе нестероидные противовоспалите льные средства: фастум гель, вльтарен эмульгель, мази диклофенака или ортофена и др. (см. НПВС в виде мазей от боли).
- Доказана эффективность ношения специальных эластичных чулок и повязок (см. компрессионное белье при варикозе).
Эластичное бинтование и ношение чулок показано пациентам с диагнозом тромбофлебит вен нижних конечностей, лечение которого может оказаться неэффективным или иметь побочные эффекты при отсутствии достаточного венозного тонуса. Чулки оказывают достаточно сильное давление на вены, чтобы препятствовать их расширению и отрыву тромба.
В зависимости от высоты поражения применяют чулки разного размера (до колена, до верхней трети бедра). Их применение ограничивает отек и снижает риск развития тромбоза глубоких вен, а также вероятность тромбоэмболии. Тромб рассасывается в течение нескольких дней или недель, после чего симптомы заболевания исчезают.
- Применение антибиотиков показано только при присоединении инфекции. Иначе назначение антибактериально й терапии окажется неоправданным и не приведет к улучшению состояния.
- Лечение тромбофлебита включает специальные мази и препараты для местного применения с гепарином (гепатромбин, лиотон).
Гепарин в их составе может заменить суточную инъекционную дозировку, что позволяет избежать парентеральное введение препаратов, заменив их местными средствами. Хотя концентрация гепарина в препарате Гепатромбин меньше, чем в Лиотоне, его эффективность несколько выше за счет дополнительных ингредиентов, обеспечивающих комплексное антитромботическое и противовоспалительное действие.
- Лечение тромбофлебита глубоких вен – более сложный процесс, требующий проведения терапии антикоагулянтами , а также поддержания конечности в приподнятом положении.
Основная задача лечения в данном случае – предупреждение тромбоэмболии легочной артерии. На время лечения пациент госпитализируетс я в специализированн ое отделение.
Исследования показали, что применение гепарина, а затем — низкодозированно го варфарина (непрямой антикоагулянт) позволяет предотвратить тромбоэмболическ ие осложнения у больных тромбофлебитом. Еще больше снизить частоту развития тромбоза глубоких вен и тромбоэмболии позволило назначение нового антикоагулянта — Ксимелагатрана. Эффект от данных препаратов развивается в течение нескольких суток.
В некоторых случаях наряду с антикоагулянтами лечение глубокого тромбофлебита включает назначение тромболитических препаратов, вызывающие рассасывание тромба. Их применение позволяет существенно снизить время лечения, но повышает риск отрыва тромба и развития эмболии. С этой целью пациентам назначается эноксапарин (Ловенокс) – быстродействующи й препарат для рассасывания тромба, вводимый парентерально (подкожно, внутривенно).
Учитывая отсроченный терапевтический эффект антикоагулянтов, тромболитики играют роль «моста» от начала лечения и развития лечебного эффекта от основных препаратов.
Для определения эффективности лечения варфарином, а также с целью коррекции вводимой дозы препарата используется показатель МНО, определяемый в ходе коагуологическог о исследования крови. Он отражает состояние свертывающей системы крови пациента. Анализ повторяется ежедневно в течение всего периода лечения.
- Дополнительными препаратами, эффективными при тромбофлебите, являются ангиопротекторы (венорутон, троксевазин) и венотоники (флебодиа, детралекс).
Они предотвращают дальнейшее прогрессирование поражения стенок сосудов, обеспечивая непосредственно лечение вен при тромбофлебите, и обладают противовоспалите льными свойствами. Рекомендуется прием таблетированных форм, так как мази обладают раздражающим действием.
Хирургическое лечение
При отсутствии эффекта от проводимой терапии и прогрессировании воспаления пациентам назначаются хирургические методы лечения тромбофлебита, так как продолжающееся повышенное тромбообразовани е в пораженной вене значительно повышает риск развития эмболии и, как следствие, смерти больного.
Ретроспективный анализ выявил, что около 1/4 случаев тромбофлебита глубоких вен с неадекватной терапией заканчивались тромбоэмболией.
При развитии поверхностного флеботромбоза в паху, в месте слияния поверхностных и глубоких вен, вероятность возникновения эмболии повышается. В этом случае формирующиеся в поверхностных венах тромбы могут проникать в более крупные глубокие вены, где впоследствии происходит их отрыв. Лечение заключается в удалении или перевязке пораженных вен для предотвращения тромбоэмболическ их осложнений. После операции перевязки вен, которая проводится под местной анестезией, пациент может быть выписан незамедлительно и в тот же день вернуться к полноценной жизни без ограничения физической активности.
Кроме того, современное техническое оснащение позволяет точно определить место развития тромба и провести щадящую операцию по его удалению без удаления всего сосуда. После улучшения состояния возможно проведение дополнительного оперативного вмешательства для удаления варикозных узлов, способных вызвать повторное развитие заболевания.
Лечение тромбофлебита народными средствами
Лечение тромбофлебита народными средствами предполагает применение отваров и настоев растений, обладающих противовоспалите льными свойствами. К ним относятся:
- Настой крапивы по 1/3 стакана внутрь три раза в день;
- Листья золотого уса местно;
- Чай из листьев орешника;
- Мед в виде компресса на область пораженных вен;
- Капустный лист местно, предварительно раздавив или надломив для выделения сока. Перед прикладыванием смазать растительным маслом;
- Настойка на березовых почках местно;
- Смесь кашицы из полыни горькой с простоквашей местно в виде компресса.
Помните, что такого заболевания, как тромбофлебит, народное лечение не обеспечивает полное избавление от болезни, а только приводит к временному улучшению за счет снятия симптомов. Для предотвращения повторного развития тромбофлебита обратитесь за помощью к специалисту.
Профилактика
Основной метод профилактики тромбофлебита – активный образ жизни. Рекомендуется ежедневная физическая активность (прогулки, плавание, бег трусцой, танцевальные курсы и другие виды спорта). Для предотвращения заболевания рекомендуется:
- Избегать длительного нахождения в одном положении лежа или сидя;
- Избегать длительного горизонтального положения. Если нет возможности подняться с кровати (травмы, болезнь), необходимо носить эластичные чулки;
- Во время долгих переездов и перелетов обязательно вставайте, пройдитесь по салону автобуса или самолета. Если вы едете на автомобиле, совершайте остановки через каждые 100 – 150 км и делайте разминку;
- Избегайте обезвоживания. Пейте больше жидкости;
- В медицинских учреждениях мерой профилактики тромбофлебита является периодическая смена внутривенных катетеров.
Тромбоз поверхностных вен редко прогрессирует до тяжелых форм и обычно не приводит к опасным осложнениям, хотя встречаются случаи тромбоэмболии мелких сосудов, не приводящие к смерти пациента.
Тромбоз глубоких вен имеет повышенный риск развития тромбоэмболии легочных артерий, а также артерий других жизненно важных органов. Это тяжелое осложнение, которое очень часто оканчивается летальным исходом.
Результатом тромбоза глубоких вен может стать посттромбофлебит ический синдром — повреждение стенки сосуда с развитием хронического отека конечности, сопровождаемого выраженными болезненными ощущениями.
http://zdravotvet.ru/simptomy-i-lechenie-tromboflebita-ven-nizhnix-konechnostej/
Варикозное расширение вен малого таза у женщин
Варикоз исчез за 1 неделю и больше не появляется
К сожалению, варикозная болезнь порой охватывает не только визуально заметные участки тела, где ее можно быстро обнаружить и сразу начать лечить. У женщин встречается и «затаившаяся» патология, охватывающая область тазовых вен, которая встречается достаточно часто и начинается уже в довольно молодом возрасте. Это заболевание может вызывать разнообразные неприятные симптомы и способно иметь тяжелые последствия при отсутствии лечения. Варикозное расширение вен малого таза требует вмешательства врачей разных специальностей, и только комплексный подход и внимательное отношение пациентки к собственному здоровью могут гарантировать успех в выздоровлении.
Особенности заболевания
Дренаж малого таза осуществляется через маточные вены, которые впадают в имеющую клапаны подчревную вену. Также в малом тазу функционируют вены яичников с частичной клапанной системой, и эти сосуды впадают в нижнюю полую вену справа и в почечную вену слева. Через тазовые вены сосуды матки соединяются с мелкими венами половых губ, прямой кишки, анального отверстия, промежности. Отток крови из вен малого таза регулируется за счет изменения давления в брюшине, сосудосуживающего тонуса самих вен и прочих механизмов. Скорость тока крови осуществляют клапаны, уравновешивающие давление во всех сосудистых отделах.
Венозная система внутренних органов малого таза и вены промежности, как и другие сосуды, подвержена различным патологическим изменениям. На состояние венозной стенки влияют гормональные нарушения, прием некоторых препаратов, воспалительные заболевания и многие другие факторы. Все они в комплексе в сочетании с «обратной тягой» маточных связок могут привести к тому, что происходит патологическое расширение сосудов, в итоге развивается заболевание — варикоз вен малого таза, или варикозное расширение вен малого таза (ВРВМТ).
Внутренний варикоз — это всегда проблемы в диагностике. Обычно женщина с данной патологией обращается за помощью к врачу по поводу болей внизу живота. Поскольку причины такого состояния многообразны, зачастую быстро установить диагноз бывает очень трудно. Болезнь может маскироваться под гинекологические, урологические, хирургические и даже ортопедические проблемы. Распространенность ВРВМТ довольно широка: у молодых девушек еще до родов и беременности заболевание встречается уже в 19% случаев, а у женщин в менопаузе показатель может достигать 80%. Чаще всего болезнь дебютирует клиническими проявлениями при беременности (до 30% случаев). При этом речь идет, преимущественно, о варикоцеле у женщин — расширении вен яичников (более 80%). Сосуды широкой связки матки нарушают свою работу всего в 1% ситуаций. Иногда наблюдается тазобедренный варикоз, варикозное расширение вен области ягодиц, то есть патология выходит за пределы малого таза.
ВРВМТ может существовать в двух формах:
Данная классификация довольно условная, так как в половине случаев вначале наблюдается один вариант течения болезни, который позже дополняется вторым.
ВРВМТ опасно своими пагубными последствиями. Застой крови в сосудах приводит к бесплодию, привычному невынашиванию беременности, ухудшению деятельности матки и яичников. Кроме того, это заболевание почти всегда обуславливает развитие варикоза других локализаций, а также геморроя. Женщина страдает от болей во время полового акта, от нарушений сна, работоспособности. Встречаются и воспалительные патологии матки, дисфункциональные кровотечения из матки, болезни придатков, мочевого пузыря. Самое серьезное осложнение заболевания — тромбоз и флебит вен малого таза с риском отделения тромба.
Причины проявления
У женщин расширены вены малого таза могут быть по разным причинам. Основных причин две:
Непосредственными предпосылками для того, что у женщины начинают развиваться подобные патологические явления, могут быть:
- загиб матки;
- врожденное недоразвитие вен малого таза;
- тазовый флебит;
- перенесенный тромбоз тазовых вен;
- артериовенозная ангиодисплазия;
- снижение эластичности сосудов на фоне гормональных изменений;
- многоплодная беременность;
- опухоли матки, яичников;
- эндометриоз;
- болезни соединительной ткани;
- компрессия вен забрюшинного пространства.
В целом, наиболее часто варикоцеле у женщин выявляется в период беременности, причем после родов некоторые расширенные вены могут подвергаться обратной инволюции. Тем не менее, подверженность развитию болезни обуславливает медленное прогрессирование ее признаков с возрастом.
Считается, что на эластичности вен отрицательно сказывается увеличение гормона прогестерона в крови, которое и обуславливает дисфункцию гладкомышечных клеток. Не может не влиять на вены малого таза и компрессия их увеличившейся маткой, поэтому так много беременных сталкивается с проблемой ВРВМТ.
Факторами риска по развитию варикоза вен малого таза являются отягощенная наследственность, множественные беременности, аборты, гормональная контрацепция и ЗГТ. Определенным образом на состоянии вен таза сказываются и неблагоприятная экология в месте проживания, тератогенное воздействие во время гестации, гиподинамия, работа в стоячем, сидячем положении, физический труд, различные сексуальные дисфункции. В группе риска также женщины, имеющие сильно повышенный уровень эстрогенов в организме и страдающие прочими гормональными заболеваниями.
Симптомы варикоза вен малого таза
Обычно, когда болезнь стартует в подростковом возрасте, никаких патологических симптомов она не вызывает. Девушка ощущает себя нормально, а изменения в области вен малого таза могут быть обнаружены случайно, при использовании детальных методов обследования. У некоторых подростков с варикоцеле единственным признаком заболевания могут быть обильные слизистые выделения из влагалища, благодаря чему порой проводится несколько курсов лечения несуществующего кольпита.
Наиболее характерным клиническим признаком ВРВМТ, который появляется уже по достижению репродуктивного возраста, является болевой синдром (присутствует более, чем у 95% больных). Он беспокоит женщину постоянно или периодически, но на протяжении всей жизни, обретая особую выраженность в менопаузе. Обычно боль становится сильнее во второй фазе цикла, после овуляции. Она появляется внизу живота, иррадиирует в крестец, поясницу, может быть острой или ноющей.
Прочие возможные симптомы варикоза вен малого таза:
- достаточно неприятный предменструальный синдром;
- возрастание чувствительности кожи промежности, слизистой оболочки влагалища;
- постоянные выделения из влагалища — прозрачные, беловатые;
- сбои менструального цикла;
- ощущение тяжести, давления в малом тазу, особенно, если женщина долго находится в положении сидя или стоя;
- иногда — патологии мочеиспускания на фоне полнокровия вен мочевого пузыря;
- боль при половом акте, в конце дня;
- боль на поздних стадиях беременности;
- болезненность пальпации низа живота;
- появление вздутых вен на области ягодиц, наружной стороны бедра, на наружных половых органах; Подробнее о варикозном расширении на половых губах
- припухлость вульвы, влагалища;
- периодическое возрастание массы тела на 2-4 кг. по причине выпота жидкости в полость малого таза;
- слабость, апатия, чувство усталости;
- депрессивные состояния.
Так как похожие симптомы наблюдаются при многих гинекологических заболеваниях, в том числе — при миоме матки, эндометриозе, опущении матки, то диагностика должна быть тщательной и включает дифференцировку ВРВМТ с указанными проблемами.
Проведение диагностики
При длительном болевом синдроме внизу живота гинеколог, к которому обращается женщина, обязательно должен направить ее к ангиохирургу или флебологу для исключения варикоза вен малого таза. В целом, система обследования больных с подобной симптоматикой вначале включает полное гинекологическое обследование, а также оценку общеклинических показателей здоровья.
После того, как «поверхностные» проблемы найдены или исключены, проводятся скрининговые исследования системы вен:
- ультрасонография;
- допплерография вен малого таза;
- КТ или МРТ;
- вагинальное исследование.
Уже на данном этапе можно выявить патологию венозной системы. При вагинальном осмотре обнаруживают предположительные признаки болезни — неприятные ощущения при пальпации стенок таза, пальпируемые узелки вен, бледность, синюшность влагалища. Во время УЗИ с допплерографией можно выявить органические нарушения уже на доклиническом этапе, в том числе — у подростков. Этот метод сейчас является «золотым стандартом» диагностики варикоза вен малого таза, так как позволяет увидеть увеличение диаметра вен этой анатомической зоны и снижение пиковой скорости кровотока в венах.
В некоторых сложных случаях диагноз может быть поставлен только после проведения инвазивного исследования. Для этого могут потребоваться:
- чрезматочная флебография;
- оварикография;
- лапароскопия.
Эти методы дают выяснить точное состояние венозной системы малого таза, оценить эффективность работы клапанов, обнаружить наличие тромбов, изучить особенности венозных и артериовенозных сплетений и т.д. Но данные методики являются довольно сложными в выполнении, поэтому проводятся только при отсутствии необходимых данных от УЗИ или МРТ, КТ. После подтверждения диагноза врач устанавливает степень расширения вен таза:
Методы лечения
Цели терапии данной патологии заключаются в следующем:
Для того, чтобы достигнуть этих целей, лечить ВРВМТ у женщин приходится разными способами в зависимости от стадии заболевания. На первой-второй стадии возможно исцеление путем приема венотоников при варикозе, специального питания, упражнений, других консервативных средств и методов. Третья стадия варикоцеле лечится при помощи хирургических способов. При варикозе вен малого таза очень важны не медикаментозные меры лечения, которые подбираются флебологом или сосудистым хирургом и могут включать такие меры:
В обязательном порядке больной назначается гимнастика. По большему счету, ее нужно почти всегда делать в положении лежа. Упражнения, которые должна включать гимнастика — это всем известный «велосипед», «березка», «ножницы», которые почти не загружают поясницу, а заставляют работать ноги, чем улучшают отток крови от малого таза. Также полезна больной будет ходьба по кругу с высоким поднятием колен, бедер, плавание, но только — в умеренном объеме и по согласованию с врачом.
Медикаментозные и прочие средства для лечения варикозного расширения вен могут быть следующими:







